La celulitis eosinofílica es una dermatosis de origen inflamatorio que cada vez se describe más en niños y adolescentes. Tiene un cuadro clínico polimorfo, tanto en la localización como en la extensión de las lesiones, y para su diagnóstico siempre se debe interpretar junto con las lesiones histopatológicas. Un dato que nos ayuda en el diagnóstico es la eosinofilia periférica, aunque cada vez nuevos parámetros, como la proteína catiónica eosinofílica y la interleucina 5, se están introduciendo para el diagnóstico de la enfermedad. El tratamiento se basa en la administración corticoidea tanto tópica como sistémica, aunque en ocasiones las lesiones se manifiestan espontáneamente.
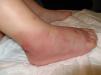
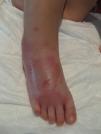
A continuación presentamos el caso de un paciente de 4 años de edad, previamente sano, que comienza con una placa en la piel de carácter inflamatorio, en la zona lateral del pie derecho asociada a dolor local. El paciente inicia tratamiento con mupirocina tópica y presenta una mala evolución, con aumento del edema, del eritema y del dolor. Se encuentra afebril y con buen estado general. No destacan antecedentes de interés. En la exploración, el paciente destaca una placa eritematoedematosa en la zona distal del miembro inferior derecho, con ampollas de contenido seroso en la zona marginal, asociada a pápulas eritematosas de un centímetro de diámetro y rodeadas de un halo amarillento (figs. 1 y 2).
Inicialmente, presenta una analítica con hemograma, bioquímica y proteína C reactiva (PCR) normales y hemocultivo estéril. Ante la sospecha de celulitis bacteriana, se inicia tratamiento con mupirocina tópica y amoxicilina con ácido clavulánico intravenoso que, dada la mala evolución, se sustituyen a las 24h por cefotaxima y clindamicina que se mantienen durante 10 días. El paciente presenta una leve mejoría inicial, pero aún con persistencia de las lesiones. Tras continuar con amoxicilina con ácido clavulánico oral durante otra semana, se produce un aumento del dolor y de la inflamación, y destaca una placa eritematosa con un halo central verde violáceo con pequeñas vesículas en la zona superior a la lesión. En la analítica de control destacan un recuento de leucocitos de 9×109/l con un 10,8% de eosinófilos, una velocidad de sedimentación globular (VSG) de 11mm, con bioquímica y PCR dentro de la normalidad. Tras la sospecha de celulitis eosinofílica, se decide realizar una biopsia y se inicia tratamiento corticoideo con hidrocortisona tópica. En la biopsia se observa un notable infiltrado inflamatorio intersticial y perivascular en el que predominan eosinófilos. Se identifican frecuentes «figuras en llama», algunas rodeadas de histiocitos; la epidermis no presenta alteraciones reseñables.
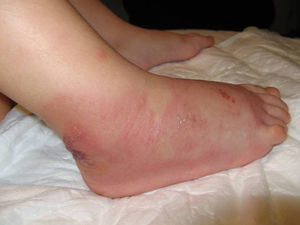
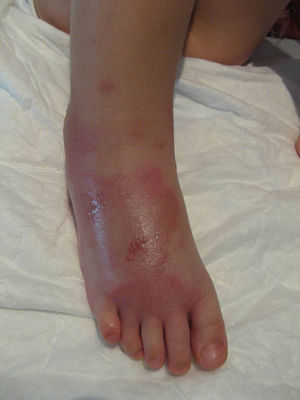
Tras los hallazgos clínicos e histopatológicos, se llega al diagnóstico de celulitis eosinofílica, que mejora ostensiblemente con la administración de hidrocortisona tópica durante 10 días. En los sucesivos controles semanales se observa la zona ligeramente atrófica e hipopigmentada.
El síndrome de Wells, también denominado celulitis eosinofílica, es una afección dérmica de carácter inflamatorio que presenta un gran polimorfismo clínico, con un origen todavía incierto, y que puede ser autolimitada y recurrente. Epidemiológicamente, es una dermatosis que se observa más en adultos, aunque aparece cada vez con más frecuencia en niños e incluso en recién nacidos. Puede haber antecedentes de atopía o urticaria previa1.
Su patogenia no está bien aclarada, aunque son muchas las hipótesis que intentan explicarla, como la hipersensibilidad a diversos factores. Dentro de los pocos casos descritos en niños, destacan las infecciones, los medicamentos, las enfermedades internas (como carcinomas o procesos linfoproliferativos), etc. No obstante, hasta en el 50% de los casos no se identifica el desencadenante. Éste se ha descrito como reacción a picaduras por arañas, mosquitos, infección por molluscum, varicela, herpes, etc., así como otras infecciones bacterianas, parasitarias y fúngicas2.
Clínicamente, aparecen de forma súbita unas lesiones que pueden distribuirse por toda la superficie corporal (más tardíamente en la cara) que se extienden rápidamente por las zonas afectadas y que se mantienen en el tiempo. En las zonas afectadas se describen pródromos locales, como prurito y quemazón. Posteriormente, aparecen lesiones eritematoedematosas que si asocian mucho componente edematoso pueden desarrollar vesículas o ampollas. Finalmente, adquieren un tono más azulado violáceo con aspecto de dermatosis morfeiforme. Se pueden asociar a otros síntomas, como malestar general, fiebre, artralgias o linfadenopatías, síntomas que se asocian a un curso más grave y crónico de la enfermedad. Estas lesiones se resuelven con o sin tratamiento y dejan zonas de atrofia o hipopigmentación residual1,3.
Histopatológicamente, vamos a encontrar edema e infiltrado intersticial formado principalmente por eosinófilos, aunque también podemos observar linfocitos e histiocitos. La inflamación progresivamente va infiltrando el tejido celular subcutáneo desde la dermis. Las lesiones más características son las «figuras en llama», que son hallazgos histológicos consistentes en un estrato de eosinófilos que se desgranulan sobre el colágeno, rodeado de histiocitos y de células gigantes de cuerpo extraño. Este proceso se consolida en 3 fases: una fase aguda en la que predomina el edema de dermis, con acumulación de linfocitos y eosinófilos; otra fase subaguda, en la que disminuye el edema y aparecen las «figuras en llama», y una tercera fase, en la que la acumulación de histiocitos y células gigantes dan el aspecto característico de la lesión3,4.
El principal dato analítico que nos ayuda al diagnóstico es la eosinofilia periférica, aunque sólo se encuentra aumentada en el 50% de los pacientes. Ésta puede asociarse a un aumento de la VSG y de la inmunoglobulina E. En las últimas investigaciones se ha empezado a correlacionar la actividad de la enfermedad con el aumento en sangre de la proteína catiónica eosinófila y de la interleucina 5 debido a la mayor implicación de este factor en la patogenia de la enfermedad5.
Es importante realizar un diagnóstico diferencial principalmente con la celulitis bacteriana, en el que tanto el aspecto de las lesiones, como el prurito y la falta de respuesta a antibióticos nos pueden ayudar a diferenciarlo. Asimismo, es necesario diferenciarlo de dermatitis de contacto, angioedema, urticaria, exantema vírico, dermatitis herpetiforme, eritema anular, etc. Por último, no debemos olvidar el síndrome de Churg Straus, la fascitis eosinofílica y el síndrome hipereosinofílico. En estos pacientes se debe hacer un despistaje de procesos oncohematológicos6.
Respecto al tratamiento, no es necesario realizarlo siempre, ya que muchos casos remiten espontáneamente en varias semanas; aunque si hay un desencadenante demostrado, el tratamiento etiológico puede ser eficaz. Se ha demostrado que el uso de corticoides sistémicos es muy beneficioso para la evolución y suele remitir con un solo ciclo corticoideo sistémico corto, aunque en recurrencias es necesario valorar un tratamiento corticoideo más prolongado. También se han usado corticoides tópicos con buena respuesta, como es nuestro caso, lo que resulta más eficaz si no hay síntomas sistémicos. En muchos casos la asociación con antihistamínicos mejora la respuesta del tratamiento. Hay otras terapias descritas, como el tratamiento con dapsona, y también radiación ultravioleta de longitud de onda A y el interferón α que se usa en pacientes con virus de la inmunodeficiencia humana1,4.