La atención al recién nacido (RN) sano durante su estancia en los centros sanitarios no suele plantear problemas y la relación con la familia transcurre sin que se presenten situaciones de conflicto.
Solamente en algunas ocasiones puede haber momentos conflictivos debido a que los padres no aceptan los cuidados o rutinas asistenciales que le proporcionan los profesionales sanitarios. Consideran que el RN no precisa la realización de pruebas o medidas profilácticas, como la administración de vitamina K o punción para la obtención de una muestra de sangre para el cribado neonatal. Esto se debe a que la información que poseen no es la adecuada o porque rechazan algunas medidas, ya que son invasivas y que, a su entender, no se corresponden con el cuidado de un RN sano.
Este documento pretende conciliar los valores de la familia y su participación en el cuidado de su hijo, los derechos del RN y los valores de los profesionales sanitarios. Está basado en la información adecuada, la buena relación clínica y la deliberación en caso de discrepancia que puede conducir a modificar algunos procedimientos que no son esenciales en el cuidado del RN.
The care of healthy newborn during their stay in health centres is not usually a problem and there are few conflicts in the relationship with the family.
Conflicts may arise because the parents do not accept the care or care routines that health professionals provide. They believe that the newborn does not require testing or prophylactic measures, such as administration of vitamin K, or puncture to obtain a blood sample for newborn screening. This is because the information they have is not adequate, or because they reject some measures as they are invasive and that from their point of view, do not correspond to the care of a healthy newborn.
This document seeks to reconcile the values of family and participation in the care of their child, the rights of the newborn, and the values of health professionals. It is based on adequate information, a good clinical relationship, and discussion in case of discrepancies that can lead to changes in some procedures that are not essential in the care of the newborn.
El objetivo de este documento es servir de orientación en la toma de decisiones clínicas relacionadas con el rechazo de los padres ante algunos aspectos de la atención que hoy en día se dispensa al recién nacido (RN) sano en los distintos centros sanitarios.
Negarse a un procedimiento que el profesional considera adecuado, aunque sea una situación poco frecuente en la atención al RN, provoca tensión y puede llevar a consecuencias no deseables: enfrentamiento con los padres, omisión de cuidados al RN por no saber afrontar esas situaciones… De ahí la importancia de una serie de estrategias que nos ayuden a disminuir la tensión, evitando la toma de decisiones impulsivas, carentes de un proceso de reflexión previa, que puedan acarrear una atención inadecuada del neonato.
Con este documento pretendemos aportar elementos para una reflexión serena y para la búsqueda de soluciones que respeten a la vez los valores y los derechos del RN y su familia; pero también los valores de médicos y personal sanitario, encargados de la asistencia al neonato.
Es innegable que la neonatología ha experimentado un rápido desarrollo en las últimas décadas, impulsada por los avances científicos y técnicos. A ello hay que añadir cambios significativos en el nivel más humano de la relación clínica. El consentimiento informado, el método canguro, los cuidados centrados en el desarrollo y la política de puertas abiertas en las unidades de cuidados intensivos neonatales serían expresión de ello. Como consecuencia de los cambios socioculturales de las últimas décadas, la relación clásica sanitario-paciente ha evolucionado, asumiendo modelos más acordes con el avance que nuestra sociedad ha realizado en el reconocimiento de la autonomía de las personas y en la obligación, no solo ética, sino también legal, de respetar las decisiones de los usuarios de los servicios de salud.
Usuarios y pacientes demandan hoy en día una amplia participación en la gestión de todo lo referente a su salud. Y la situación de los neonatos no es una excepción. En este caso, son los padres o los tutores legales los que reclaman el derecho a ser informados y a que sean respetadas sus decisiones sobre la salud y el bienestar de sus hijos. Este es uno de los motivos que ha propiciado que la relación clínica sea hoy en día más enriquecedora pero, a la vez, en ocasiones más conflictiva que en el pasado.
Dentro de los cambios que estamos viendo hay, además, otros factores que se deben destacar. Uno de ellos es que vivimos inmersos en la sociedad de la información. La facilidad de acceso a la misma trae consigo que los padres, en la búsqueda de lo que sea mejor para sus hijos, no solo piden información a su médico, sino que además la buscan por otras vías. Esto, que en principio es positivo, puede acabar generando conflictos si los padres no son capaces de asimilar convenientemente las distintas informaciones recibidas o si los profesionales no son capaces de aceptar el derecho que asiste a los padres a tener sus propios puntos de vista, e incluso disentir respecto de las opiniones de los profesionales.
Conviene destacar también que nuestras sociedades son cada vez más heterogéneas. El fenómeno de la inmigración, entre otros, ha propiciado el proceso de multiculturalidad creciente que estamos viviendo. Los encuentros entre culturas diversas, con valores muy diferentes, provocan situaciones que, en general, nos enriquecen como individuos, pero también nos exigen mayor reflexión en nuestro quehacer profesional, pues en ocasiones colisionan valores importantes.
Referentes éticosEn el proceso de toma de decisiones prudentes, en una situación concreta, el recurso a los principios bioéticos clásicos (no maleficencia, justicia, autonomía y beneficencia), con su correspondiente articulación en 2 niveles (nivel I o de mínimos: principios de no maleficencia y justicia, y nivel II o de máximos: autonomía y beneficencia), puede servirnos de marco de reflexión con que iniciar la búsqueda de uno o más cursos de acción óptimos.
El médico que se enfrenta al rechazo de los padres ante un tratamiento o un procedimiento que considera contribuye al bienestar del RN se encuentra ante el conflicto de 2 deberes que se deben respetar. Por un lado, el deber de respetar la libertad de los padres y, por otro, el deber de preservar y/o mejorar la salud del RN. Expresado en el lenguaje ético de los principios, lo que se produce es una colisión entre 2 principios:
- –
El principio de beneficencia, que pide al profesional hacer todo lo razonablemente posible por el bien del RN.
- –
El principio de autonomía, que reconoce el derecho que asiste al usuario a que se respeten sus valores, sus horizontes de sentido y sus proyectos de vida en toda intervención del profesional. Implica que es el usuario el que decide cuál es su bien. En el caso del RN es a los padres a quienes corresponde ejercer ese derecho mediante las «decisiones de sustitución». Para ello necesitan tener información suficiente sobre el proceso. De este principio emerge, por tanto, el derecho a la información, que debe proporcionársela el profesional.
¿Qué criterio debemos seguir cuando se presenta un conflicto entre estos 2 principios? Cuando el deber de cuidado por parte del médico colisiona con el deber de respeto a la autonomía de los padres, el criterio básico para regular el conflicto pasa por el reconocimiento actual de que no es el médico —aunque tradicionalmente haya sido así—, sino que son los padres, como tutores legales del menor, los encargados de definir lo que sea el mayor beneficio para el RN.
El modo tradicional de proceder, vigente durante siglos, es lo que hoy denominamos «paternalismo» y debe considerarse incorrecto. La doctrina opuesta al paternalismo, el consentimiento informado, es de aplicación hoy en día en pediatría. Y tiene su expresión legal en la Ley 41/2002, básica reguladora de la autonomía del paciente.
Adoptar este criterio no implica que con ello se extinga todo deber de beneficencia por parte del personal sanitario; antes bien, el profesional debe mantener la relación de cuidado con el RN, pero desde parámetros compatibles con las convicciones de los padres.
Dentro del marco de reflexión propiciado por los principios de la bioética, el conflicto de derechos que estamos analizando no se resuelve únicamente con la referencia a los 2 principios precedentes. Hay en juego, además, otros 2:
- –
El principio de no maleficencia, que remite a la obligación de no hacer daño. En la práctica, la no maleficencia implica para el profesional, además de no dañar, hacer lo indicado; es decir, atenerse a la Lex artis y valorar los beneficios y riesgos potenciales para decidir en aquellas situaciones en las que sea preciso hacer un daño para evitar un mal mayor.
- –
El principio de justicia, que remite a la obligación de distribuir equitativamente —en función de las necesidades de salud— y sin discriminaciones los recursos sanitarios para que lleguen a todos.
¿Cuál será el criterio básico de actuación a la luz de estos 2 nuevos principios? El criterio que se impone aquí es que si bien la beneficencia queda, en principio, a la libre gestión de los individuos particulares —los padres—, de acuerdo con sus propios sistemas de valores y proyecto de vida, por el contrario, la no maleficencia define cuáles son los mínimos que tanto los profesionales como los padres están obligados a cumplir.
Desde este principio, el médico puede considerar inasumible el riesgo de la no aplicación de un tratamiento (hacer daño por omisión), aunque los padres lo asuman. En esta situación, el médico no puede ignorar su obligación como garante de la salud del RN. Y llegado el caso, puede verse obligado a ponerlo en conocimiento del juez de guardia. Recordemos que es función del Estado vigilar para que padres y tutores no traspasen sus límites y, so pretexto de promover la beneficencia de sus hijos, no estén actuando en perjuicio suyo, es decir, maleficentemente.
En cuanto al principio de justicia, el criterio general que se impone aquí es que ni la autonomía ni la beneficencia pueden realizarse a costa de la justicia. Así, por ejemplo, ante un paciente que rechaza un tratamiento que médicamente se muestra eficaz, el respeto a la autonomía implica la disponibilidad a ofrecer tratamientos alternativos, si los hubiera. La conflictividad aparece cuando el rechazo del paciente a un tratamiento va acompañado de la reclamación de otro mucho más costoso que pone en riesgo que haya recursos sanitarios básicos para todos. Toca a los responsables de las instituciones públicas decidir qué tratamientos alternativos son compatibles con la distribución equitativa generalizada. Si se llega a la conclusión de que alguno de ellos no lo es, la autonomía del usuario que lo demanda encuentra su vía normal en la sanidad privada, a la que puede solicitar esa prestación.
Dentro del marco de reflexión esbozado, en las situaciones concretas de la práctica clínica, a la hora de tomar una decisión prudente se requiere, además del análisis de los principios, una valoración de las consecuencias que se puedan derivar de las distintas opciones que se planteen.
Buenas prácticas en la atención al recién nacidoActualmente, nos encontramos en un periodo de revisión de todas aquellas prácticas relacionadas con la atención al parto y al RN. Recientemente, se han actualizado los estándares de la atención al RN en las primeras horas de vida (véanse las recomendaciones de la SEN.) Fruto de estas revisiones son las estrategias de atención al parto y al RN que se han ido implantando a nivel nacional y en las distintas comunidades autónomas. Tienen un doble objetivo: Por un lado, modificar la atención que tradicionalmente se ha venido prestando a la madre y al RN, elaborando nuevos modelos de buenas prácticas bien avaladas desde nuestro conocimiento actual. Y, por otro lado, promover el protagonismo de las embarazadas y sus familias mediante un modelo de relación clínica en el que los padres participen más activamente y tengan una mayor capacidad de decisión en todo aquello que atañe al RN. Una actitud basada en el cuidado integral del RN y su familia, desde el respeto a la intimidad de los padres y a sus preferencias.
En el caso del RN, no podemos olvidar que los padres van a decidir sobre un ser vinculado a ellos y dependiente, pero con derechos propios. Uno de ellos es el de recibir una buena atención sanitaria, que garantice su salud en la medida de lo posible. Y es obligación de los profesionales ser garantes de que se toman todas las medidas oportunas para el bienestar del RN. De ahí que si siempre es deseable establecer una buena relación clínica con el usuario, en el caso del RN es doblemente aconsejable, ya que corresponde al profesional sanitario la tarea de articular las preferencias de los padres con las prácticas bien establecidas, prácticas sobre la base de las cuales se elaboran los protocolos de los distintos centros sanitarios.
Abordaje de las situaciones de conflictoYa hemos señalado cómo el rechazo a un tratamiento hace emerger un conflicto de valores, de derechos que, en una situación determinada, pueden mostrarse inconciliables. En estas situaciones, es importante abordar el conflicto con procesos de diálogo entre las partes afectadas. Trataremos, en lo posible, de que se realicen en un clima de confianza y buscando llegar a acuerdos sobre los cuidados y las estrategias terapéuticas. No entraremos en el debate sobre las convicciones —que se respetan— de cada una de las partes. Los acuerdos no deben violar los principios fundamentales ya vistos.
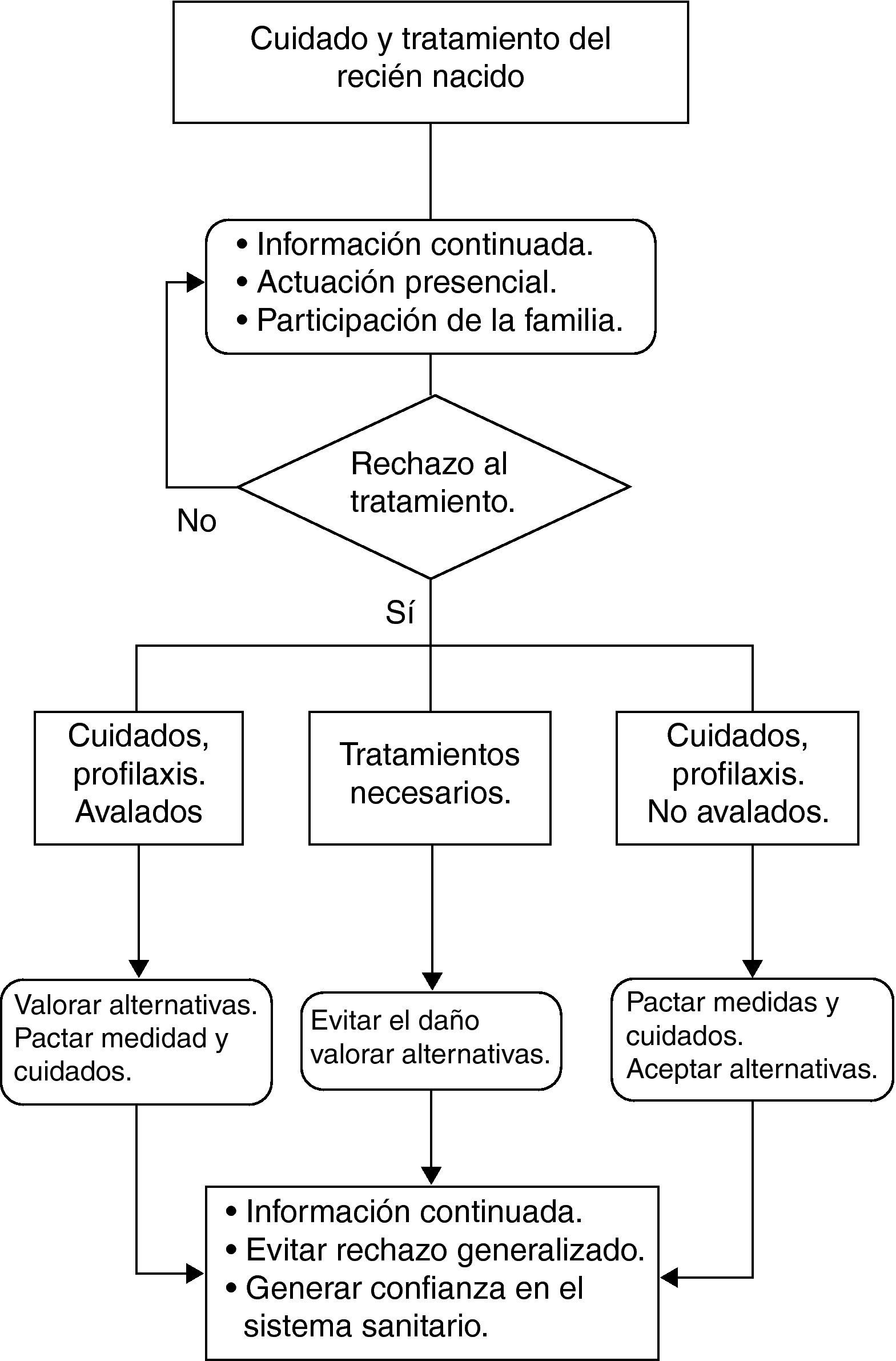
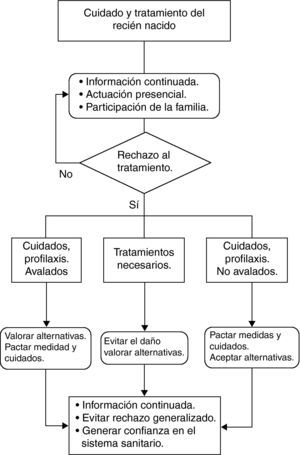
Partiendo de la propuesta anterior, la pauta de abordaje que proponemos para la atención al RN (fig. 1) sería la siguiente:
- 1.
El mejor procedimiento para evitar conflictos es lograr establecer una relación adecuada con los padres. Una relación de confianza desde el respeto y la escucha hacia ellos. Una relación en la que el profesional solicite a los padres el consentimiento para las actuaciones relacionadas con el RN. Previamente, habrán recibido una información adecuada (suficiente y en términos comprensibles), siendo responsables los profesionales de la información que aportan; e igualmente deben responsabilizarse los padres de sus opciones y opiniones. Se trata, en definitiva, de establecer una relación clínica basada en un diálogo fluido basado en razones que ambos, profesionales y padres, deben aportar, en un intento de evitar actitudes de confrontación.
- 2.
Cuando surge una discrepancia de opiniones debemos encontrar formas de gestionar un posible conflicto. Y en este sentido:
- a)
Es importante que el profesional parta del reconocimiento de que si bien él posee una información técnica más exhaustiva del proceso que se debe evaluar, en lo que respecta a los valores que subyacen y que están influyendo en la toma de decisiones —aunque los profesionales no seamos conscientes de ello—, no sería correcto que el profesional hiciera primar sus valores a la hora de avalar una decisión. Antes bien, debe escuchar y respetar los valores de los padres, ya que en definitiva serán estos los que, poco a poco, irá incorporando el RN.
- b)
En caso de que se produzca un conflicto de valores por la discrepancia o la negativa de los padres ante ciertos procedimientos propuestos por los profesionales, habrá que valorar si dicha actuación está o no avalada como una práctica bien establecida a la luz del conocimiento disponible. Aquí caben varias opciones:
- -
Si se trata de una práctica no avalada científicamente de modo inequívoco, los padres han de tener un amplio margen de decisión. Tal ocurría con muchos procedimientos rutinarios llevados a cabo, hasta hace poco, en los distintos centros sanitarios: paso de sondas, desinfección del cordón umbilical, analíticas de rutina, etc., que actualmente no han demostrado su eficacia.
- -
Si se trata de una práctica bien avalada, habrá que considerar la mayor o menor gravedad de las consecuencias que la decisión de los padres acarrea para el RN. Aquí debemos distinguir entre:
- •
Aquellas prácticas que son recomendables, pero que en caso de no realizarse no producen necesariamente un daño al RN. Por ejemplo, con cierta frecuencia nos encontramos ante la negativa de los padres a que se realice la profilaxis ocular, a la administración de vitamina K por vía intramuscular, a que se talle al RN, a la administración de algunas vacunas. En este tipo de situaciones, la opción más prudente pasaría por establecer con los padres una política de pactos razonables, buscando el mayor beneficio del RN e intentando evitar que los padres salgan del sistema sanitario. Así, por ejemplo, en aquellas situaciones en que haya una profilaxis sustitutiva —aunque de eficacia presumiblemente menor, como es el caso de la vitamina K por vía oral— debemos intentar pactar con los padres para que, al menos, acepten la administración oral al RN, ya que siempre será menos maleficente tratar, que no hacerlo. Es importante, además, que dichos pactos queden claramente reflejados en la historia neonatal.
Conviene aclarar que —en los casos en que la relación riesgo/beneficio de la actuación propuesta sea favorable a uno de los factores— intentar persuadir a los padres es éticamente correcto, ya que respeta la voluntariedad de la decisión que adopten los padres. Lo que no sería éticamente correcto es pasar a la coacción o manipulación, cuando falla la persuasión, en un intento de conseguir lo que el profesional considera el mejor beneficio para el RN.
- •
Diferente actitud tendremos que mostrar ante aquellas prácticas que en caso de no realizarse producen un daño grave al RN. En esta situación, la opción que cabe es valorar la posibilidad de un tratamiento sustitutivo o una opción alternativa que tenga similar eficacia y coste. Y si la hay, habría que considerarla conjuntamente con los padres, para respetar sus ideas y valores. Pero en caso de que tal opción no exista, los profesionales, para no lesionar el principio de no maleficencia, tenemos que atenernos a las guías de buena práctica clínica. Y deberemos informar de ello a los padres.
- •
- -
- a)
Los padres ejercen la patria potestad, porque son ellos los que tienen capacidad para definir cuál es el mayor beneficio para el menor. Pero debemos recordar que hay un límite que no pueden traspasar, y es que no pueden actuar maleficentemente, tomando una opción que sea lesiva para el neonato. En estos casos, el médico debe actuar como garante del menor y siempre en su beneficio, y ante una situación extrema que comprometa de forma grave el bienestar físico del RN tiene que ponerlo en conocimiento del juez de guardia y fiscal del menor, quien puede retirar a los padres la patria potestad durante el tiempo necesario para aplicar el tratamiento.
Recomendaciones finales- 1.
Abordar el conflicto con procesos de diálogo en un clima de confianza y buscando llegar a acuerdos.
- 2.
Es conveniente, previo al ingreso en la maternidad, que los padres tengan información sobre las actuaciones rutinarias que se realizan en la atención al RN en el centro sanitario de su elección.
- 3.
Dar información adecuada a los padres (suficiente y comprensible) durante la realización de estos procedimientos y actuaciones rutinarias al RN.
- 4.
Escuchar y valorar los deseos de la familia respecto del cuidado del RN. Intentar aceptar las peticiones de los padres cuando de ellas no se derive un daño evidente para el RN.
- 5.
En las situaciones en las que se produce discrepancia con los padres, valorar las posibles consecuencias para el RN:
- –
Buscar pactos razonables.
- –
Si no se consigue llegar a un pacto y hay un daño evidente para el RN, se debe poner en conocimiento de la autoridad judicial correspondiente.
- –
No todo riesgo aceptado por los padres es asumible por el médico. El límite es el no hacer daño.
- –
Los autores declaran no tener ningún conflicto de intereses.
J. López de Heredia Goya, J. Pérez Rodríguez, F. García Muñóz, D. Blanco Bravo, V. Molina Morales, J.C. Tejedor Torres y J. Aguayo Maldonado.
- Inicio
- Todos los contenidos
- Publique su artículo
- Acerca de la revista
- Métricas