La incontinencia pigmenti (IP) 2 es un trastorno neuroectodérmico de escasa incidencia, del que se conocen unos 700 casos1. Afecta principalmente a la piel aunque puede asociar afectación de otros órganos. Las lesiones cutáneas son generalmente benignas y evolucionan en 4 estadios: vesicular, verrugoso, hiperpigmentario y atrófico. Las alteraciones neurológicas afectan al 10–30% de los pacientes e incluyen convulsiones (13%), parálisis espástica (11%), retraso psicomotor (7,5%) y microcefalia (5%)2.
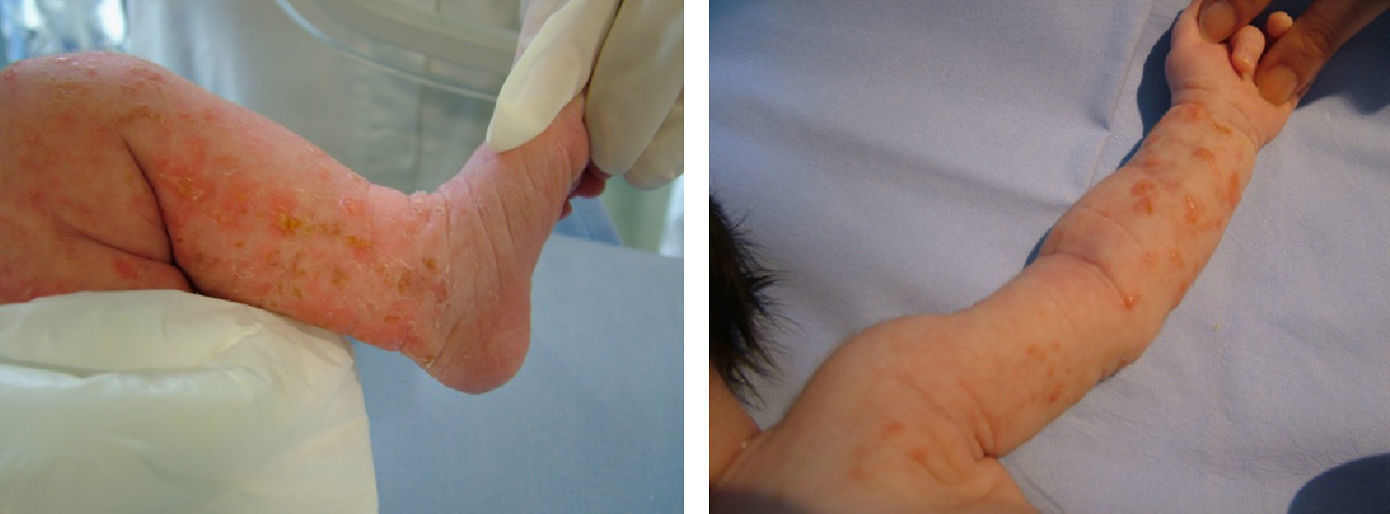
Caso 1. Recién nacida, primera hija de padres sanos no consanguíneos, cuya madre tenía 2 hijas anteriores de otro padre, sanas. Parto eutócico a las 38 semanas. Al nacimiento presenta pequeñas vesículas localizadas en tronco y extremidades (fig. 1). En la analítica presentó leucocitosis con eosinofilia, proteína C reactiva negativa, serología TORCH (toxoplasma, herpes, citomegalovirus y rubéola) negativa y cultivos de las lesiones negativos. Al tercer día de vida presenta una convulsión generalizada que responde a fenobarbital. La punción lumbar, el EEG y la ecografía cerebral fueron normales. Se realizó biopsia de las lesiones y se detectó una marcada espongiosis eosinofílica y exocitosis, hallazgos compatibles con IP2. El estudio genético de la niña muestra una deleción de los exones 4 al 10 del gen NEMO que en el caso de la madre no se detecta. En la RM cerebral realizada al mes de vida no se observó ninguna alteración. El desarrollo psicomotor es normal y no ha presentado nuevas crisis convulsivas, por lo que se retiró el tratamiento anticomicial a los 2 meses.
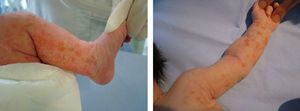
Caso 2. Recién nacida de raza asiática, segunda hija de 4 embarazos (2 abortos previos). Parto eutócico a las 40 semanas. Al nacimiento presentó lesiones vesiculosas filiadas como exantema toxoalérgico. Su madre y su hermana habían presentado lesiones dérmicas durante la infancia, similares a las de la paciente. Al mes y medio de vida ingresó por síndrome febril. En la exploración física se observan lesiones pigmentadas generalizadas y lesiones verrugosas aisladas. Durante su ingreso presenta 4 crisis parciales afebriles, controladas con benzodiacepinas y con fenobarbital. La ecografía cerebral, la punción lumbar y el EEG no demostraron alteraciones. La RM cerebral mostró lesiones de isquemia crónicas en sustancia blanca de distribución bilateral. En la biopsia de las lesiones cutáneas se describieron queratinocitos disqueratósicos, espongiosis y gran cantidad de pigmento melánico en dermis, hallazgos compatibles con IP2 en fase verrugosa (fig. 2). A los 4 meses no ha presentado nuevas convulsiones. El estudio genético de la madre, la hermana y la paciente demostró en todos los casos la deleción de los exones 4 al 10 del gen NEMO.
La IP2 es un trastorno neuroectodérmico que se debe tener en consideración ante la presencia de lesiones vesiculoampollosas en los recién nacidos. Algunos hallazgos distintivos de la IP son la disposición lineal de las ampollas y la presencia de lesiones verrugosas2. En la IP2 se pueden ver afectados, además de la piel, otros órganos: ojos, SNC, huesos, dientes, etc. La afectación de la piel es la más precoz y característica, y algunos autores la consideran como criterio mayor para el diagnóstico de IP21. Las complicaciones neurológicas u oftalmológicas son las responsables de ensombrecer el pronóstico3.
Los trastornos neurológicos que más frecuentemente se presentan en IP2 son déficits motores, seguidos de crisis convulsivas y retraso mental. Las crisis comiciales en el período neonatal se han descrito con poca frecuencia. El origen de estas convulsiones no está claro. Los casos de crisis convulsivas precoces se relacionan con hallazgos de necrosis hemorrágica, edema cerebral, disgenesias focales perisilvianas, atrofia cortical, ventriculomegalia y generalmente con una evolución mortal y fallecimiento tras crisis refractarias4–6. Sin embargo, en nuestros casos la evolución parece favorable y sólo en 1 de los casos se ha encontrado alteración en los estudios de neuroimagen. Las complicaciones a nivel oftalmológico en la IP2 frecuentemente se asocian a las del SNC y aparecen generalmente en pacientes con afectación neurológica más grave7.
La IP2 es una enfermedad genética de transmisión dominante ligada a X, letal en varones8. La mutación más común en IP2 es una deleción de los exones 4 al 10 del gen NEMO. Este gen, también conocido como IKKγ (γsubunit of the inhibitor kB kinase), es el punto de convergencia de numerosos caminos de activación del NF-kB (nuclear factor kB). Esta deleción aparece en el 80% de los pacientes con IP29. Por lo tanto, ante la sospecha de esta enfermedad, se debe realizar el estudio genético para poder realizar el consejo genético. Esta mutación se ha descrito más comúnmente en la raza caucásica aunque ya existe algún caso en mujer asiática publicado10. La expresividad de esta deleción es variable, incluso dentro de la misma familia.