Revisar el manejo actual y la evolución de la bradicardia fetal en 9centros españoles.
MétodoEstudio multicéntrico retrospectivo: análisis de todos los fetos con bradicardia diagnosticados en 9centros españoles entre enero de 2008 y septiembre de 2010. Los mecanismos electrofisiológicos responsables de la bradicardia fetal se estudiaron mediante ecocardiografía.
ResultadosSe registraron 37casos: 3fetos con bradicardia sinusal, 15 con extrasistolia auricular no conducida y 19 con bloqueo auriculoventricular (AV) de alto grado. Bradicardia sinusal: el 100% asoció patologías severas. Extrasistolia auricular no conducida: excelente pronóstico, pero un caso desarrolló posnatalmente taquicardia supraventricular. Entre los bloqueos AV de alto grado, el 16% asociaban cardiopatía congénita con isomerismo, el 63% anticuerpos antiRo/SSA maternos y el 21% fueron de etiología desconocida. La mortalidad global de los bloqueos AV fue del 20% (37% si consideramos la interrupción voluntaria del embarazo). Factores de riesgo fueron: asociar una cardiopatía congénita, hídrops y/o disfunción ventricular. El tratamiento fue variable según el centro, se administraron corticoides en el 73% de los bloqueos de gradoiii inmunomediados y en el único caso de bloqueo de gradoii inmunomediado. En un seguimiento medio de 18meses, se implantaron marcapasos en el 58% de los bloqueo AV de alto grado.
ConclusionesLa bradicardia fetal sostenida precisa siempre de un estudio exhaustivo, incluso en el caso de la bradicardia sinusal. La extrasistolia auricular no conducida tiene buen pronóstico pero puede asociar taquicardia. El bloqueo AV de alto grado fetal tiene todavía una morbimortalidad significativa y su tratamiento es controvertido.
The aim of this study is to review the current management and outcomes of fetal bradycardia in 9Spanish centers.
MethodsRetrospective multicenter study: analysis of all fetuses with bradycardia diagnosed between January 2008 and September 2010. Underlying mechanisms of fetal bradyarrhythmias were studied with echocardiography.
ResultsA total of 37cases were registered: 3 sinus bradycardia, 15 blocked atrial bigeminy, and 19 high grade atrioventricular blocks. Sinus bradycardia: 3 cases (100%) were associated with serious diseases. Blocked atrial bigeminy had an excellent outcome, except for one case with post-natal tachyarrhythmia. Of the atrioventricular blocks, 16% were related to congenital heart defects with isomerism, 63% related to the presence of maternal SSA/Ro antibodies, and 21% had unclear etiology. Overall mortality was 20% (37%, if terminations of pregnancy are taken into account). Risk factors for mortality were congenital heart disease, hydrops and/or ventricular dysfunction. Management strategies differed among centers. Steroids were administrated in 73% of immune-mediated atrioventricular blocks, including the only immune-mediated IInd grade block. More than half (58%) of atrioventricular blocks had a pacemaker implanted in a follow-up of 18months.
ConclusionsSustained fetal bradycardia requires a comprehensive study in all cases, including those with sinus bradycardia. Blocked atrial bigeminy has a good prognosis, but tachyarrhythmias may develop. Heart block has significant mortality and morbidity rates, and its management is still highly controversial.
En la vida fetal es frecuente registrar episodios transitorios de bradicardia, que habitualmente son benignos1. Sin embargo, la bradicardia fetal mantenida, no relacionada con el trabajo de parto, es una entidad poco frecuente y potencialmente grave. Dicho hallazgo puede deberse a bradicardia sinusal (BS), a extrasistolia auricular no conducida (EANC) o a bloqueo auriculoventricular (BAV) de alto grado2. Esta última patología es de gran interés debido a su alta mortalidad (17-43%)3–5 y morbilidad3, y a las controversias internacionales actuales sobre su manejo6. En la mayoría de los casos, en ausencia de cardiopatía congénita (CC), el trastorno de la conducción del ritmo se debe al paso transplacentario de inmunoglobulinas maternas, que atacan el tejido de conducción con fibrosis sucesiva7, mientras en un número más escaso de fetos no se encuentra ninguna causa que explique el bloqueo (BAV noinmune o «idiopático»). En los casos inmunomediados, los anticuerpos implicados (anti-Ro/SSA) son necesarios pero no suficientes para causar la enfermedad8, afectando solo al 1-2% de los hijos de madres portadoras (multiplicándose el riesgo por 10 en el caso de haber tenido un hijo previo afectado)4. Además de lesionar el tejido específico de conducción, las inmunoglobulinas pueden producir daño miocárdico difuso en forma de fibroelastosis endocárdica y miocardiopatía dilatada9, lo cual ensombrece notablemente el pronóstico. Distintas terapias se han utilizado en el BAV inmunomediado, incluyendo corticoides fluorados, betaagonistas y plasmaféresis, en un intento de prevenir la inflamación miocárdica, aumentar la frecuencia cardiaca fetal y revertir la insuficiencia cardiaca10–13, pero su eficacia es controvertida6,14,15. La ausencia de consenso sobre cuál es la mejor estrategia para el manejo de estos pacientes justifica que existan actitudes terapéuticas diferentes, incluso divergentes, en los distintos centros hospitalarios15. Este estudio describe el diagnóstico y la práctica clínica en el manejo de la bradicardia fetal en 9centros españoles y pretende ser el punto de partida de un futuro estudio multicéntrico prospectivo más amplio a nivel nacional.
ObjetivoEl grupo de Cardiología Fetal de la Sociedad Española de Cardiología Pediátrica y Cardiopatías Congénitas (SECPCC) se propuso en 2008 realizar un estudio retrospectivo para describir el diagnóstico, el manejo actual y la evolución de las bradicardias fetales.
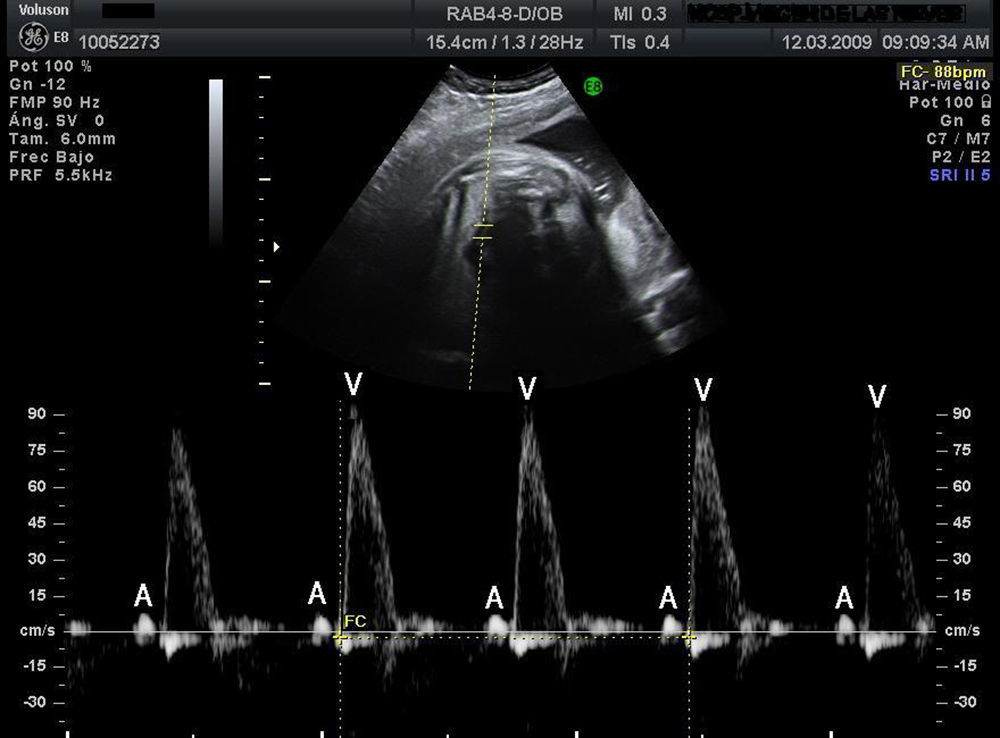
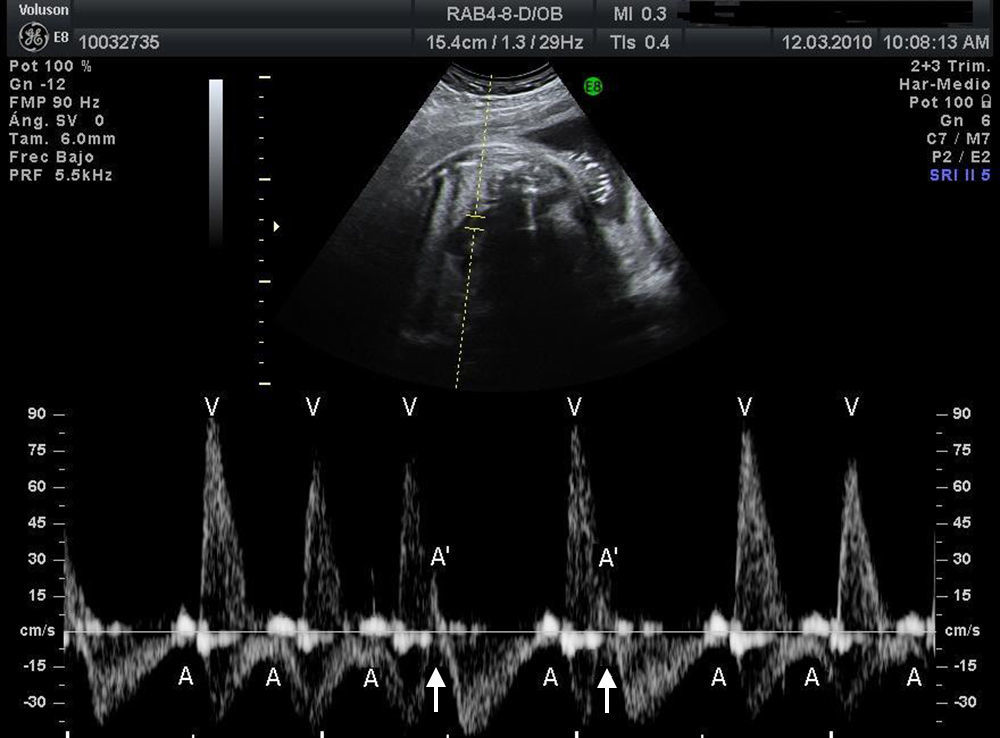
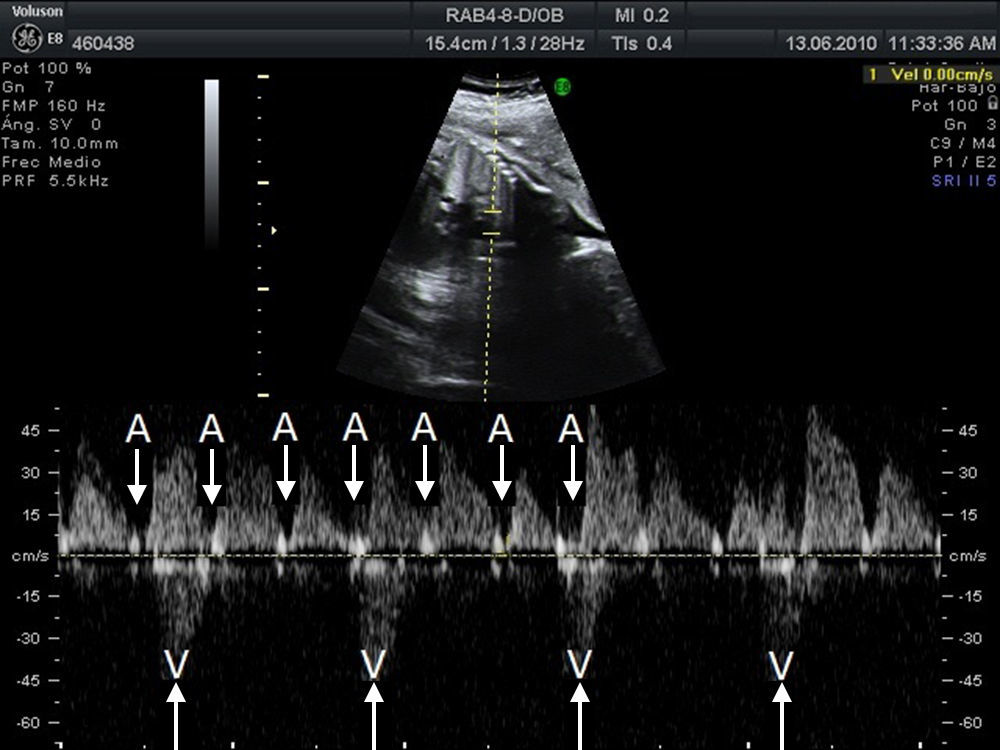
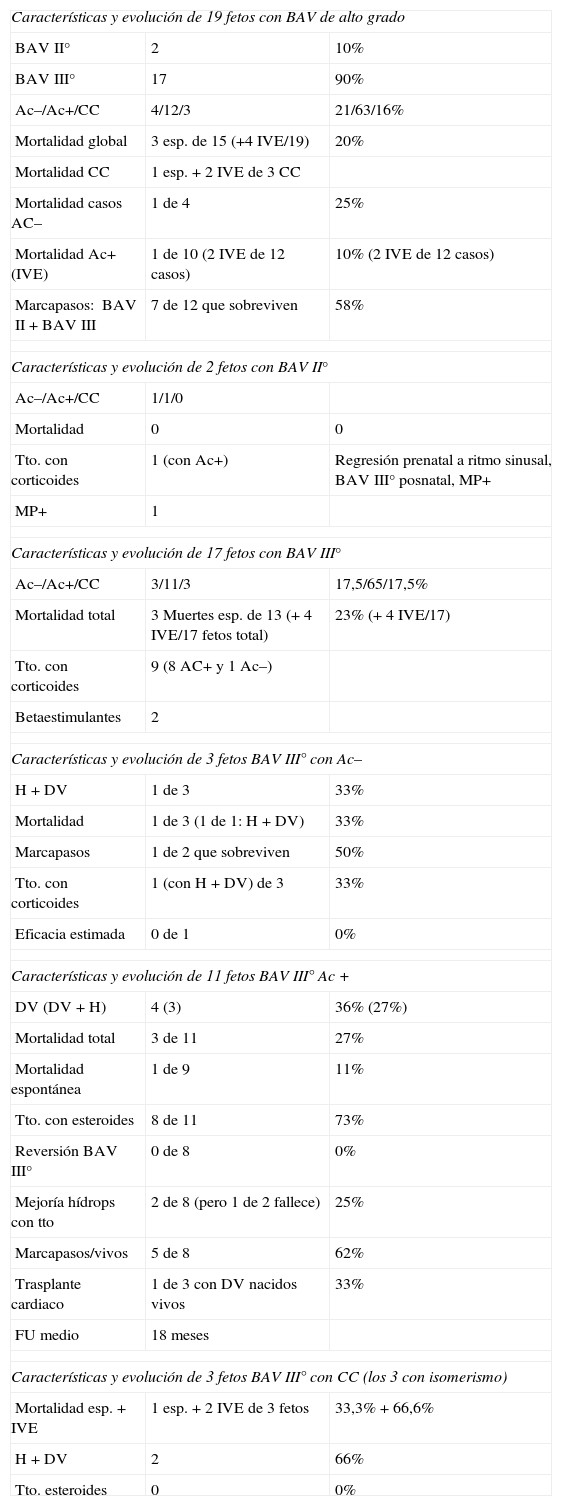
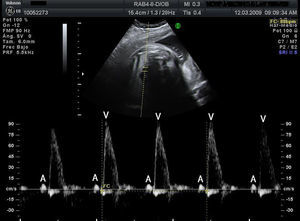
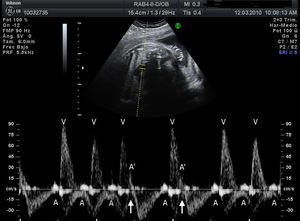
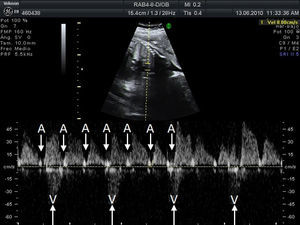
Material y métodosSe trata de un estudio multicéntrico transversal, descriptivo y retrospectivo que analiza las características, el tratamiento y la evolución de todos los fetos diagnosticados de bradicardia fetal en 9centros hospitalarios españoles en el periodo desde enero 2008 a septiembre 2010 (20meses). Para el análisis del ritmo cardiaco y la repercusión hemodinámica de la bradicardia se utilizó la ecocardiografía con modoM, Doppler pulsado y Doppler tisular, estudiando la relación entre flujo de entrada mitral/salida aórtica o vena pulmonar/arteria pulmonar o vena cava superior/aorta ascendente. Se consideró bradicardia fetal una frecuencia cardiaca sostenida inferior a 110latidos/min16. La bradicardia se definió como sinusal cuando la relación entre contracciones auriculares y ventriculares fuese 1:1 (A:V=1:1) (fig. 1), a diferencia de la bradicardia por extrasístoles auriculares no conducidos (fig. 2) acoplados en bigeminismo o por BAV de alto grado (fig. 3), en los cuales la frecuencia auricular es más alta que la ventricular (A:V>1). Se definió como EANC en bigeminismo una relación A:V de 2:1, en el caso de alternarse intervalos distintos entre 2contracciones auriculares: uno más corto que el intervalo entre latidos sinusales y otro más largo. En las gestantes de alto riesgo de desarrollar un BAV fetal por tener anticuerpos anti-Ro y anti-La la estrategia seguida en los centros participantes fue la de realizar una ecocardiografía semanal desde la semana16 hasta la 28 con el fin de analizar la duración del intervalo entre la contracción auricular y la ventricular y detectar una prolongación de dicho intervalo (sospecha de BAV de gradoi [BAVi])17. Más allá de la semana28 y hasta el término de la gestación los controles se realizan cada 4semanas. Se diagnosticó como BAV de gradoii (BAVII) el que presentara un intervalo constante entre las contracciones auriculares, pudiendo estas no ser conducidas a los ventrículos de forma intermitente o bien con relación A:V fija (ejemplo 2:1 o mayor grado). Se definió como BAV de tercer grado (BAVIII) el que presentara una disociación completa entre contracciones auriculares y ventriculares, con intervalos auriculares constantes. Se registraron los distintos diagnósticos emitidos para cada caso y la actitud terapéutica: actitud expectante, tratamiento intrauterino o parto. El resultado fundamental fue la supervivencia del feto y la eficacia del tratamiento administrado (valorando la mejoría del grado del bloqueo o la mejoría del estado hemodinámico con el tratamiento). Se registraron datos referentes al estado inmunitario materno, la asociación con cardiopatías estructurales y la detección de signos de hídrops o disfunción ventricular (DV). Se describió la evolución de los fetos y la necesidad de marcapasos en la vida posnatal. Para el análisis estadístico se utilizó el test t de Student para comparar medias, y el test exacto de Fisher para el análisis de variables categóricas. Se consideró como estadísticamente significativo un valor de p<0,05.
Se recogieron un total de 37casos: 15fetos con bradicardia por EANC, 3casos de BS y 19 de BAV de alto grado.
Extrasistolia auricular no conducidaLa edad media al diagnóstico fue de 27,5semanas de edad gestacional (SEG) (desviación estándar [DE]: 8,3). El pronóstico fue bueno, con resolución espontánea de la arritmia, aunque cabe resaltar la evolución de un caso en el cual el ECG basal al nacimiento evidenció un síndrome de Wolff-Parkinson-White y que desarrolló posnatalmente una crisis de taquicardia supraventricular paroxística.
Bradicardia sinusalLos fetos se diagnosticaron entre las semanas22 y 32, con una media de 25SEG (DE: 5,2). En uno de los casos, en que el feto tenía monosomía XO, onfalocele e hídrops, los padres decidieron la interrupción de la gestación. Otro feto se diagnosticó posnatalmente de enfermedad mitocondrial, con alteraciones neurológicas severas en su evolución. El tercer feto, cuya madre presentaba anticuerpos anti-Ro/anti-La, fue alternando episodios de bradicardia y taquicardia, diagnosticándose de enfermedad del seno al nacimiento y precisando marcapasos.
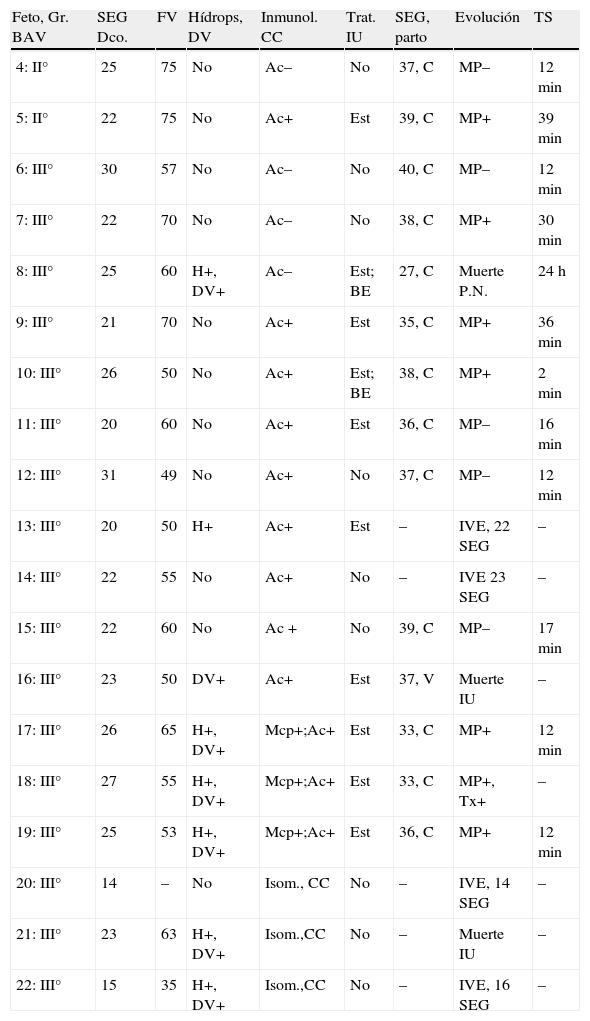
Bloqueo auriculoventricular de alto gradoLa edad media global al diagnóstico fue de 23,5SEG (rango: 14-31; DE: 4,3), pero mientras que en los casos con CC fue de 18SEG, en los casos no asociados a CC fue de 23,9SEG. En la tabla 1 se resumen los datos diagnósticos, de tratamiento y evolución de cada feto. En la tabla 2 se muestran los datos analizados, tanto del grupo global como de los diferentes subgrupos. De los 19 fetos, 2 (10%) presentaban BAVII y 17 (90%) BAVIII. En 3casos (16%) se detectó CC, siempre severa y asociada a isomerismo, en 12 casos (63%) existían anticuerpos maternos positivos, y otros 4 (21%) fueron de etiología desconocida. La mortalidad global fue del 20% (del 37% si consideramos los casos por interrupción voluntaria del embarazo [IVE]). Analizando la mortalidad de los BAV por subgrupo, los 3pacientes con BAV asociado a CC fallecieron (uno de forma espontánea y 2 por IVE). Del grupo de 4fetos de BAV de etiología desconocida, falleció uno de los fetos, que estaba hidrópico, con DV severa y que además nació en la semana 27. La mortalidad del grupo de 12fetos con anticuerpos positivos fue del 25% (3casos), correspondiendo 2 de ellos a IVE y uno a una muerte espontánea.
Diecinueve fetos con bloqueo auriculoventricular fetal de alto grado
| Feto, Gr. BAV | SEG Dco. | FV | Hídrops, DV | Inmunol. CC | Trat. IU | SEG, parto | Evolución | TS |
| 4: II° | 25 | 75 | No | Ac– | No | 37, C | MP– | 12 min |
| 5: II° | 22 | 75 | No | Ac+ | Est | 39, C | MP+ | 39 min |
| 6: III° | 30 | 57 | No | Ac– | No | 40, C | MP– | 12 min |
| 7: III° | 22 | 70 | No | Ac– | No | 38, C | MP+ | 30 min |
| 8: III° | 25 | 60 | H+, DV+ | Ac– | Est; BE | 27, C | Muerte P.N. | 24h |
| 9: III° | 21 | 70 | No | Ac+ | Est | 35, C | MP+ | 36 min |
| 10: III° | 26 | 50 | No | Ac+ | Est; BE | 38, C | MP+ | 2 min |
| 11: III° | 20 | 60 | No | Ac+ | Est | 36, C | MP– | 16 min |
| 12: III° | 31 | 49 | No | Ac+ | No | 37, C | MP– | 12 min |
| 13: III° | 20 | 50 | H+ | Ac+ | Est | – | IVE, 22 SEG | – |
| 14: III° | 22 | 55 | No | Ac+ | No | – | IVE 23 SEG | – |
| 15: III° | 22 | 60 | No | Ac + | No | 39, C | MP– | 17 min |
| 16: III° | 23 | 50 | DV+ | Ac+ | Est | 37, V | Muerte IU | – |
| 17: III° | 26 | 65 | H+, DV+ | Mcp+;Ac+ | Est | 33, C | MP+ | 12 min |
| 18: III° | 27 | 55 | H+, DV+ | Mcp+;Ac+ | Est | 33, C | MP+, Tx+ | – |
| 19: III° | 25 | 53 | H+, DV+ | Mcp+;Ac+ | Est | 36, C | MP+ | 12 min |
| 20: III° | 14 | – | No | Isom., CC | No | – | IVE, 14 SEG | – |
| 21: III° | 23 | 63 | H+, DV+ | Isom.,CC | No | – | Muerte IU | – |
| 22: III° | 15 | 35 | H+, DV+ | Isom.,CC | No | – | IVE, 16 SEG | – |
AC: anticuerpos maternos (+, positivos; –, negativos); BAV: bloqueo auriculoventricular; BE: betaestimulantes; C: cesárea; CC: cardiopatía congénita; Dco: diagnóstico; DV: disfunción ventricular; Est: esteroides; FV: frecuencia ventricular; Gr.: grado; Inmunol.: inmunología; Isom: isomerismo; IU: intrauterino; IVE: interrupción voluntaria del embarazo; Mcp: miocardiopatía; MP: marcapasos (+, implantación marcapasos; –, no implantación marcapasos en media de 18meses); SEG: semanas edad gestacional; Trat.: tratamiento; TS: tiempo de seguimiento postparto; Tx: trasplante cardiaco; V: vaginal.
Características y evolución de fetos con bloqueo auriculoventricular
| Características y evolución de 19 fetos con BAV de alto grado | ||
| BAV II° | 2 | 10% |
| BAV III° | 17 | 90% |
| Ac–/Ac+/CC | 4/12/3 | 21/63/16% |
| Mortalidad global | 3 esp. de 15 (+4 IVE/19) | 20% |
| Mortalidad CC | 1 esp.+2IVE de 3CC | |
| Mortalidad casos AC– | 1 de 4 | 25% |
| Mortalidad Ac+ (IVE) | 1 de 10 (2IVE de 12casos) | 10% (2IVE de 12casos) |
| Marcapasos: BAVII+BAVIII | 7 de 12 que sobreviven | 58% |
| Características y evolución de 2 fetos con BAV II° | ||
| Ac–/Ac+/CC | 1/1/0 | |
| Mortalidad | 0 | 0 |
| Tto. con corticoides | 1 (con Ac+) | Regresión prenatal a ritmo sinusal, BAVIII° posnatal, MP+ |
| MP+ | 1 | |
| Características y evolución de 17 fetos con BAV III° | ||
| Ac–/Ac+/CC | 3/11/3 | 17,5/65/17,5% |
| Mortalidad total | 3 Muertes esp. de 13 (+4IVE/17 fetos total) | 23% (+4IVE/17) |
| Tto. con corticoides | 9 (8 AC+ y 1 Ac–) | |
| Betaestimulantes | 2 | |
| Características y evolución de 3 fetos BAV III° con Ac– | ||
| H+DV | 1 de 3 | 33% |
| Mortalidad | 1 de 3 (1 de 1: H+DV) | 33% |
| Marcapasos | 1 de 2 que sobreviven | 50% |
| Tto. con corticoides | 1 (con H+DV) de 3 | 33% |
| Eficacia estimada | 0 de 1 | 0% |
| Características y evolución de 11 fetos BAV III° Ac + | ||
| DV (DV+H) | 4 (3) | 36% (27%) |
| Mortalidad total | 3 de 11 | 27% |
| Mortalidad espontánea | 1 de 9 | 11% |
| Tto. con esteroides | 8 de 11 | 73% |
| Reversión BAVIII° | 0 de 8 | 0% |
| Mejoría hídrops con tto | 2 de 8 (pero 1 de 2 fallece) | 25% |
| Marcapasos/vivos | 5 de 8 | 62% |
| Trasplante cardiaco | 1 de 3 con DV nacidos vivos | 33% |
| FU medio | 18 meses | |
| Características y evolución de 3 fetos BAV III° con CC (los 3 con isomerismo) | ||
| Mortalidad esp.+IVE | 1 esp.+2IVE de 3 fetos | 33,3%+66,6% |
| H+DV | 2 | 66% |
| Tto. esteroides | 0 | 0% |
AC: anticuerpos maternos (+ positivos; –, negativos); BAV: bloqueo auriculoventricular; CC: cardiopatía congénita; DV: disfunción ventricular; esp.: espontánea; FU: follow-up posparto; H: hídrops; IVE: interrupción voluntaria del embarazo; MP: marcapasos (+, implantación marcapasos; –, no implantación marcapasos en 2años de seguimiento); tto.: tratamiento.
En cuanto al tratamiento en los BAV, hubo variabilidad según los centros de diagnóstico, y aunque en la mayoría se pautaron corticoides a todos los fetos con BAV inmunomediado, en otros centros no se administraron en ninguno de los casos. Se pautaron corticoides en 10casos: en el único BAVII inmunomediado de la serie, en 8 de 11fetos con BAVIII con Ac positivos (73%) y en un caso con Ac negativos pero que asociaba hídrops y DV. El caso con BAVII tratado con corticoides revirtió a ritmo sinusal antes del parto pero progresó a BAV completo posnatalmente, precisando implantación de marcapasos. En ningún caso de BAVIII se objetivó regresión del bloqueo. En 2 de los 6casos de BAVIII con hídrops y DV se apreció mejoría de dichos signos, pero finalmente uno de estos 2fetos falleció. Uno de los 10fetos tratados con corticoides desarrolló un oligohidramnios severo, y en otro caso los corticoides fueron suspendidos por metrorragia severa. En los 10casos tratados el corticoide administrado fue la dexametasona, con una dosis de 4mg cada 24h, y en 3casos se administró previamente una dosis de carga (6-8mg/día). El tratamiento se mantuvo durante una media de 5semanas (rango: 2-12semanas), suspendiéndose dicho tratamiento unas semanas previas al parto en la mayoría de los casos. En 2fetos se pautaron betaestimulantes, no considerándose eficaces en ninguno, suspendiéndose en un caso por taquicardia y temblores maternos. Los factores de mal pronóstico en los fetos con BAVIII sin CC fueron la DV y el hídrops; no falleció ningún caso sin DV ni hídrops (0 de 7), y fallecieron 2 de 5fetos con hídrops y/o DV (p=0,15). Uno de los 3supervivientes con DV precisó trasplante cardiaco en la evolución. En cuanto a la frecuencia cardiaca en los casos sin CC, la mortalidad en los fetos con frecuencia ventricular mayor o igual a 55latidos/min fue del 12,5% (1 de 8), mientras que en aquellos con frecuencia inferior a 55latidos/min fue del 25% (1 de 4). En un seguimiento medio de 18meses después del nacimiento (intervalo 24h-39meses posparto), se implantó marcapasos en el 58% de los nacidos vivos diagnosticados prenatalmente de BAV de alto grado.
DiscusiónLa bradicardia fetal sostenida requiere siempre un estudio exhaustivo. En caso de que la bradicardia se deba a EANC, el pronóstico es bueno, con tendencia a resolución espontánea18. Nuestra serie confirma, de todas formas, que los fetos con EANC pueden desarrollar una taquicardia supraventricular mantenida antes o después del parto, habiéndose descrito esta complicación hasta en el 13% de los casos19. En cuanto a la bradicardia fetal de origen sinusal, habitualmente relacionada con disfunción del nodo sinusal y asociada a un pronóstico favorable20, nuestra serie muestra cómo en ocasiones puede asociarse a patologías severas y su pronóstico ser desfavorable. Dicho hallazgo confirma lo descrito por otros estudios que han relacionado la BS con estados hipóxicos del feto y con enfermedades graves, tales como el síndrome de QT largo21,22 o la miocardiopatía no compactada23. Cabe resaltar también que en uno de los fetos diagnosticados de BS intraútero y de enfermedad del seno posnatalmente se detectaron anticuerpos antiRo y antiLa, lo que confirma que el espectro de enfermedades asociadas a dichas inmunoglobulinas es muy amplio24.
En cuanto a la bradicardia debida a BAV de alto grado, nuestros resultados confirman que esta es la causa más frecuente de bradicardia fetal intraútero mantenida2. Este grupo de fetos se puede analizar en 3subgrupos distintos según su patogenia: BAV secundario a malformación cardiaca, BAV inmunomediado por anticuerpos maternos circulantes, o BAV idiopático. Nuestra casuística confirma que el subgrupo con BAV debido a CC tiene un pronóstico infausto25,26, y que el diagnóstico de BAV completo suele ser más precoz que en otras etiologías (media de 18 frente a 23,9SEG), considerándose de hecho la bradicardia detectada en el primer trimestre un posible marcador de isomerismo izquierdo27.
La mortalidad en nuestro subgrupo de BAV idiopático fue del 33%. Aunque en la literatura se ha descrito una mejor evolución de este subgrupo28, otros estudios no lo han confirmado14,15 y nuestra serie, debido al escaso número de casos, no puede alcanzar ninguna conclusión sólida.
En el caso del BAV inmunomediado, nuestra casuística confirma que su diagnóstico prenatal suele realizarse entre la 18 y la 24SEG3–4. Hemos constatado también que la mortalidad, aunque inferior a los casos con CC, es significativa. En cuanto a los factores de mal pronóstico, los encontrados en nuestra serie concuerdan con los descritos en la literatura: hídrops y DV en el momento del diagnóstico3–5,15. Analizando la mortalidad según la presencia de una FC<50-55latidos/min, otro factor de mal pronóstico según series anteriores5,15, cabe destacar que en nuestro estudio fallecieron proporcionalmente más fetos cuando la frecuencia ventricular era <55latidos/min, aunque la diferencia no fue estadísticamente significativa, probablemente por el tamaño muestral. La morbilidad de los casos diagnosticados de BAV en vida fetal es también alta3, necesitando marcapasos en los primeros 18meses de vida la mayoría de los ellos y precisando trasplante cardiaco uno de los pacientes con DV. Respecto al tratamiento del BAV con corticoides, no hubo uniformidad en la actitud terapéutica en los centros españoles, reflejándose el estado de controversia actual del tema. Desde un punto de vista fisiopatogénico, la razón para pautar corticoides en BAV inmunomediado es revertir o disminuir la inflamación que es parte del proceso que acaba en fibrosis del sistema de conducción29. Numerosos grupos han propuesto pautar dexametasona o betametasona (corticoides fluorados que no se metabolizan en la placenta), pero actualmente se cuestiona su utilización14,15. Por una parte no hay evidencias claras sobre la eficacia de este tratamiento, no habiéndose detectado ninguna diferencia estadísticamente significativa en la mortalidad fetal ni neonatal entre los fetos no tratados y tratados en un reciente estudio retrospectivo multicéntrico europeo15. En cuanto al gradoiii, nuestra serie confirma que el BAV, una vez completo, es irreversible, hecho aceptado indiscutiblemente por la comunidad científica3,29. Hay autores que sugieren que la eficacia de los corticoides en reducir la mortalidad puede demostrarse sobre todo en los casos con DV e hídrops3,30,31. Nuestros resultados no permiten apoyar tampoco esta estrategia, pues aunque 2 de los 5 fetos con estas características mostraron signos de mejoría, esta fue transitoria, falleciendo intraútero uno de ellos. En cuanto a los fetos con grados parciales de BAV, el tratamiento con corticoides pretendería evitar la progresión de la enfermedad29. En este supuesto, la eficacia del tratamiento también es objeto de controversia. Se desconoce si el BAVI es precursor de grados más avanzados de BAV, pudiendo ser entonces subsidiario de tratamiento con éxito32, o si traduce variaciones fisiológicas en el tono vagal y lo habitual es que revierta espontáneamente33. En nuestra serie no hubo ningún caso en que se sospechara un BAVI al observar una prolongación del tiempo de conducción auriculoventricular, y aunque el manejo de estos pacientes no está consensuado, creemos que debe contemplarse la opción de ofrecer terapia con corticoides, con una adecuada exposición a los padres de la relación riesgo-beneficio, pues esta es la situación clínica donde a priori existen más posibilidades de éxito. En cuanto al BAVII, se han registrado casos de regresión del BAV mediante tratamiento15,34, aunque con elevada frecuencia la regresión fue solo transitoria y fue seguida de progresión a grado completo15,34,35, tal y como sucedió en el único caso de BAVII tratado en nuestra serie, no estando por tanto del todo claro el beneficio del tratamiento en este supuesto14. Además, no solo la eficacia terapéutica de los corticoides está todavía por ser demostrada, sino que su uso prolongado se ha relacionado con efectos secundarios graves15,36–38, tales como crecimiento intrauterino retardado, oligohidramnios (diagnosticado en el 10% de los fetos tratados en nuestra serie), insuficiencia suprarrenal y alteraciones del desarrollo cerebral en los fetos, e hipertensión arterial y diabetes gestacional en las embarazadas. Resumiendo, nuestros datos confirman que, a pesar de los múltiples estudios internacionales realizados hasta el momento, quedan numerosas dudas por resolver sobre el posible efecto beneficioso de los corticoides en el BAV inmunomediado6,15, y por ello se debe ser extremadamente cauto en su administración, máxime si tenemos en cuenta sus potenciales efectos secundarios.
LimitacionesEste estudio presenta limitaciones. Al ser una patología infrecuente, a pesar de ser un estudio multicéntrico, el número de los casos registrado es escaso. En segundo lugar, no hemos podido analizar la relación existente entre el desarrollo de BAV inmunomediado y la cantidad de anticuerpos circulantes, existiendo series que han relacionado el riesgo de alteración del ritmo fetal con la mayor concentración de anticuerpos circulantes39. En tercer lugar, el seguimiento posnatal ha sido limitado en el tiempo. Finalmente, al no estar incluidos todos los centros de diagnóstico prenatal y cardiología fetal españoles, puede que los resultados no sean del todo representativos del manejo de la bradicardia fetal en España.
ConclusionesLa bradicardia fetal mantenida necesita siempre un estudio exhaustivo, incluso la bradicardia de tipo sinusal. La EANC suele tener buen pronóstico, aunque existe el riesgo de taquiarritmias. En el caso del BAV de alto grado detectado intraútero, la morbilidad y la mortalidad son significativas, especialmente en los casos asociados a CC. El tratamiento farmacológico prenatal del BAV inmunomediado sigue siendo controvertido. Un conocimiento más profundo de la historia natural de esta enfermedad puede ayudar a desarrollar nuevas estrategias terapéuticas más específicas40 y a seleccionar los fetos que realmente se puedan beneficiar de ellas.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Agradecemos a las cardiólogas pediátricas Dolores Rubio, del Hospital Universitario La Paz de Madrid, y a Rosa Maria Perich, del Hospital Universitario de Sabadell, Barcelona, su valiosa participación en el estudio.
Este trabajo ha sido presentado en el 45.° Congreso Europeo de la Asociación Europea de Cardiología Pediátrica (AEPC) en Granada, 20 de mayo de 2011.