La bronquiolitis obliterante es una enfermedad respiratoria obstructiva crónica de la vía respiratoria inferior que se presenta principalmente después de infecciones víricas. La evolución a medio plazo difiere según el área geográfica. El objetivo ha sido comunicar los resultados en nuestro medio.
Material y métodosEstudio retrospectivo de casos diagnosticados de bronquiolitis obliterante (BO) entre diciembre-1994 y febrero-2011. El diagnóstico se estableció mediante TCAR pulmonar y función pulmonar; un caso precisó biopsia pulmonar. La exploración funcional se realizó con espirometría forzada (≥3 años de edad), pletismografía (≥5 años), pruebas de broncodilatación (PBD), difusión de monóxido de carbono (DLCO) (≥6 años) y óxido nítrico exhalado (FENO).Variables cuantitativas: edad al diagnóstico, morbilidad respiratoria antes del diagnóstico, tiempo de evolución hasta diagnóstico y de seguimiento, morbilidad respiratoria tras diagnóstico, resistencia (sReff) y conductancia específica de la vía aérea (sGeff), volumen residual, capacidad pulmonar total, volumen de gas intratorácico, FEV1, FVC, FEV1/FVC, FEF25-75, DLCO y FENO. Variables cualitativas: sexo, motivo de consulta, infecciones virales, atopia, tabaquismo, TCAR pulmonar y tratamiento. Análisis descriptivo y estudio de patrón de función pulmonar antes y después de PBD mediante t de Student y test de Wilcoxon para muestras apareadas.
ResultadosCohorte de 22 casos, 10 (45,4%) niños y 12 (54,5%) niñas. Edad media al diagnóstico 4,87±3,27 años. El tiempo de seguimiento fue 5 años (rango 1-8 años). Virus relacionados con BO: influenza 2 (9,09%), parainfluenza 2 (9,09%), adenovirus 3 (13,69%), virus respiratorio sincitial 1 (4,5%) y rinovirus 1 (4,54%). TCAR pulmonar: patrón en mosaico en 22 (100%) y bronquiectasias en 8 (36,36%). Función pulmonar al diagnóstico: patrón obstructivo fijo e incremento de volúmenes pulmonares. El análisis global evolutivo constató disminución progresiva de FEV1, FVC, FVC/FEV1 y FEF25-75 e incremento de sReff y volumen residual con disminución de sGeff. Individualmente, hay tendencia a la estabilidad de la función pulmonar respecto a valores al diagnóstico. Morbilidad respiratoria baja tras diagnóstico.
ConclusionesEn la mayoría de los casos se objetiva patrón funcional obstructivo fijo y estabilidad evolutiva de la función pulmonar con morbilidad respiratoria baja. La TCAR pulmonar y la función pulmonar son las pruebas diagnósticas que apoyan el diagnóstico.
Bronchiolitis obliterans is a chronic obstructive lung disease that follows a severe insult to the lower respiratory tract. Severity and outcome are different depending on the geographic area. The aim of this study was to communicate the results of our sample.
MethodsA retrospective study was performed in a sample of boys and girls with a medical diagnosis of bronchiolitis obliterans (BO) between December 1994 and February 2011. The diagnosis was made by high-resolution computed tomography (HRCT) scan and lung function. Lung biopsy was performed in one case. Pulmonary function testing included; forced spirometry (≥ 3 years old), plethysmography (≥ 5 years), bronchodilator tests (BDT), single-breath determination of carbon monoxide uptake in the lung (DLCO) (≥ 6 years) and measurement of exhaled lower respiratory nitric oxide (FENO). Quantitative variables were; age at diagnosis, respiratory morbidity before the diagnosis, time from the start of the symptomatology until the diagnosis, follow-up time, respiratory morbidity after the diagnosis, airway specific resistance (sReff), airway specific conductance (sGeff), residual volume, total lung capacity, thoracic gas volume, FEV1, FVC, FEV1/FVC, FEF25-75, DLCO and FENO. Qualitative variables were; sex, reason for consulting, viral infections, atopy, smoke exposure, HRCT scan and current treatment. Descriptive analysis was performed and pulmonary function before and after BDT was studied using paired-sample Wilcoxon and Student¿s t-test.
ResultsWe studied a cohort of 22 cases, 10 (45.4%) boys and 12 (54.5%) girls. The mean age at the diagnosis was 4.87±3, 27 years old. The follow-up period was 5 years (range 1 to 8 years). Related virus were; influenza 2 (9.09%), parainfluenza 2 (9.09%), adenovirus 3 (13.69%), syncytial respiratory virus 1 (4.5%) and rhinovirus 1 (4.54%). HRCT scan: mosaic pattern of lung attenuation 22 (100%) and bronchiectasis 8 (36.36%). Lung function at diagnosis showed fixed airflow obstruction and increased lung volumes. The global analysis showed a progressive decrease in FEV1, FVC, FVC/FEV1, FEF25-75 and increase in sReff and residual volume with decrease in sGeff. Individually, there was a tendency to stabilise the lung function comparing with initial values at diagnosis. Respiratory morbidity was low after the diagnosis.
ConclusionsIn most cases, fixed air-flow obstruction and lung function stability with low respiratory morbidity were observed. HRCT scan and lung function testing supported the diagnosis.
La bronquiolitis obliterante (BO) es una enfermedad respiratoria obstructiva crónica que sigue a una agresión de la vía respiratoria inferior que produce una inflamación y obliteración de la pequeña vía aérea1.
A nivel histológico, la BO se ha dividido en dos grandes categorías: la proliferativa, caracterizada por obstrucción de la vía respiratoria por pólipos, constituidos por tejido de granulación, que cuando se extiende hasta los alvéolos se conoce como bronquiolitis obliterante con neumonía organizada2; y la constrictiva, caracterizada por inflamación y fibrosis de la pared bronquiolar con diferentes grados de estrechamiento y obstrucción de la luz3.
Actualmente la incidencia y la prevalencia global son desconocidas aunque se ha descrito una mayor frecuencia de la enfermedad en el hemisferio sur (Argentina, Chile, Nueva Zelanda y Australia). En este sentido, Teper et al.4 comunicaron que los niños que desarrollaban BO de causa postinfecciosa presentaban con mayor frecuencia un haplotipo característico de HLA DR8-DQB1*0302. Este haplotipo ha sido ampliamente descrito en población amerindia, lo que explicaría en parte la mayor incidencia de esta enfermedad descrita en distintos países de Sudamérica5.
La causa más frecuente de la BO en pediatría es la postinfecciosa, ligada especialmente a adenovirus (serotipos 3, 5, 7 y 21), que en algunas series se identifica hasta en un 71% de los casos y que se describe como un factor de riesgo independiente para el desarrollo de BO postinfecciosa (OR=49; IC95%=12-199)6. A pesar de que tiende a afectar a lactantes pequeños con mayor frecuencia, la edad no se ha descrito como factor de riesgo independiente. Sin embargo, la gravedad de la infección aguda se ha asociado con el desarrollo de BO posterior, siendo la necesidad de ventilación mecánica un factor de riesgo independiente para el desarrollo de la misma (OR=11; IC95%=2,6-45). El adenovirus serotipo 7 representa el 20% de todas las infecciones por adenovirus comunicadas a la Organización Mundial de la Salud. El hemisferio sur muestra una mayor incidencia de serotipo 4 y 7. El genotipo 7h, subgénero B, se ha asociado con mayor gravedad de la enfermedad7,8. La BO también se asocia a infección respiratoria por Bordetella pertussis, Mycoplasma pneumoniae, influenza A, parainfluenza, virus respiratorio sincitial (VRS) y el virus del sarampión2. Además, se asocia a trasplantes de médula ósea, cardiopulmonar y/o pulmonar9–11, síndrome de Stevens-Johnson12, neumonitis por hipersensibilidad y trastornos autoinmunes13,14.
La BO postinfecciosa tiene una morbilidad menor, medida en ingresos hospitalarios y en agudizaciones, que la BO asociada a trasplante de órganos o al síndrome de Stevens-Johnson5,6.
El diagnóstico se realiza mediante pruebas de imagen, pruebas de función pulmonar y biopsia pulmonar, en los casos en que esta sea necesaria.
El objetivo de este estudio es comunicar la evolución a medio plazo de una cohorte de niños diagnosticados de BO.
Material y métodosEstudio retrospectivo de casos diagnosticados de BO y controlados en consultas externas de Neumología Infantil desde diciembre de 1994 hasta febrero de 2011.
Se han definido como casos a aquellos pacientes que tenían historia clínica compatible (persistencia crónica de síntomas o signos respiratorios como tos, sibilancias, crepitantes, hipoxemia, tiraje y/o polipnea, tras presentar un cuadro compatible con bronquiolitis aguda y/o infecciones respiratorias de vía aérea inferior), TCAR pulmonar en inspiración y espiración (patrón en mosaico, atrapamiento aéreo, bronquiectasias)15, función pulmonar (patrón obstructivo) y biopsia pulmonar compatibles con bronquiolitis obliterante. Se excluyeron los casos diagnosticados de fibrosis quística, discinesia ciliar primaria, displasia broncopulmonar, inmunodeficiencias, déficit de α-1-antitripsina, tuberculosis pulmonar y cardiopatías congénitas.
Se realizó espirometría forzada basal y prueba de broncodilatación (PBD) en todos los mayores de tres años, según las recomendaciones de la European Respiratory Society (ERS) y de la American Thoracic Society (ATS) en 200516 y 200717. Así mismo, a todos aquellos con edades ≥5 años se les realizó pletismografía corporal total basal y PBD bajo recomendaciones ATS/ERS 200518. Además, en aquellos con edades ≥6 se realizó estudio de la capacidad de difusión de monóxido de carbono (DLCO) bajo recomendaciones ATS/ERS 200519. Todas las pruebas funcionales se realizaron bajo MasterLab, versión 5.3 (Viasys®, Wuerzburg, Alemania).
Se determinó la fracción exhalada de óxido nítrico (FENO) mediante un analizador de quimioluminiscencia estacionario (NIOX®, Aerocrine, Suecia), bajo recomendaciones ATS/ERS 200520.
Se ha considerado prueba de broncodilatación positiva si: a) el incremento del volumen espiratorio forzado en el primer segundo (FEV1) es igual o superior al 12% del previo (basal); b) si la disminución de la resistencia específica de la vía aérea (sReff) es igual o superior al 25%, y/o c) el incremento de la conductancia específica de la vía aérea (sGeff) es igual o superior al 40% respecto al previo (basal)16,18,21.
Las variables cuantitativas analizadas han sido edad al diagnóstico, morbilidad respiratoria antes del diagnóstico (número de bronquitis sibilantes, de infecciones respiratorias, de neumonías y de ingresos hospitalarios), tiempo de evolución de la clínica hasta el diagnóstico, tiempo hasta el diagnóstico, tiempo de seguimiento, morbilidad respiratoria tras el diagnóstico, sReff, sGeff, volumen residual (RV), capacidad pulmonar total (TLC), volumen de gas intratorácico, FEV1, capacidad vital forzada (FVC), FEV1/FVC, flujo espiratorio forzado entre el 25 y el 75% de la FVC (FEF25-75), DLCO, FENO.
Las variables cualitativas analizadas han sido sexo, motivo de consulta, infecciones virales, atopia personal (rinitis alérgica, sensibilización a ácaros, gramíneas y/o epitelio de animales, alergia alimentaria y dermatitis atópica), tabaquismo (personal y familiar), TCAR pulmonar y tratamiento.
Se ha realizado análisis estadístico descriptivo y estudio del patrón de función pulmonar antes y después de realizar la prueba de broncodilatación mediante t de Student y test de Wilcoxon para muestras apareadas. Se ha empleado el paquete estadístico SPSS Statistics 19.0®.
ResultadosSe han incluidos 22 casos distribuidos en 10 niños (45,4%) y 12 niñas (54,5%). La edad media al diagnóstico fue de 4,87±3,27 años.
Las características demográficas de la población a estudio se reflejan en la tabla 1. Todos los pacientes incluidos eran inmunocompetentes excepto un paciente trasplantado renal que recibió tratamiento inmunomodulador. El motivo de consulta más frecuente fue asma de control difícil (7 casos), bronquitis recurrente (5 casos), bronquiectasias (3 casos) y neumonías recurrentes (7 casos). Antes del diagnóstico presentaron bronquitis recurrente (media y desviación estándar) 5,73±3,6; neumonías 1,73±1,48; infecciones virales 1,45±1,29 e ingresos hospitalarios 1,09±1,1. El 63,6% de los incluidos precisaron ingreso hospitalario al menos una vez y de los que ingresaron, 5 (22,7%) precisaron ingreso en una unidad de cuidados intensivos pediátricos (UCIP) y solamente un paciente precisó ventilación mecánica durante 36 horas. Los virus aislados relacionados con el inicio del cuadro respiratorio fueron influenza 2, parainfluenza 2, adenovirus 3, virus respiratorio sincitial 1 y rinovirus 1. El tiempo de evolución de la clínica hasta el diagnóstico fue de 3,49±3,02 años y el tiempo hasta realizar el diagnóstico en consulta fue de 5,8±8,9 meses.
Características demográficas de la cohorte
| N (%) | |
| Atopia | |
| Rinitis alérgica | 1 (4,54%) |
| Sensibilización a ácaros | 2 (9,09%) |
| Sensibilización a gramíneas | 1 (4,54%) |
| Alergia alimentaria | 2 (9,09%) |
| Dermatitis atópica | 3 (13,63%) |
| Reflujo gastroesofágico | 2 (9,09%) |
| Tabaquismo | |
| Familiar | 7 (31,81%) |
| Personal | 1 (4,54%) |
| Trasplante renal | 1 (4,54%) |
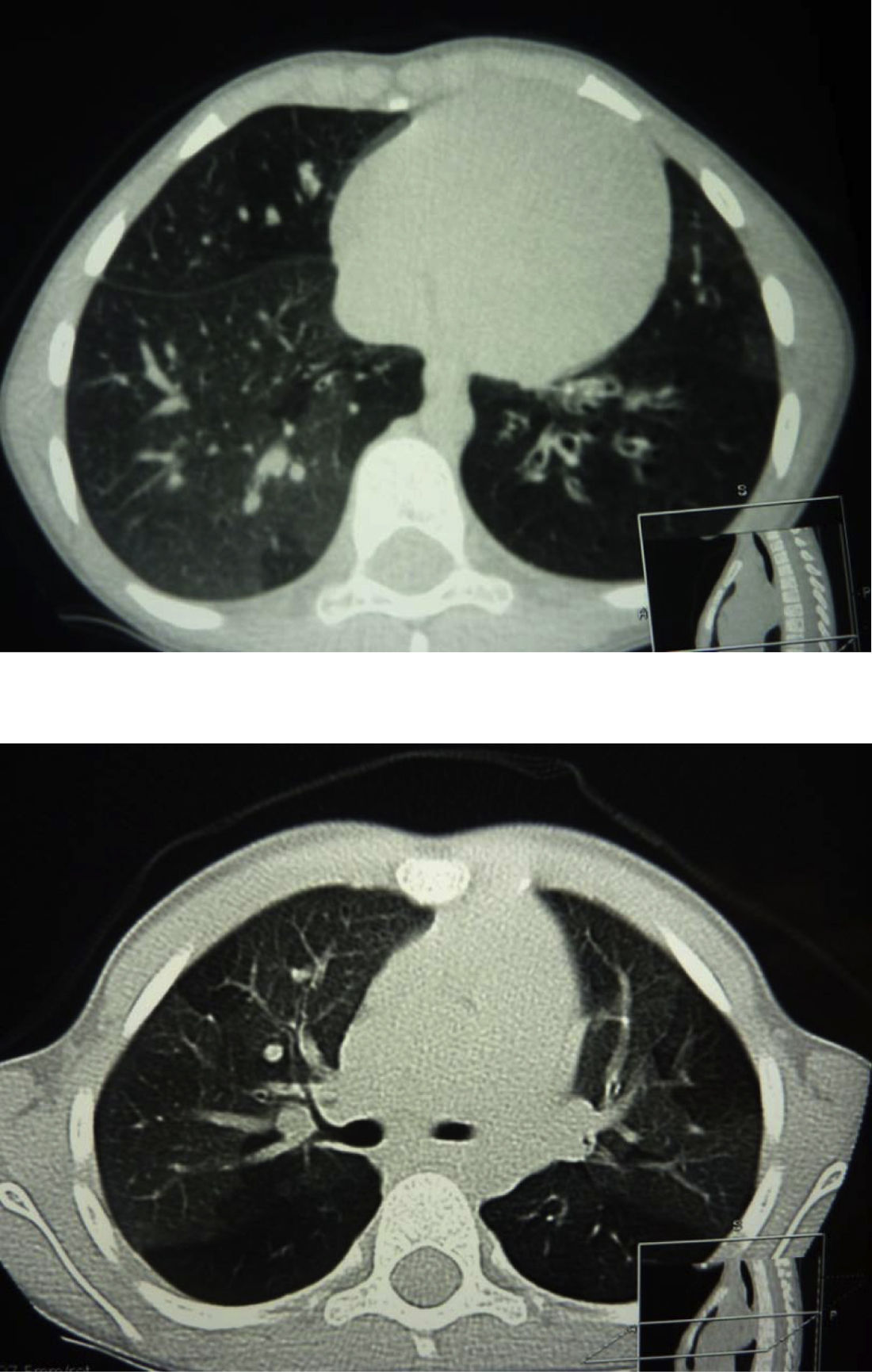
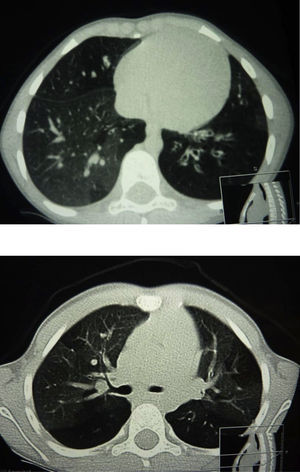
La TCAR pulmonar objetivó patrón en mosaico en 22 casos (100%) y bronquiectasias en 8 (36,36%) (fig. 1). Se realizó gammagrafía pulmonar ventilación perfusión y biopsia pulmonar en 1 caso (4,54%) por dudas diagnósticas, confirmándose el diagnóstico de bronquiolitis obliterante.
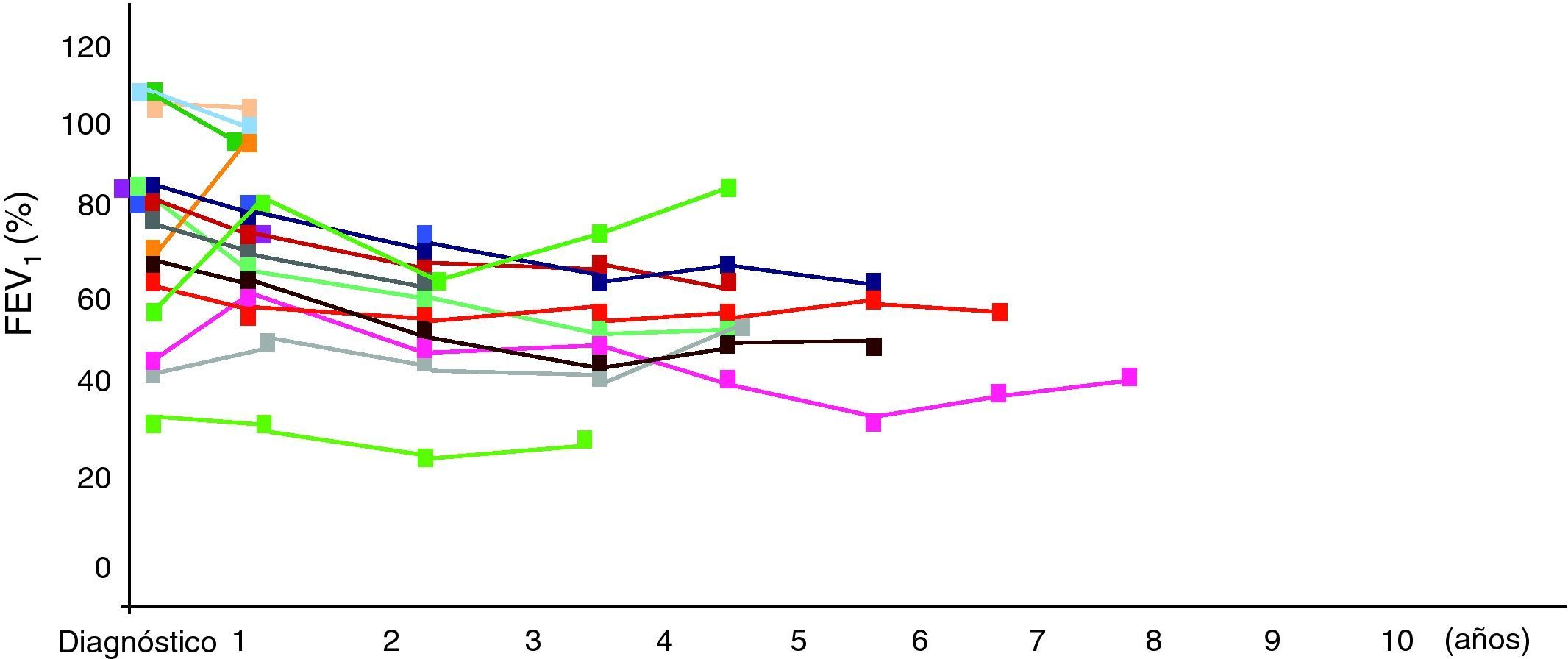
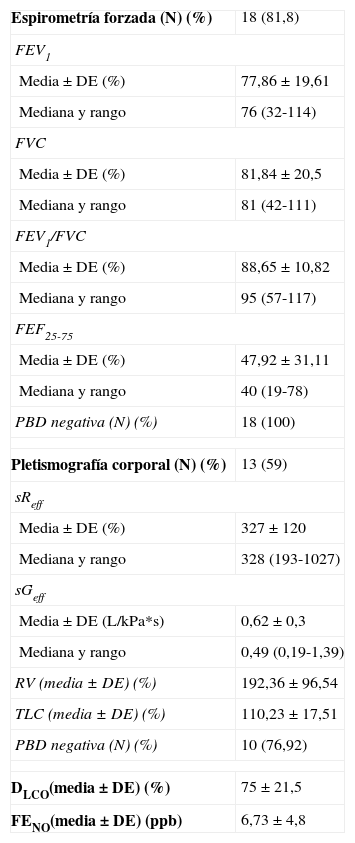
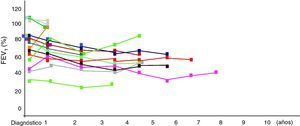
La función pulmonar al diagnóstico mostró un patrón obstructivo fijo de la vía aérea e incremento de volúmenes pulmonares (tabla 2). El tiempo de seguimiento fue de 5 años (rango 1-8 años) y el análisis global evolutivo mostró en la espirometría forzada una disminución progresiva del FEV1 (de 77,8±20 a 60,6±15%), de la FVC (de 81,84±20 a 71,3±17%), de la relación FVC/FEV1 (de 88,65±10,82 a 72±11%) y del FEF25-75 (de 47,92±31,11 a 32,08±12%). La PBD fue negativa en el 99% de los casos. No hubo diferencias significativas entre el patrón de función pulmonar antes y después de la prueba de broncodilatación (test de Wilcoxon y la t de Student para muestras apareadas, p>0,05). Así mismo, la pletismografía corporal objetivó un incremento progresivo global de las sReff (de 327,08±120 a 740±110%), del volumen residual (de 192±96 a 262±54%) y una disminución progresiva global de la sGeff (de 0,66±0,3 a 0,25±0,3L/kPa*s). La PBD fue negativa en el 80% de los casos. No hubo diferencias significativas entre el patrón de función pulmonar antes y después de la prueba de broncodilatación (p>0,05). Sin embargo, los datos intraindividuales muestran una tendencia a la estabilidad de la función pulmonar respecto a valores iniciales (fig. 2).
Función pulmonar al diagnóstico
| Espirometría forzada (N) (%) | 18 (81,8) |
| FEV1 | |
| Media±DE (%) | 77,86±19,61 |
| Mediana y rango | 76 (32-114) |
| FVC | |
| Media±DE (%) | 81,84±20,5 |
| Mediana y rango | 81 (42-111) |
| FEV1/FVC | |
| Media±DE (%) | 88,65±10,82 |
| Mediana y rango | 95 (57-117) |
| FEF25-75 | |
| Media±DE (%) | 47,92±31,11 |
| Mediana y rango | 40 (19-78) |
| PBD negativa (N) (%) | 18 (100) |
| Pletismografía corporal (N) (%) | 13 (59) |
| sReff | |
| Media±DE (%) | 327±120 |
| Mediana y rango | 328 (193-1027) |
| sGeff | |
| Media±DE (L/kPa*s) | 0,62±0,3 |
| Mediana y rango | 0,49 (0,19-1,39) |
| RV (media±DE) (%) | 192,36±96,54 |
| TLC (media±DE) (%) | 110,23±17,51 |
| PBD negativa (N) (%) | 10 (76,92) |
| DLCO(media±DE) (%) | 75±21,5 |
| FENO(media±DE) (ppb) | 6,73±4,8 |
DLCO: capacidad de difusión de monóxido de carbono; FENO: fracción exhalada de óxido nítrico; FEF25-75: flujo espiratorio forzado entre el 25% y el 75% de la FVC; FEV1: volumen espiratorio forzado en el primer segundo; FVC: capacidad vital forzada; PBD: prueba de broncodilatación, RV: volumen residual; sReff: resistencia específica de la vía aérea; sGeff: conductancia específica de la vía aérea; TLC: capacidad pulmonar total.
Actualmente, 8 (36,4%) reciben tratamiento con terapia combinada con glucocorticoides inhalados (GCI) y β2-agonistas de acción prolongada (LABA), 3 (13,6%) monoterapia con GCI, 1 (4,5%) antibioterapia secuencial asociada a terapia combinada y 10 casos (45,5%) no reciben tratamiento.
La morbilidad respiratoria ha sido baja después del diagnóstico (media y desviación estándar): bronquitis recurrente 0,95±0,99; neumonía 0,27±0,55; ingresos hospitalarios 0,14±0,35 y asistencia en el servicio de urgencias 0,41±0,73. Mortalidad, nula.
DiscusiónEn nuestro estudio al igual que lo publicado por otros autores2,6, se objetivó de forma global un patrón obstructivo fijo de la vía aérea con incremento de volúmenes pulmonares medidos por espirometría forzada y pletismografía corporal total. Individualmente se objetivó durante los años de seguimiento una tendencia a la estabilidad de la función pulmonar respecto a valores iniciales con morbilidad respiratoria baja tras el diagnóstico y disminución del número de ingresos y agudizaciones. La mejoría clínica observada a lo largo de los años puede ser debida al crecimiento pulmonar que aumenta la conductancia y mejora la resistencia de la vía respiratoria haciéndola menos vulnerable a la obstrucción y no una regresión de la patología de la pequeña vía área22. En este sentido, a pesar de que la función pulmonar puede permanecer comprometida con obstrucción moderada-severa de la vía aérea, pocos pacientes precisan oxigenoterapia durante la infancia.
En general, la BO postinfecciosa tiende a ser no progresiva en comparación con la asociada a trasplante de médula ósea o síndrome de Stevens-Johnson que habitualmente son progresivas. En nuestra muestra, ningún paciente precisó oxigenoterapia domiciliaria y no hubo ningún éxitus.
Sin embargo, la evolución y mortalidad de las distintas series publicadas varía en función de la gravedad de los pacientes incluidos y las áreas geográficas. En este sentido, Zhang et al.22 estudiaron una cohorte de 31 niños brasileños (edad media 4,5 años) afectos de BO postinfecciosa durante 3,5 años y comunicaron que el 22,6% presentaban remisión de la clínica respiratoria, el 67,7% de los casos tenía síntomas respiratorios persistentes y el 9,7% de los casos había fallecido durante el periodo de seguimiento. Describieron que una mayor edad al diagnóstico de la enfermedad y la presencia de atopia con valores de IgE en sangre periférica elevados eran factores predisponentes a un peor pronóstico. Chiu et al.23 estudiaron 10 niños originarios de Taiwán afectos de BO y comunicaron que durante el primer año de seguimiento, el 30% precisó oxigenoterapia domiciliaria y el 80% requirió ingresos hospitalarios repetidos por agudizaciones respiratorias. Así mismo, describieron una mejoría clínica significativa durante el segundo año de seguimiento en relación al crecimiento pulmonar y la consecuente mejoría de la resistencia de la vía aérea. Kim et al.24 estudiaron retrospectivamente una cohorte de 31 niños afectos de BO (16 procedentes de Corea y 15 procedentes de EE. UU.) y comunicaron una evolución favorable durante los años de seguimiento con una mortalidad del 6,7% (1/15) en la cohorte de EE. UU.
Anteriormente se ha considerado la biopsia pulmonar como patrón oro para el diagnóstico de BO en población no trasplantada1. Sin embargo, actualmente la TCAR está sustituyendo a la biopsia pulmonar como técnica para el diagnóstico precoz de esta entidad25. Resultan características las áreas de patrón en mosaico, las áreas de atrapamiento aéreo con distribución irregular, la atenuación vascular, las bronquiectasias, la obliteración de la luz bronquial y la hipoatenuación del parénquima pulmonar. Además, la biopsia puede no ser diagnóstica en esta enfermedad con patrón de distribución heterogéneo y puede ser normal o no concluyente hasta en un tercio de los pacientes24,26. Otras técnicas como la gammagrafía pulmonar de ventilación y perfusión que característicamente muestra un patrón en parches moderado o severo de defectos en la ventilación y la perfusión del parénquima pulmonar está siendo actualmente sustituida por el TCAR pulmonar2. En nuestra cohorte, se ha realizado el diagnóstico de BO en base a la historia clínica compatible, la TCAR pulmonar y las pruebas de función pulmonar. Solamente en un caso con dudas diagnósticas fue necesario realizar biopsia pulmonar. Se ha descrito que el engrosamiento de la pared bronquial y el patrón en mosaico son las características con mayor especificidad (≥99%) y las bronquiectasias las de mayor sensibilidad (80%)25,27. En nuestra muestra, la TCAR objetivó patrón en mosaico en 22 casos (100%) y bronquiectasias en 8 (36,36%). La realización del TCAR pulmonar en inspiración y en espiración incrementa la capacidad para detectar atrapamiento aéreo y patrón en mosaico. En pacientes de corta edad no colaboradores, la posición en decúbito lateral resulta útil para identificar atrapamiento aéreo cuando existe un patrón de atenuación pulmonar en mosaico28.
El diagnóstico temprano y no invasivo mediante la TCAR pulmonar ha permitido iniciar precozmente un tratamiento agresivo adecuado y disminuir así el desarrollo de complicaciones como atelectasias y bronquiectasias23. La BO se describe como una obstrucción irreversible de la vía área inferior2,6 y por lo tanto, el tratamiento actualmente es de soporte, basado en oxigenoterapia en el caso de constatar hipoxemia, broncodilatadores y glucocorticoides orales durante las exacerbaciones respiratorias, antibioterapia precoz durante las sobreinfecciones, fisioterapia respiratoria y soporte nutricional. Otros autores29 han descrito una respuesta significativa tras la administración de broncodilatadores. En este sentido, describieron una prevalencia de hasta 82,4% de sibilancias recurrentes en la cohorte a estudio previas al desarrollo de la enfermedad, lo que podría indicar una predisposición a la BO en niños con hiperrespuesta bronquial previa. Así mismo, Kim et al.24 describieron en un 21% de los niños afectos de BO incluidos, una PBD positiva a pesar de que describieron una respuesta clínica favorable tras la administración de broncodilatadores en un 57% de los casos. En nuestra muestra durante los años de seguimiento, la PBD fue negativa en el 99% de los casos en la espirometría forzada y en la pletismografía corporal total en el 80% de los casos. Actualmente, 8 (36,4%) reciben tratamiento con terapia combinada con GCI y LABA, 3 (13,6%) monoterapia con GCI, 1 (4,5%) antibioterapia secuencial (azitromicina) asociada a terapia combinada y 10 (45,5%) no reciben tratamiento de mantenimiento.
A pesar de que la inflamación juega un papel importante en la patogenia de esta enfermedad el papel de los glucocorticoides inhalados y orales es controvertido y se requieren más estudios intervencionistas para poder elaborar una guía terapéutica29. Además, también son necesarios más estudios para determinar el papel del infliximab, utilizado en la BO postrasplante30, y la azitromicina en el tratamiento de la BO postinfecciosa31.
Se ha sugerido que el tratamiento de mantenimiento con macrólidos podría resultar beneficioso debido a sus propiedades antiinflamatorias reductoras de los mediadores de la inflamación, como las interleuquinas IL8, IL-1β y el TNF-α, mejorando significativamente la función pulmonar32,33. Sin embargo, Angel et al.34 no encontraron mejoría de la función pulmonar en los casos tratados con azitromicina.
Entre los distintos agentes infecciosos asociados a BO destaca especialmente el adenovirus (serotipos 3, 5, 7 y 21), que en algunas series se identifica hasta en un 71% de los pacientes6. Castro-Rodriguez et al.29 estudiaron una cohorte de niños que habían precisado ingreso hospitalario por neumonía por adenovirus y los siguieron prospectivamente durante 5 años. La edad media fue de 12 meses y el 47,4% de los incluidos desarrolló una bronquiolitis obliterante. Aquellos que lo hicieron fueron los que presentaron mayor gravedad durante el ingreso hospitalario con mayor necesidad de oxigeno suplementario, ventilación mecánica y mayor estancia en la unidad de cuidados intensivos pediátricos. Algunos estudios muestran que la prevalencia global de los genotipos del adenovirus cambia durante el tiempo y según las regiones geográficas, lo que hace difícil el desarrollo de una vacuna con aplicabilidad global35. Los estudios son limitados, pero la respuesta inmunológica innata jugaría un papel importante en la gravedad de la infección por adenovirus y en el desarrollo posterior de bronquiolitis obliterante en poblaciones predispuestas36. En nuestra muestra, los virus aislados asociados fueron influenza 2 (9,09%), parainfluenza 2 (9,09%), adenovirus 3 (13,69%), virus respiratorio sincitial 1 (4,5%) y rinovirus 1 (4,54%). Nuestro estudio no ha sido diseñado para investigar esta relación, por lo tanto, estos datos no aportan valor etiológico.
En resumen, en nuestra muestra se ha objetivado un patrón funcional pulmonar predominante obstructivo fijo y una estabilidad evolutiva de la función pulmonar con morbilidad respiratoria baja y una evolución a medio plazo aceptable, datos significativamente distintos a los comunicados en otras áreas geográficas.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.