Frente al aumento del número de casos de enfermedad boca-mano-pie (EBMP) entre la población preescolar a finales del 2011 y principios del 2012 y la presencia de onicomadesis, se planteó como objetivo describir el brote epidémico y analizar los factores de riesgo de enfermar y de presentar onicomadesis.
Pacientes y métodosSe diseñó un estudio descriptivo y analítico caso-control. La población de estudio fue de 376 niños entre 6 y 36 meses adscritos a la zona básica de salud de Peligros (Granada). Intervenciones: encuesta epidemiológica a 28 casos y controles, recogiendo variables de persona, lugar y tiempo; toma de medias preventivas y educación sanitaria. Estudio microbiológico viral de muestras de heces.
ResultadosEl 64% fueron niñas con edad media de 20,8 meses. La clínica fue de fiebre (75%), lesiones vesiculares en manos (71%), pies (68%), boca (64%) y caída de uñas (46%). El riesgo de enfermar fue de 14 veces más en aquellos que acudían a guardería y tuvieron contacto con enfermos (odds ratio ajustada 13,8; IC del 95%, 3,79-50,18). El tiempo medio desde inicio de síntomas y la onicomadesis fue de 52 días y su presencia estaba asociada a la presencia de úlceras en boca (p=0,006). Cinco muestras fueron positivas a enterovirus Coxsackie A16.
ConclusiónExistió un brote de EBMP detectado por los propios pediatras y familiares con una clínica llamativa y presencia de onicomadesis, que fue la que generó la alarma social. La causa del brote fue un enterovirus Coxsackie A16 transmitido entre casos conocidos con la enfermedad y en guarderías.
Due to the significant increase in the number of cases of hand, foot and mouth disease (HFMD) among pre-school children population during late 2011 and early 2012. A study has been proposed with the aim of describing the HFMD outbreak and analyzing the risk factors associated with suffering onychomadesis.
Patients and methodsA descriptive and analytical case-control study was designed. The study population was 376 children between 6 and 36 months old, living in the Basic Health Catchment area of Peligros (Granada). The study inclued an epidemiological survey of 28 cases and paired controls in order to collect data on the time, person and place, and implementing preventive actions and family health education. Finally a microbiological viral study of stool samples was made.
ResultsThere were 64% of girls with average age 20.8 months. The clinical signs fornd were, fever (75%), vesicular palmar eruption (71%), plantar eruption (68%), erosive stomatitis (64%), and nail loss (46%). The risk of getting sick was 14 times greater for those children attending a childcare centre and had contact with sick cases (OR 13.8; 95% CI; 3.79-50.18). The average time since onset of symptoms and onychomadesis was 52 days, and its appearance was linked to the presence of ulcers in mouth (P=.006). Five samples were positive to enteroviruses Coxsackie A16.
ConclusionThere was an outbreak of HFMD detected by pediatricians and families. The cases presented with marked clinical symptoms, and the nail loss (onychomadesis) generated a social alarm. The cause of the outbreak was an enterovirus Coxsackie A16 transmitted among sick cases and through childcare centres.
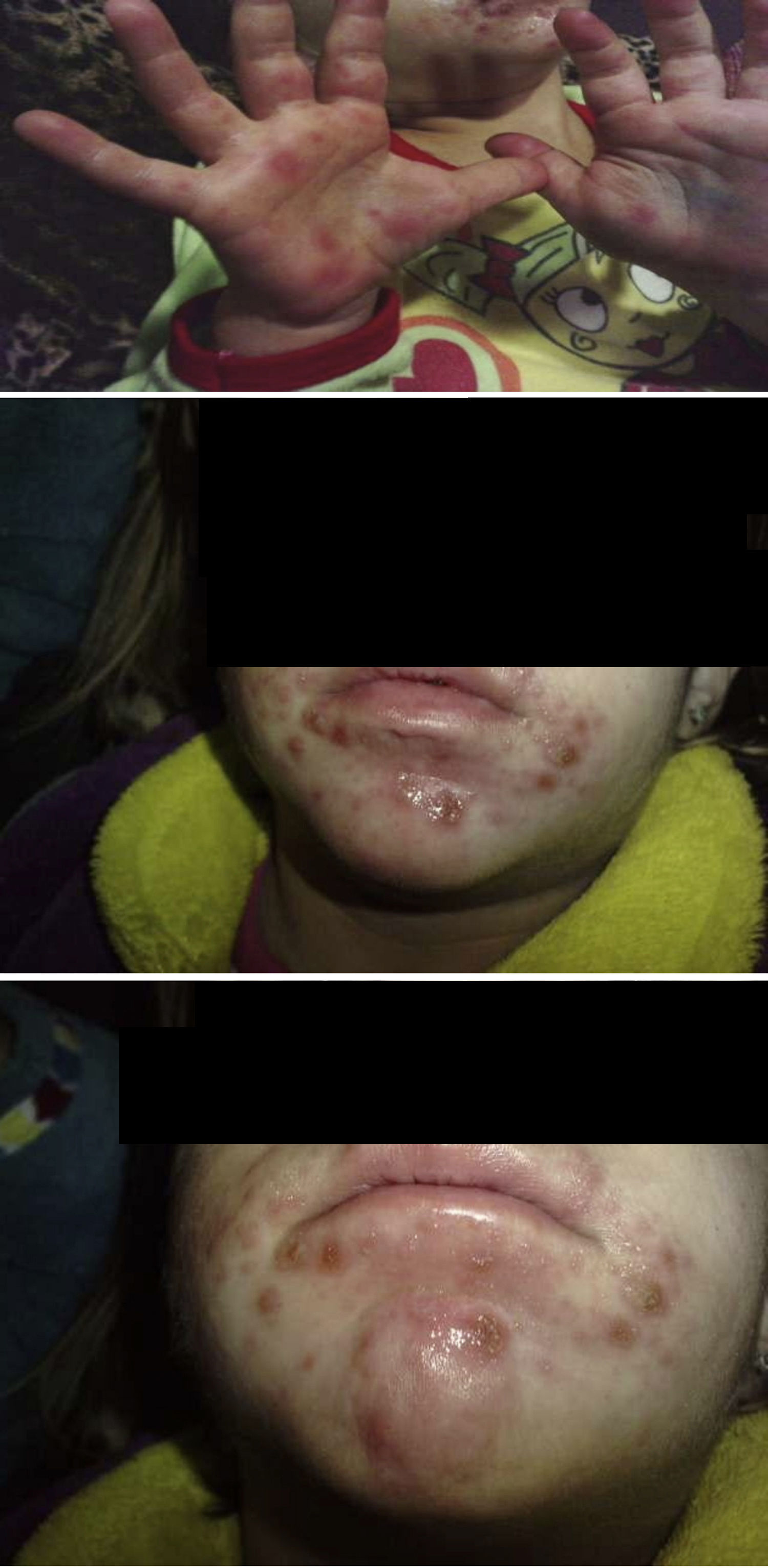
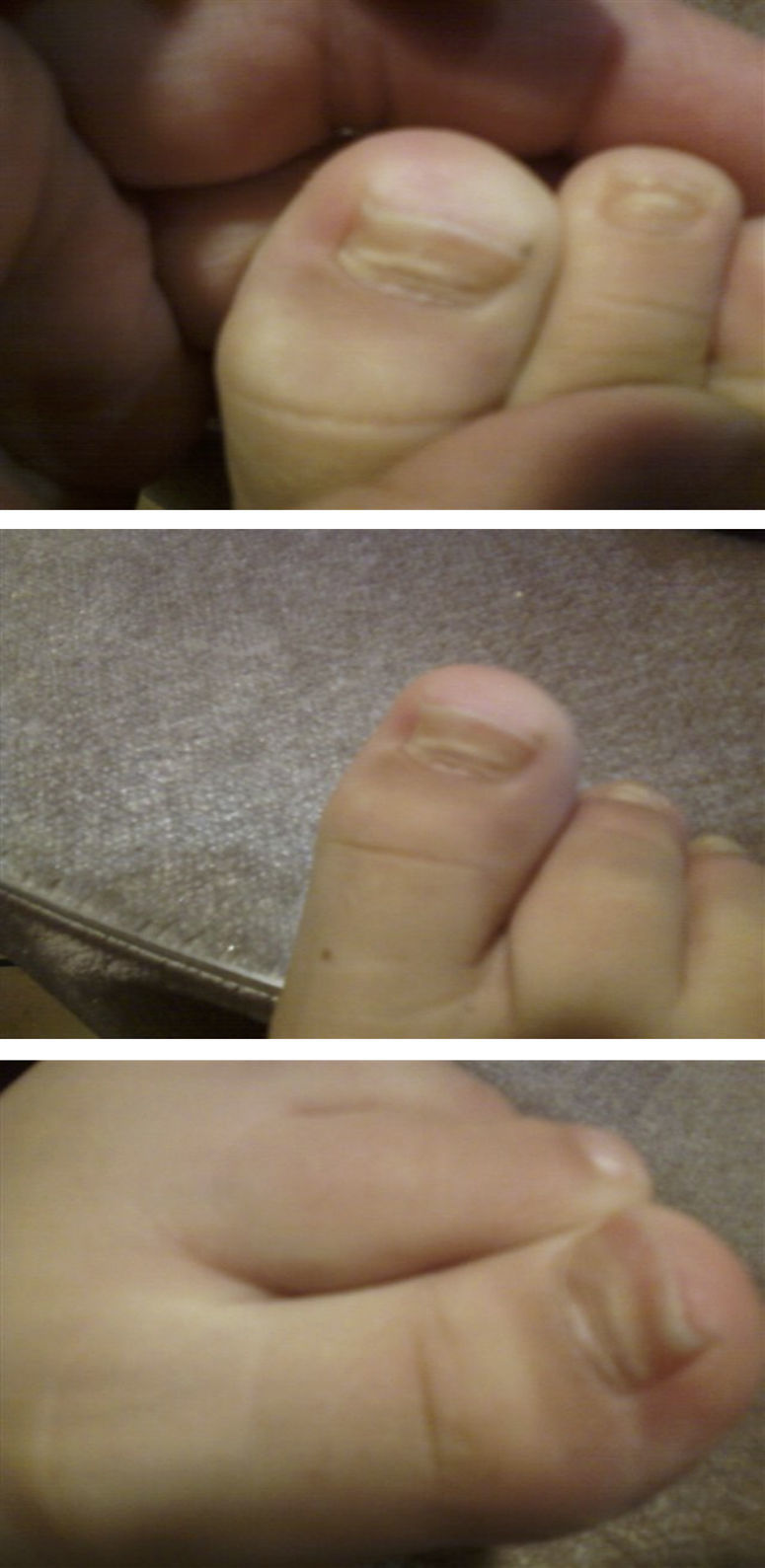
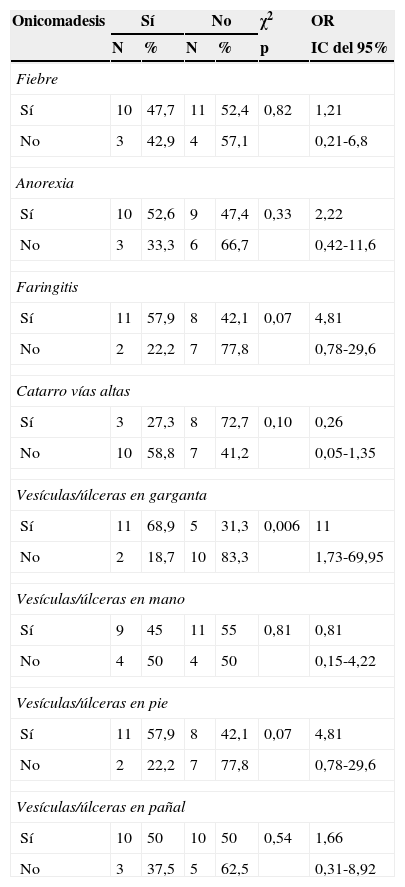
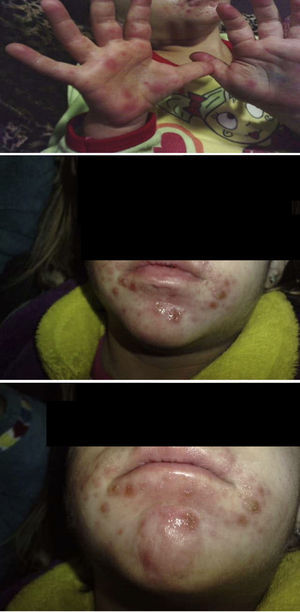
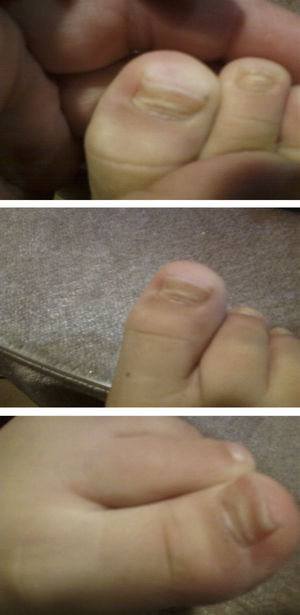
La enfermedad boca-mano-pie (EBMP) comienza con fiebre y aproximadamente 2 días después aparecen numerosas vesículas en la boca y la lengua. Posteriormente, estas lesiones brotan en manos y pies en forma de pequeñas vesículas de aproximadamente 3 a 7mm de diámetro. Puede haber además malestar general, poco apetito, dolor de garganta, catarro, tos, diarrea, vómitos, así como adenopatías. La fiebre suele mantenerse 3 o 4 días, las lesiones de la boca unos 7 días y las de las manos y pies unos 10 días. Si las vesículas de la zona oral se rompen, originan lesiones similares a las aftas que son dolorosas. Si son muy abundantes, grandes o según la localización que tengan, pueden ocasionar dificultad para comer. La enfermedad es benigna y las complicaciones son raras, la más frecuente es la pérdida de las uñas de las manos y los pies, principalmente en niños, entre las 4 y 8 semanas siguientes al comienzo de la enfermedad1,2. La onicomadesis consiste en la separación o el despegamiento indoloro y sin inflamación de la lámina del lecho ungueal en la zona proximal, apareciendo por debajo una uña nueva (figs. 1 y 2).
La infección tiene etiología viral y los virus causantes pertenecen a la familia Enteroviridae, siendo los más prevalentes el virus de Coxsackie A16 (causa más común) y el Enterovirus 71 (mayor morbimortalidad)3–5. En muchos brotes, no se consigue establecer el agente causal, siendo determinado simplemente por características dermatológicas y epidemiológicas.
La enfermedad se presenta generalmente en verano y en otoño, en forma de brotes y afectando a los niños pequeños entre 6 meses y 4 años. El período de incubación es de 4 a 6 días. El carácter epidémico se debe a la facilidad con la que los enterovirus se trasmiten de persona a persona a través del contacto directo, vía aérea y especialmente por vía orofecal4-6. Las personas que contraen la enfermedad desarrollan inmunidad al virus específico que causó la infección7.
La prevención de la transmisión es complicada por el gran número de infecciones que cursan asintomáticas y debido a la naturaleza biológica de los enterovirus: los pacientes infectados excretan partículas virales por las heces durante semanas8.
La EBMP, seguida de onicomadesis como complicación, fue descrita por primera vez en el año 2000 en 5 niños en Chicago (EE. UU.)9. En 2001, un informe similar se describe en 4 niños en Europa10. Casos de onicomadesis, en el contexto de un brote, también fueron descritos en Finlandia en 200811. Desde 2008, varios brotes de la EBMP seguidos por onicomadesis fueron descritos en distintos lugares de España: Zaragoza12, Valencia13, Mallorca14, A Coruña15 y Valladolid16. El brote de Valencia en 2008 estableció una clara relación entre el EBMP y la onicomadesis13,17.
En febrero del 2012, las pediatras de la zona básica de salud (ZBS) de Peligros (Granada) comunicaron una situación de alarma social creada por la pérdida de las uñas entre algunos preescolares, tras una agrupación de casos de EBMP ocurridos durante octubre y noviembre del 2011. Se declaró en la Red de Alerta de Salud Pública de Andalucía. Se envío un documento con medidas preventivas para evitar la aparición de casos nuevos. Se realizó una búsqueda retrospectiva de casos y se recogió información sobre casos incidentes, que consultaron por este motivo.
Ante estas premisas, se plantearon sendas hipótesis: un aumento de la incidencia de la EBMP y onicomadesis posviral entre el grupo de pacientes que acudían a centros infantiles en la ZBS.
Como consecuencia, nuestro objetivo fue describir el brote epidémico de enfermedad EBMP en la ZBS de Peligros entre los meses de septiembre del 2011 y febrero del 2012 y analizar los factores de riesgo de enfermar y de presentar onicomadesis como complicación.
Pacientes y métodosEl ámbito de estudio se situó en los municipios de Peligros y Pulianas en Granada. La población que se estudió fueron los niños y niñas entre 6 meses y 3 años de edad, adscritos durante el período del estudio a pediatría de la Unidad de Gestión Clínica (UGC) de Atención Primaria de Peligros. El número de pacientes obtenido de la base de datos de usuario de Andalucía en este rango de edad fue de 376.
Para el objetivo de analizar factores de riesgo de enfermar, se diseñó un estudio de casos y controles. Se utilizó la prueba estadística de la χ2, test de la t de Student y un análisis de regresión logística multivariante con cálculo de la odds ratio cruda (ORc) y la OR ajustada y su intervalo de confianza del 95%. El programa estadístico utilizado fue R versión 2.12.1. Para el objetivo de análisis de la caída de las uñas, se utilizaron los casos que la presentaron y los que no.
Se tomó como definición de caso sospechoso de EBMP: niño de entre 6 meses y 3 años, que presentó alguno de estos síntomas y signos: fiebre, dolor de garganta, catarro de vías altas y pérdida de apetito. Y además en la exploración se objetivó alguno de estos signos: erupción con vesículas en las manos, los pies, en el área del pañal o la boca, acompañada de úlceras (vesículas ulceradas) en la garganta y cavidad oral. Por tanto, los casos de nuestro estudio fueron aquellos pacientes incluidos en la definición de caso de EBMP, cuyos padres además acudieron a la consulta de pediatría de la UCG por este motivo, durante el período de estudio. El número de casos seleccionados fue un total de 28. Se seleccionó un control por cada caso.
La localización de los casos se realizó a partir de la historia de salud digital (HSD), del sistema de información Diraya, del que disponen los profesionales del Sistema Sanitario Público de Andalucía. La selección de los controles se pareó por edad y proximidad física al domicilio del caso y a los centros infantiles. Para esto, se utilizó Diraya, el listado de niños del Plan Andaluz de Vacunación y la herramienta Google Maps.
La selección de los controles y la inclusión de sus variables de estudio se realizaron en el mes de marzo del 2012. En los controles también se tuvo en cuenta el período epidémico considerado.
Para la recogida de información se diseñó una encuesta epidemiológica. Previamente, se realizó el pilotaje de la encuesta con los primeros casos y controles, y se modificaron algunos ítems para facilitar la comprensión del cuestionario. Las variables recogidas para el estudio fueron de lugar (municipio y centro infantil), de tiempo (fecha de inicio de los síntomas, fecha de fin de los síntomas, fecha de la primera consulta, fecha de presentación de la caída de uñas) y de persona (edad, genero, número de hermanos, número hermanos enfermos, contacto previo con casos enfermos, acudió al pediatra entre septiembre del 2011 y febrero del 2012). Se recogió la presencia de fiebre, faringitis, catarro de vías altas, pérdida de apetito, úlceras en la garganta, vesículas en manos, boca, pies, y en el área del pañal y lesiones ungueales. Las encuestas se realizaron vía telefónica; la información clínica se obtuvo a través de la HSD.
De los últimos casos detectados, se enviaron 9 muestras de heces para identificar el virus responsable al laboratorio de referencia de Andalucía para estudio de virus, el Laboratorio de Microbiología del Hospital Universitario Virgen de las Nieves de Granada. Las muestras se resuspendieron en medio esencial mínimo de Eagle y se centrifugaron a 2.000rpm durante 10min a 4°C. Se tomó el sobrenadante para cultivo y reacción en cadena de la polimerasa con transcriptasa inversa (RT-PCR). Se procesaron 4 alícuotas de 200μl del sobrenadante en paralelo: una para RT-PCR y las otras 3 para cultivo.
Tras finalizar el período de incubación, se realizó una RT-PCR de enterovirus del sobrenadante del cultivo para detectar crecimiento en tubos sin efecto citopático. Para determinar el serotipo de enterovirus en las muestras y/o aislados, se realizó RT-PCR anidada de un fragmento de la región 5′NC. El producto de esta RT-PCR se sometió a secuenciación en ambas direcciones. El análisis de las secuencias resultantes se realizó mediante rastreo, alineamiento y comparación de secuencias con las disponibles en base de datos GenBank mediante la aplicación BLAST (http://blast.ncbi.nlm.nih.gov/Blast.cgi) y el programa MEGA5.
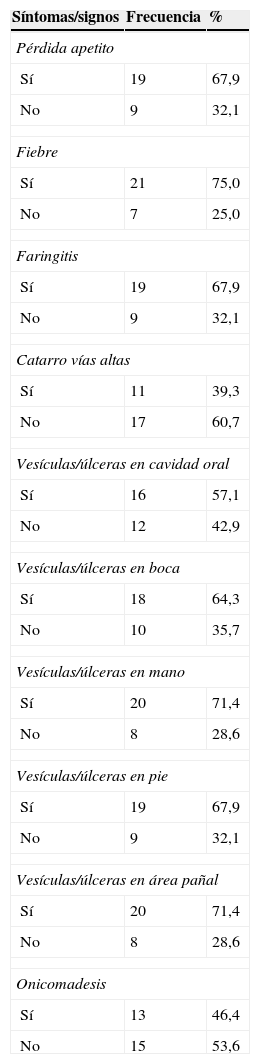
ResultadosEn la tabla 1 se describe la clínica llamativa, prevaleció como síntoma principal la fiebre (75%), previa a la aparición de las vesículas y no mayor de 38°C. Las vesículas se presentaron en mayor porcentaje en la mano, área del pañal y pie que en la boca y cavidad oral. En las figuras 1 y 2 se observa la forma de presentación. La duración media ± desviación estándar de la enfermedad fue de 6,14 ± 3,84 días, con un mínimo de un día y un máximo de 20 días, sin contar la caída de las uñas. La descripción clínica de la onicomadesis se observó en las uñas de los dedos de las manos y de los pies. Fue indolora y sin inflamación de la lámina del lecho ungueal en la zona proximal. En un caso hubo una caída total de la uña. Las líneas de Beau estaban presentes y son surcos/estrías transversales en la uña que van desde un pliegue lateral a otro, resultado de la interrupción temporal en la formación de la placa ungueal.
Descripción de la clínica de la enfermedad boca-mano-pie
| Síntomas/signos | Frecuencia | % |
|---|---|---|
| Pérdida apetito | ||
| Sí | 19 | 67,9 |
| No | 9 | 32,1 |
| Fiebre | ||
| Sí | 21 | 75,0 |
| No | 7 | 25,0 |
| Faringitis | ||
| Sí | 19 | 67,9 |
| No | 9 | 32,1 |
| Catarro vías altas | ||
| Sí | 11 | 39,3 |
| No | 17 | 60,7 |
| Vesículas/úlceras en cavidad oral | ||
| Sí | 16 | 57,1 |
| No | 12 | 42,9 |
| Vesículas/úlceras en boca | ||
| Sí | 18 | 64,3 |
| No | 10 | 35,7 |
| Vesículas/úlceras en mano | ||
| Sí | 20 | 71,4 |
| No | 8 | 28,6 |
| Vesículas/úlceras en pie | ||
| Sí | 19 | 67,9 |
| No | 9 | 32,1 |
| Vesículas/úlceras en área pañal | ||
| Sí | 20 | 71,4 |
| No | 8 | 28,6 |
| Onicomadesis | ||
| Sí | 13 | 46,4 |
| No | 15 | 53,6 |
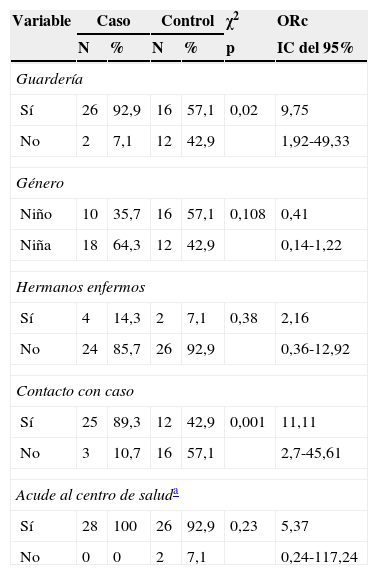
En la tabla 2 se analizan los factores de riesgo considerados. Encontramos diferencias estadísticamente significativas entre niños que acuden a la guardería y los que no (ORc 9,75; IC del 95%, 1,92-49,33). En cuanto a la presencia de casos con EBMP en el entorno familiar, no se observó mayor riesgo de enfermar. El riesgo de enfermar es 11 veces mayor si hubo conocimiento de contacto con algún caso conocido de enfermedad (ORc 11,11; IC del 95%, 2,7-45,61). No se observaron diferencias significativas por edad (p=0,57) ni por número de hermanos (p=0,35).
Análisis de los factores de riesgo estudiados para presentar la enfermedad boca-mano-pie
| Variable | Caso | Control | χ2 | ORc | ||
|---|---|---|---|---|---|---|
| N | % | N | % | p | IC del 95% | |
| Guardería | ||||||
| Sí | 26 | 92,9 | 16 | 57,1 | 0,02 | 9,75 |
| No | 2 | 7,1 | 12 | 42,9 | 1,92-49,33 | |
| Género | ||||||
| Niño | 10 | 35,7 | 16 | 57,1 | 0,108 | 0,41 |
| Niña | 18 | 64,3 | 12 | 42,9 | 0,14-1,22 | |
| Hermanos enfermos | ||||||
| Sí | 4 | 14,3 | 2 | 7,1 | 0,38 | 2,16 |
| No | 24 | 85,7 | 26 | 92,9 | 0,36-12,92 | |
| Contacto con caso | ||||||
| Sí | 25 | 89,3 | 12 | 42,9 | 0,001 | 11,11 |
| No | 3 | 10,7 | 16 | 57,1 | 2,7-45,61 | |
| Acude al centro de saluda | ||||||
| Sí | 28 | 100 | 26 | 92,9 | 0,23 | 5,37 |
| No | 0 | 0 | 2 | 7,1 | 0,24-117,24 | |
Por el principio de parsimonia, se eligieron las 2 variables que resultaron significativas en la regresión logística simple: antecedentes de contacto con un caso conocido (p<0,001) y ser alumno de una guardería (p=0,006). En el modelo final, se introdujo la interacción entre ambas, por lo que el riesgo de enfermar por EBMP de aquellos pacientes que acuden a la guardería y además tuvieron contacto con algún enfermo fue 14 veces mayor (OR=13,8; IC del 95%, 3,79-50,18).
Un 46,6% de los casos de EBMP presentó caída de uñas, el tiempo medio transcurrido entre la clínica y la aparición de onicomadesis fue de 56 días, con un mínimo de 12 y un máximo de 123 días. Se realizó una búsqueda de factores para dar explicación a la aparición de esta complicación (tabla 3). Se encontró asociación entre onicomadesis y úlceras bucales (OR=2,53; IC del 95%, 1,19-3,38). No se encontraron diferencias estadísticamente significativas por género (p=0,28) y edad (p=0,77).
Factores de riesgo estudiados para la aparición de la onicomadesis
| Onicomadesis | Sí | No | χ2 | OR | ||
|---|---|---|---|---|---|---|
| N | % | N | % | p | IC del 95% | |
| Fiebre | ||||||
| Sí | 10 | 47,7 | 11 | 52,4 | 0,82 | 1,21 |
| No | 3 | 42,9 | 4 | 57,1 | 0,21-6,8 | |
| Anorexia | ||||||
| Sí | 10 | 52,6 | 9 | 47,4 | 0,33 | 2,22 |
| No | 3 | 33,3 | 6 | 66,7 | 0,42-11,6 | |
| Faringitis | ||||||
| Sí | 11 | 57,9 | 8 | 42,1 | 0,07 | 4,81 |
| No | 2 | 22,2 | 7 | 77,8 | 0,78-29,6 | |
| Catarro vías altas | ||||||
| Sí | 3 | 27,3 | 8 | 72,7 | 0,10 | 0,26 |
| No | 10 | 58,8 | 7 | 41,2 | 0,05-1,35 | |
| Vesículas/úlceras en garganta | ||||||
| Sí | 11 | 68,9 | 5 | 31,3 | 0,006 | 11 |
| No | 2 | 18,7 | 10 | 83,3 | 1,73-69,95 | |
| Vesículas/úlceras en mano | ||||||
| Sí | 9 | 45 | 11 | 55 | 0,81 | 0,81 |
| No | 4 | 50 | 4 | 50 | 0,15-4,22 | |
| Vesículas/úlceras en pie | ||||||
| Sí | 11 | 57,9 | 8 | 42,1 | 0,07 | 4,81 |
| No | 2 | 22,2 | 7 | 77,8 | 0,78-29,6 | |
| Vesículas/úlceras en pañal | ||||||
| Sí | 10 | 50 | 10 | 50 | 0,54 | 1,66 |
| No | 3 | 37,5 | 5 | 62,5 | 0,31-8,92 | |
La RT-PCR para secuenciación fue positiva solo en 6 casos. Se analizaron las secuencias de fragmentos de entre 268 y 507 pb de estos 6 casos. En 5, el análisis demostró que se trataba de enterovirus Coxsackie A16. La homología de secuencias de los enterovirus del brote comparándolos entre sí fue del 99-100%, y la homología entre estos y las secuencias disponibles en GenBank de virus Coxsackie A16 fue del 97%.
DiscusiónIdentificamos como principal sesgo del estudio el de memoria, pues los primeros casos surgieron en septiembre del 2011 y las encuestas se realizaron en marzo del 2012. A favor puede estar la propia alarma que creó en las familias, lo que contribuyó a precisar la clínica presentada por sus hijos. Por otra parte, pudo haber una infravaloración de casos, pues no estaban incluidos aquellos casos que no visitaron a su pediatra en la UGC de Peligros o lo hicieron en otra UGC de Atención Primaria, en un Servicio de Urgencias o en consulta privada. Por ello, no se pudo calcular tasas de incidencia que nos indicaran si hubo un aumento de casos por encima de lo esperado, aunque hay que tener en cuenta que la EBMP no es enfermedad de declaración obligatoria.
Este brote coincidió con la época del año en que suelen acontecer dichos brotes en guarderías y el resto de la comunidad. Los pediatras detectaron el incremento de casos y se consideró por encima de lo esperado ya que llevan varios años trabajando en la ZBS.
La clínica descrita fue típica de la EBMP1,2. No se recogieron síntomas gastrointestinales, lo que no quiere decir que no hubiesen existido. La duración media de la enfermedad fue de 6 días. La edad media de los afectados fue de 20,8 meses, sin diferencias significativas con el grupo de los controles. Toda esta información coincide con lo publicado en la literatura9. En cuanto a la edad de los niños afectados, existió una mayor agrupación de casos (75%) entre pacientes mayores de 12 meses, lo que parece lógico debido a que la deambulación comienza sobre esta edad y favorece la transmisión de la enfermedad. La edad máxima se acorta en relación con lo que nos dice la bibliografía18; esto explica los factores de riesgo detectados, el asistir a guarderías.
En el modelo final de enfermar por la EBMP se presentaron 2 circunstancias de enfermar, que son tener contacto con casos conocidos y asistir a un centro infantil. Parece lógico pensar que estas 2 circunstancias desencadenaron la alarma social. Significó que la mayoría conocían niños con el problema y que lo habían adquirido en el centro y no en domicilio. Quizás habría sido deseable profundizar en el ambiente de los centros, como el hacinamiento, formación del personal y la falta de higiene que explican la transmisión directa e indirecta.
Con respecto a la onicomadesis, la proporción de casos fue muy elevada1,2. La media de tiempo entre el inicio de los síntomas y la pérdida de las uñas quizás fue algo menos por el sesgo que supone recordar exactamente las fechas retrospectivamente. Tratándose de niños pequeños y la resistencia a la infección que pueden presentar las uñas (si la complicación es por la infección localizada), parece lógico pensar que las úlceras en la boca actúen como factor de riesgo, dada la tendencia de los pequeños a introducirse las manos en la boca. Durante la fecha de la encuesta en la primera y la segunda semana de marzo, algunos casos continuaban dentro del intervalo para presentar esta complicación, por lo que la prevalencia de onicomadesis podría aumentar si hubiésemos encuestado a las familias hasta 18 semanas después del inicio de los síntomas, aunque sería menos probable pues ya habría pasado el período mediano.
El virus aislado Coxsackie A16 ha sido el más prevalente junto con el Enterovirus 71 en algunos brotes de EBMP descritos durante el 2010 en el sudeste asiático5. También estuvo implicado en brotes ocurridos en otros países del entorno europeo, como Hungría19 y Alemania7. Durante 2011, estuvo implicado en un pequeño brote ocurrido en una guardería de Croacia20. Habría sido deseable disponer de muestras en todos los pacientes a efectos de poder confirmar si había o no coinfección, sobre todo en los que presentaron la onicomadesis, como se encontró en otro estudio17. No obstante, el hecho de no encontrar en ninguna muestra una coinfección implica que solo fue este virus.
Tras registrar el último caso a finales de febrero del 2012 en las guarderías y transcurrir 2 veces el período máximo de incubación sin aparecer nuevos casos, se cerró el brote. Posteriormente, aparecieron nuevos casos pero se consideraron dentro de la endemia.
Como conclusión, se puede decir que existió un brote de EBMP detectado por los propios pediatras y familiares con una clínica llamativa y presencia de onicomadesis que fue la que generó la alarma social. La causa del brote fue un enterovirus Coxsackie A16 transmitido entre casos conocidos con la enfermedad y en guarderías.
Se debería profundizar en las medidas higiénico-sanitarias en las guarderías, como la limpieza del centro o limpieza de objetos contaminados con heces o secreciones, lavado de manos, etc., ante la aparición de los primeros casos de EBMP. Analizar la historia natural de la EBMP, sobre todo en cuanto a los mecanismos de contagio en instituciones cerradas y la onicomadesis: evitar en lo posible que los pacientes se puedan «chupar los dedos», la exclusión de los pacientes con sospecha de EBMP de la guardería desde que inicia el proceso febril mientras dure la enfermedad, evitar el hacinamiento en el centro y a las cuidadoras, padres y madres informarles bien sobre los mecanismos de transmisión de la EBMP y sobre la enfermedad en general.
Para prevenir y controlar los brotes de EBMP en las guarderías, se deberían implementar precozmente medidas higiénico-sanitarias, como aumento en la frecuencia de la limpieza de superficies que pudieran contaminarse con heces o secreciones, lavado de manos, evitar en lo posible que los menores se chupen los dedos, evitar el hacinamiento y exclusión del centro de los casos sospechosos durante la fase contagiosa. Es muy importante informar a las familias y al personal de los centros, sobre las características de la enfermedad y sus mecanismos de transmisión.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Presentación como comunicación póster en la XXX Reunión Científica anual de la Sociedad Española de Epidemiología. Presentación como comunicación póster en la Annual Meeting of the European Society for Clinical Virology (ESCV) and Joint Meeting with the European Society for Veterinary Virology (ESVV).