El concepto de medicina de precisión ha cobrado especial relevancia en los últimos tiempos debido a la creciente necesidad de desarrollar estrategias personalizadas para el diagnóstico, el tratamiento y el seguimiento de diversas enfermedades de origen genético. La medicina de precisión en Oncología, a través de la integración de los datos clínicos, anatomopatológicos y moleculares, permite obtener un conocimiento más profundo del perfil biológico tumoral de cada paciente. En este contexto ha sido fundamental la implementación de las nuevas tecnologías de secuenciación next generation sequencing (NGS) en la práctica clínica. Existe un gran abanico de técnicas de secuenciación NGS que pueden ser utilizadas en función de la aplicación que se les quiera dar. La correcta interpretación de los cambios moleculares detectados mediante estas técnicas es clave para su adecuado uso en la práctica clínica. Esta revisión tiene como objetivo repasar las diferentes tecnologías de secuenciación que se utilizan actualmente en medicina de precisión para mejorar el diagnóstico, el pronóstico y el tratamiento de pacientes oncológicos.
Precision Medicine is an emerging approach for the diagnosis, treatment and prognosis of genetic diseases that enables clinicians to more accurately predict which treatment strategy will be optimal in a patient. The aim of Precision Medicine in Oncology is to integrate clinical, histological, and molecular data in order to obtain a deeper knowledge about the biology and genetics of an individual's tumour. Over the last few years, the implementation of new NGS (Next Generation Sequencing) technologies into clinical practice has been essential. There is a wide variety of NGS techniques that can be used in this context. The correct interpretation of molecular changes detected by these techniques is paramount for their appropriate use. In this review, a discussion is presented on the main NGS sequencing technologies that can be used to improve the diagnosis, prognosis, and treatment of oncology patients.
El Proyecto Genoma Humano, junto con el desarrollo de tecnologías ómicas de alto rendimiento, como la next generation sequencing (NGS), ha permitido un rápido aumento de los conocimientos disponibles sobre alteraciones genéticas causantes de enfermedad. El uso de datos genéticos en la práctica clínica es una revolución médica y científica en todo el mundo, dando lugar a un nuevo modelo de medicina que se conoce como medicina de precisión o medicina personalizada. Es mucha la información disponible sobre estas nuevas tecnologías genómicas y su aplicación al diagnóstico, pronóstico y tratamiento de ciertas enfermedades. Esta revisión pretende repasar de forma clara y sencilla el estado actual de la medicina de precisión en oncología pediátrica, las tecnologías de secuenciación más recientes utilizadas en ella y la idoneidad de este modelo aportando nuestra experiencia desde las Unidades Genómica y de Oncología Pediátrica del Instituto de Investigación Sanitaria y el Hospital La Fe de Valencia.
¿Qué es la medicina de precisión?El concepto de medicina de precisión no es nuevo. Durante las últimas décadas, uno de los principales pilares de la oncología ha sido el uso de la información del tumor a nivel genético, proteico y ambiental para el diagnóstico y el tratamiento1. El proceso de integrar los datos clínicos, anatomopatológicos y moleculares con el fin de seleccionar el tratamiento óptimo o más adaptado al perfil biológico del tumor es la medicina de precisión2.
Tradicionalmente, el diagnóstico molecular del cáncer basado en la detección de cambios de un nucleótido o pequeñas inserciones o deleciones en uno o varios genes se servía de la secuenciación Sanger. Debido al creciente número de genes implicados en el cáncer, actualmente esta técnica resulta ardua y costosa. Además, requiere una gran cantidad de ADN tumoral, en ocasiones difícil de conseguir, y no permite la detección de cambios en el ADN de poblaciones subclonales. El desarrollo de la secuenciación NGS ha supuesto una revolución en el abordaje del diagnóstico oncológico y ha proporcionado una información sobre la biología molecular tumoral más completa y accesible a la práctica clínica. Gracias al desarrollo de estas nuevas tecnologías, junto con la implementación de programas bioinformáticos de análisis de datos, la identificación de alteraciones patogénicas y de nuevos genes relacionados con el desarrollo de una enfermedad es ahora más fácil, rápida y tiene una mejor relación coste-efectividad.
Genética del cáncer pediátricoLa incidencia anual de cáncer pediátrico en países desarrollados es de 140-160 casos nuevos por cada millón de niños entre 0 y 14 años. A pesar de tener una tasa de curación mayor que en adultos, el cáncer pediátrico constituye la principal causa de muerte por enfermedad en niños de más de un año de edad3. En España se diagnostican alrededor de 1.000 casos al año, llegando a los 1.500 en niños de hasta 18 años4. A pesar del importante aumento de supervivencia en el cáncer infantil en las últimas décadas, algunos grupos tumorales, como gliomas de alto grado, tumores de troncoencéfalo y meduloblastoma, sarcomas y neuroblastomas metastásicos, siguen siendo de mal pronóstico. Además, en caso de progresión o recaída metastásica, la supervivencia no alcanza el 20%, independientemente de los diferentes tratamientos utilizados3.
Dadas la heterogeneidad y la complejidad genética que presentan muchos tumores5, existe gran variabilidad en la respuesta al tratamiento dependiendo de la vía molecular alterada. Es por ello que el conocimiento del perfil molecular del tumor es clave para la elección de una terapia más adecuada. Durante los últimos años se ha avanzado significativamente en la caracterización molecular de diferentes tipos de cáncer que constituyen una herramienta muy valiosa a aplicar en la medicina de precisión6.
Además de identificar las alteraciones genéticas causantes del tumor, es importante determinar si estas están presentes únicamente en él (mutación somática) o bien si son constitutivas en el paciente y se encuentran, por tanto, en la sangre (mutación germinal). A pesar de que solo un 5-10% del cáncer es hereditario7, existen diversos tipos de cáncer de línea germinal producidos por mutaciones conocidas. En estos casos, el diagnóstico y el pronóstico son distintos y requieren de un consejo genético ya que, además de incrementar la probabilidad de que los portadores desarrollen cáncer, puede afectar igualmente a otros miembros de su familia y transmitirse a su descendencia. Estudios recientes demuestran que aproximadamente la mitad de los casos de afectación de la línea germinal no tienen historia familiar significativa de cáncer8.
Es importante tener en cuenta la necesidad de rebiopsiar el tumor para su análisis molecular en el caso de que se produzca una recaída, ya que el patrón de alteraciones genéticas puede cambiar respecto al patrón identificado en el momento del diagnóstico. En pacientes de neuroblastoma se ha descrito que la carga mutacional en recaídas es mayor que en el momento del diagnóstico, siendo de gran utilidad el estudio genético tumoral en la recaída para identificar posibles dianas de tratamiento individualizadas9.
A nivel molecular, el cáncer pediátrico difiere del de adultos tanto en el tipo como en la frecuencia de las alteraciones genéticas10. La mayoría de los tumores pediátricos tiene su origen en tejidos en desarrollo durante la formación temprana de los órganos.
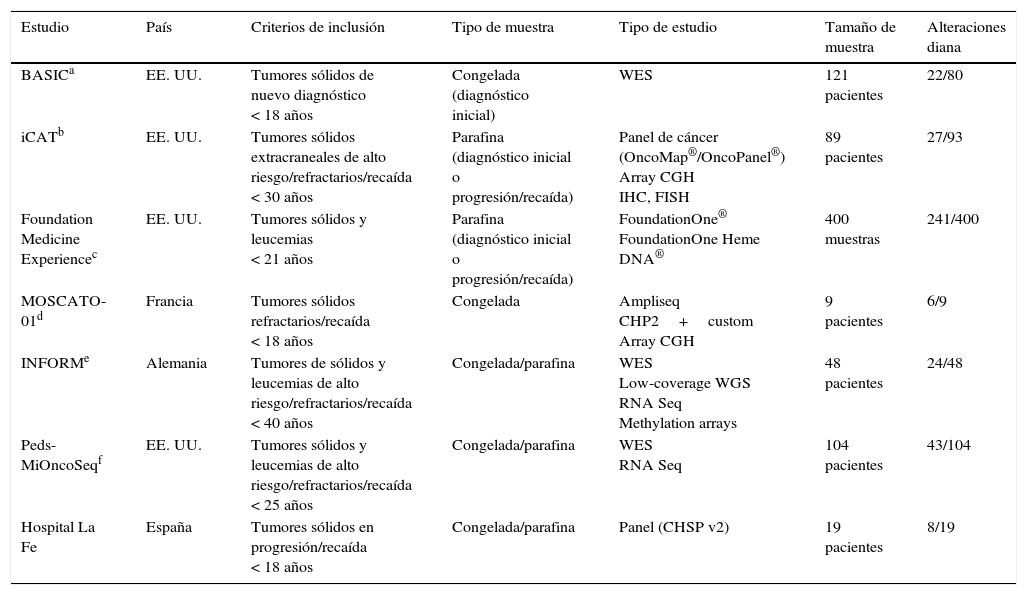
Existen diversas iniciativas internacionales orientadas a comprender la biología del cáncer. The Cancer Genome Atlas es un ambicioso proyecto financiado por el National Institute of Health de EE. UU. que tiene como objetivo realizar una caracterización exhaustiva de cada tipo de cáncer somático integrando toda esa información y estableciendo las causas que originan la enfermedad. El International Cancer Genome Consortium es un proyecto internacional de secuenciación de 50 tipos tumorales. En cáncer pediátrico, recientemente se están desarrollando diversos proyectos en EE. UU. y en Europa con el objetivo de desarrollar programas de screening molecular nacional secuenciando paneles de genes comerciales de mutaciones conocidas o exoma completo y ARN (tabla 1)11–13.
Proyectos de screening molecular de tumores a nivel nacional en EE. UU. y en Europa
| Estudio | País | Criterios de inclusión | Tipo de muestra | Tipo de estudio | Tamaño de muestra | Alteraciones diana |
|---|---|---|---|---|---|---|
| BASICa | EE. UU. | Tumores sólidos de nuevo diagnóstico < 18 años | Congelada (diagnóstico inicial) | WES | 121 pacientes | 22/80 |
| iCATb | EE. UU. | Tumores sólidos extracraneales de alto riesgo/refractarios/recaída < 30 años | Parafina (diagnóstico inicial o progresión/recaída) | Panel de cáncer (OncoMap®/OncoPanel®) Array CGH IHC, FISH | 89 pacientes | 27/93 |
| Foundation Medicine Experiencec | EE. UU. | Tumores sólidos y leucemias < 21 años | Parafina (diagnóstico inicial o progresión/recaída) | FoundationOne® FoundationOne Heme DNA® | 400 muestras | 241/400 |
| MOSCATO-01d | Francia | Tumores sólidos refractarios/recaída < 18 años | Congelada | Ampliseq CHP2+custom Array CGH | 9 pacientes | 6/9 |
| INFORMe | Alemania | Tumores de sólidos y leucemias de alto riesgo/refractarios/recaída < 40 años | Congelada/parafina | WES Low-coverage WGS RNA Seq Methylation arrays | 48 pacientes | 24/48 |
| Peds-MiOncoSeqf | EE. UU. | Tumores sólidos y leucemias de alto riesgo/refractarios/recaída < 25 años | Congelada/parafina | WES RNA Seq | 104 pacientes | 43/104 |
| Hospital La Fe | España | Tumores sólidos en progresión/recaída < 18 años | Congelada/parafina | Panel (CHSP v2) | 19 pacientes | 8/19 |
CGH: hibridación genómica comparativa; FISH: hibridación fluorescente in situ; IHC: inmunohistoquímica; WES: whole exome sequencing, secuenciación del exoma completo; WGS: whole genome sequencing, secuenciación del genoma completo.
aParsons et al.13.
bHarris et al.12.
cHawryluk et al.14.
dGeorger et al.15.
eGerman Cancer Research Center16 y National Cancer Institute17.
fMody et al.11.
En esta última década, se ha evolucionado desde la secuenciación de un máximo de 96 secuencias de 800 nucleótidos con secuenciadores de primera generación (método Sanger) a la secuenciación de millones de fragmentos de ADN con equipos de segunda generación (NGS). Esta novedosa tecnología se basa en la amplificación de ADN inmovilizado en una superficie sólida y la lectura en paralelo de millones de secuencias. La secuenciación simultánea de este ADN inmovilizado implica la disminución de la cantidad de reactivos necesarios y el tiempo de secuenciación, reduciendo mucho el coste por nucleótido secuenciado. La gran cantidad de datos generados en este proceso ha supuesto un gran reto para los especialistas bioinformáticos que han tenido que desarrollar programas específicos de análisis de fácil manejo.
La secuenciación masiva permite detectar, además de mutaciones puntuales, inserciones, deleciones, variaciones en el número de copias y translocaciones. También es de notable importancia en el estudio del cáncer el uso de la NGS en la detección de variantes somáticas en subpoblaciones de células tumorales, presentes por tanto en una baja proporción en la muestra tumoral. Estas mutaciones subclonales, indetectables mediante secuenciación Sanger, son responsables en algunos casos de la recaída o de la resistencia al tratamiento de algunos tumores18.
A continuación, describimos las principales estrategias de secuenciación NGS en el diagnóstico del cáncer, así como sus ventajas e inconvenientes:
- –
Secuenciación de paneles de genes: contienen cebadores o sondas para un grupo conocido de genes y permiten la secuenciación dirigida a una determinada patología. Existe un gran número de paneles comerciales, aunque también se pueden diseñar «a la carta». Permiten secuenciar mutaciones conocidas (hot spots), genes completos, detectar variaciones en el número de copias y translocaciones.
Ventaja: su diseño está optimizado, permitiendo la secuenciación de los genes de interés con una gran cobertura y profundidad de lectura. Esto hace factible la detección de variantes de muy baja frecuencia, así como un análisis rápido y fiable.
Inconveniente: actualmente, los paneles comerciales en oncología están orientados al cáncer en adultos, no incluyendo regiones relevantes en el cáncer infantil. Por otra parte, al estar dirigidos a regiones conocidas, no permiten descubrir nuevos genes potencialmente implicados en cáncer.
- –
Secuenciación del exoma (en inglés, whole exome sequencing [WES]): el exoma es la parte del genoma correspondiente a las regiones codificantes (exones), capaces de expresarse y dar lugar a proteínas. Corresponde a aproximadamente el 1,5% del genoma y es la parte funcional más importante de este. A nivel técnico, existen distintos abordajes para secuenciar el exoma, como la amplificación previa de exones mediante reacción en cadena de la polimerasa o su captura mediante sondas específicas.
Ventaja: permite identificar genes y variantes potencialmente implicadas en la enfermedad no descritos anteriormente.
Inconveniente: debido al mayor número de regiones a secuenciar, requiere más lecturas que la secuenciación de un panel de genes, siendo económicamente más factible utilizar una profundidad de lectura menor. Esto hace que se pierda la capacidad de detectar mutaciones subclonales. Además, su análisis e interpretación son más complejos por el gran número de variantes detectadas (aproximadamente 40.000), por lo que en cáncer es recomendable determinar cuáles de estas variantes son somáticas mediante la secuenciación pareada en sangre y en tumor.
- –
Secuenciación del genoma (en inglés, whole genome sequencing [WGS]): abarca el genoma completo de un individuo, incluyendo el ADN cromosómico y mitocondrial.
Ventaja: permite identificar variantes no codificantes que pueden estar asociadas con la enfermedad. Su principal aplicación es la investigación.
Inconveniente: tiene un coste elevado y el análisis es de gran complejidad ya que las regiones no codificantes del genoma están menos conservadas y presentan mayor número de variantes. Además, requiere de secuenciadores de muy alto rendimiento, no disponibles en la mayoría de laboratorios de los centros de investigación u hospitales de nuestro país. Es, por tanto, menos accesible en la rutina diagnóstica.
- –
Secuenciación del transcriptoma o RNA seq (en inglés, whole transcriptome sequencing [WTS]): permite obtener información cuantitativa de los genes expresados en un determinado momento.
Ventaja: permite estudiar los transcritos de ARN, sus isoformas, modificaciones postranscripcionales, fusiones génicas, mutaciones y cambios en la expresión génica. Es posible secuenciar diferentes poblaciones de ARN (ARN total, ARN pequeños, de transferencia y ribosomal).
Inconveniente: los resultados obtenidos son específicos de tejido, dependientes del tiempo y de la profundidad de lectura. Su análisis e interpretación es altamente complejo y se recomienda utilizar la expresión en tejido sano como control.
La correcta interpretación de las variantes genéticas o cambios detectados es clave en la medicina de precisión. La detección de estas variantes consiste en identificar diferencias en la secuencia de ADN de un individuo al compararlo con un ADN de referencia. Sin embargo, la determinación de variantes por sí misma es insuficiente, siendo necesaria la interpretación por especialistas que determinen sus implicaciones moleculares y clínicas de manera precisa para un óptimo abordaje terapéutico19.
Para la interpretación de variantes existen bases de datos de variantes detectadas en población sana (polimorfismos) y variantes patogénicas. En el caso de variantes no conocidas, se utilizan programas bioinformáticos que proporcionan predicciones de patogenicidad in silico. Para detectar variantes patogénicas y excluir polimorfismos utilizamos diversos parámetros:
- –
Frecuencia alélica en nuestra población (minor allele frequency [MAF]): frecuencia en la que aparece el alelo menos común en una determinada población. Una MAF elevada se relaciona con polimorfismos poblacionales.
- –
Cobertura: número de veces que se secuencia un nucleótido. Si la cobertura de la variante está en una frecuencia menor a la esperada por la celularidad tumoral puede ser un artefacto de la técnica o tratarse de un subclón celular con un distinto perfil genómico. Los artefactos suelen repetirse en varias muestras de una misma carrera de secuenciación y pueden ser detectados utilizando un visualizador de secuencias como el IGV.
- –
Localización de la variante: una variante puede ser exónica (puede provocar un cambio de aminoácido en la proteína o un cambio sinónimo) o intrónica (puede afectar o no a sitios de splicing consenso y puede dar lugar a errores en la codificación de la proteína).
Además de estos parámetros, hay que destacar la importancia de registrar en una base de datos propia del laboratorio todas las variantes encontradas al secuenciar distintas muestras con una misma tecnología. Esto permite detectar fácilmente errores intrínsecos de la tecnología (repetidos en todas las muestras) y polimorfismos frecuentes poblacionales facilitando en gran medida el análisis de datos y la interpretación.
Es importante establecer la categorización de la variante: benigna, probablemente benigna, patogénica, probablemente patogénica o de significado clínico incierto. Una variante es benigna cuando posee una MAF superior al 2% en la población general o cuando se encuentra descrita con este significado clínico en las bases de datos consultadas (p. ej., COSMIC, http://cancer.sanger.ac.uk/cosmic, ClinVar, http://www.ncbi.nlm.nih.gov/clinvar/). En cáncer pediátrico, encontramos la limitación de que la mayoría de las variantes no están descritas en las bases de datos, siendo necesario el uso de predictores in silico con programas que predicen la patogenicidad de las mutaciones basándose en distintos aspectos, como la frecuencia alélica en bases de datos de variantes (1000G, http://www.1000genomes.org/, ExAC http://exac.broadinstitute.org/) conformación proteica (SIFT http://sift.jcvi.org/y Polyphen2http://genetics.bwh.harvard.edu/pph2/) o afectación en el splicing (NNSplice, http://www.fruitfly.org/seq_tools/splice.html; HSF, http://www.umd.be/HSF/; Netegene 2, http://www.cbs.dtu.dk/services/NetGene2/, y SpliceView, http://bioinfo4.itb.cnr.it/∼webgene/wwwspliceview_ex.html). Si la variante no se encuentra descrita en las bases de datos consultadas y varios predictores in silico indican que es un cambio benigno, se puede interpretar como variante de significado clínico incierto/probablemente benigna. Una variante es de significado clínico incierto cuando no está descrita en las bases de datos consultadas pero podría afectar a la función génica. En estas variantes se aplican los predictores nombrados anteriormente y se establece un nivel de patogenicidad integrando otros datos aportados por patólogos, clínicos y bioinformáticos. Una variante es patogénica cuando diferentes estudios avalan su patogenicidad, mientras que es probablemente patogénica cuando está descrita de este modo en la literatura o en las bases de datos consultadas o cuando no se encuentra descrita pero varios predictores sugieren que es un cambio patogénico.
Aplicación de la medicina de precisión al ámbito asistencial. Oportunidades terapéuticasDurante la última década, la mayoría de los tratamientos en oncología pediátrica con dianas moleculares se han ensayado en poblaciones no seleccionadas20. Actualmente existen pocos tratamientos dirigidos a biomarcadores de uso clínico en oncología pediátrica. Los más destacados son fármacos que desarrollados para otras patologías en adultos, como los inhibidores de la cinasa ALK, utilizados en cáncer de pulmón no microcítico con la translocación en el gen ALK, que también ha demostrado eficacia en linfomas anaplásicos de células grandes y tumores miofibroblásticos inflamatorios (con translocación en ALK) y neuroblastomas (con mutación en ALK)21 y los inhibidores de BRAF en el melanoma, también eficaces en gliomas pediátricos con mutación V600E en BRAF22,23. El análisis de ALK y BRAF en tejido tumoral forma parte del protocolo estándar de diagnóstico en la mayoría de los centros de oncología pediátrica. Sin embargo, el análisis consecutivo de marcadores no es compatible con la práctica clínica debido a la cantidad limitada de tumor disponible, que se obtiene principalmente mediante biopsia con aguja gruesa en el momento del diagnóstico, el tiempo necesario para cada análisis y el coste total del proceso24.
Nuestra propia experiencia, así como los datos disponibles de otros centros nacionales e internacionales, demuestra que es factible la incorporación de la NGS al manejo clínico del paciente con cáncer pediátrico11-13. Desde noviembre del 2014, la Unidad Genómica del Instituto de Investigación Sanitaria La Fe y la Unidad de Oncología Pediátrica del Hospital la Fe de Valencia han establecido una estrecha colaboración para implementar la medicina de precisión en pacientes pediátricos con cáncer con progresión o recaída.
Las muestras que llegan a la Unidad Genómica se estudian principalmente mediante paneles de secuenciación NGS. Los hallazgos se discuten quincenalmente por un comité de medicina de precisión con patólogos, biólogos moleculares, genetistas y oncólogos pediatras. Este equipo discute la patogenicidad de las variantes encontradas, si estas variantes ofrecen nuevas opciones terapéuticas o si existen ensayos clínicos abiertos para un determinado paciente. Esta traslación del laboratorio al paciente en un tiempo corto y con un beneficio real para el paciente es el mayor reto de la oncología pediátrica en este momento.
Mediante el protocolo de medicina de precisión establecido en nuestro hospital, se ha estudiado a 19 pacientes con tumores sólidos en recaída/progresión mediante NGS utilizando un panel comercial de mutaciones hot spots (CHSP v2 de Thermofisher Scientific, Uppsala, Sweden). La mediana de edad en el momento de su inclusión en el estudio de 9,2 años (rango: 3,6-16,4 años) y corresponden principalmente a tumores sólidos extracraneales (16), fundamentalmente neuroblastoma (7) y sarcomas (7).
Las muestras estudiadas contenían un mínimo del 50% de celularidad tumoral. En 8 de estos 19 pacientes se detectó una alteración genética que suponía una potencial diana terapéutica. El tiempo medio transcurrido entre biopsia/cirugía y la recomendación del comité de oncología molecular fue de 19 días.
Tres de los pacientes estudiados recibieron tratamiento de uso compasivo basado en el perfil genómico del tumor. Otro de ellos fue diagnosticado de síndrome de Cowden basándose en el análisis molecular de una lesión cutánea hamartomatosa en la que se detectó una mutación germinal de novo (confirmada en sangre periférica). Fue tratado con everolimús y continúa en respuesta parcial tras un año y medio de tratamiento. El segundo paciente presentaba un tumor miofibroblástico inflamatorio de progresión rápida resistente a inhibidores de ALK y fue tratado con un inhibidor de mTOR (temsirolimús) en combinación con irinotecán y temozolomida, con un beneficio clínico al inicio, aunque progresó a los 2 meses de tratamiento. El tercer paciente es un neuroblastoma en progresión a varias líneas de tratamiento con una mutación en el gen ALK que ha sido recientemente incluido en un ensayo clínico fase i de un inhibidor de ALK.
El rápido desarrollo de tecnologías de alto rendimiento y de soporte bioinformático permite en la actualidad realizar un análisis tumoral a nivel molecular sin precedente. Se espera que la capacidad de estudiar fenómenos biológicos a un nivel ómico continúe dando lugar a avances significativos en la medicina de precisión, así como en la identificación de nuevas alteraciones potencialmente tratables y alteraciones genómicas menos frecuentes para las que ya existen terapias dirigidas y que puedan mejorar el pronóstico de nuestros pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.