El objetivo del estudio fue analizar la evolución del estrés en las familias de niños o adolescentes que comienzan tratamiento psicofarmacológico, tras ser diagnosticados de un trastorno por déficit de atención con hiperactividad (TDAH), y la capacidad de detección de este cambio mediante el cuestionario Family Strain Index (FSI).
MetodologíaCuarenta y ocho especialistas en psiquiatría infanto-juvenil o neuropediatría incluyeron 429 familias de niños diagnosticados de TDAH, representadas por el padre, la madre o el tutor del niño. En la visita basal, a los 2 y 4 meses, se evaluó la intensidad de los síntomas del TDAH mediante la escala de Conners abreviada, y el estrés familiar mediante el cuestionario FSI.
ResultadosSe observó: a) mejoría en la puntuación global del FSI y en todas sus dimensiones (p<0,001); b) mejoría en la intensidad de los síntomas de hiperactividad (Conners, p<0,0001); c) una buena concordancia entre las 2 escalas, a los 2 meses (R-intraclase 0,825, p<0,0001) y a los 4 meses de seguimiento (R-intraclase 0,784, p<0,0001). El 97,9% de los niños (420) recibieron tratamiento con metilfenidato de liberación modificada.
ConclusionesSe observó una correlación significativa entre la evolución positiva de los síntomas de los niños con TDAH y la reducción del estrés familiar evaluado mediante el cuestionario FSI, tras la instauración del tratamiento psicofarmacológico. Este estudio demostró una gran sensibilidad al cambio de la situación clínica de los pacientes con TDAH evaluado a través del estrés producido sobre sus familias. Se recomienda el uso de este cuestionario como medida indirecta de la repercusión del trastorno sobre el entorno del niño con TDAH en términos de estrés familiar.
The objective of this study was to assess the evolution of stress in families of children and adolescents who start psychopharmacological treatment after being diagnosed with attention deficit hyperactivity disorder (ADHD), and the ability to detect this change using the FSI (Family Strain Index) questionnaire.
MethodologyForty eight (48) specialists in child-adolescent psychiatry or neuropediatrics included 429 families of children diagnosed with ADHD, represented by the father, mother or guardian of the child. In the baseline visit, and at two and four months, the intensity of the symptoms of ADHD was evaluated using the abbreviated Conners scale, and family stress was evaluated using the FSI questionnaire.
ResultsThe following was observed: a) an improvement in the overall FSI score and in all its dimensions (P<.001); b) an improvement in the intensity of the symptoms of hyperactivity (Conners, P<.0001); c) good agreement between these two scales at two months (R-intraclass 0.825, P<.0001) and at four months of follow-up (R-intraclass 0.784, P<.0001). Ninety seven point nine percent (97.9%) of the children or adolescents (420) received treatment with modified-release methylphenidate.
ConclusionsThere was a significant relationship between the positive evolution of symptoms in children with ADHD and the reduction of family stress, as evaluated by the FSI questionnaire, after starting psychopharmacological treatment. This study showed a great sensitivity to change in the clinical situation of patients with ADHD, evaluated through the stress it produces on its families. It is recommended to use this questionnaire as an indirect measurement of the repercussions of the disorder on the environment of the child with ADHD in terms of family stress.
El trastorno por déficit de atención con hiperactividad (TDAH) es el trastorno neuro-conductual más frecuente en la infancia, caracterizado por un patrón persistente de desatención y/o hiperactividad e impulsividad que ocasiona a menudo graves deficiencias en el rendimiento académico, en la adaptación y funcionamiento social1–3.
Los varones presentan entre 3 y 6 veces más riesgo de padecer un TDAH que las mujeres, con una prevalencia entre el 3-7% en niños en edad escolar4–9.
El TDAH aparece asociado frecuentemente a otros trastornos de conducta y a retraso en el desarrollo del lenguaje y el aprendizaje10,11. También los familiares de niños TDAH se ven afectados emocionalmente y en sus actividades familiares de forma significativa, alterándose la dinámica familiar, generando trastornos en los cuidadores2,4,12–15 e incluso afectando a su actividad y productividad laboral16,17.
En diversos estudios se demuestra el impacto del TDAH sobre la rutina familiar, la salud mental de los miembros de la familia, la repercusión económica y sobre la libertad personal y tiempo libre18–22. Sin embargo, en pocos estudios se analiza la evolución de estos parámetros cuando se instaura por primera vez un tratamiento.
Para este estudio elegimos el cuestionario Family Strain Index (FSI) para la valoración de la evolución del estrés familiar. Se trata de un instrumento con la ventaja sobre otros cuestionarios de su facilidad de aplicación. Se ha demostrado una excelente consistencia interna (α = 0,87) y se espera que sea de utilidad en la evaluación de la evolución familiar en relación con la evolución clínica del paciente con TDAH que es el objetivo de nuestra investigación23.
MetodologíaDiseño del estudio y normas éticasEl diseño del estudio fue observacional, prospectivo, no comparativo, multicéntrico, de 4 meses de seguimiento. Se completó entre abril y septiembre del 2010. El Comité Ético del Hospital Clínic i Provincial de Barcelona aprobó el estudio (2009/5347). Todos los padres/tutores aceptaron formar parte del estudio mediante consentimiento informado por escrito, también obtenido en niños mayores de 12 años.
Valoración de los objetivos del estudioLa intensidad de los síntomas del niño o adolescente TDAH, se midió con la escala Conners abreviada completada por el padre/tutor, respecto a las últimas 4 semanas. La escala consta de 10 preguntas con 4 posibles respuestas (nada, 0; poco, 1; bastante, 2; mucho, 3). La suma de las puntuaciones de los 10 ítem proporciona la puntuación de la escala (0-30 puntos).
La tensión o el estrés familiar, se midió con el cuestionario FSI referido a las últimas 4 semanas, que completó el padre/tutor. Consta de 6 preguntas que evalúan 2 dimensiones, el dominio emocional (preguntas 1 y 3; 0 a 8 puntos), y el dominio de restricciones o limitaciones familiares (preguntas 2, 4, 5 y 6; 0 a 16 puntos). Cada ítem se puntúa con 5 categorías (nunca, 0; casi nunca, 1; a veces, 2; casi siempre, 3; siempre, 4) con puntuaciones totales entre 0 y 24 puntos. Una puntuación mayor, se corresponde con un peor funcionamiento familiar. La dimensión emocional identifica el grado de estrés afectivo o emocional, y la dimensión de restricciones, evalúa las limitaciones en las actividades sociales en la familia.
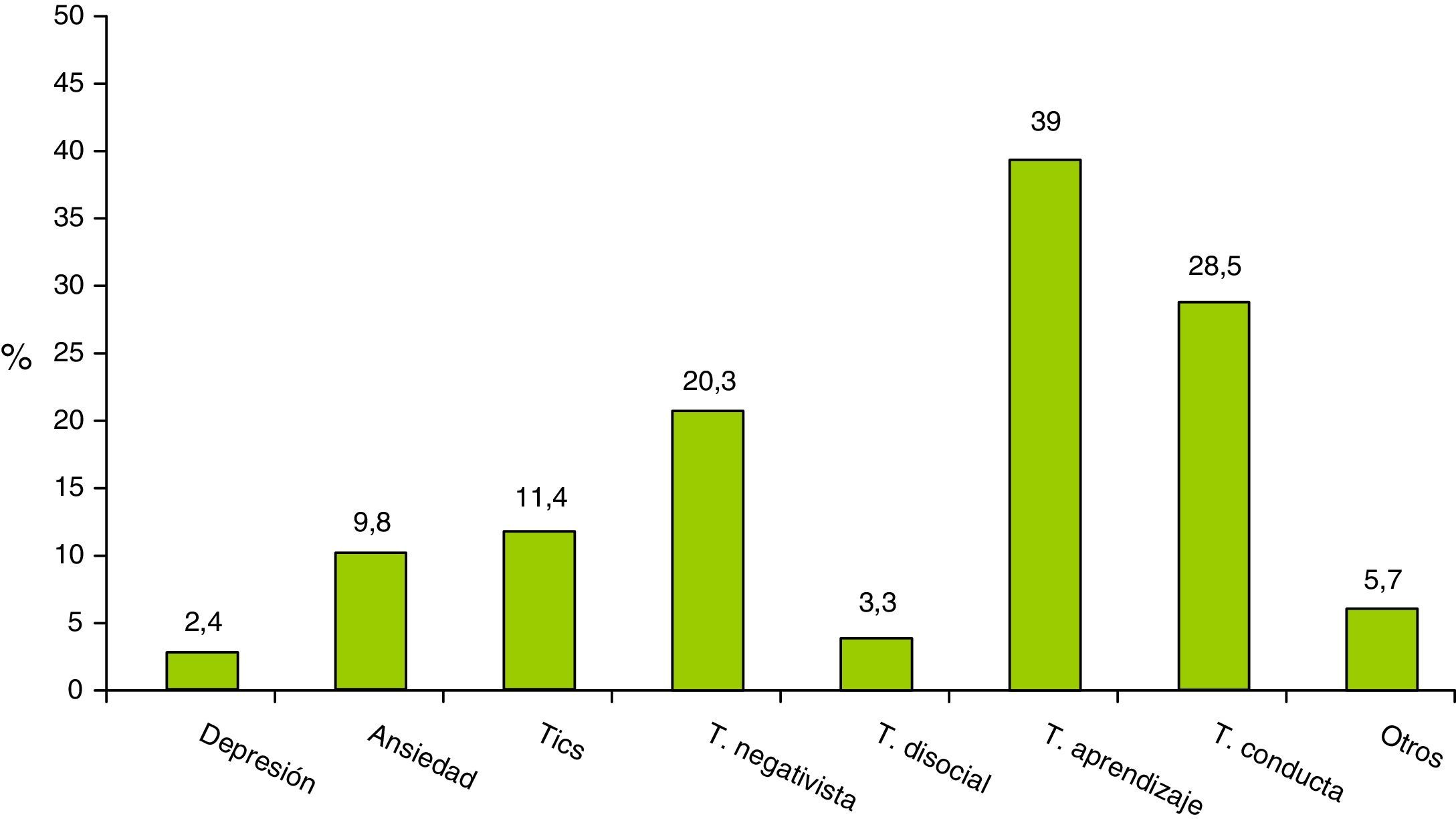
Criterios de selecciónLos psiquiatras infantiles y neuropediatras que participaron como investigadores seleccionaron a las familias que se incluyeron de forma aleatoria consecutiva. Los niños debían ser de cualquier raza y género, con edades comprendidas entre los 6-17 años con diagnóstico de TDAH según los criterios definidos en el manual DSM-IV-TR7. Los niños no debían haber recibido tratamiento previo para el TDAH. Se permitió la inclusión de casos con depresión, ansiedad, tics, trastorno negativista desafiante, trastorno disocial, trastornos del aprendizaje o trastornos de conducta. Los pacientes recibieron el tratamiento psicofarmacológico según la práctica clínica habitual.
Se excluyeron del estudio familias con niños institucionalizados, o con más de un hijo con diagnóstico de TDAH, o con algún hijo con retraso mental (CI<70), psicosis, esquizofrenia, trastorno bipolar, autismo o trastorno generalizado del desarrollo.
Análisis estadísticoSe realizó un análisis descriptivo de frecuencias y porcentajes en las variables cualitativas, y media ± desviación típica, mínimo, máximo e intervalo de confianza del 95% (IC del 95%) en las cuantitativas. Las comparaciones se realizaron mediante la prueba de la χ2 en la comparación de proporciones o el test de Wilcoxon. Se utilizó la prueba de la t de Student para la comparación de medias de las puntuaciones de la escala Conners y del cuestionario FSI o ANOVA de un factor con las correcciones de Bonferroni o Games Howell para comparaciones múltiples cuando el factor tenía más de 2 categorías. Para el estudio de la concordancia entre la variación media de la intensidad de los síntomas TDAH o escala Conners abreviada y la de la calidad de vida de las familias FSI, se estudió el coeficiente de correlación intraclase de las medidas individuales y de las medidas promedio. Se aplicó la prueba de regresión lineal múltiple para controlar el efecto de las variables sociodemográficas, antropométricas y clínicas sobre la variación de la intensidad de los síntomas y del estrés familiar. El nivel de significación se estableció en 0,05. Se utilizó el programa SPSS 14.0 para realizar el análisis estadístico.
ResultadosParticiparon 48 investigadores, incluyendo 429 familias de niños diagnosticados de TDAH. Diecinueve familias abandonaron el estudio: 6 por decisión del participante (1,4%), 8 por pérdida para el seguimiento (1,9%) y 5 por otras causas (1,2%), suponiendo una tasa de abandono del estudio del 4,4%.
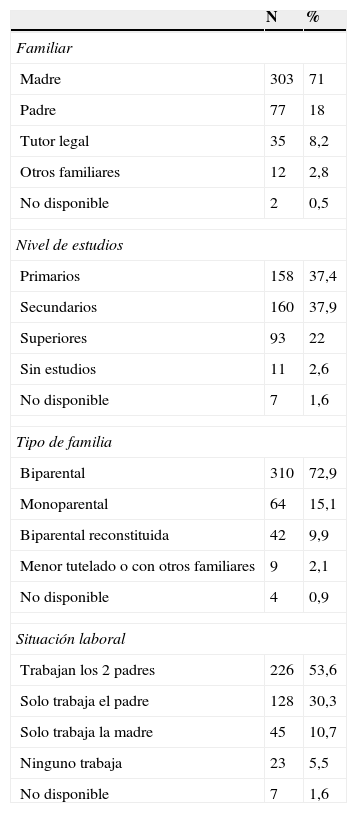
Datos sociodemográficosSe resumen en la tabla 1, las características de los familiares que completaron el estudio. La edad media del participante fue de 41,5 años (IC del 95%, 40,7 a 42,2) con una mediana de 40,8 años (21 a 70 años).
Datos sociodemográficos del familiar que completa el estudio y las familias
| N | % | |
|---|---|---|
| Familiar | ||
| Madre | 303 | 71 |
| Padre | 77 | 18 |
| Tutor legal | 35 | 8,2 |
| Otros familiares | 12 | 2,8 |
| No disponible | 2 | 0,5 |
| Nivel de estudios | ||
| Primarios | 158 | 37,4 |
| Secundarios | 160 | 37,9 |
| Superiores | 93 | 22 |
| Sin estudios | 11 | 2,6 |
| No disponible | 7 | 1,6 |
| Tipo de familia | ||
| Biparental | 310 | 72,9 |
| Monoparental | 64 | 15,1 |
| Biparental reconstituida | 42 | 9,9 |
| Menor tutelado o con otros familiares | 9 | 2,1 |
| No disponible | 4 | 0,9 |
| Situación laboral | ||
| Trabajan los 2 padres | 226 | 53,6 |
| Solo trabaja el padre | 128 | 30,3 |
| Solo trabaja la madre | 45 | 10,7 |
| Ninguno trabaja | 23 | 5,5 |
| No disponible | 7 | 1,6 |
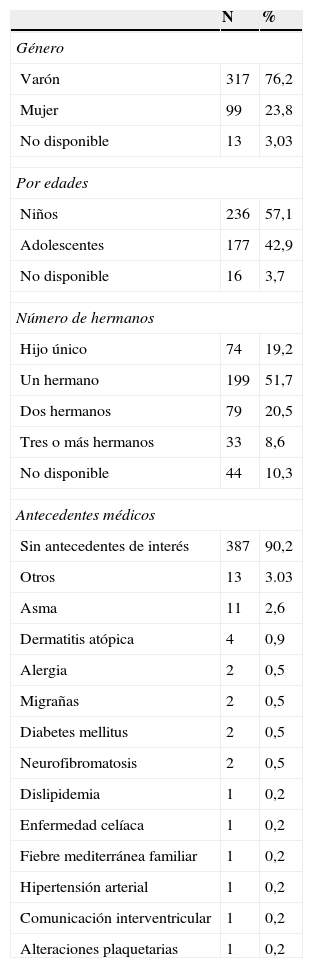
Los datos sociodemográficos y médicos del niño se resumen en la tabla 2. La edad media de los niños con TDAH fue de 10,4 años (IC del 95%, 10,1 a 10,6), con una mediana de 10,1 (6 a 17 años). No se observaron diferencias de edad entre niños y niñas. El 57,1% (236) tenían edades entre los 6-10 años y el 42,9% (177) eran adolescentes entre 11-17 años.
Datos sociodemográficos y médicos del niño o adolescente
| N | % | |
|---|---|---|
| Género | ||
| Varón | 317 | 76,2 |
| Mujer | 99 | 23,8 |
| No disponible | 13 | 3,03 |
| Por edades | ||
| Niños | 236 | 57,1 |
| Adolescentes | 177 | 42,9 |
| No disponible | 16 | 3,7 |
| Número de hermanos | ||
| Hijo único | 74 | 19,2 |
| Un hermano | 199 | 51,7 |
| Dos hermanos | 79 | 20,5 |
| Tres o más hermanos | 33 | 8,6 |
| No disponible | 44 | 10,3 |
| Antecedentes médicos | ||
| Sin antecedentes de interés | 387 | 90,2 |
| Otros | 13 | 3.03 |
| Asma | 11 | 2,6 |
| Dermatitis atópica | 4 | 0,9 |
| Alergia | 2 | 0,5 |
| Migrañas | 2 | 0,5 |
| Diabetes mellitus | 2 | 0,5 |
| Neurofibromatosis | 2 | 0,5 |
| Dislipidemia | 1 | 0,2 |
| Enfermedad celíaca | 1 | 0,2 |
| Fiebre mediterránea familiar | 1 | 0,2 |
| Hipertensión arterial | 1 | 0,2 |
| Comunicación interventricular | 1 | 0,2 |
| Alteraciones plaquetarias | 1 | 0,2 |
N: número de pacientes; %: porcentaje de pacientes.
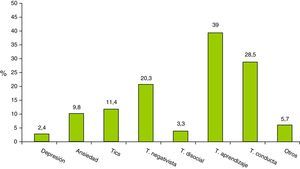
El 28,7% (123) de los niños presentaban enfermedad psiquiátrica asociada, teniendo una sola comorbilidad psiquiátrica el 80,5% de los casos (99), 2 comorbilidades el 18,7% (23) y 3 comorbilidades el 0,8% (un caso). En la figura 1 se muestran las proporciones por tipo de patología psiquiátrica asociada observadas.
Tratamientos administradosTodos los niños recibieron tratamiento psicoeducativo. El 97,9% de los niños (420) recibieron tratamiento con metilfenidato de liberación modificada. En 3 pacientes más (0,7%) el metilfenidato se asoció a risperidona y en un caso más (0,2%) se asoció metilfenidato a tiaprida. En 5 pacientes (1,2%) el tratamiento inicial para el TDAH fue la atomoxetina. Las dosis diarias totales oscilaron entre 10-60mg de metilfenidato y entre 40-60mg de atomoxetina.
Acontecimientos familiaresEn 41 familias surgieron acontecimientos familiares que podrían alterar su funcionamiento y calidad de vida: 5 separaciones de los padres, 6 fallecimientos en la familia, 8 accidentes o enfermedad de los padres, 7 padres se quedaron en paro, 3 agresiones de los menores a los familiares y 12 acontecimientos no definidos.
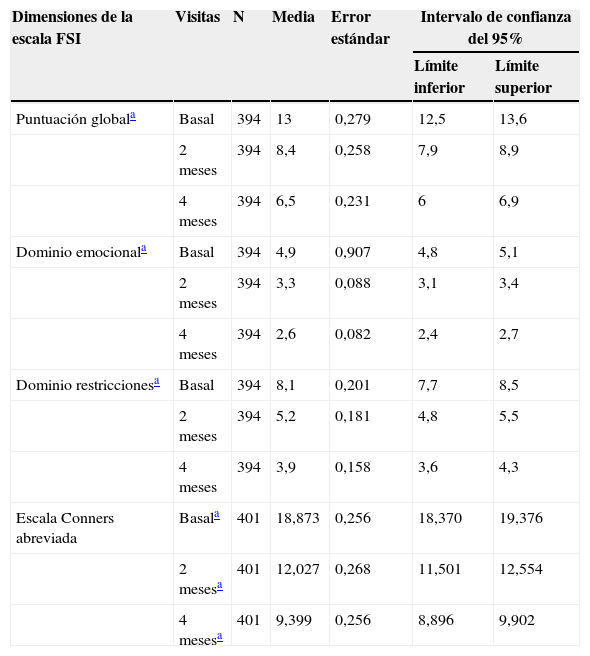
Cuestionario Family Strain IndexEn la tabla 3 se resumen las puntuaciones del cuestionario FSI durante el seguimiento de las familias.
Evolución de las puntuaciones del cuestionario FSI y de la escala Conners abreviada en el seguimiento
| Dimensiones de la escala FSI | Visitas | N | Media | Error estándar | Intervalo de confianza del 95% | |
|---|---|---|---|---|---|---|
| Límite inferior | Límite superior | |||||
| Puntuación globala | Basal | 394 | 13 | 0,279 | 12,5 | 13,6 |
| 2 meses | 394 | 8,4 | 0,258 | 7,9 | 8,9 | |
| 4 meses | 394 | 6,5 | 0,231 | 6 | 6,9 | |
| Dominio emocionala | Basal | 394 | 4,9 | 0,907 | 4,8 | 5,1 |
| 2 meses | 394 | 3,3 | 0,088 | 3,1 | 3,4 | |
| 4 meses | 394 | 2,6 | 0,082 | 2,4 | 2,7 | |
| Dominio restriccionesa | Basal | 394 | 8,1 | 0,201 | 7,7 | 8,5 |
| 2 meses | 394 | 5,2 | 0,181 | 4,8 | 5,5 | |
| 4 meses | 394 | 3,9 | 0,158 | 3,6 | 4,3 | |
| Escala Conners abreviada | Basala | 401 | 18,873 | 0,256 | 18,370 | 19,376 |
| 2 mesesa | 401 | 12,027 | 0,268 | 11,501 | 12,554 | |
| 4 mesesa | 401 | 9,399 | 0,256 | 8,896 | 9,902 | |
Se observaron reducciones estadísticamente significativas (p<0,0001) en la puntuación global y en todos los dominios del cuestionario FSI entre los 3 momentos de evaluación.
En 353 familias la puntuación FSI mejoró (87,6%) entre la visita basal y los 2 meses, y en 29 casos (7,2%) no se modificó. Se observó que en 21 familias (5,2%) empeoró la puntuación global del cuestionario FSI.
Entre la visita inicial y la de los 4 meses, se observó que en 376 familias la puntuación FSI mejoró (92,2%), en 18 casos (4,4%) no se modificó, en 14 familias (3,4%) empeoró.
No se encontraron diferencias estadísticamente significativas entre la puntuación de la escala FSI y el sexo del niño.
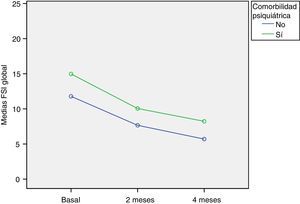
Se encontraron diferencias estadísticamente significativas en las puntuaciones de la escala FSI entre las familias de niños con o sin enfermedad psiquiátrica asociada (p<0,0001), resultando las puntuaciones globales significativamente mayores en todos los momentos de seguimiento en las familias de niños con comorbilidad psiquiátrica (fig. 2). En la visita basal la diferencia promedio fue de 3,2 puntos (IC del 95%, 1,8 a 4,6), en la visita a los 2 meses la puntuación difirió 2,4 puntos (IC del 95%, 1,1 a 3,4) y a los 4 meses 2,5 puntos (IC del 95%, 1,4 a 3,7). Las diferencias se mantuvieron durante todo el seguimiento. La diferencia continuó resultando significativa cuando se realizó el análisis multivariante para explorar de forma conjunta posibles factores de riesgo (p<0,0001), de forma que la presencia de comorbilidad psiquiátrica empeoró la puntuación global de la escala en 2,7 puntos (IC del 95%, 1,5 a 3,9).
No se observaron interacciones entre el sexo del niño y la presencia o no de comorbilidad psiquiátrica. Ningún otro factor influyó de forma significativa sobre la puntuación basal del cuestionario FSI.
Escala de Conners abreviadaLos resultados de la evolución de las puntuaciones se muestran en la tabla 3.
Se observó una mejoría estadísticamente significativa en la evolución de la puntuación de la escala Conners entre todos los periodos de seguimiento (p<0,0001). La puntuación de la escala Conners mejoró en 377 casos (92,4%), empeoró entre la visita inicial y a los 2 meses en 17 pacientes (4,2%), siendo el empeoramiento de 1 o 2 puntos en 11 pacientes. No se modificó la puntuación en 14 casos (3,4%). Entre la visita inicial y los 4 meses de seguimiento, la puntuación mejoró en 390 casos (94,4%), empeoró en 18 pacientes (4,4%), en 14 de ellos con modificaciones de 1 o 2 puntos, no se modificó en 5 niños (1,2%).
No se encontraron diferencias en la puntuación Conners entre niños o niñas. La presencia de comorbilidad psiquiátrica se relacionó significativamente con las puntuaciones en la escala Conners durante todo el seguimiento, con diferencias de 2,2 puntos en la visita basal (IC del 95%, 1 a 3,6; p=0,001), 1,6 puntos a los 2 meses (IC del 95%, 0,2 a 3; p=0,027) y de 1,9 puntos a los 4 meses (IC del 95%, 0,5 a 3,2; p=0,006) entre los casos con o sin comorbilidad de tipo psiquiátrico, siendo mayor la puntuación en los casos con comorbilidad psiquiátrica durante todo el seguimiento. No se encontró interacción entre estos 2 factores y las puntuaciones de la escala Conners en el seguimiento. Ningún otro factor influyó de forma significativa sobre la puntuación basal de la escala Conners.
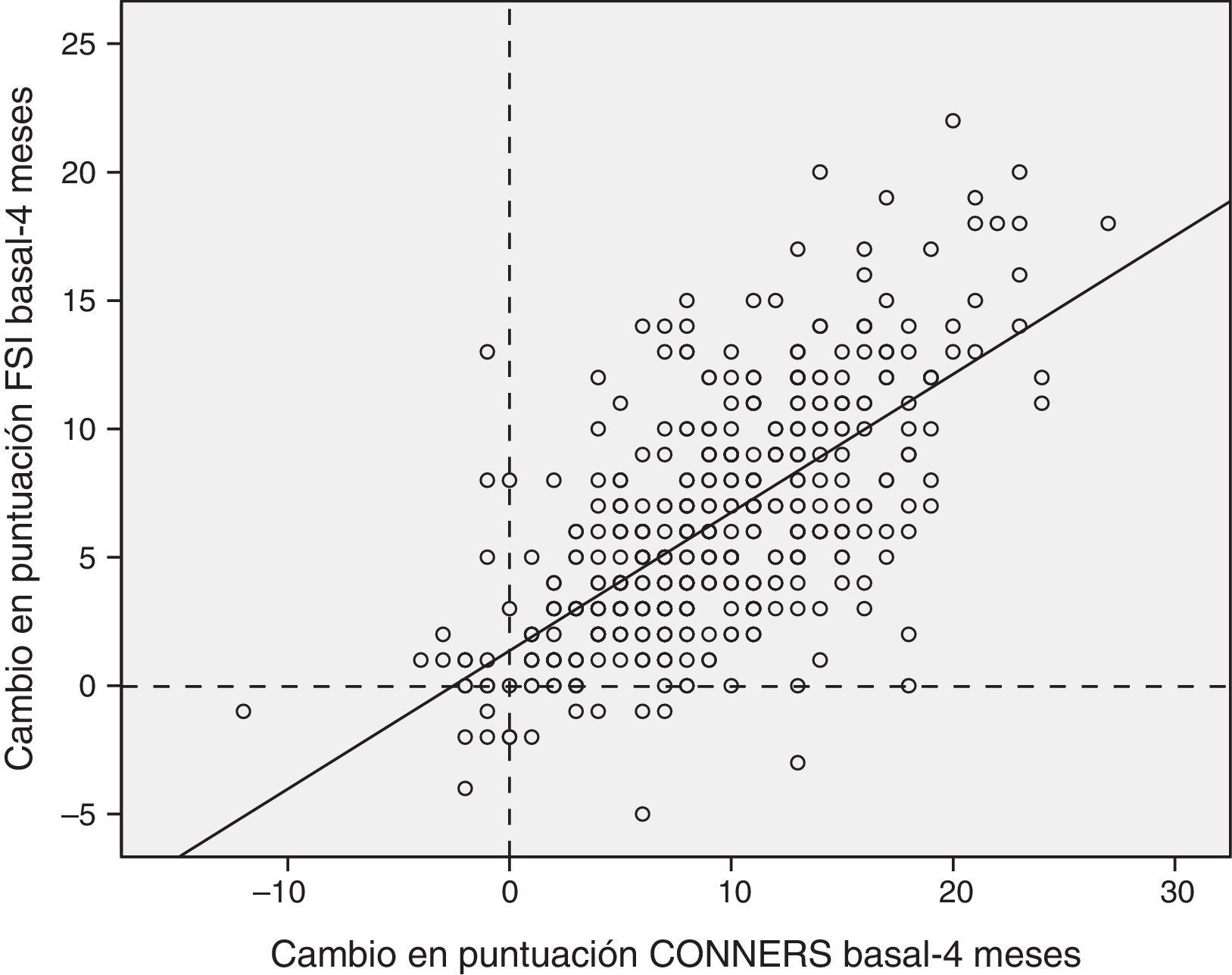
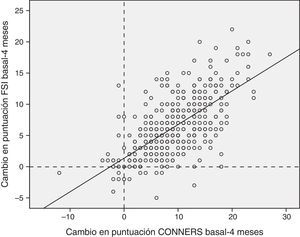
Correlación y concordancia entre las puntuaciones de la escala Conners y el cuestionario Family Strain IndexSe observó una correlación estadísticamente significativa entre los 2 cuestionarios (fig. 3).
Concordancia entre las diferencias basal-visita 3 en la escala de Conners y el cuestionario FSI. Concordancia 0,784 (IC del 95%, 0,737-0,822), p<0,0001. Los valores positivos indican mejoría del estrés familiar (puntuación FSI) o de los síntomas TDAH medidos con la escala Conners abreviada.
Las puntuaciones basales tuvieron una correlación de 0,663 (Pearson, p<0,0001). La correlación se mantuvo significativa en el seguimiento a los 2 meses (Pearson 0,731, p<0,0001) y a los 4 meses (Pearson 0,74, p<0,001).
Para estudiar la sensibilidad al cambio entre las 2 escalas de valoración, se evaluó la concordancia de los incrementos de las puntuaciones de cada cuestionario desde la visita inicial hasta los 2 meses y desde la visita basal, y los 4 meses, encontrando un coeficiente de correlación intraclase de 0,825 (IC del 95%, 0,787 a 0,856, p<0,0001) en las diferencias a los 2 meses, y de 0,784 (IC del 95%, 0,737 a 0,822, p<0,0001) a los 4 meses.
DiscusiónNumerosos trabajos han evidenciado el impacto negativo que ocasiona el TDAH no solo sobre el individuo afectado, sino también sobre los demás miembros del núcleo familiar, siendo frecuentes las disfunciones en las relaciones interpersonales, la percepción de una cohesión familiar menor, mayores conflictos y trastornos depresivos entre los progenitores y una mayor incidencia de separaciones y divorcios23-26.
La conducta de tipo estresante y exigente de los niños con TDAH tiende a generar respuestas alteradas en los otros miembros de la familia13. Se han descrito más trastornos depresivos en los padres de niños con TDAH que en los progenitores de niños sin el trastorno25–30, elevadas tasas de trastornos de ansiedad30, así como un mayor consumo de alcohol29,31-34.
El estrés de los progenitores de niños con TDAH se inicia ya en la infancia temprana. DuPaul et al. (2001) en un trabajo realizado con niños de 3 a 5 años con TDAH frente a controles sanos, encontró que los padres de los niños TDAH tenían mayores niveles de estrés, menos adaptabilidad y mayor propensión a mostrar un comportamiento negativo hacia sus hijos35.
También los hermanos son «víctimas» del trastorno de sus hermanos. Kendall describió que los hermanos de niños con TDAH se sentían víctimas de los actos agresivos de sus hermanos, a través de actos de violencia física, agresiones verbales y la manipulación y el control que ejercían sobre ellos. Además, los hermanos de estos niños informaron que sus padres esperaban de ellos que cuidaran y protegieran a sus hermanos con TDAH, debido a su inmadurez social y emocional, reconociendo muchos de ellos sentimientos de ansiedad, preocupación y tristeza36.
De este modo, la sobrecarga asociada al cuidado de un niño con TDAH se extiende, en muchas ocasiones, a todos los miembros de la unidad familiar generando relaciones disfuncionales padre(s)/hijo(s) que disminuyen sensiblemente la calidad de vida de los miembros de dicha familia4,12,13,15,30. Los progenitores terminan viéndose a sí mismos como menos cualificados para la crianza y todo ello deriva en una menor satisfacción de la paternidad y la maternidad30. De hecho, se han descrito peores relaciones madre-hijo y prácticas de crianza más punitivas y negativas hacia estos niños25,37.
Por otra parte, el TDAH parece afectar también negativamente, tanto a la vida laboral de los padres como a su productividad. Un estudio de Noe y Hankin señala que el 63% de los cuidadores informó de algún cambio en su trabajo debido directamente al TDAH de su hijo: un 15% había cambiado de trabajo, un 46% había reducido su jornada laboral y un 11% había dejado de trabajar totalmente16.
En términos de costes, se debe añadir que los niños con TDAH presentan un gasto per cápita en relación a los servicios de salud muy superior al de los niños sin TDAH. Guevara et al. (2001) encuentran una diferencia de 1.465 dólares vs. 690 dólares, con 9,9 más visitas ambulatorias a los centros de salud mental (1,35/año vs. 0,14/año) y a atención primaria (3,84/año vs. 2,36/año)38.
Muchas investigaciones han señalado que la interacción de los padres con sus hijos mejora cuando estos se encuentran tomando medicación estimulante. Incluso solo el hecho de conocer el diagnóstico de TDAH ya tiene un efecto positivo por sí mismo sobre el estrés y la ansiedad en la familia39,40.
En este estudio, la mejora de las puntuaciones en la escala de Conners, con una reducción de las mismas del 50%, de 18,9 puntos en la visita basal a 9,4 puntos (p<0,0001) en la visita final, nos indica que los niños y adolescentes afectados por un TDAH se beneficiaron de la instauración de tratamiento psicofarmacológico ya que este mejoró la sintomatología clínica derivada del TDAH. Pero igualmente, la instauración de tratamiento psicofarmacológico produjo un notable descenso del estrés que presentaba la familia, disminuyendo considerablemente el estrés familiar como evidencian las reducciones de las puntuaciones del FSI al 50, el 53 y el 48% en su puntuación global, dominio emocional y dominio restricciones, respectivamente (p<0,0001).
El estrés familiar medido por el cuestionario FSI resultó mayor en los niños de este estudio, que en los de otros estudios publicados. En el estudio ADORE, en una muestra de 1.477 niños con edades entre 6 y 18 años, la puntuación FSI fue de 10,27 ± 5,41, en comparación con la puntuación del estrés de 13 (IC del 95%, 12,5 a 13,6) en los niños del estudio. Una posible explicación es que en el estudio ADORE se incluyó a niños que ya estaban recibiendo tratamiento, por lo tanto, el estrés familiar ya habría mejorado. Si se calcula el promedio del estrés en las 3 visitas de nuestro estudio con el tratamiento ya instaurado, se obtiene un valor FSI de 9,3, cifra ya comparable con el estudio ADORE23.
La presencia de comorbilidad psiquiátrica en el paciente TDAH se relacionó con mayor intensidad de los síntomas de TDAH, observándose que las puntuaciones de las escalas Conners y FSI fueron mayores que si los niños no presentaban comorbilidad. Esta diferencia se mantuvo en el seguimiento cuando el estrés familiar y los síntomas mejoraron, pero siguieron evolucionando en un rango inferior que los niños sin comorbilidad (fig. 2).
La íntima relación entre la clínica del paciente y el estrés familiar se objetivó al correlacionar la escala de Conners con el cuestionario FSI, observándose una correlación positiva tanto en la visita basal (Pearson 0,663; p<0,0001) como a los 2 y 4 meses. Los cambios que se produjeron en ambas escalas durante el seguimiento tuvieron una buena concordancia intraclase, demostrando que los parámetros que miden están claramente relacionados (R-intraclase 0,825 y 0,784 basal-2 meses y basal-4 meses, respectivamente; p<0,0001).
Una de las debilidades del trabajo fue el método de diagnóstico de los pacientes, ateniéndose genéricamente a los criterios DSM IV. Uno de los mayores valores del estudio es la selección de pacientes naïve sin tratamiento previo, pues se consiguió una valoración mucho más fiable del impacto del tratamiento sobre el estrés de la familia. Como líneas futuras de trabajo, se podría prolongar el seguimiento de las familias y estudiar si el estrés se reduce en el tiempo hasta alcanzar cifras de normalidad.
Pensamos que el cuestionario FSI desarrollado por Riley et al. es una medida muy útil y de fácil aplicación para evaluar la repercusión del trastorno en el entorno familiar en términos de estrés23.
Consideramos que el abordaje integral del TDAH debe tener en cuenta no solo al enfermo, sino también a toda la familia. La reducción del estrés paterno y familiar debería ser un objetivo en el tratamiento, considerando el papel esencial de los padres y la familia en la crianza del menor39.
En definitiva, la detección precoz del trastorno y su correcta evaluación y tratamiento pueden modificar beneficiosamente el comportamiento educativo y desarrollo psicosocial de estos pacientes y su repercusión sobre su entorno familiar, y esta mejoría se puede objetivar mediante una escala tan sencilla como la FSI que evaluamos en este estudio.
FinanciaciónTodas las fases de este estudio han sido financiadas por JUSTE S.A.Q.F.
Conflicto de interesesPilar García forma parte del departamento médico de los laboratorios Juste S.A.Q.F. que financió el estudio. Begoña Soler ha realizado el diseño y análisis estadístico del estudio como consultor externo. Los restantes autores declaran que no tiene conflictos de interés con los objetivos y resultados obtenidos en el estudio.
Agradecimientos a los investigadores participantes en el estudio por orden alfabético.
Se agradece la colaboración en el estudio de los siguientes investigadores:
Agüero Ramon-Llin, Cristina Celia; Albadadejo Gutierrez, Eloy; Almendral Doncel, Raquel; Arce Portillo, Maria Elena; Barroso Jornet, Jose Maria; Bermejo Gonzalez, Teresa; Blasco Herrera, Jose Maria; Casal Pena, Maria Cristina; Catala Ortuño, Elena; De Lucas Zaracena, Maria Teresa; Ferrer Carrio, Angels; Ferrer Gelabert, Roger; Fuentes Albero, Milagros; Gainza Tejedor, Ignacio; Gastaminza Perez, Xavier; Gomez Guerrero, Lorena; Gonzalez Collantes, Ruth; Gordo Seco, Rocio; Hernandez Gadino, Ana Maria; Hernando, Sara; Jarast Kaplan, Ricardo; Lafau Marchena, Oriol; Laguia Moreno, Carolina; Lara Herguedas, Julian; Luch Fernandez, Maria Dolores; Maside Miño, Elena; Mata Iturralde, Laura; Miravet Fuster, Elena; Montoliu Tamarit, Leonor; Ortega Garcia, Enrique; Parrilla Escobar, Maria; Perez, Ana; Perez Alvarez, Frederic; Pico Fuster, Gustavo; Pujals Altes, Elena; Rodrigo Gutierrez, Ana Cristina; Rodrigo Jimenez, Daniel; Rodrigo Matrene, Maria; Rodriguez Aisa, Beatriz; Romera Torrens, Maria; Rosal Roig, Jaume; Sanz De La Garza, Cesar Luis; Sasot Llevadot, Jordi; Vadillo Movellan, Enrique; Vazquez Lopez, Ester; Vega Fernandez, Flora; Yusta Izquierdo, Antonio.
Presentaciones previas: póster en Eunethydis, 23-25 de mayo del 2012, Barcelona: Evolution of stress in families of children and adolescents with attention deficit hyperactivity disorder after psychopharmacological treatment 4-month follow-up study.