Sr. Editor:
El lupus eritematoso neonatal (LEN) es una enfermedad autoinmune poco frecuente del recién nacido, debida al paso transplacentario de autoanticuerpos maternos anti-Ro/SSA, anti-La/SSB y/o anti-U1RNP. Su incidencia estimada es de 1/10.000 a 20.000 recién nacidos vivos y predomina en el sexo femenino1. Evoluciona con manifestaciones cardíacas y cutáneas; estas últimas indican un buen pronóstico con resolución espontánea y sólo en el 10 % se asocian a cardiopatía2.
Su diagnóstico requiere un alto índice de sospecha y es importante tanto para el niño como para la madre. El 50 % de las madres están asintomáticas en el momento del diagnóstico del LEN, pero pueden desarrollar en el futuro una enfermedad del tejido conjuntivo; el otro 50 % ya presentan, en su mayoría, un síndrome de Sjogren o un lupus eritematoso sistémico (LES)2–4.
Presentamos el caso de una lactante de 2 meses de edad con LEN de compromiso exclusivo cutáneo, que permitió el diagnóstico simultáneo de LES en la madre.
Lactante de 2 meses de edad sin antecedentes personales ni familiares de interés. Fue remitida por lesiones de 1 mes de evolución en el cuero cabelludo, el tronco y el área inguinal, que aumentaron en número de forma paulatina. No había recibido tratamiento previo y no asociaba malestar general.
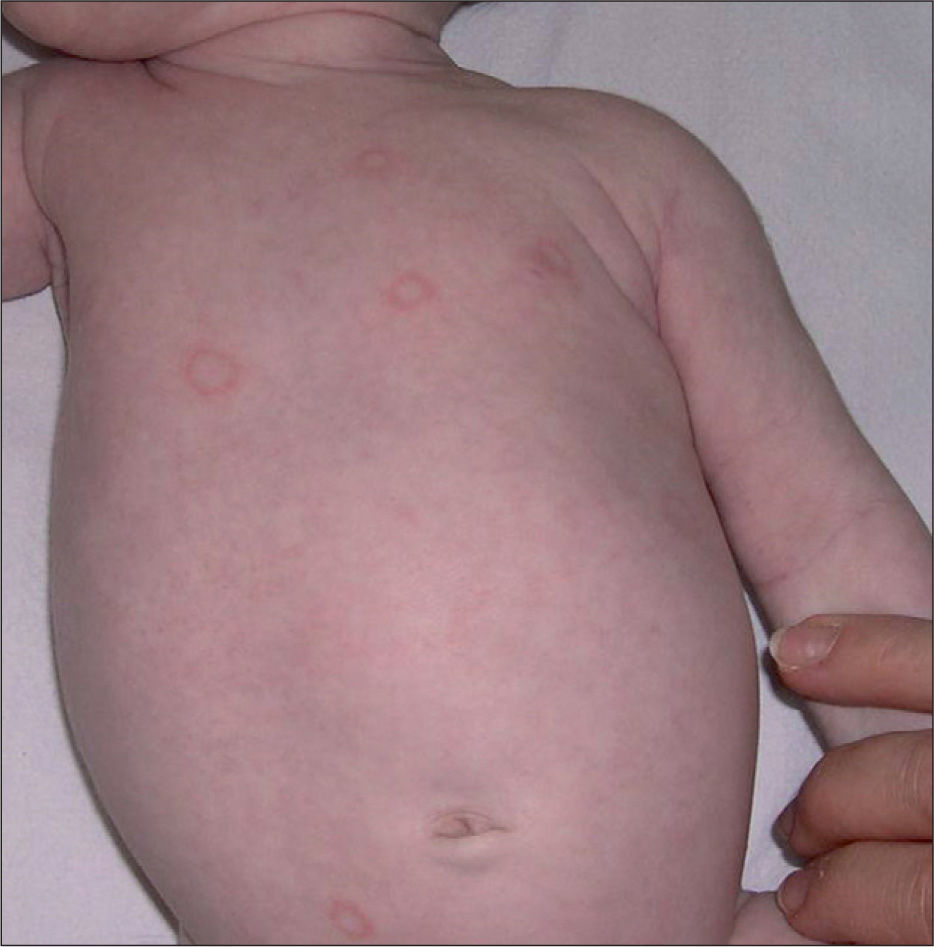
En la exploración física se observaron varias placas eritematosas no descamativas de configuración anular de 1 a 3cm de diámetro localizadas en el tronco, el cuero cabelludo y el área del pañal (fig. 1).
Se solicitó un estudio analítico e inmunológico al lactante y a su madre. Destacó en ambos casos positividad de los anticuerpos antinucleares con patrón moteado y homogéneo (niña: 1/320, madre: 1/1.280), los anti-ADNds (niña: 1/10; madre: 1/40) y los anti-Ro/SSA (tanto la niña como la madre: > 8). En la lactante, tanto el hemograma, la bioquímica como el electrocardiograma fueron normales. En la madre también se detectó un leve descenso del complemento (C3: 74mg/dl; C4: 15mg/dl) y una ligera leucopenia (4.590 leucocitos/μl). Tras insistir, la madre refirió dos erupciones estivales previas etiquetadas de "pitiriasis rosada", fotosensibilidad y artralgias habituales.
Se estableció el diagnóstico de LEN en la lactante y de LES en la madre. Se señaló la necesidad de fotoprotección estricta en ambas pacientes, se pautó tratamiento a la niña con hidrocortisona 2,5 % tópica una vez al día durante 20 días, continuando con dos aplicaciones a la semana, con resolución del cuadro cutáneo a los 7 meses de vida. La madre se derivó al servicio de reumatología.
La etiopatogenia del LEN es muy discutida, se considera un modelo de autoinmunidad adquirida pasivamente. El factor patogénico más claro es la presencia de anticuerpos anti-Ro maternos, de clase IgG, en la circulación del niño. Pero sólo el 1-2 % de las mujeres con estos anticuerpos tendrán hijos afectados, y no todos sus hijos con estos anticuerpos desarrollarán esta enfermedad. Sin embargo, el riesgo de tener hijos afectados en futuros embarazos se incrementa al 20-25 % con una historia previa de LEN3,4.
El LEN presenta en el 50 % de los pacientes sintomáticos compromiso cutáneo exclusivo; en el otro 50 %, compromiso cardíaco, y en un 10 % coexisten ambos2.
La presentación únicamente cutánea es de buen pronóstico, suele verse antes de los 2 meses de edad y se resuelve antes del año de vida, coincidiendo con el aclaramiento de los anticuerpos maternos de la sangre del niño; a veces deja hiperpigmentación, atrofia o telangiectasias residuales. Se caracteriza por fotosensibilidad y manifestaciones cutáneas muy variadas localizadas sobre todo en la cara y el cuero cabelludo: eritema periocular a modo de máscara, máculas o placas de configuración anular (con o sin descamación), púrpura, lesiones urticariformes, cutis marmorata telangiectásica congénita, telangiectasias o lesiones hipocrómicas. Pueden simular un amplio espectro de dermatosis mucho más comunes en los lactantes. Por lo tanto, el diagnóstico diferencial debe realizarse con dermatitis seborreica, dermatitis atópica, tinea corporis, psoriasis, urticaria, eritema exudativo multiforme, granuloma anular, vitíligo o sífilis5–8.
El compromiso cardíaco marca el pronóstico de la enfermedad; suele ser permanente y puede requerir un marcapasos por un bloqueo cardíaco congénito. Otras alteraciones son miocardiopatía, pericarditis y trastornos valvulares3,7,9.
En ocasiones se asocian alteraciones hepáticas (20-40 % de los casos) y alteraciones hematológicas (con una prevalencia > 15 %, sobre todo trombocitopenia); son complicaciones transitorias, generalmente sin repercusión clínica. De forma excepcional, hay compromiso del sistema nervioso central, pulmón o tracto gastrointestinal1,2.
Ante su sospecha clínica, es preciso realizar un estudio analítico que incluya hemograma, transaminasas, bilirrubina, función renal y estudio inmunológico (anticuerpos antinucleares, anti-Ro/SSA, anti-La/SSB y anti-U1RNP), así como un electrocardiograma y un ecocardiograma en casos de bloqueo cardíaco. La biopsia cutánea puede ser necesaria en determinados casos para confirmar el diagnóstico2,7,10. Se debe controlar al niño y también a las madres; el 50 % de ellas están asintomáticas pero tienen un alto riesgo de desarrollar una enfermedad del tejido conjuntivo; además, es importante el seguimiento de las futuras gestaciones3,10.