En los últimos años, el trastorno por déficit de atención e hiperactividad (TDAH) se ha convertido en el trastorno psiquiátrico más frecuentemente diagnosticado y tratado en población pediátrica. En los años 80 fue aprobado en España el metilfenidato (MFD), un fármaco psicoestimulante, para el tratamiento sintomático del TDAH. Desde entonces, se ha convertido en uno de los medicamentos más ampliamente estudiado y prescrito tanto en niños como en adultos.
En este artículo se revisan los principios farmacológicos del MFD especialmente su farmacocinética en matrices biológicas convencionales (sangre, orina) y no convencionales (cabello, saliva y sudor), preparados farmacéuticos, concentraciones terapéuticas y efectos indeseables.
Attention-deficit hyperactivity disorder (ADHD) has emerged in the last few years as the most commonly diagnosed and treated psychiatric disorder in the paediatric population. In 1980's, methylphenidate (MFD) a psychomotor stimulant drug, was approved in Spain for the symptomatic therapy of ADHD. Since then, MFD has become one of the most extensively prescribed and studied treatment for ADHD both in children and adults.
In this paper, the main pharmacological issues of MFD are reviewed, focusing on its pharmacokinetics in conventional (blood and urine) and non-conventional (hair, oral fluid and sweat) biological matrices, its pharmaceutical preparations, therapeutic levels and side effects.
El trastorno por déficit de atención con hiperactividad (TDAH) es un trastorno neurocognitivo con una elevada prevalencia mundial que podría afectar hasta al 10% de la población general1. En España, las tasas de TDAH se sitúan alrededor del 1-4% en población escolar y entre el 3-4% en adultos2,3.
De acuerdo con los criterios del Manual Diagnóstico y Estadístico de los Trastornos Mentales (DSM-IV)4 y según las guías de práctica clínica5,6, el tratamiento farmacológico del TDAH se recomienda como parte del abordaje multimodal integrado cuando otras medidas son insuficientes. En la actualidad, los 2 fármacos comercializados en España para el tratamiento sintomático del TDAH en niños mayores de 6 años y adolescentes son el metilfenidato (MFD), un fármaco psicoestimulante ampliamente estudiado, y más recientemente la atomoxetina. De hecho, el MFD es considerado uno de los fármacos de primera línea en el tratamiento del TDAH tras demostrar su eficacia en la reducción de la hiperactividad-impulsividad y falta de atención, la mejoría del rendimiento académico, la concentración, la memoria (especialmente la memoria de trabajo) y el comportamiento social7.
El objetivo de este artículo es revisar los principios farmacológicos del MFD y especialmente su farmacocinética en matrices biológicas convencionales (sangre y orina) y no convencionales (saliva, sudor y cabello).
Estructura químicaEl MFD es un derivado de la piperidina, relacionado estructuralmente con la anfetamina cuyo nombre químico es éster metílico del ácido 2-fenil-2-(2-piperidil) acético. El MFD se caracteriza, de forma similar a otros derivados anfetamínicos por poseer 2 centros quirales que dan lugar a 4 posibles isómeros8. Las formulaciones farmacéuticas disponibles en España contienen la mezcla racémica de los isómeros [d,l]-treo-MFD, responsable en parte de los efectos secundarios cardiovasculares y anorexígenos9. Actualmente en otros países ya están comercializadas preparaciones que únicamente contienen el isómero d-treo-MFD, es decir, la parte que proporciona exclusivamente los efectos psicoestimulantes terapéuticos.
Mecanismo de acciónEl MFD es un potente inhibidor del transportador presináptico de la dopamina y en menor medida del transportador de noradrenalina10,11. A diferencia de las anfetaminas que aumentan la liberación de dopamina, serotonina y noradrenalina en las sinapsis, el MFD bloquea casi de forma única su recaptación. Este mecanismo es similar a como actúa la cocaína, y por vía intravenosa bloquean el transportador de forma similar, pero en el caso del MFD mucho menos por vía oral. Este bloqueo amplifica la neurotransmisión mediante el aumento de la concentración de dopamina liberada de forma pulsátil en el espacio sináptico12,13.
El mecanismo de acción específico del MFD por el que mejora el TDAH no se conoce con precisión.
FarmacocinéticaAbsorciónEl MFD administrado por vía oral es absorbido rápida y extensamente en el tracto gastrointestinal. Debido al importante efecto del metabolismo de primer paso hepático, la exposición sistémica del fármaco no modificado (es decir, la biodisponibilidad absoluta) tras la administración oral es baja y variable (11-53%)14. El tiempo hasta la concentración máxima depende de la preparación farmacéutica. De este modo, a dosis altas existen evidencias de no-linealidad, lo cual podría estar relacionado con la saturación del metabolismo de primer paso. Además, se ha demostrado una alta variabilidad en la biodisponibilidad inter e intraindividual15. Su efecto clínico máximo se produce durante la fase de absorción, que es paralela a la liberación de los neurotransmisores al sistema nervioso central(SNC) aproximadamente 2h después de la ingesta16.
DistribuciónEl MFD se distribuye rápidamente a los diferentes tejidos, con un volumen de distribución en estado de equilibrio de aproximadamente 2-6l/kg y una unión a proteínas baja (10-33%). El MFD difunde fácilmente a través de la barrera hematoencefálica y las concentraciones en el SNC pueden ser similares o superiores a las plasmáticas17. El MFD se deposita en cabello y se encuentra en saliva (ver más adelante).
MetabolismoEl MFD se metaboliza por diferentes vías. Después de la absorción, sufre un importante metabolismo de primer paso hepático principalmente mediante hidrólisis. Esta vía está mediada esencialmente por la carboxiesterasa, que a través de un proceso de desesterificación forma el principal metabolito del MFD, el ácido ritalínico (AR)18. Este metabolito que es farmacológicamente inactivo es fácilmente excretado y representa el 60-80% de la dosis de MFD administrado. El 20-40% restante sufre un proceso de oxidación hepática19. En presencia de alcohol, la carboxiesterasa puede formar etilfenidato (ver apartado de interacciones).
EliminaciónLa depuración del MFD es rápida, con poca o ninguna acumulación diaria, incluso para las formulaciones de liberación prolongada (LP). La semivida de eliminación (t1/2) es de aproximadamente 2-6h, mientras que la t1/2 del AR es de 8h20. Tras la administración oral de MFD de liberación inmediata (LI), alrededor del 50% de la dosis es excretada en orina en las primeras 8h, principalmente en forma de AR (45%), mientras que solo entre el 0,6 y el 0,8% se excreta sin metabolizarse. Los resultados en el caso de las formulaciones de LP son ligeramente superiores: el 60% de la dosis se excreta como AR y aproximadamente un 3% como fármaco no metabolizado21.
Dosis indicadas en trastorno por déficit de atención con hiperactividadActualmente, se considera que la respuesta clínica al fármaco es muy individualizada y muchos pacientes responden a dosis consideradas bajas. Los estudios realizados en población pediátrica indican que las dosis estándar de MFD de LI recomendada para los síntomas de TDAH son de 0,5-2mg/kg/día y la dosis máxima diaria de 60mg/día. Se debe iniciar con dosis bajas de 2,5-5mg en función del peso administrada 2 o 3 veces al día (desayuno, comida y merienda) e ir incrementando progresivamente 2,5-5mg/semana en función de la respuesta clínica y de la presencia de efectos indeseables. En el caso de formulaciones de MFD de LP se recomiendan dosis entre 15 y 45mg/día22. La concentración en equilibrio estable se obtiene a las 3 semanas de tratamiento continuado.
No hay pautas establecidas para el tiempo durante el cual se debe mantener el tratamiento.
Preparados farmacéuticosEn España los medicamentos de uso humano que contienen MFD aprobados por la Agencia Española de Medicamentos y Productos Sanitarios contienen una mezcla racémica de d- y l-MFD (1:1) y se comercializan en presentaciones orales (comprimidos y cápsulas). Están disponibles formulaciones de LI (Rubifén® y Medicebran®), LP (Concerta®) y liberación modificada (LM, Medikinet®)23,24.
En Estados Unidos, además de los preparados orales de MPH de LI (Ritalin®) y LP (Ritalin LA®, Metadate®, Concerta®) la Food and Drug Administration (FDA) ha aprobado MFD en solución (Methylin Oral Solution®) y comprimidos masticables de LI (Methylin Chewable Tablets®), parches transdérmicos de LP (Daytrana®) y también preparados que contienen únicamente dexmetilfenidato (isómero d-treo-MFD) tanto de LI como LP (Focalin® y Focalin® XR, respectivamente)25.
En el caso de los parches, está pendiente la próxima aprobación por la European Medicines Agency tras la realización de un estudio en población europea26.Reacciones adversasLas reacciones adversas asociadas al MFD son generalmente leves y predominantemente de tipo gastrointestinales y exacerbación de los efectos sobre el SNC. Estas generalmente disminuyen tras la administración del fármaco durante una o 2 semanas, y frecuentemente pueden resolverse modificando la hora y/o la dosis de administración27. En el caso de los parches transdérmicos además se han descrito efectos derivados de la aplicación tópica como eritema, pápulas y vesículas autolimitadas con la discontinuidad del tratamiento.El efecto rebote suele aparecer generalmente por la tarde o por la noche, o tras la interrupción del tratamiento y puede prevenirse con el uso de preparados de acción prolongada o la administración de una dosis baja de MFD a media tarde.Durante el tratamiento con MFD se ha descrito insomnio, disminución del apetito, aparición o empeoramiento de trastornos psiquiátricos, nerviosismo, irritabilidad, síndrome de Gilles de la Tourette u otros tics28. Existe controversia acerca del efecto del MFD a largo plazo sobre el crecimiento y los efectos a nivel cardiovascular en población pediátrica.La reducción de la altura y el peso en niños podría estar relacionada con la dosis de MFD y asociado a los 3 primeros años de tratamiento (disminución aproximada de 1cm/año)29. La supresión inicial suele ir seguida de un efecto de recuperación del crecimiento y, por lo general, no afecta al peso ni la talla adulta30. Estos efectos sobre el crecimiento se atribuyen a la inhibición de la secreción de hormona del crecimiento y otras hormonas relacionadas con el crecimiento (prolactina, hormonas tiroideas, hormonas sexuales e insulina) secundaria al aumento de las concentraciones de dopamina y noradrenalina31. Por lo general, se recomienda vigilancia de la talla y el peso, la administración del fármaco con el desayuno y el almuerzo o inmediatamente después, así como hacer descansos durante los períodos no lectivos a fin de aumentar la probabilidad de recuperación del crecimiento como parte de la pauta habitual.
En cuanto a los posibles efectos cardiovasculares del MFD, se ha observado un incremento de la presión arterial (aumento de >10mmHg la presión arterial sistólica y la presión arterial diastólica) y trastornos del ritmo (incremento de la frecuencia cardíaca, prolongación del QTc y muerte súbita)32. Los estudios más recientes realizado en niños y adultos jóvenes tratados con fármacos para el TDAH33 (uno de ellos patrocinado por la FDA y en colaboración con la Agency for Healthcare Research and Quality33, no han objetivado ninguna relación entre el uso de estos fármacos y episodios cardiovasculares adversos graves tales como hemorragia cerebral, infarto agudo de miocardio y muerte súbita cardiaca. Estos resultados contrastan con los de un estudio previo con un grupo de control en el que se observó un aumento siete veces mayor de muertes cardiacas súbitas34. Actualmente con la información disponible no se puede descartar un aumento pequeño o moderado del riesgo. Por ello, se recomienda la realización de un examen cardiovascular antes del inicio del tratamiento y un seguimiento durante el mismo.
Potencial de abusoEl MFD es considerado un fármaco con potencial de abuso incluido en la lista ii del Convenio sobre Substancias Psicotrópicas de las Naciones Unidas35. Su mecanismo de acción y efecto de clase produce un incremento en los niveles extracelulares de dopamina en el eje mesolímbico-cortical que activa el sistema de recompensa. Los efectos reforzadores se asocian con mejoría del ánimo, sensación de aumento de la actividad física, mental y estado de alerta, supresión del apetito, fatiga y sueño, aumento de atención y euforia, es decir, a sus propiedades farmacológicas36,37. El abuso de MFD, y de otros psicoestimulantes, se asocia con un incremento importante y rápido de la dopamina, que se produce principalmente con la llegada rápida del fármaco al SNC después de su administración intravenosa o intranasal38. Por tanto, el potencial de abuso para los preparados de administración oral y las preparaciones de LP es relativamente más bajo39.
A partir de los años 70 se documentaron las primeras intoxicaciones agudas por MFD vía intranasal40–43 (comprimidos pulverizados) e intravenosa44,45 (comprimidos disueltos) principalmente en pacientes con abuso de otras sustancias debido a sus efectos comparables a la cocaína (colocón o high)46.
En la década de los 90, paralelamente al aumento de la prevalencia de TDAH, se incrementó notablemente el uso no médico del MFD entre estudiantes para mejorar el rendimiento escolar así como para fines recreativos en adolescentes y jóvenes, y también en adultos diagnosticados de TDAH47. Los datos más recientes indican que un 2,2% de estudiantes de 5-17 años han usado Ritalin® en los últimos 12 meses frente al 1,5 y 1% (Ritalin® y Concerta®, respectivamente) en población general48.
InteraccionesMFD puede disminuir la eficacia de fármacos antihipertensivos. Se recomienda evitar el tratamiento concomitante de MFD con cualquier otro fármaco que aumente la presión sanguínea y específicamente con inhibidores irreversibles no selectivos de la monoaminooxidasa durante los 15 días previos al inicio del tratamiento con MFD por el riesgo de una crisis hipertensiva24,49.
Se han notificado efectos adversos graves incluyendo muerte súbita asociados al uso concomitante de agonistas alfa 2 de acción central24.
El uso concomitante de MFD y agonistas o antagonistas dopaminérgicos puede asociarse con interacciones farmacodinámicas, dado que todos ellos modifican las concentraciones extracelulares de dopamina24.
Existe un riesgo de aumento repentino de presión sanguínea durante la cirugía en la que se emplean anestésicos halogenados, por lo que se recomienda suspender el tratamiento con MFD 24h antes del procedimiento quirúrgico24.
A finales de los años 90, en el contexto de la frecuente combinación de MFD y alcohol (persistencia de los síntomas de TDAH en la adolescencia y edad adulta) y a propósito de 2 casos de intoxicación letal secundaria a la intoxicación por MFD-alcohol se identificó un nuevo metabolito (etilfenidato) que propició el inicio de los estudios de interacción farmacocinética-farmacodinámica entre ambas sustancias49,50. El uso de alcohol antes y después de la administración de MFD aumenta significativamente las concentraciones de MFD51. El alcohol actúa como sustrato en la formación de l-etilfenidato (l-EPH) mediado por una esterasa hepática (carboxiesterasa) y, en menor medida, de d-EPH, el metabolito farmacológicamente activo. Este proceso es análogo a la formación de etilcocaína (cocaetilena) a partir de cocaína. Teniendo en cuenta estos resultados, se ha hipotetizado que el alcohol podría actuar como un inhibidor de la esterasa y/o que el propio metabolito, el etilfenidato, actué como tal52. En consecuencia, no se recomienda el consumo concomitante de alcohol durante el tratamiento con MFD.Monitorización en matrices biológicas
En las últimas décadas, debido a la dificultad para monitorizar el cumplimiento terapéutico y determinar las concentraciones de determinados fármacos en ciertos grupos de pacientes vulnerables, se han desarrollado métodos analíticos alternativos que posibilitan la monitorización de estas sustancias en matrices biológicas no convencionales53,54.La monitorización de MFD en niños y adolescentes es considerada de especial importancia por las consecuencias clínicas derivadas de la falta de cumplimiento y/o la administración de dosis subóptimas y, en consecuencia, por los efectos potencialmente tóxicos en individuos aún en fases vulnerables de desarrollo. Además, la monitorización clásica en población pediátrica implica una dificultad añadida, ya que los procedimientos acostumbran a ser invasivos y requieren la cooperación del niño y los padres. De este modo, la determinación de MFD y su principal metabolito, el AR, en matrices biológicas no convencionales (saliva, sudor y cabello) se ha convertido en una alternativa válida a las matrices convencionales (sangre y orina)55,56 (tabla 1).
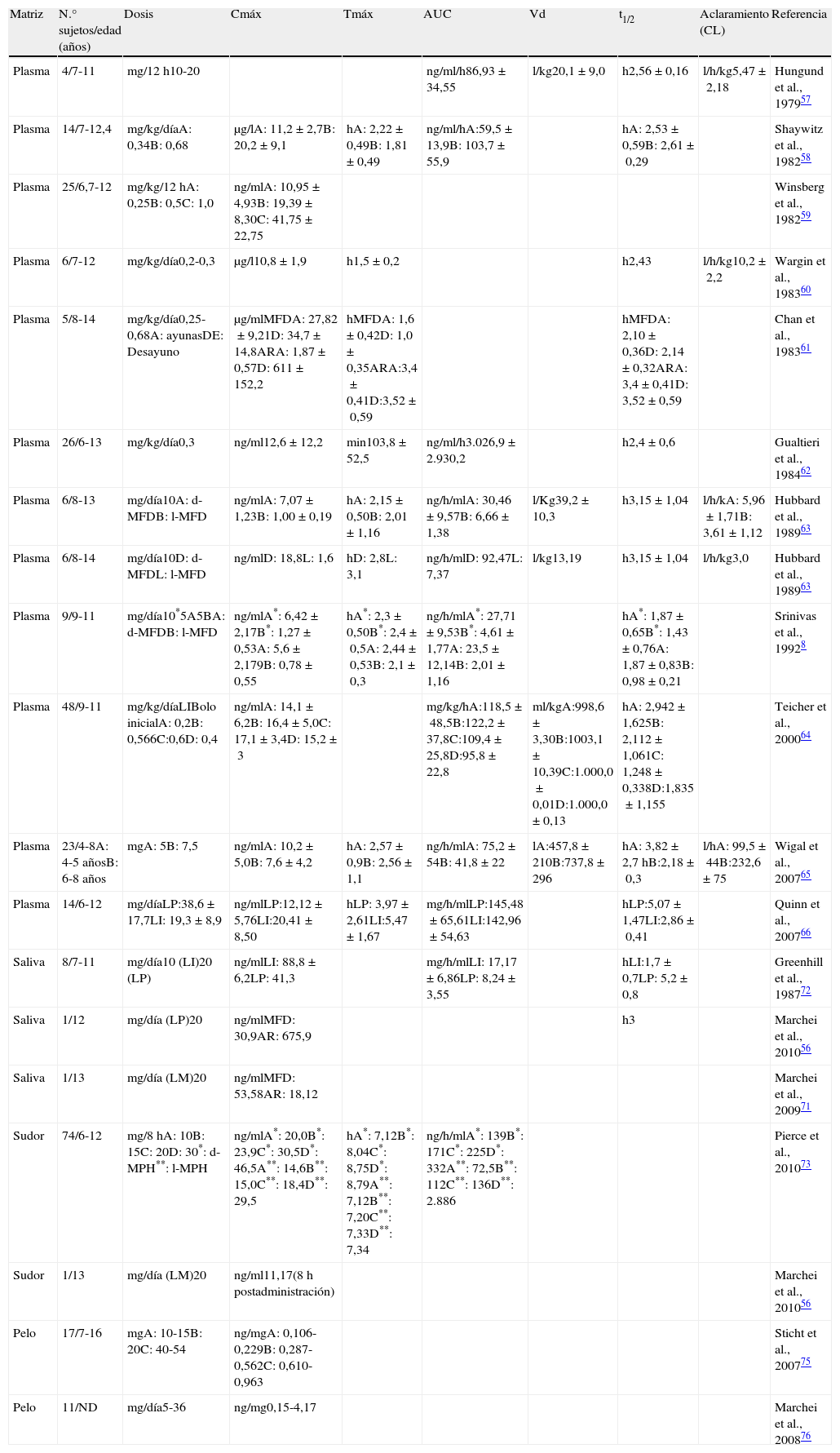
Parámetros farmacocinéticos de metilfenidato y ácido ritalínico en matrices biológicas convencionales (plasma y orina) y no convencionales (saliva y pelo) en población pediátrica
| Matriz | N.° sujetos/edad (años) | Dosis | Cmáx | Tmáx | AUC | Vd | t1/2 | Aclaramiento (CL) | Referencia |
| Plasma | 4/7-11 | mg/12h10-20 | ng/ml/h86,93±34,55 | l/kg20,1±9,0 | h2,56±0,16 | l/h/kg5,47±2,18 | Hungund et al., 197957 | ||
| Plasma | 14/7-12,4 | mg/kg/díaA: 0,34B: 0,68 | μg/lA: 11,2±2,7B: 20,2±9,1 | hA: 2,22±0,49B: 1,81±0,49 | ng/ml/hA:59,5±13,9B: 103,7±55,9 | hA: 2,53±0,59B: 2,61±0,29 | Shaywitz et al., 198258 | ||
| Plasma | 25/6,7-12 | mg/kg/12hA: 0,25B: 0,5C: 1,0 | ng/mlA: 10,95±4,93B: 19,39±8,30C: 41,75±22,75 | Winsberg et al., 198259 | |||||
| Plasma | 6/7-12 | mg/kg/día0,2-0,3 | μg/l10,8±1,9 | h1,5±0,2 | h2,43 | l/h/kg10,2±2,2 | Wargin et al., 198360 | ||
| Plasma | 5/8-14 | mg/kg/día0,25-0,68A: ayunasDE: Desayuno | μg/mlMFDA: 27,82±9,21D: 34,7±14,8ARA: 1,87±0,57D: 611±152,2 | hMFDA: 1,6±0,42D: 1,0±0,35ARA:3,4±0,41D:3,52±0,59 | hMFDA: 2,10±0,36D: 2,14±0,32ARA: 3,4±0,41D: 3,52±0,59 | Chan et al., 198361 | |||
| Plasma | 26/6-13 | mg/kg/día0,3 | ng/ml12,6±12,2 | min103,8±52,5 | ng/ml/h3.026,9±2.930,2 | h2,4±0,6 | Gualtieri et al., 198462 | ||
| Plasma | 6/8-13 | mg/día10A: d-MFDB: l-MFD | ng/mlA: 7,07±1,23B: 1,00±0,19 | hA: 2,15±0,50B: 2,01±1,16 | ng/h/mlA: 30,46 ±9,57B: 6,66±1,38 | l/Kg39,2±10,3 | h3,15±1,04 | l/h/kA: 5,96±1,71B: 3,61±1,12 | Hubbard et al., 198963 |
| Plasma | 6/8-14 | mg/día10D: d-MFDL: l-MFD | ng/mlD: 18,8L: 1,6 | hD: 2,8L: 3,1 | ng/h/mlD: 92,47L: 7,37 | l/kg13,19 | h3,15±1,04 | l/h/kg3,0 | Hubbard et al., 198963 |
| Plasma | 9/9-11 | mg/día10*5A5BA: d-MFDB: l-MFD | ng/mlA*: 6,42±2,17B*: 1,27±0,53A: 5,6±2,179B: 0,78±0,55 | hA*: 2,3±0,50B*: 2,4±0,5A: 2,44±0,53B: 2,1±0,3 | ng/h/mlA*: 27,71±9,53B*: 4,61±1,77A: 23,5±12,14B: 2,01±1,16 | hA*: 1,87±0,65B*: 1,43±0,76A: 1,87±0,83B: 0,98±0,21 | Srinivas et al., 19928 | ||
| Plasma | 48/9-11 | mg/kg/díaLIBolo inicialA: 0,2B: 0,566C:0,6D: 0,4 | ng/mlA: 14,1±6,2B: 16,4±5,0C: 17,1±3,4D: 15,2±3 | mg/kg/hA:118,5±48,5B:122,2±37,8C:109,4±25,8D:95,8±22,8 | ml/kgA:998,6±3,30B:1003,1±10,39C:1.000,0±0,01D:1.000,0±0,13 | hA: 2,942±1,625B: 2,112±1,061C: 1,248±0,338D:1,835±1,155 | Teicher et al., 200064 | ||
| Plasma | 23/4-8A: 4-5 añosB: 6-8 años | mgA: 5B: 7,5 | ng/mlA: 10,2±5,0B: 7,6±4,2 | hA: 2,57±0,9B: 2,56±1,1 | ng/h/mlA: 75,2±54B: 41,8±22 | lA:457,8±210B:737,8±296 | hA: 3,82±2,7 hB:2,18±0,3 | l/hA: 99,5±44B:232,6±75 | Wigal et al., 200765 |
| Plasma | 14/6-12 | mg/díaLP:38,6±17,7LI: 19,3±8,9 | ng/mlLP:12,12±5,76LI:20,41±8,50 | hLP: 3,97±2,61LI:5,47±1,67 | mg/h/mlLP:145,48±65,61LI:142,96±54,63 | hLP:5,07±1,47LI:2,86±0,41 | Quinn et al., 200766 | ||
| Saliva | 8/7-11 | mg/día10 (LI)20 (LP) | ng/mlLI: 88,8±6,2LP: 41,3 | mg/h/mlLI: 17,17±6,86LP: 8,24±3,55 | hLI:1,7±0,7LP: 5,2±0,8 | Greenhill et al., 198772 | |||
| Saliva | 1/12 | mg/día (LP)20 | ng/mlMFD: 30,9AR: 675,9 | h3 | Marchei et al., 201056 | ||||
| Saliva | 1/13 | mg/día (LM)20 | ng/mlMFD: 53,58AR: 18,12 | Marchei et al., 200971 | |||||
| Sudor | 74/6-12 | mg/8hA: 10B: 15C: 20D: 30*: d-MPH**: l-MPH | ng/mlA*: 20,0B*: 23,9C*: 30,5D*: 46,5A**: 14,6B**: 15,0C**: 18,4D**: 29,5 | hA*: 7,12B*: 8,04C*: 8,75D*: 8,79A**: 7,12B**: 7,20C**: 7,33D**: 7,34 | ng/h/mlA*: 139B*: 171C*: 225D*: 332A**: 72,5B**: 112C**: 136D**: 2.886 | Pierce et al., 201073 | |||
| Sudor | 1/13 | mg/día (LM)20 | ng/ml11,17(8h postadministración) | Marchei et al., 201056 | |||||
| Pelo | 17/7-16 | mgA: 10-15B: 20C: 40-54 | ng/mgA: 0,106-0,229B: 0,287-0,562C: 0,610-0,963 | Sticht et al., 200775 | |||||
| Pelo | 11/ND | mg/día5-36 | ng/mg0,15-4,17 | Marchei et al., 200876 |
AR: ácido ritalínico; AUC: área bajo la curva; Cmáx: concentración máxima; D: d-MFD; L: l-MFD; LI: liberación inmediata; LM: liberación modificada; LP: liberación prolongada; MFD: metilfenidato; t1/2: AUC: semivida de eliminación; Tmáx: tiempo hasta la concentración máxima.
El plasma es una de las matrices tradicionalmente usada para la monitorización de fármacos.
A finales de los años 70 se describió por primera vez el perfil farmacocinético del MFD y de su principal metabolito, AR, en población pediátrica57. Desde entonces los estudios farmacocinéticos, de forma paralela a las nuevas preparaciones y pautas de dosificación, han proporcionado información de gran utilidad para establecer las dosis y posologías recomendadas en niños y adolescentes8,58–64. Durante estos últimos años, los datos disponibles comparan las diferentes preparaciones farmacéuticas de MFD con el fin de conseguir un mejor control de los síntomas con las mínimas reacciones adversas y regímenes de administración simplificados15,65,66.
Sin embargo, en la práctica clínica habitual la monitorización de MFD resulta de escaso interés dada la ausencia de relación entre las concentraciones y los efectos terapéuticos.
OrinaTradicionalmente, la orina ha estado considerada la matriz por excelencia para la detección de sustancias de abuso.
En este caso, dado que el MFD se transforma rápidamente en AR y es eliminado en la orina14, este es el mejor indicador de exposición aguda al fármaco. En comparación con el plasma, la monitorización en orina ofrece algunas ventajas en cuanto a la obtención y manipulación de la muestra.
Paralelamente a los estudios farmacocinéticos de MFD en plasma iniciados en la década de los 70, numerosos estudios en adultos cuantificaron el MFD y el AR, y posteriormente, sus enantiómeros en orina21. En los últimos años se han validado diferentes metodologías para su detección, entre ellas la cromatografía de gases (GC), cromatografía de gases-espectrometría de masas (GC-MS) y técnicas de inmunoensayo enzimático (ELISA)67–69. Actualmente la cromatografía líquida acoplada a espectrometría de masas (LC-MS-MS) es considerada el patrón o gold standard por ser un procedimiento rápido y sencillo tanto de detección como de confirmación70. Sin embargo, no existen estudios realizados en población pediátrica así como tampoco ninguna técnica utilizada en la práctica clínica habitual de detección del fármaco o de su metabolito, que permita un mejor control del cumplimiento terapéutico.
Matrices no convencionalesSalivaLa saliva es considerada una matriz alternativa de exposición aguda como el plasma. Es menos invasiva y más rentable que el plasma y útil para la monitorización de algunos fármacos (administrados en las horas previas a la dosificación).
En el caso del MFD, la concentración de MFD en saliva es significativamente mayor que la del plasma ya que en condiciones de ausencia de estimulación del flujo salival, la acidez del MFD en saliva es superior a la de la sangre, contrariamente al AR. En cualquier caso, la concentración de MFD y AR en saliva presenta una gran variabilidad interindividual, no solo en momento de la concentración máxima cuando se presume que hay cierta contaminación bucal debida a los comprimidos sino también horas después de la administración56,71.
En este sentido, en 1987 se describió por primera vez el perfil farmacocinético del MFD en saliva en niños72. La extrapolación de los valores en saliva a las concentraciones plasmáticas ha indicado que el MFD de LI tiene una biodisponibilidad mucho mayor que el MFD de LP. Sin embargo, estos resultados tienen un valor limitado, puesto que el MFD en saliva presenta una alta tasa de ionización a pH fisiológico, y por lo tanto las concentraciones obtenidas tienen poca fiabilidad para predecir la concentración plasmática de MFD.
A pesar de ello, parece que estudios posteriores han establecido cierta correlación entre la concentración de MFD en plasma y saliva56.
SudorEl sudor es considerado una interesante matriz de exposición aguda, ya que se trata de un ultrafiltrado del plasma. Los componentes excretados a través del sudor pueden servir como referencia clínica para la evaluación de diferentes sustancias básicas que también encontramos en el plasma, entre ellos los fármacos54. Así, la detección de MPH en sudor (tras la aplicación de parches transdérmicos) se apunta como una alternativa viable a las pruebas de orina para la monitorización no invasiva de uso y abuso del fármaco56,73.
CabelloEl análisis del pelo es la mejor matriz alternativa para la detección de la exposición crónica a fármacos por ser considerado el método más sencillo y fácilmente reproducible54. Su recogida es no-invasiva, permite la obtención de una gran cantidad de muestra y ofrece información retrospectiva directa sobre el cumplimiento terapéutico. Su principal ventaja frente a las matrices biológicas convencionales es que permite la identificación retrospectiva de la exposición a largo plazo (meses), ya que se estima que el pelo crece 1cm al mes aproximadamente. Esta característica permite analizarlo usando segmentos y crear un calendario de cumplimiento. De esta forma, el uso a largo plazo de un fármaco debe documentarse mediante análisis multisegmentario74,75. Las sustancias ácidas se incorporan rara vez en el pelo como es el caso del AR que no está presente en los pacientes tratados con MFD. Por esta razón, la investigación se ha centrado exclusivamente en la detección de MFD.
Se ha demostrado que el análisis de MFD en pelo resulta un método apropiado si este se administra a dosis diarias de 40mg o superiores74. De todos modos, se ha observado que las concentraciones de MFD en pelo de niños tratados con las mismas dosis de MFD durante el período correspondiente a un mismo segmento de pelo eran variables. Se obtuvieron concentraciones más bajas en los segmentos más distales, lo que podría ser atribuido a la «contaminación» del pelo por la grasa o el sudor en los segmentos más proximales o a la degradación del fármaco por tratamientos cosméticos en la parte distal76.
A día de hoy no se ha correlacionado la dosis diaria administrada de MFD con la concentración en el pelo.
ConclusionesLos parámetros farmacocinéticos del MFD deben ser considerados como punto de partida para tener una visión de eficacia y seguridad en el tratamiento del TDAH. El MFD y su metabolito, el AR, se han determinado habitualmente en plasma, pero los datos sobre su utilidad para la monitorización son limitados. Por este motivo los estudios más recientes presentan la posibilidad adicional de monitorizar el MFD y/o su metabolito, el AR, en matrices biológicas no invasivas mostrando que pueden ser detectados en saliva, sudor o cabello como una alternativa al plasma para el control de cumplimento en población pediátrica.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.