Analizar la eficacia y tolerancia de la ventilación mecánica no invasiva (VMNI) a través de unas cánulas de oxigenoterapia de alto flujo en niños con insuficiencia respiratoria moderada y/o tras retirada de ventilación mecánica.
Pacientes y métodosEstudio clínico prospectivo observacional en el que se estudió a 34 pacientes de edades comprendidas entre 9 meses y 17 años, tratados con VMNI a través de unas cánulas nasales de oxigenoterapia de alto flujo de adulto. Se analizaron las siguientes variables: edad, sexo, frecuencia respiratoria, cardiaca, saturación de oxígeno, gasometría, mejoría clínica, tolerancia, aparición de complicaciones y fracaso del tratamiento.
ResultadosTrece pacientes recibieron VMNI de forma programada tras la retirada de la ventilación mecánica y 21 por insuficiencia respiratoria. El 82,3% de los pacientes mejoraron clínicamente y/o toleraron la retirada de ventilación mecánica, aunque no se observó un cambio significativo en la frecuencia respiratoria, frecuencia cardiaca, pH, pCO2 ni saturación. En 6 pacientes (17,6%) la VMNI no fue efectiva y precisó cambio a mascarilla nasal o buconasal (5 pacientes) o intubación (1 paciente). Otros dos pacientes (5,9%) precisaron cambio de interfase a mascarilla nasal o nasobucal, uno por presentar erosión nasal y otro porque aunque mejoró clínicamente, presentaba fugas excesivas. La duración del tratamiento fue de 48h (rango 1 a 312h).
ConclusionesLa VMNI a través de cánulas nasales de alto flujo es eficaz y bien tolerada en un importante porcentaje de niños tras retirada de ventilación mecánica o con insuficiencia respiratoria moderada.
To analyse the efficacy and tolerance of non-invasive mechanical ventilation (NIMV) via high-flow oxygen therapy nasal cannulae in children after withdrawal of mechanical ventilation and/or with moderate respiratory insufficiency.
Patients and methodsA prospective observational clinical study including 34 children between 9 months and 17years treated with NIMV via high-flow oxygen therapy nasal cannulae. The following variables were analysed: age, sex, respiratory rate, heart rate, oxygen saturation, blood gases, clinical improvement, tolerance, onset of complications and treatment failure.
ResultsNIMV was used in 13 children after withdrawal of mechanical ventilation and in 21 with respiratory failure. A high percentage (82.3%) of patients improved clinically and/or allowed the mechanical ventilation to be withdrawn, but there were no significant changes in respiratory rate, heart rate, pH, pCO2 or saturation. NIMV was not effective in 6 patients (17.6%) and required change to a nasal or buconasal mask (5 patients) or intubation (1 patient). Two patients (5.9%) required change of interface to a nasal or buconasal mask, one had nasal erosion, and another, although improved clinically, showed excessive leakage. The duration of treatment was 48hours (range 1 to 312hours).
ConclusionsNon-invasive mechanical ventilation via high-flow oxygen therapy nasal cannulae is effective and well tolerated in a high percentage of children after withdrawal of mechanical ventilation or with moderate respiratory insufficiency.
La ventilación mecánica no invasiva (VMNI) es una técnica cada vez más empleada en pediatría. Se ha utilizado con éxito en diferentes tipos de pacientes desde neonatos a adolescentes y en patologías agudas y crónicas1–10. La VMNI facilita la extubación precoz y mejora la insuficiencia respiratoria al disminuir el trabajo respiratorio y la hipoxemia3,11,12, reduciendo la necesidad de intubación y la ventilación mecánica invasiva1,3,12 y secundariamente la incidencia de neumonía asociada a ventilación mecánica y la duración de ingreso y de oxigenoterapia3,7,12.
Uno de los problemas más importantes para la utilización de la VMNI en niños, sobre todo en los más pequeños, es la tolerancia clínica de las interfases. En ocasiones, las mascarillas nasales y nasobucales no son bien toleradas debido a la presión que ejercen en zonas de apoyo, produciendo lesiones cutáneas y escaras1–3,13–17. Por este motivo, en los últimos años se han desarrollados nuevas interfases como el casco «helmet» o las mascarillas bucales16.
Varios estudios han demostrado que la oxigenoterapia de alto flujo (OAF) administrada a través de cánulas nasales produce una pequeña presión en la vía aérea y mejora la hipoxemia y el trabajo respiratorio en pacientes con insuficiencia respiratoria leve-moderada18–23. Algunas cánulas nasales de OAF de adultos, que son blandas y de gran calibre, se pueden utilizar para realizar OAF en pacientes pediátricos23.
El objetivo de este estudio ha sido analizar la eficacia y tolerancia de la VMNI, administrada a través de cánulas nasales de alto flujo de adultos en niños con insuficiencia respiratoria moderada o tras la retirada de la ventilación mecánica invasiva.
Pacientes y métodosSe realizó un estudio prospectivo observacional en el que se incluyó a pacientes tratados con VMNI a través de cánulas nasales de alto flujo de adulto en un servicio de cuidados intensivos pediátricos desde junio de 2008 hasta febrero de 2010. Se estudió a 34 pacientes (19 niños y 15 niñas) con edades comprendidas entre los 9 y los 204 meses (mediana 46 meses). Los pacientes fueron incluidos en el estudio tras el consentimiento informado de sus padres o tutores.
La administración de ventilación no invasiva se realizó con los respiradores BiPAP Vision® (Respironic) y Selena VS Ultra® (Oximesa), utilizando en todos ellos una modalidad de doble presión, inspiratoria y espiratoria.
La interfase utilizada fueron las cánulas nasales de alto flujo de adulto (Optiflow®, Fisher-Pykel). Se trata de unas cánulas nasales flexibles, anchas y cortas diseñadas para la administración de flujos altos de oxígeno (hasta 50 l/min) (fig. 1).
Se recogieron las siguientes variables: edad, sexo, peso, diagnóstico, tipo de asistencia ventilatoria previa, e indicación de VMNI (por insuficiencia respiratoria o programada tras extubación en los pacientes que tenían riesgo de insuficiencia respiratoria por parálisis diafragmática, ventilación mecánica prolongada, debilidad muscular u otras alteraciones clínicas concomitantes). Se anotaron las siguientes variables antes y en las primeras 6h desde el inicio del tratamiento (coincidiendo con los parámetros máximos de asistencia ventilatoria con VMNI): frecuencia cardiaca, frecuencia respiratoria, saturación transcutánea de oxígeno, gasometría, valoración cualitativa a la adaptación al tratamiento (muy buena, buena, aceptable, regular y mala) y mejoría clínica con el tratamiento (valorada clínicamente con el descenso o no aumento de los signos clínicos de insuficiencia respiratoria y gasometría). También se registró la evolución posterior del paciente, incluida la necesidad de cambio de asistencia y la aparición de complicaciones.
Se consideró que el paciente presentó una buena respuesta clínica si cumplía los siguientes criterios: buena tolerancia del sistema; mejoría o no progresión de la insuficiencia respiratoria clínica; no necesidad de intubación; ausencia de hipoxemia (definida como saturación < 90% en pacientes sin cardiopatía cianógena y menor de 80% en pacientes con cardiopatía cianógena, o empeoramiento mayor de un 5% de la previa); ausencia de acidosis respiratoria (definida por pH < 7,25 y/o pCO2 > 65mmHg, o empeoramiento mayor de 10mmHg respecto a la previa). Se consideró fracaso del tratamiento cuando fue preciso cambiar a un modo de asistencia respiratoria alternativa (VMNI con otra interfase o ventilación mecánica invasiva) en cualquier momento de la evolución.
Se realizó análisis estadístico de los resultados mediante el programa SPSS, versión 18.0, utilizando la prueba no paramétrica de Wilcoxon para la comparación de variables. Se consideró significativa una p < 0,05.
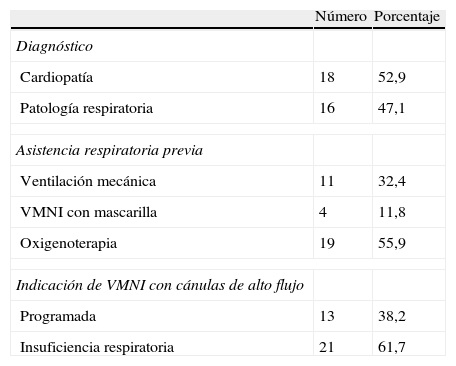
ResultadosLa tabla 1 recoge las características de los pacientes, el tratamiento previo y la indicación de VMNI. En un 38,2% de los pacientes la indicación de la VMNI se realizó de forma programada tras la retirada de ventilación mecánica, por presentar signos de riesgo de fracaso respiratorio (intubación prolongada, debilidad muscular, parálisis diafragmática, alteración hemodinámica).
Diagnósticos de los pacientes, asistencia respiratoria previa e indicación de la ventilación mecánica no invasiva
| Número | Porcentaje | |
| Diagnóstico | ||
| Cardiopatía | 18 | 52,9 |
| Patología respiratoria | 16 | 47,1 |
| Asistencia respiratoria previa | ||
| Ventilación mecánica | 11 | 32,4 |
| VMNI con mascarilla | 4 | 11,8 |
| Oxigenoterapia | 19 | 55,9 |
| Indicación de VMNI con cánulas de alto flujo | ||
| Programada | 13 | 38,2 |
| Insuficiencia respiratoria | 21 | 61,7 |
Se administró VMNI con modalidad de doble presión con unos rangos de presión inspiratoria (IPAP) de 10-20cmH2O y presión espiratoria (EPAP) de 6-10cmH2O. El tratamiento duró entre 1 y 312h (mediana 48h).
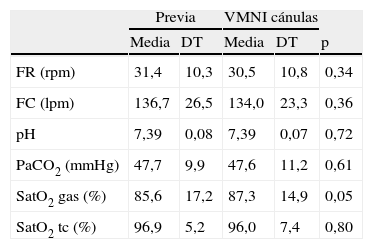
La tabla 2 recoge la comparación de la evolución clínica y gasométrica antes y después del inicio de la VMNI con cánulas de alto flujo. No existió un cambio significativo en la frecuencia cardiaca, frecuencia respiratoria, pH, pCO2, ni saturación transcutánea, mientras que la saturación de oxígeno medida por gasometría aumentó ligeramente (p=0,05).
Evolución clínica y gasométrica con la VMNI con cánulas de alto flujo
| Previa | VMNI cánulas | ||||
| Media | DT | Media | DT | p | |
| FR (rpm) | 31,4 | 10,3 | 30,5 | 10,8 | 0,34 |
| FC (lpm) | 136,7 | 26,5 | 134,0 | 23,3 | 0,36 |
| pH | 7,39 | 0,08 | 7,39 | 0,07 | 0,72 |
| PaCO2 (mmHg) | 47,7 | 9,9 | 47,6 | 11,2 | 0,61 |
| SatO2 gas (%) | 85,6 | 17,2 | 87,3 | 14,9 | 0,05 |
| SatO2 tc (%) | 96,9 | 5,2 | 96,0 | 7,4 | 0,80 |
DT: desviación típica; tc: transcutánea.
Veintinueve pacientes (82%) mejoraron clínicamente. Sin embargo, en 8 pacientes (23,5%) fue necesario retirar la VMNI con cánulas de alto flujo, en 6 pacientes por ausencia de mejoría clínica (uno de ellos requirió intubación y 5 VMNI con mascarilla nasal o nasobucal). De ellos, sólo 2 pacientes presentaron fracaso en la primera hora de iniciar la VMNI, uno mejoró con VMNI con mascarilla y el otro requirió intubación. Otros 2 pacientes requirieron paso a VMNI con mascarilla por complicaciones (uno por erosión nasal con sangrado y otro por fugas excesivas que le provocaban incomodidad y mala adaptación al tratamiento).
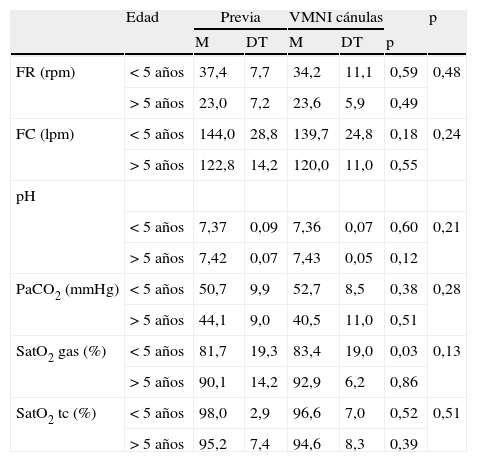
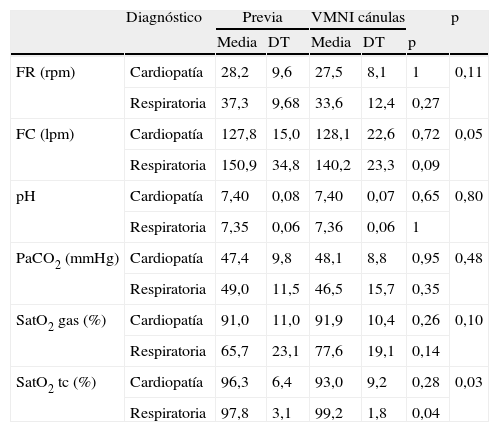
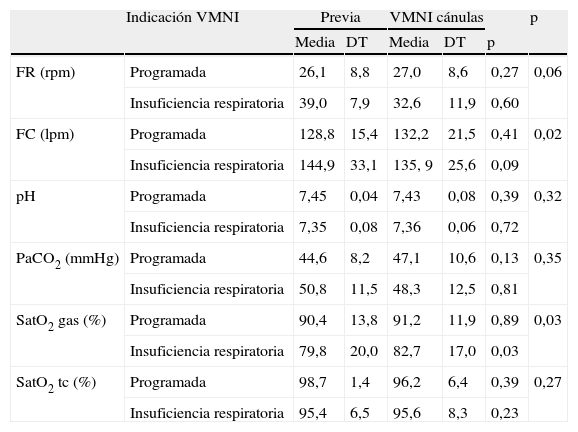
No se encontraron diferencias estadísticamente significativas en la mejoría clínica ni en los valores de la gasometría al clasificar a los pacientes en relación con el sexo, edad (< 5 años y > 5 años, aunque la pCO2 disminuyó más en los niños mayores de 5 años), grupo diagnóstico (patología respiratoria o cardiopatía, aunque los pacientes con patología respiratoria presentaron una mayor disminución de la frecuencia cardiaca, frecuencia respiratoria y pCO2 y un mayor aumento de la saturación que los pacientes con cardiopatía). Tampoco se encontraron diferencias según la indicación de VMNI (programada o insuficiencia respiratoria, aunque los pacientes con insuficiencia respiratoria presentaron una mayor disminución de la frecuencia cardiaca, frecuencia respiratoria y pCO2 y un mayor aumento de la saturación que los pacientes con extubación programada) (tablas 3 a 5).
Respuesta al tratamiento con VMNI clasificando los pacientes según la edad
| Edad | Previa | VMNI cánulas | p | ||||
| M | DT | M | DT | p | |||
| FR (rpm) | < 5 años | 37,4 | 7,7 | 34,2 | 11,1 | 0,59 | 0,48 |
| > 5 años | 23,0 | 7,2 | 23,6 | 5,9 | 0,49 | ||
| FC (lpm) | < 5 años | 144,0 | 28,8 | 139,7 | 24,8 | 0,18 | 0,24 |
| > 5 años | 122,8 | 14,2 | 120,0 | 11,0 | 0,55 | ||
| pH | |||||||
| < 5 años | 7,37 | 0,09 | 7,36 | 0,07 | 0,60 | 0,21 | |
| > 5 años | 7,42 | 0,07 | 7,43 | 0,05 | 0,12 | ||
| PaCO2 (mmHg) | < 5 años | 50,7 | 9,9 | 52,7 | 8,5 | 0,38 | 0,28 |
| > 5 años | 44,1 | 9,0 | 40,5 | 11,0 | 0,51 | ||
| SatO2 gas (%) | < 5 años | 81,7 | 19,3 | 83,4 | 19,0 | 0,03 | 0,13 |
| > 5 años | 90,1 | 14,2 | 92,9 | 6,2 | 0,86 | ||
| SatO2 tc (%) | < 5 años | 98,0 | 2,9 | 96,6 | 7,0 | 0,52 | 0,51 |
| > 5 años | 95,2 | 7,4 | 94,6 | 8,3 | 0,39 | ||
DT: desviación típica; tc: transcutánea.
< 5 años: 23 pacientes; > 5 años: 11 pacientes.
Respuesta al tratamiento con VMNI clasificando los pacientes según el diagnóstico
| Diagnóstico | Previa | VMNI cánulas | p | ||||
| Media | DT | Media | DT | p | |||
| FR (rpm) | Cardiopatía | 28,2 | 9,6 | 27,5 | 8,1 | 1 | 0,11 |
| Respiratoria | 37,3 | 9,68 | 33,6 | 12,4 | 0,27 | ||
| FC (lpm) | Cardiopatía | 127,8 | 15,0 | 128,1 | 22,6 | 0,72 | 0,05 |
| Respiratoria | 150,9 | 34,8 | 140,2 | 23,3 | 0,09 | ||
| pH | Cardiopatía | 7,40 | 0,08 | 7,40 | 0,07 | 0,65 | 0,80 |
| Respiratoria | 7,35 | 0,06 | 7,36 | 0,06 | 1 | ||
| PaCO2 (mmHg) | Cardiopatía | 47,4 | 9,8 | 48,1 | 8,8 | 0,95 | 0,48 |
| Respiratoria | 49,0 | 11,5 | 46,5 | 15,7 | 0,35 | ||
| SatO2 gas (%) | Cardiopatía | 91,0 | 11,0 | 91,9 | 10,4 | 0,26 | 0,10 |
| Respiratoria | 65,7 | 23,1 | 77,6 | 19,1 | 0,14 | ||
| SatO2 tc (%) | Cardiopatía | 96,3 | 6,4 | 93,0 | 9,2 | 0,28 | 0,03 |
| Respiratoria | 97,8 | 3,1 | 99,2 | 1,8 | 0,04 | ||
DT: desviación típica; tc: transcutánea.
Cardiopatía: 18 pacientes; patología respiratoria: 16 pacientes.
Respuesta al tratamiento con VMNI clasificando los pacientes según la indicación de la VMNI
| Indicación VMNI | Previa | VMNI cánulas | p | ||||
| Media | DT | Media | DT | p | |||
| FR (rpm) | Programada | 26,1 | 8,8 | 27,0 | 8,6 | 0,27 | 0,06 |
| Insuficiencia respiratoria | 39,0 | 7,9 | 32,6 | 11,9 | 0,60 | ||
| FC (lpm) | Programada | 128,8 | 15,4 | 132,2 | 21,5 | 0,41 | 0,02 |
| Insuficiencia respiratoria | 144,9 | 33,1 | 135, 9 | 25,6 | 0,09 | ||
| pH | Programada | 7,45 | 0,04 | 7,43 | 0,08 | 0,39 | 0,32 |
| Insuficiencia respiratoria | 7,35 | 0,08 | 7,36 | 0,06 | 0,72 | ||
| PaCO2 (mmHg) | Programada | 44,6 | 8,2 | 47,1 | 10,6 | 0,13 | 0,35 |
| Insuficiencia respiratoria | 50,8 | 11,5 | 48,3 | 12,5 | 0,81 | ||
| SatO2 gas (%) | Programada | 90,4 | 13,8 | 91,2 | 11,9 | 0,89 | 0,03 |
| Insuficiencia respiratoria | 79,8 | 20,0 | 82,7 | 17,0 | 0,03 | ||
| SatO2 tc (%) | Programada | 98,7 | 1,4 | 96,2 | 6,4 | 0,39 | 0,27 |
| Insuficiencia respiratoria | 95,4 | 6,5 | 95,6 | 8,3 | 0,23 | ||
DT: desviación típica; tc: transcutánea.
Programada: 13 pacientes; insuficiencia respiratoria: 21 pacientes.
Los pacientes que fracasaron presentaron un descenso del pH y de la saturación de oxígeno y un aumento de la pCO2 y la frecuencia cardiaca, al contrario de lo que ocurrió en los pacientes en los que la técnica fue eficaz. Sin embargo, estas diferencias no alcanzaron significación estadística.
El 84,9% de los pacientes presentaron una buena o muy buena adaptación al sistema. Sólo 2 pacientes precisaron cambio de asistencia por erosión nasal o fugas excesivas. Otro paciente, a pesar de una regular tolerancia, mejoró clínicamente y no precisó cambio de interfase.
DiscusiónEste es el primer estudio que analiza la posibilidad de utilizar las cánulas de alto flujo de adulto como interfase para administrar ventilación no invasiva en niños.
Nuestros resultados demuestran que la VMNI a través de estas cánulas es muy bien tolerada por los niños con pocos efectos secundarios. Un porcentaje importante de los pacientes mejoraron clínicamente, aunque no existieron cambios significativos en la evolución de los parámetros gasométricos.
Los pacientes que precisaron VMNI con cánulas de alto flujo debido a insuficiencia respiratoria presentaron una mejoría más importante que los pacientes a los que se administró este tratamiento de forma programada tras la retirada de ventilación mecánica. Esto es lógico ya que en este segundo grupo los pacientes presentaban una asistencia respiratoria previa más importante y el objetivo del tratamiento fue que los pacientes toleraran la extubación.
También existió una mayor mejoría en los pacientes con clínica respiratoria que en los cardiópatas, ya que hubo un mayor porcentaje de estos últimos en los que se utilizó la VMNI de forma programada tras la retirada de ventilación mecánica.
En 8 pacientes (23,5%) la VMNI fracasó, en 6 por no mejoría clínica y en 2 por complicaciones. Este porcentaje es similar al referido en otros estudios de VMNI en niños3,4,8,10,17, aunque los porcentajes de fracaso dependen de las indicaciones y el grado y tipo de insuficiencia respiratoria.
Al igual que lo encontrado en otros estudios8,17, los pacientes en los que fracasó la técnica presentaron peor respuesta en la frecuencia cardiaca, frecuencia respiratoria y gasometría que aquellos en los que la VMNI tuvo éxito, aunque en nuestro estudio las diferencias no fueron estadísticamente significativas.
Probablemente, la asistencia respiratoria que se consigue con estas cánulas es sólo moderada, ya que no producen un sellado completo de la vía aérea superior, existiendo una pérdida de flujo y presión a través de las fosas nasales y la boca. Este hecho disminuye su efectividad y puede explicar que 5 de los 6 pacientes que no respondieron a esta técnica pudieron ser ventilados y oxigenados adecuadamente con VMNI con mascarilla nasal o nasobucal, lo que sugiere que el fracaso de estos pacientes no fue por la no tolerancia de la técnica de VMNI en sí, sino por fracaso de la interfase.
Aunque en nuestro estudio no hemos cuantificado la insuficiencia respiratoria con escalas clínicas, hay que tener en cuenta que esta interfase ofrece menos ayuda que la mascarilla nasal o nasobucal y, por tanto, no debería utilizarse en pacientes con insuficiencia respiratoria importante.
Otro inconveniente de la VMNI con estas cánulas es la dificultad de sincronizar el respirador y el paciente, ya que el respirador sólo detecta la inspiración en los niños más mayores que son capaces de movilizar un mayor flujo de aire. Este hecho, que también ocurre con otras interfases en los lactantes, no supuso en la práctica una incomodidad para la mayoría de nuestros pacientes, pero disminuye la efectividad de la VMNI.
Las cánulas de alto flujo utilizadas en nuestro estudio por su calibre no se pueden aplicar a lactantes pequeños. Sin embargo, tras finalizar la recogida de datos de este estudio se han comercializado cánulas pediátricas que probablemente puedan ser utilizadas en los lactantes.
Nuestro estudio tiene varias limitaciones. Al ser un estudio observacional, no permite comparar la eficacia y tolerancia de esta interfase con la de las mascarillas nasales y nasobucales. Por otra parte, la valoración de la eficacia es complicada al haberse utilizado en distintas patologías e indicaciones. Así, la eficacia del sistema cuando se indica de forma programada para realizar una extubación precoz es evitar que se desarrolle una insuficiencia respiratoria y haya que reintubar al paciente, aunque frecuentemente la gasometría tras la extubación sea igual o algo peor que con el paciente intubado. Por el contario, en el paciente con insuficiencia respiratoria el objetivo es evitar la progresión de la insuficiencia respiratoria y permitir la recuperación del paciente.
Concluimos que las cánulas de alto flujo de adulto pueden ser un método útil y bien tolerado para la administración de VMNI en niños tras retirada de ventilación mecánica y/o con insuficiencia respiratoria moderada. El sistema es sencillo, por lo que puede ser utilizado tanto en unidades de cuidados intensivos, cuidados intermedios, en planta de pediatría o domicilio. Su mayor ventaja es su buena tolerancia y su inconveniente es que la ayuda que administran no es muy importante. Por este motivo, podría considerarse como un método intermedio entre la oxigenoterapia de alto flujo y la VMNI con mascarilla nasal y nasobucal.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A las enfermeras y médicos del servicio de cuidados intensivos pediátricos del Hospital General Universitario Gregorio Marañón por su colaboración en el desarrollo de este estudio.