Introducción
El estridor puede ser definido como un sonido respiratorio de tono variable producido por la vibración de los tejidos de la vía aérea. Esta vibración se produce por el flujo de aire turbulento en las zonas de calibre disminuido1. Las características del estridor pueden indicarnos el nivel de la obstrucción. En general, cuando el estridor predomina durante la inspiración, la obstrucción suele encontrarse en la región supraglótica y cuando predomina durante la espiración, la obstrucción será de vía aérea intratorácica. Si el estridor es similar en ambas fases de la respiración, la lesión se encontrará a nivel laríngeo. Además, si el tono del estridor es alto, la obstrucción suele localizarse en la laringe2.
Existen muchas causas conocidas que producen estridor en el lactante. Éste puede ser agudo, más relacionado con causas inflamatorias o infecciosas, o crónico, en general en relación con alteraciones anatómicas o patología funcional. Además puede ser congénito o adquirido. Un buen estudio clínico del estridor puede orientar el diagnóstico. Sin embargo, sólo la realización de una fibrobroncoscopia completa nos aportará un diagnóstico de certeza.
Aunque existen estudios que analizan los diagnósticos más frecuentes que producen estridor en el lactante1-9, éstos deben de ser constantemente revisados ya que las causas que originan obstrucciones de la vía aérea de forma secundaria (intubaciones prolongadas, aspiraciones, etc.) son cada día más frecuentes. Además, el avance en las técnicas de diagnóstico y tratamiento permiten una supervivencia mayor en patologías antes letales, como pueden ser los recién nacidos pretérminos de bajo peso y ciertas cardiopatías congénitas.
En este estudio analizamos las causas que originan estridor en lactantes y qué tratamientos han precisado. Así, intentaremos analizar la importancia de estudiar a aquellos lactantes que presentan estridor como síntoma principal.
Pacientes y métodos
Se revisan de forma retrospectiva 90 pacientes menores de un año vistos en nuestro centro con estridor entre julio de 1998 y enero de 2003. La edad media de los pacientes al diagnóstico fue 93,06 ± 82,4 días, con un rango que oscilaba entre 5 y 360 días de vida. La primera variable considerada a estudio fue la procedencia de los pacientes, para lo cual fueron divididos en 3 grupos: pacientes derivados de otro centro para estudio de estridor, pacientes procedentes de la unidad de cuidados intensivos pediátrico (UCIP) o neonatal (UCIN) de nuestro centro, y lactantes enviados a nuestra consulta por su pediatra de zona o por las distintas especialidades pediátricas de nuestro hospital.
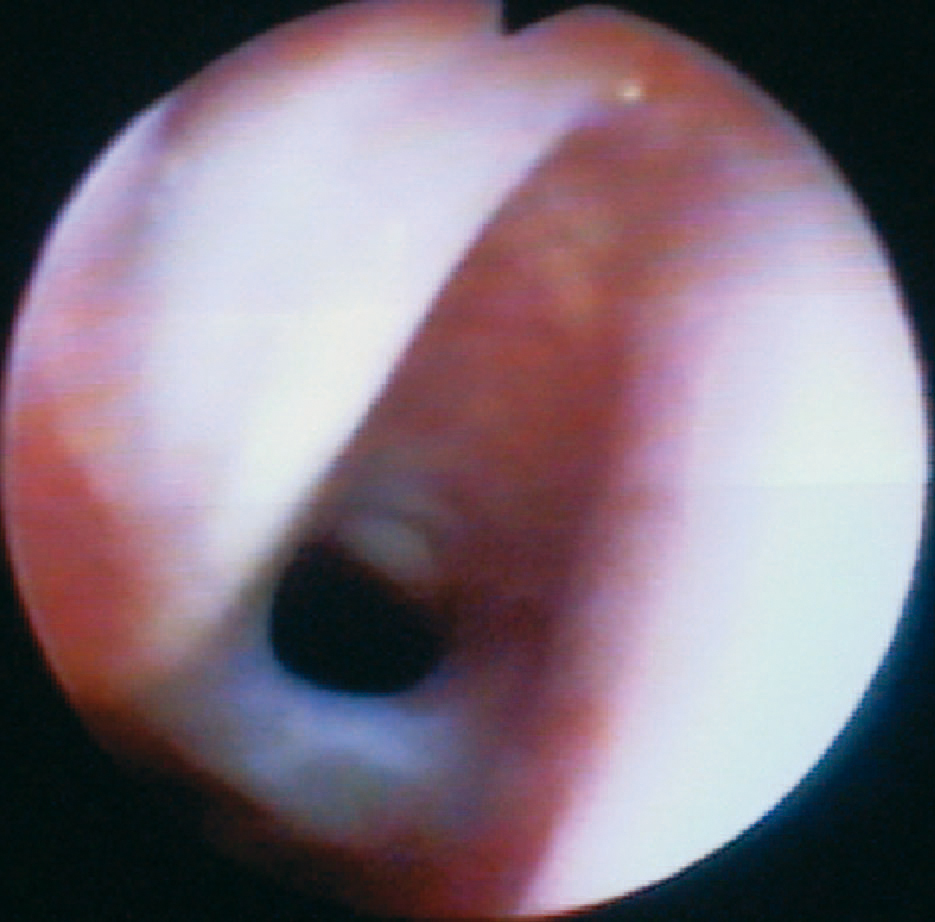
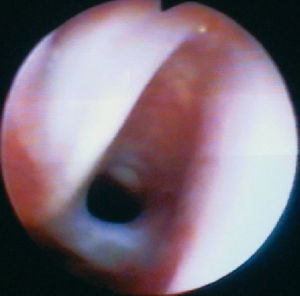
La segunda variable estudiada fue el diagnóstico. Todos los pacientes fueron diagnosticados mediante fibrobroncoscopia completa realizada en nuestro centro, con independencia de los estudios previos que se hubieran realizado previamente en caso de ser pacientes derivados de otros centros (fig. 1). La fibrobroncoscopia se realizó en la UCIP, UCIN o en el quirófano según cada caso, utilizando sedación con ketamina y/o midazolam intravenoso, con monitorización cardiopulmonar estándar, mediante fibrobroncoscopios flexibles Olympus pediátricos (Olympus BF 3C40, BF XP40 y BF N20; Olympus Optical Co. Hamburgo, Alemania) de diámetros 3,5, 2,8 y 2,2 mm, respectivamente, en función de la edad del paciente. En los casos necesarios se completó el diagnóstico mediante tomografía computarizada (TC) helicoidal (fig. 2), siguiendo el protocolo descrito por García-Casillas MA et al3. La fibrobroncoscopia fue realizada por dos únicos examinadores en todos los casos.
Figura 1. Fibrobroncoscopia en lactante con estenosis subglótica.
Figura 2.TC helicoidal en lactante con estenosis traqueal congénita.
La indicación para el tratamiento quirúrgico en los pacientes fue, con tratamiento médico completo, la presencia de escasa ganancia de peso ponderal por imposibilidad para alimentación, crisis de desaturación que requieren asistencia hospitalaria, imposibilidad para la extubación o cambios fisiopatológicos derivados de la dificultad para ventilación que produzcan deterioro progresivo.
Se analizó el tratamiento realizado, bien fuera quirúrgico, médico o conservador tras el diagnóstico inicial. Igualmente se valoró la evolución y el resultado clínico y funcional tras los tratamientos utilizados. Para ello se utilizó una escala clínica valorando el grado de estridor y dificultad respiratoria. Se consideró un resultado muy bueno5 pacientes asintomáticos que no presentaban estridor, resultado bueno4 aquellos pacientes que aun teniendo estridor leve no presentaban signos de dificultad respiratoria, regular3 pacientes con estridor moderado y signos de dificultad respiratoria, malo2 pacientes con estridor y dificultad respiratoria que requiere tratamiento con oxigenoterapia domiciliaria y muy malo1 pacientes que requieren traqueostomía y/o asistencia respiratoria permanente. Por último se estudiaron las complicaciones producidas durante el tratamiento, diferenciándose aquellas que necesitaron de una intervención quirúrgica, bien fuera ésta una reintervención o se realizara tras un intento de tratamiento médico o conservador. Así mismo se valoró la mortalidad y, más específicamente, si la causa principal de la muerte era independiente de su patología respiratoria o no.
El seguimiento medio de los pacientes fue de 38,2 ± 19,2 meses.
Resultados
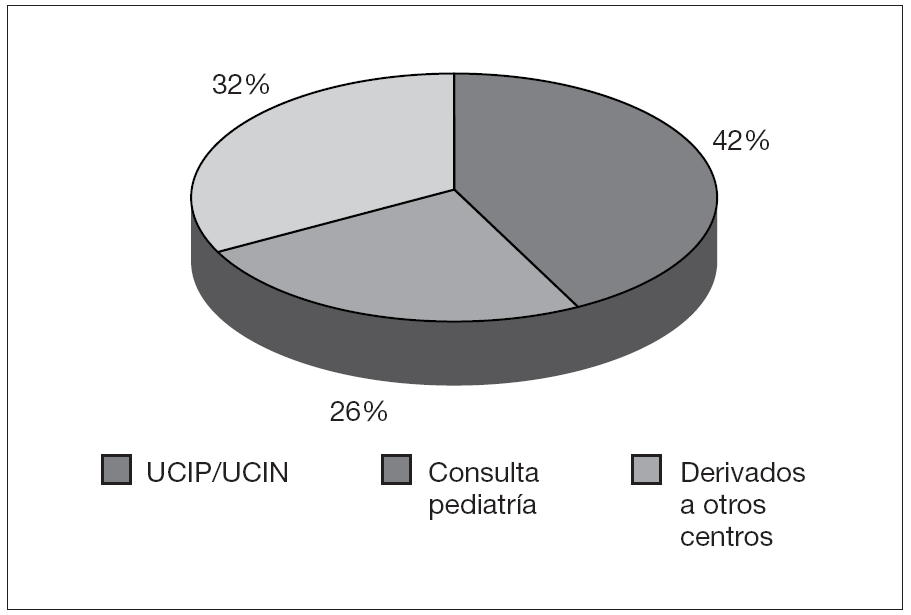
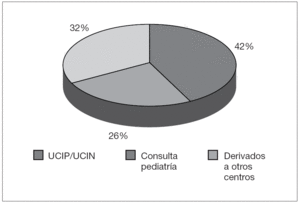
Del total de 90 pacientes estudiados, 38 de ellos (42,2 %) provenían de la UCIP o de la UCIN. Hasta un 60 % de los pacientes de este grupo habían sufrido intubación traqueal. Otros 23 pacientes (25,5 %) fueron atendidos tras ser derivados a nuestra consulta desde su pediatra de zona o desde alguna de las distintas secciones de pediatría de nuestro centro, incluida la urgencia, para estudio del estridor. Los 29 pacientes restantes (32,2 %) fueron derivados desde otros centros para estudio del estridor y dificultad respiratoria, en su mayor parte con diagnóstico de presunción realizado mediante fibrobroncoscopia o TC.
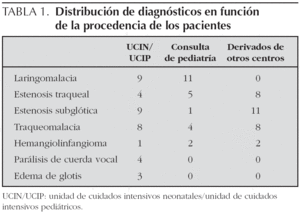
El diagnóstico más frecuente fue el de estenosis subglótica hasta en 21 pacientes (23,3 %), seguido de 20 casos de traqueobroncomalacia (22,2 %). La otra patología funcional más frecuente fue la laringomalacia, diagnosticada también en 20 pacientes (22,2 %). Así mismo se hallaron 17 pacientes con estenosis traqueales congénitas (18,9 %), de las cuales 7 casos tenían asociado un anillo vascular, y 5 casos de hemangiolinfangiomas cervicales (5,5 %). El estridor estaba causado por una parálisis de cuerda vocal en 4 pacientes (4,4 %) y por edema de glotis en 3 pacientes (3,3 %). En ningún caso se realizó una fibrobroncoscopia a un lactante con estridor sin encontrar alteraciones anatómicas y/o funcionales en la misma.
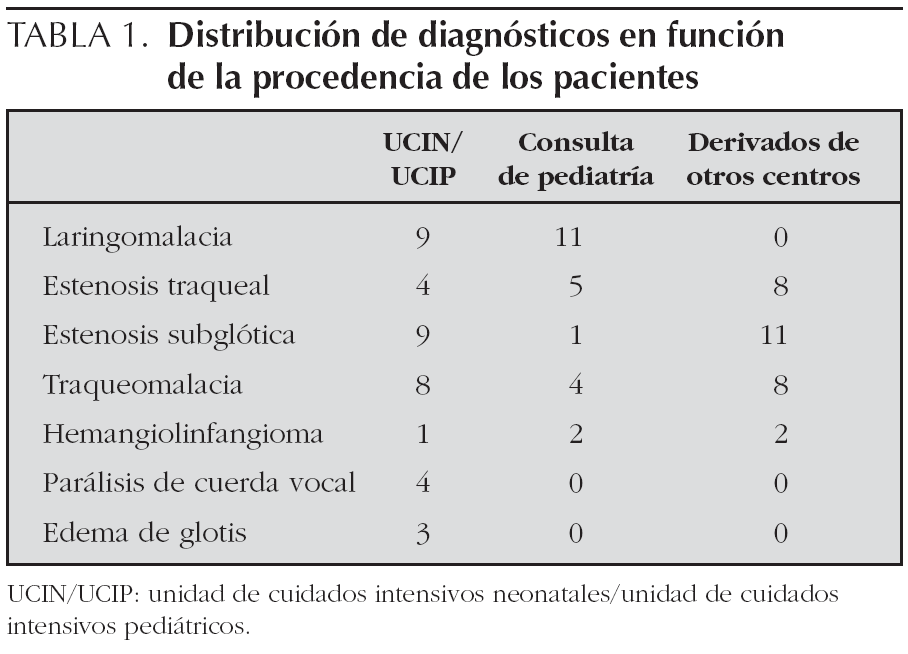
Si analizamos los diagnósticos en función de la procedencia del paciente (fig. 3), entre los pacientes que provenían de la UCIP o UCIN los diagnósticos más frecuentes fueron laringomalacia y estenosis subglótica en 9 casos cada uno, así como la traqueobroncomalacia en 8 casos y la estenosis traqueal en 4 casos. Entre los pacientes derivados desde su pediatra de zona o del servicio de pediatría de nuestro centro la laringomalacia fue el hallazgo más frecuente, hasta en 11 pacientes, resaltando también los 5 pacientes diagnosticados de estenosis traqueal. Por último, la estenosis subglótica fue la causa más frecuente de estridor y dificultad respiratoria entre los lactantes derivados de otros centros, en 11 casos, encontrándose 8 lactantes con estenosis traqueal y ocho con traqueobroncomalacia (tabla 1).
Figura 3. Procedencia de los pacientes.
Al analizar los distintos tratamientos empleados, vemos que 46 casos (51,1 %) fueron tratados quirúrgicamente (el 69,6 % padecían alteraciones anatómicas y el 30,4 % patología funcional). El resto de pacientes fueron tratados mediante tratamiento médico o conservador.
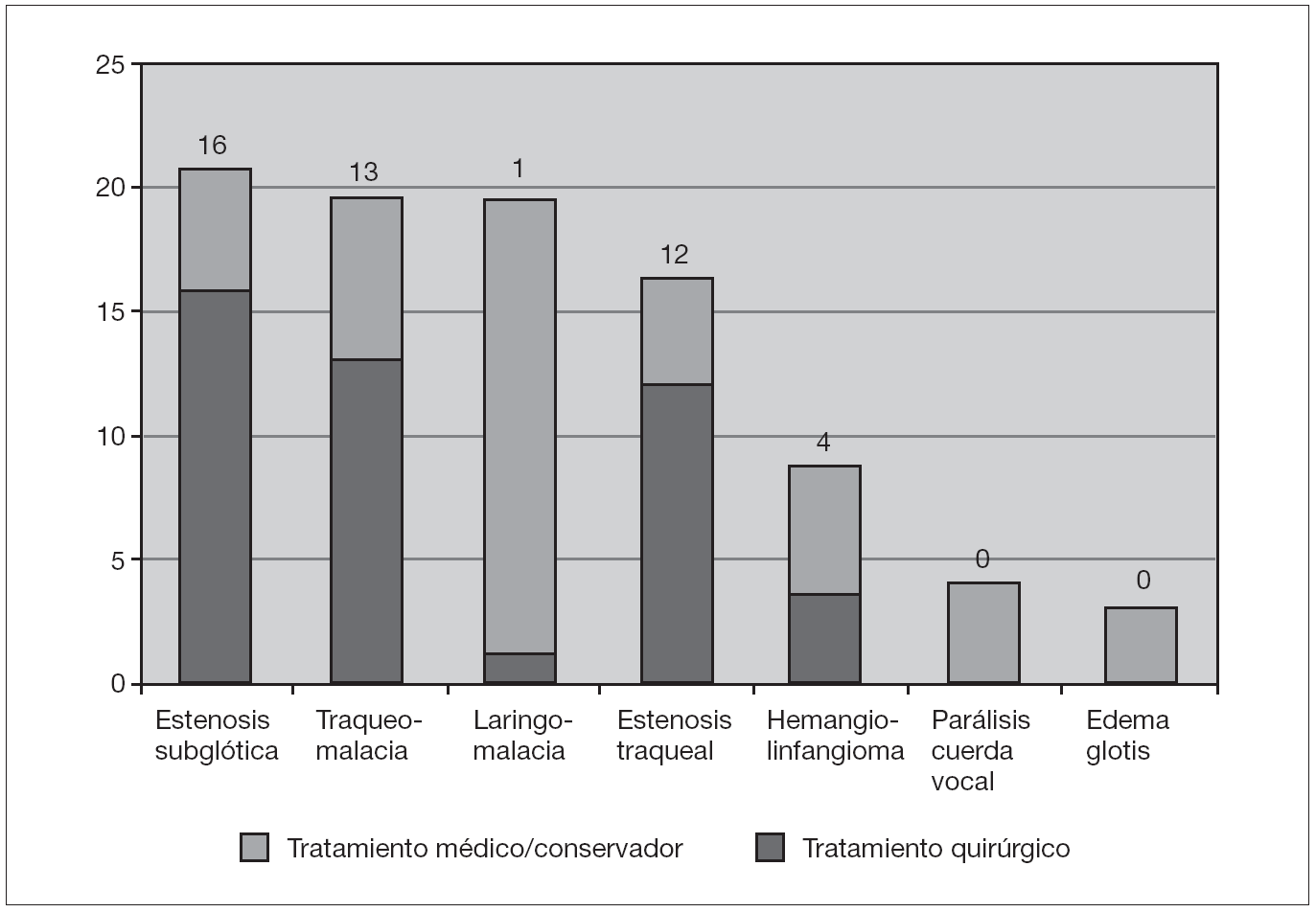
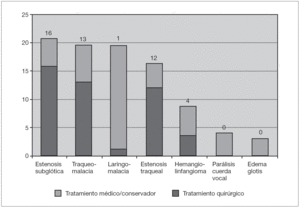
Al revisar los tratamientos en función de la patología, vemos que el 76,2 % de los pacientes con estenosis subglótica fueron tratados quirúrgicamente, un 45 % de ellos mediante laringotraqueoplastia anterior o anterior-posterior y un 43,5 % mediante split cricotraqueal (que fracasó en el 57 % de los pacientes, siendo necesario realizar una posterior laringotraqueoplastia). En el resto se realizó una resección cricotraqueal parcial (11,5 %). También se recurrió a la cirugía en el 76,2 % de los pacientes con estenosis traqueal, realizándose traqueoplastia de Goldstraw en el 58,3 % de ellos, resección traqueal con anastomosis término-terminal en el 33,3 % y traqueoplastia con injerto anterior en un único caso (8,3 %). También fue necesario recurrir a la cirugía en el 65 % de los lactantes con traqueobroncomalacia (realizando una aortopexia en el 38,5 % de ellos, requiriendo exclusivamente corrección del anillo vascular asociado en un 30,6 %, colocando una prótesis endotraqueal en el 23 % y realizando una traqueoplastia en el resto), así como en el 80 % de los casos de hemangiolinfangioma cervical (las cuales necesitaron resección mediante cirugía abierta o laringoscopia directa de un fragmento o del total de la lesión, asociado a tratamiento médico del proceso). Sin embargo, sólo el 5 % de los lactantes con laringomalacia necesitó cirugía, realizándose en este único paciente una traqueostomía temporal. Todos los pacientes con parálisis de cuerda vocal o edema de glotis requirieron exclusivamente tratamiento médico (fig. 4).
Figura 4. Tratamiento en función de la patología.
Si analizamos la necesidad de tratamiento quirúrgico en función de la procedencia del paciente, vemos que el 28,2 % de los pacientes procedentes de la UCIP o UCIN requirieron una intervención quirúrgica, así como el 34,8 % de los pacientes derivados desde su pediatra de zona o desde el servicio de pediatría de nuestro centro y el 96,4 % de los pacientes derivados desde otros centros.
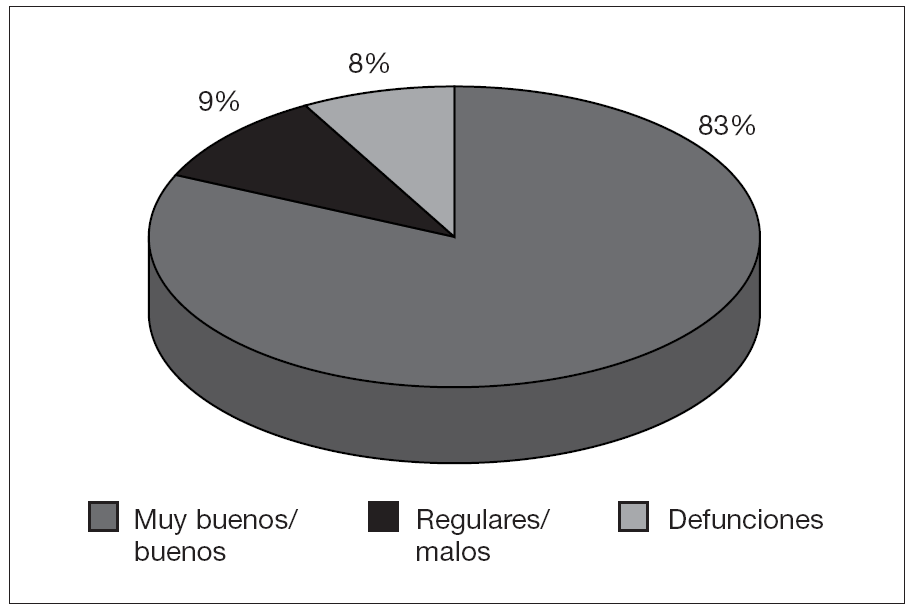
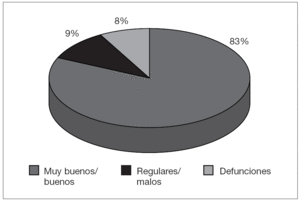
Del total de 46 lactantes operados, sólo seis (13 %) fueron reintervenidos: 5 casos de estenosis subglótica, cuatro de ellos por fracaso del split cricotraqueal y un paciente con fracaso de la laringotraqueoplastia anterior realizada tras mala evolución del split cricotraqueal previo, y un caso de estenosis traqueal por granuloma endotraqueal, con buena evolución postoperatoria en todos los casos excepto del paciente multioperado. El resultado clínico y funcional fue bueno o muy bueno en 75 pacientes (83,4 %). Otros 8 pacientes (8,8 %) han tenido resultados regulares o malos (fig. 5). Fallecieron 7 pacientes (7,8 %), cuatro de ellos a causa de su cardiopatía congénita asociada, un paciente con angioma subglótico por sepsis fulminante, un paciente con traqueobroncomalacia por neumonía y un paciente con estenosis traqueal congénita por dehiscencia de sutura en traqueoplastia con injerto anterior.
Figura 5. Resultados clínicos y funcionales tras el tratamiento.
Discusión
El estridor debe ser una señal de alarma para iniciar un estudio diagnóstico completo. Éste debe ser iniciado por una historia clínica completa, con un estudio de los antecedentes del paciente (incluyendo antecedentes de intubación endotraqueal) y una valoración del estridor que nos pueda orientar en el diagnóstico, la cual debe incluir el volumen, timbre y fase de la respiración en la que predomina el estridor. Un volumen elevado sugiere una importante obstrucción de la vía aérea. Sin embargo, un repentino descenso en el volumen del estridor puede indicar un empeoramiento y un colapso de la vía aérea, por lo que no debe ser un signo tranquilizador4. Un timbre alto puede indicarnos una obstrucción a nivel glótico. Si el timbre es bajo la obstrucción suele localizarse a nivel nasofaríngeo o supraglótico y si es intermedio solemos encontrarla a nivel subglótico5,6.
El estudio debe ser realizado mediante fibrobroncoscopia completa, que se debe realizar con el paciente sedado. Uno de los errores más habituales es intentar valorar la movilidad de las cuerdas vocales o las patologías funcionales con el paciente bajo los efectos de una anestesia general, lo cual nos llevará a diagnósticos erróneos. La fibrobroncoscopia flexible permite una excelente visualización de la anatomía de la vía aérea únicamente con sedación, permitiendo una visión dinámica y funcional esencial para el diagnóstico de determinadas patologías, como la laringomalacia y la traqueomalacia9. El estudio se completó en los casos necesarios mediante TC helicoidal. Una de las limitaciones de la fibrobroncoscopia tradicional es su dificultad para valorar la extensión de las estenosis de la vía aérea, especialmente traqueales y bronquiales, al existir una contraindicación relativa para el paso del endoscopio por la zona estenótica. Esta limitación se obvia mediante la TC helicoidal, que además nos permite una visualización de las relaciones entre las distintas estructuras de la zona, determinándonos con exactitud la etiología de la compresión de la vía aérea cuando existe, factor de vital importancia a la hora de determinar el tratamiento del paciente3.
Dentro de las diagnósticos encontrados, la laringomalacia es la que con más frecuencia origina estridor en el lactante10, entre el 40 y 65 % de los casos en las revisiones publicadas. Sin embargo, en nuestro estudio representa un porcentaje menor (22,2 %), pudiendo estar este dato parcialmente sesgado por el importante número de pacientes derivados de otros centros con otras patologías. Como otros grupos han demostrado previamente, existe un porcentaje no despreciable de pacientes, cercano al 20 %, en los que encontramos una doble causa de estridor11. Por ello, un diagnóstico de certeza de laringomalacia no debe obviar un estudio completo para descartar otras causas de obstrucción de la vía aérea. Este hecho justifica la obligatoriedad de realizar una fibrobroncoscopia completa en todo paciente con estridor, no siendo suficiente la laringoscopia directa o indirecta como únicos métodos diagnósticos.
El resto de diagnósticos de nuestro estudio lleva una distribución similar a la encontrada en la literatura especializada, a excepción de la parálisis de cuerda vocal. Descrita como la segunda causa de estridor en neonatos, con porcentajes próximos al 10 %12,13, en nuestro estudio representa exclusivamente un 4,4 %. La etiología en nuestro caso es iatrogénica, secundaria a la reparación de cardiopatías congénitas, en tres de los casos, mientras que solamente en un caso podemos hablar de parálisis congénita asociada a alteraciones del sistema nervioso central. Ninguno de los pacientes padecían parálisis bilateral, por lo que no fue necesario realizar ningún tipo de tratamiento quirúrgico.
La estenosis traqueobronquial y la estenosis subglótica fueron dos de los diagnósticos más frecuentes en nuestra serie. Aunque existen lactantes con estenosis traqueobronquial en todos los grupos descritos, es destacable la gran prevalencia de esta patología en el grupo de pacientes derivados desde su pediatra o desde las distintas secciones de pediatría de nuestro centro. Puede producir una progresiva insuficiencia respiratoria que impida el normal crecimiento del niño e, incluso, produzca una muerte precoz10,14. Más del 50 % de las estenosis traqueobronquiales de nuestro estudio tenían asociadas un anillo vascular. Es conocido que hasta un 40 % de los anillos vasculares asocian una estenosis traqueal congénita con ausencia de pars membranosa a ese nivel15. Así, la resolución aislada del anillo vascular no es la corrección quirúrgica apropiada en muchos casos, por lo que es imprescindible una valoración estructural de la tráquea previa al tratamiento y tras la sección del anillo vascular (García-Casillas et al, en prensa).
Las estenosis subglóticas pueden ser congénitas o adquiridas. Mientras las congénitas son causadas por un estrechamiento congénito del cricoides o un engrosamiento de la submucosa que suele mejorar espontáneamente entre los 2 y 5 años de edad, la adquirida se trata de una lesión cicatricial y evolutiva en el tiempo que raramente mejora. La estenosis subglótica adquirida o también llamada aguda (debido a su forma de presentación como un estridor de inicio repentino y agudo) está asociada en un gran número de pacientes, hasta el 90 % según algunos estudios, a la intubación endotraqueal2,16. Causada por un daño en el fino epitelio respiratorio de la subglotis17, algunos grupos cifran entre un 2-7 % los pacientes que tras requerir una intubación endotraqueal van a desarrollar una estenosis subglótica, aunque se piensa que este dato se encuentra infravalorado18-20. Así, las mejoras en el tratamiento de los pacientes de las UCIP y UCIN, con un aumento de la supervivencia de pacientes antes inviables, lleva asociada un aumento de este tipo de morbilidad. La alta prevalencia de la estenosis subglótica en nuestro estudio es debida al elevado número de pacientes derivados de otros centros para tratamiento específico o procedentes de la UCIN o UCIP. En su mayoría estos pacientes han requerido intubaciones más o menos prolongadas y agresivas, con frecuentes aspiraciones y/o han sido intervenidos bajo circulación extracorpórea. Sin embargo, un tiempo de intubación mínimo no excluye el riesgo de producir una lesión en la región subglótica. Por ello es importante plantear el estudio de forma precoz en todo paciente que, tras estar previamente intubado, comienza con estridor.
La traqueobroncomalacia está causada por una consistencia anormal de los cartílagos traqueales, que tienden a colapsar la tráquea durante la espiración. Producirá más sintomatología en presencia de compresión extrínseca por vasos anómalos o masas mediastínicas. En un importante número de estos casos está descrita su asociación con fístulas traqueoesofágicas y atresia de esófago21-23. En el presente estudio la asociación con atresias de esófago con fístula traqueoesofágica previamente operada se cifra en el 45 % y con vasos anómalos en el 40 %.
En nuestro estudio encontramos 5 casos de hemangiolinfangiomas cervicales. Aunque se han estudiado de forma conjunta, no se trata de la misma entidad. Los hemangiomas cervicales, al igual que en otras localizaciones, tienden en un porcentaje mucho mayor que los linfangiomas a su involución espontánea a los 2 o 3 años de vida. Por ello muchos autores sólo consideran indicado un tratamiento conservador asociado o no a tratamiento sistémico con corticoides o interferón, además de un seguimiento continuo mediante fibrobroncoscopias seriadas para valorar su crecimiento24. Pero en nuestros casos fue necesario la extirpación quirúrgica de la lesión o bien la resección endoluminal mediante laringoscopia directa de los fragmentos que, estenosándola, protruían en la luz, siendo esos fragmentos una pequeña porción del total del tumor que fue valorado mediante resonancia magnética (RM) o TC.
Uno de los hallazgos más llamativos en este estudio es el gran número de pacientes en los que la gravedad de la sintomatología nos ha llevado a plantear un procedimiento quirúrgico. Este dato puede estar parcialmente sesgado por atender en nuestro centro a un gran número de pacientes derivados de otros centros. Sin embargo, nos justifica la importancia de realizar una fibrobroncoscopia completa en todo paciente con estridor. Es destacable el mínimo porcentaje de laringomalacias que han requerido un tratamiento quirúrgico, un 5 %, en comparación con el 10-15 % que muestran las distintas publicaciones25. Sólo fue necesario realizar una traqueostomía temporal en un paciente, mientras que ningún paciente requirió una epiglotoplastia, aun cuando se utilizaron las mismas indicaciones (cor pulmonale, crisis de apnea, no ganancia adecuada de peso) que otros grupos26. En este paciente no se optó por la realización de tratamiento con láser debido a las secuelas en la voz que este tratamiento produce.
Los resultados obtenidos tras el tratamiento han sido buenos o muy buenos en un elevado porcentaje de pacientes, siendo la mortalidad generalmente causada por la patología asociada. Así, el estudio del estridor en todo paciente cobra aún más importancia, ya que es posible diagnosticar patologías potencialmente letales pero que, con un adecuado tratamiento, será posible obtener unos resultados clínicos y funcionales excelentes. Por ello debe ser valorada la realización de una fibrobroncoscopia a todo paciente con estridor mantenido y derivar a un centro con experiencia en el tratamiento de la patología de la vía aérea a todo paciente con patología a ese nivel, ya que un diagnóstico y tratamiento precoz pueden ser básicos para obtener mejores resultados.
En conclusión, según nuestros resultados, deberíamos valorar si la aparición de estridor en un lactante debe provocar el estudio exhaustivo del mismo. Independientemente de que el estridor sea grave o leve, este es un síntoma de potencial obstrucción de la vía aérea. Además, la gravedad del estridor no está correlacionada con la severidad del proceso subyacente10,15. Por ello no debe ser minimizado. Si el estridor se acompaña de una importante dificultad respiratoria, el paciente debe ser inmediatamente estudiado y derivado a un centro con experiencia demostrada en el tratamiento de estos pacientes, aunque la ausencia de una marcada dificultad respiratoria no debe servir de excusa para diferir el estudio.
Correspondencia: Dr. A. Parente Hernández.
Servicio de Cirugía Pediátrica. Hospital Materno-Infantil Gregorio Marañón.
Máiquez, 9, 4.ºF 11. 28009 Madrid. España.
Correo electrónico: parente80@hotmail.com
Recibido en junio de 2006.
Aceptado para su publicación en marzo de 2007.