Mostrar el proceso de elaboración, dentro del Grupo de Trabajo de Intoxicaciones de la Sociedad Española de Urgencias de Pediatría (GTI-SEUP), de la lista de recomendaciones de «no hacer» ante un paciente pediátrico que ha contactado con una sustancia potencialmente tóxica.
MétodoEl proceso de elaboración de la lista se realizó en tres fases. Primera: «Lluvia de ideas» abierta a todos los miembros del GTI-SEUP. Segunda: Selección de las recomendaciones, siguiendo una metodología Delphi-modificada. Se solicitó a todos los participantes que puntuasen las propuestas (del 1 = totalmente en desacuerdo al 9 = totalmente de acuerdo). Se aceptaron aquellas con una puntuación media superior a 8 (siempre que al menos 2/3 de los participantes le hubieran otorgado una puntuación ≥ 7) y se realizó una segunda consulta para las recomendaciones con una puntuación media entre 6 y 8. Tercera: Redacción y consenso del documento final.
ResultadoInicialmente se obtuvieron 11 propuestas; 32 de los 57 participantes del GTI-SEUP respondieron al cuestionario de puntuación. En la primera consulta, fueron aceptadas siete recomendaciones de «no hacer» y cuatro obtuvieron una puntuación media dudosa (entre 6 y 8). Tras la segunda consulta, la lista quedó formada por ocho recomendaciones. Dos hacen referencia al manejo general, cuatro a técnicas de descontaminación digestiva y dos a la administración de antídotos.
ConclusiónLa lista de acciones que no hay que hacer ante un niño que ha contactado con un posible tóxico es una herramienta consensuada, dentro del GTI-SEUP, para promover una mejora de la calidad asistencial ofrecida a estos pacientes. Dicha mejora se basa en evitar medidas innecesarias, que en ocasiones pueden resultar nocivas para el niño.
To show the preparation process by the Poisoning Working Group of the Spanish Society of Paediatric Emergencies (GTI-SEUP), of the list of things «not to do» for a paediatric patient who has been exposed to a potentially toxic substance.
MethodThe preparation process of the list was carried out in three phases. First: «Brainstorming» that was open to all members of the GTI-SEUP. Second: Recommendations were selected by following modified-Delphi methodology. All participants were asked to rate the proposals (from 1 = strongly disagree to 9 = strongly agree). Those with an average score greater than 8 were accepted (provided that at least two-thirds of the participants had given them a score ≥ 7), and a second consultation was made for the recommendations with an average score between 6 and 8. Third: Writing and creating a consensus of the final document was done.
ResultA total of 11 proposals were initially obtained. Thirty-two of the 57 GTI-SEUP participants completed the scoring questionnaire. In the first consultation, seven «not to do» recommendations were accepted, and four obtained a doubtful average score (between 6 and 8). After the second consultation, the list was made up of eight recommendations. Two refer to general management, four to gastrointestinal decontamination techniques, and two to the administration of antidotes.
ConclusionThe list of actions that should not be taken with a child that has been exposed to a possible poison is a consensus tool, within the GTI-SEUP, to promote improvement in the quality of care offered to these patients. This improvement is based on avoiding unnecessary measures, which can sometimes be harmful to the child.
Las intoxicaciones pediátricas son situaciones potencialmente graves, poco habituales y muy heterogéneas, que con frecuencia generan dudas en su manejo. Estudios previos han mostrado que el tratamiento de los pacientes intoxicados en los servicios de urgencias pediátricas (SUP) españoles es mejorable, especialmente en cuanto a la realización de la descontaminación digestiva (DD)1,2.
En el año 2010 el Grupo de Trabajo de Intoxicaciones de la Sociedad Española de Urgencias de Pediatría (GTI-SEUP) elaboró unos indicadores de calidad en las intoxicaciones pediátricas3. Estos indicadores de calidad han permitido monitorizar, entre otros aspectos, el uso de las técnicas de DD. A pesar del desarrollo de algunas medidas de mejora, el porcentaje de DD que incluyen un lavado gástrico se ha mantenido por encima del estándar deseado (< 10%)4,5. También se ha objetivado que, con frecuencia, la administración de carbón activado (CA) se realiza una vez sobrepasado el intervalo de utilidad5,6. Dado que todas las técnicas de DD pueden conllevar la aparición de iatrogenia, deben utilizarse exclusivamente cuando estén indicadas7.
Las recomendaciones de «no hacer» o recomendaciones Choosing wisely son normas difundidas por las sociedades científicas con el fin de eliminar abordajes clínicos incorrectos. Este posicionamiento persigue el objetivo de reducir el gasto sanitario innecesario, evitar la iatrogenia y favorecer la comunicación médico-paciente en relación con la toma de decisiones8. La American Academy of Pediatrics y la Asociación Española de Pediatría han publicado, respectivamente, 10 y cinco recomendaciones de «no hacer», pero en ningún caso incluyen normas relacionadas con el manejo de las intoxicaciones9,10. En el ámbito de la toxicología clínica, la American College of Medical Toxicology y la American Academy of Clinical Toxicology (AACT) promulgaron, en 2013, un listado de «Ten Things Physicians and Patients Should Question» en la que los metales pesados y las medicinas alternativas tienen un papel destacado11. La excepcionalidad de estas situaciones en el niño hace que este listado sea poco aplicable en pediatría. En España, la Fundación Española de Toxicología Clínica (FETOC) presentó en 2015 una propuesta de cinco actuaciones que se deben evitar en la asistencia al paciente intoxicado agudo, que incluye la realización de un lavado gástrico si existe riesgo de aspiración12.
El objetivo de este trabajo es mostrar el proceso de elaboración, dentro del GTI-SEUP, de una lista de recomendaciones de «no hacer» ante un paciente pediátrico que ha contactado con una sustancia potencialmente tóxica.
MétodosEl proceso de elaboración se realizó en tres fases. En la primera fase (mayo a junio de 2017) se recogieron las propuestas de recomendaciones de «no hacer». Para ello, se invitó a los 57 miembros del GTI-SEUP a participar en una «lluvia de ideas» a través del correo electrónico. Se proporcionó a todos los participantes, a modo de ejemplo, algunos modelos existentes11,12 y se hizo hincapié en que las propuestas debían ajustarse al tipo de pacientes con sospecha de intoxicación que son atendidos en los SUP españoles.
En la segunda fase (julio a octubre de 2017) se realizó la selección de las recomendaciones. Se envió a todos los miembros del GTI-SEUP un cuestionario con todas las propuestas obtenidas en la «lluvia de ideas» y las normas del proceso de evaluación, siguiendo una metodología Delphi-modificada. Se solicitó a todos los participantes que puntuasen cada recomendación en una escala del 1 al 9 (1 = totalmente en desacuerdo; 9 = totalmente de acuerdo), que aportasen una justificación de la puntuación e hicieran sugerencias para mejorar su redacción, si lo consideraban necesario. Se informó de los criterios de aceptación, establecidos con base en la bibliografía existente13,14. Las recomendaciones con una puntuación media > 8 (siempre que al menos 2/3 de los participantes le hubieran otorgado una puntuación mínima de 7) fueron aceptadas y se rechazaron las que obtuvieron una puntuación media inferior a 6. Se realizó una segunda consulta en la que se solicitó una nueva valoración de aquellas recomendaciones con una puntuación media dudosa (entre 6 y 8). Para esta segunda evaluación, se adjuntaron, de forma anónima, los comentarios realizados a modo de justificación de la calificación. Se mantuvieron los mismos criterios de aceptación y rechazo, según la puntuación media obtenida.
En la tercera fase (noviembre de 2017) se redactó y consensuó el documento final. Para ello se tuvieron en consideración las sugerencias de mejora en la redacción y, en el caso de existir discrepancias, se solicitó de nuevo la opinión a todos los participantes para adoptar, finalmente, la opción más votada. Una vez consensuado el documento final, se procedió a la maquetación y a la solicitud del aval de sociedades científicas.
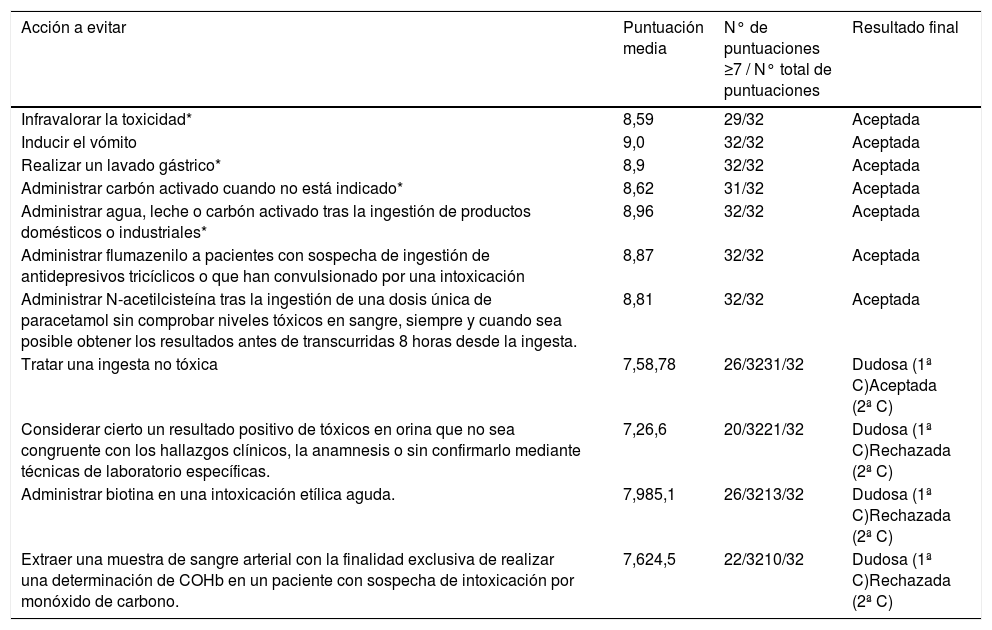
ResultadosEn la fase de «lluvia de ideas» se obtuvieron 11 propuestas de recomendaciones de «no hacer». Respondieron al cuestionario de puntuación 32 pediatras de diferentes SUP. En la primera consulta, fueron aceptadas siete de las recomendaciones y cuatro obtuvieron una puntuación media dudosa (entre seis y ocho). En la segunda consulta se aceptó una octava recomendación. La tabla 1 muestra las puntuaciones finales obtenidas. Se consensuó la redacción final y se procedió a la maquetación. Se obtuvo el aval científico de la FETOC y de la SEUP. La figura 1 muestra el resultado final de la lista de recomendaciones, formada por ocho acciones que no hay que hacer ante un paciente pediátrico que ha contactado con una sustancia potencialmente tóxica. Dos recomendaciones hacen referencia al manejo general, cuatro a técnicas de DD y dos a la administración de antídotos.
Puntuaciones obtenidas en las diferentes acciones a evitar propuestas en la atención al paciente pediátrico expuesto a una sustancia potencialmente tóxica
| Acción a evitar | Puntuación media | N° de puntuaciones ≥7 / N° total de puntuaciones | Resultado final |
|---|---|---|---|
| Infravalorar la toxicidad* | 8,59 | 29/32 | Aceptada |
| Inducir el vómito | 9,0 | 32/32 | Aceptada |
| Realizar un lavado gástrico* | 8,9 | 32/32 | Aceptada |
| Administrar carbón activado cuando no está indicado* | 8,62 | 31/32 | Aceptada |
| Administrar agua, leche o carbón activado tras la ingestión de productos domésticos o industriales* | 8,96 | 32/32 | Aceptada |
| Administrar flumazenilo a pacientes con sospecha de ingestión de antidepresivos tricíclicos o que han convulsionado por una intoxicación | 8,87 | 32/32 | Aceptada |
| Administrar N-acetilcisteína tras la ingestión de una dosis única de paracetamol sin comprobar niveles tóxicos en sangre, siempre y cuando sea posible obtener los resultados antes de transcurridas 8 horas desde la ingesta. | 8,81 | 32/32 | Aceptada |
| Tratar una ingesta no tóxica | 7,58,78 | 26/3231/32 | Dudosa (1ª C)Aceptada (2ª C) |
| Considerar cierto un resultado positivo de tóxicos en orina que no sea congruente con los hallazgos clínicos, la anamnesis o sin confirmarlo mediante técnicas de laboratorio específicas. | 7,26,6 | 20/3221/32 | Dudosa (1ª C)Rechazada (2ª C) |
| Administrar biotina en una intoxicación etílica aguda. | 7,985,1 | 26/3213/32 | Dudosa (1ª C)Rechazada (2ª C) |
| Extraer una muestra de sangre arterial con la finalidad exclusiva de realizar una determinación de COHb en un paciente con sospecha de intoxicación por monóxido de carbono. | 7,624,5 | 22/3210/32 | Dudosa (1ª C)Rechazada (2ª C) |
El GTI-SEUP, basándose en el principio ético primum non nocere (lo primero es no hacer daño), ha elaborado una lista de recomendaciones de «no hacer» ante un paciente pediátrico que ha contactado con un posible tóxico, utilizando para ello el método Delphi. Se ha demostrado que este es un método útil para seleccionar indicadores de calidad y recomendaciones Choosing wisely13–16.
La campaña Choosing wisely se originó en los Estados Unidos. con el objetivo fundamental de reducir el gasto sanitario innecesario, que se consideraba que era de hasta un 30% del total17. Se puso el foco en procedimientos y tratamientos habituales cuya sobreutilización quedaba refrendada por la evidencia científica. Las consultas pediátricas por contacto con tóxicos, mucho menos prevalentes que otras patologías atendidas en los SUP y responsables de una mínima parte del gasto sanitario, han quedado, por el momento, fuera de dichas recomendaciones18.
Con la elaboración de la lista de recomendaciones de «no hacer», el GTI-SEUP prosigue la labor que viene desarrollando desde hace 20 años, tanto para conocer las características de los pacientes pediátricos intoxicados en España como para mejorar la calidad de la atención que se les ofrece. Dichas recomendaciones pretenden, fundamentalmente, reducir las prácticas que pueden resultar iatrogénicas, con especial atención en las técnicas de DD.
A principios de este siglo no era inusual en los SUP que, ante la llegada de un paciente que hubiera ingerido una sustancia potencialmente tóxica, la asistencia se iniciara con la frase «Id haciendo un lavado gástrico que ahora voy a verlo». Actualmente, las «ocho acciones que no hay que hacer» nos recuerdan que hay que huir de la automatización de la DD y que la atención que ofrecemos al paciente debe ser individualizada, ajustándola al riesgo de cada situación concreta. La asistencia de los pacientes que han contactado con un posible tóxico debe empezar con la evaluación clínica inicial, la estabilización, si precisa, y la valoración del riesgo toxicológico19,20. Si esta evaluación concluye que no existe riesgo de intoxicación, la actuación médica se debe limitar a disminuir el riesgo de que se produzcan nuevos episodios, dando recomendaciones preventivas a la familia21.
Las declaraciones de posición sobre las técnicas de DD emitidas por la AACT y la European Association of Poisons Centres and Clinical Toxicologists en el año 1997, y sus sucesivas actualizaciones, concluyen que debe evitarse el uso de eméticos22–24 y que la realización del lavado gástrico debe ser excepcional25–27. En este sentido, en la última actualización se determina: «en la rara situación en que la realización de un lavado gástrico pueda parecer adecuada, el clínico debería administrar carbón activado o aplicar medidas de soporte y monitorización en lugar de realizarlo» y enfatiza que sólo debería practicarse por personal experto27. Esta afirmación tan taxativa se debe a que la evidencia que apoya la utilidad del lavado gástrico en sus únicas indicaciones (ingesta potencialmente letal y muy reciente de sustancias no recuperables por CA) es débil y se basa en fundamentos teóricos o en reportes de casos clínicos. Sin embargo, sí están bien documentados los riesgos que comporta27.
En cuanto al CA, los estudios en voluntarios sanos demuestran que su administración inmediata reduce muy significativamente la absorción de la mayoría de los fármacos. Sin embargo, este efecto beneficioso es altamente tiempo-dependiente y deja de ser significativo una vez transcurridas dos horas desde la ingesta, salvo para los preparados de liberación retardada y los fármacos que enlentecen el vaciado gástrico28,29. Se ha demostrado también que el CA no adsorbe, entre otras, las sales de hierro ni las de litio y que el riesgo de complicaciones contraindica su uso en ausencia de una vía aérea intacta o protegida, o tras la ingesta de hidrocarburos. Tampoco está indicada su administración en el contexto de la ingesta de cáusticos, al no tener capacidad adsorbente de estos, interferir en la valoración del estado de la mucosa digestiva por endoscopia y aumentar el riesgo de lesión si se produce el vómito29.
La administración de cualquier líquido o sólido se considera en general contraindicada, si la posible aparición de vómitos aumenta el riesgo de aspiración (por ejemplo, en la ingestión de hidrocarburos)30 o de lesión de la mucosa digestiva (cáusticos)31. Por ello, y aunque una posterior y cuidadosa evaluación del caso pueda modificar esta recomendación, inicialmente se desaconseja la administración de agua, alimentos o CA en las ingestiones de productos domésticos o industriales.
Otro de los pilares del tratamiento toxicológico específico es la administración de antídotos. Sin embargo, todos los antídotos tienen potenciales efectos adversos y, por tanto, debe valorarse cuidadosamente la indicación de su uso. El flumazenilo es uno de los antídotos con una relación riesgo-beneficio menos favorable. Por un lado, la intoxicación por benzodiacepinas tiene un curso generalmente benigno y, por otro, el riesgo de provocar convulsiones en pacientes de riesgo (ingesta de sustancias pro-convulsionantes o antecedentes convulsivos) contraindica su utilización en esos casos, de forma absoluta32,33 o relativa34. La intoxicación por antidepresivos tricíclicos es una situación de especial riesgo, en la que la acidosis provocada por una convulsión puede favorecer la aparición de arritmias malignas32.
Las reacciones anafilactoides son un conocido efecto adverso del tratamiento con N-acetilcisteína (NAC) en pacientes intoxicados por paracetamol. Yarema et al. reportaron una incidencia del 8,2% en una muestra de casi 6.500 pacientes tratados con el régimen estándar de 21 horas. Mostraron, además, que los pacientes de sexo femenino, con ingestiones de una única dosis y aquellos con niveles séricos inferiores de paracetamol, presentaban más riesgo35. Teniendo en cuenta la gran eficacia de la NAC cuando se administra dentro de las primeras ocho horas, las principales guías recomiendan su administración, en el contexto de una ingesta única de paracetamol a dosis potencialmente tóxica, si la concentración sérica del fármaco está por encima de la línea de tratamiento en el nomograma de Rumack-Matthew, o bien cuando no es posible conocer dicha concentración en las primeras ocho horas36,37.
La lista de recomendaciones de «no hacer» del GTI-SEUP intenta llamar también la atención sobre otros aspectos peligrosos para el paciente, como es la infravaloración del riesgo. Recientemente se ha publicado una extensa revisión de los one pill killers o medicamentos potencialmente mortales tras la ingesta de pocas unidades, que se encuentran disponibles en España38. Esta publicación puede ser de utilidad para facilitar la identificación, por parte de pediatras y médicos generales, de las pequeñas ingestiones con riesgo de ser infravaloradas.
La principal limitación de este trabajo es que la lista de «ocho acciones que no hay que hacer» se ha elaborado por consenso de expertos. Para reducir esta limitación, el GTI-SEUP se ha basado en las situaciones más prevalentes en los SUP y con mayor acúmulo de evidencia científica, como son las técnicas de DD y la administración de los antídotos más comunes. Además, se ha utilizado un método cuya utilidad ha sido previamente demostrada13–16.
Otra importante limitación es que esta lista de recomendaciones de «no hacer» no aporta estrategias para reducir las prácticas inadecuadas. Consideramos que la simple difusión de las recomendaciones puede ayudar a conseguir este objetivo, pero sin duda, será necesario analizar con detalle la atención prestada a los niños con sospecha de intoxicación en los SUP españoles para detectar áreas de mejora y proponer estrategias concretas. Los indicadores de calidad en intoxicaciones pediátricas han demostrado su utilidad en este proceso2,5,6. En algunos casos, puede ser necesario desarrollar nuevos indicadores a partir de las propias acciones a evitar, tal y como se ha hecho con las recomendaciones «Choosing wisely» del Society of Hospital Medicine Pediatric Committee39.
En conclusión, la lista de acciones que no hay que hacer ante un niño que ha contactado con un posible tóxico es una herramienta consensuada, dentro del GTI-SEUP, mediante un método avalado, para promover una mejora de la calidad de la atención ofrecida a estos pacientes. Dicha mejora de la calidad se basa en evitar medidas innecesarias y que pueden resultar nocivas para el paciente.
FinanciaciónLos autores declaran la no existencia de financiación en relación al presente artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A. Alday (Hospital Gernika-Lumo), A.G. Andrés (Complejo Asistencial Universitario de León), C.M. Angelats (Hospital Francesc de Borja de Gandía), E. Aquino (Hospital Virgen de la Salud), J. Astete (Fundació Sant Hospital de la Seu d́Urgell), I. Baena (Corporación Sanitaria Parc Taulí, Sabadell), Barasoain A (Hospital Universitario Fundación Alcorcón), P. Bello (Hospital Rey Juan Carlos), C. Benito (Hospital Universitario Puerta del Hierro, Majadahonda), H. Benito (Hospital Universitario Rio Ortega), E. Botifoll (Hospital Sant Joan de Déu, Xarxa Hospitalària i Universitària de Manresa. Fundació Althaia), B. Burguera (Hospital Universitario Doctor Peset, Valencia), C. Campos (Hospital Miguel Servet), V. Canduela (Hospital de Laredo), N. Clerigué (Complejo Hospitalario de Navarra), C. Comalrena (Corporación Sanitaria Parc Taulí, Sabadell), T. Del Campo (Complejo Hospitalario de Jaén), B. De Miguel (Hospital Infantil La Paz), R. Fernández (Hospital de Cabueñes), B. Fernández (Hospital de Cabueñes), E. García (Hospital Nuestra Señora de Sonsoles de Ávila), M. García (Hospital Universitario Cruces), M. García (Hospital Universitario Infanta Elena), M.A. García (Hospital Príncipe de Asturias, Alcalá de Henares), C. García-Vao (Hospital Universitario del Tajo), L. Herrero (Hospital de Mendaro), P. Huerta (Hospital Clínico Universitario Lozano Blesa), J. Humayor (Hospital Universitario Basurto), P. Hurtado (Hospital Materno Infantil de Badajoz), I. Iturralde (Hospital Quirón, Bizkaia), A. Jordá (Hospital de Laredo), P. Khodayar (Hospital Clínico Universitario de Valencia), M. Lalinde (Hospital Montepríncipe; Hospital Sanchinarro; Hospital Torrelodones; Hospital Universitario HM Puerta del Sur), Z. Lobato (Hospital Sant Joan de Déu, Xarxa Hospitalària i Universitària de Manresa. Fundació Althaia), J. López (Hospital Universitario de Salamanca), V. López (Hospital Universitari Son Espases de Palma de Mallorca), C. Luaces (Hospital Sant Joan de Déu Barcelona), L. Mangione (Hospital Materno Infantil de las Palmas de Gran Canaria), L. Martín (Hospital Universitario Carlos Haya), L. Martínez S. (Hospital Sant Joan de Déu Barcelona), L. Martínez (Hospital San Pedro), J. Martorell (Hospital de Mataró), M.E. May (Hospital Universitario Mutua Terrassa), M.C. Melguizo (Hospital Universitario San Agustín, Linares), S. Mesa (Hospital Universitario Doce de Octubre), J.C. Molina (Hospital Universitario Niño Jesús), M. Muñiz (Complejo Asistencial Universitario de León), J.A. Muñoz (Hospital Universitario Donostia), N. Muñoz (Hospital Santa Bárbara de Soria), S. Oliva (Hospital Universitario Carlos Haya), M. Palacios (Complejo Hospitalario de Navarra), A. Pérez (Hospital de Zumárraga), C. Pérez (Hospital Clínico Universitario Virgen de la Arrixaca), M. Pinyot (Hospital de Terrassa), A. Peñalba (Hospital Universitario Marqués de Valdecilla; Hospital Sierrallana), N. Pociello (Hospital Universitario Arnau de Vilanova), A. Rodríguez (Hospital Universitario Doctor Peset, Valencia), M.D. Rodríguez (Hospital Infanta Cristina, Parla), R. Señer (Hospital Universitario y Politécnico la Fe), I. Serrano (Hospital Universitario Cruces), P. Vázquez (Hospital Universitario Gregorio Marañón), C. Vidal (Hospital Son Llatzer).
Los miembros del Grupo de Trabajo de Intoxicaciones de la Sociedad Española de Urgencias de Pediatría se presentan en Anexo.
Presentación en congresos: Este trabajo se ha presentado previamente en la 23ª Reunión de la Sociedad Española de Urgencias de Pediatría, celebrada en Sitges en abril de 2018 (premio a la mejor comunicación de grupo de trabajo SEUP/RiSEUP) y en el 39th Congress of the European Association of Poison Centres and Clinical Toxicologists, celebrado en Nápoles en mayo de 2019.