El CAV-AEP publica anualmente el calendario de vacunaciones que estima idóneo para los niños y adolescentes residentes en España, teniendo en cuenta la evidencia científica disponible.
Se mantiene el esquema 2+1 (2, 4 y 11 meses) con vacunas hexavalentes (DTPa-VPI-Hib-HB) y con antineumocócica conjugada 13-valente.
Se aconseja un refuerzo a los 6 años, preferentemente con DTPa (si está disponible), junto a una dosis de polio para aquellos que recibieron esquemas 2+1, así como vacunación con Tdpa en adolescentes y en cada embarazo, preferentemente entre las 27 y 32 semanas.
La vacuna del rotavirus debería ser sistemática para todos los lactantes.
Se insiste en la incorporación en el calendario de la vacuna antimeningocócica B, con esquema 2+1 en lactantes.
Además de la inclusión de la vacuna antimeningocócica conjugada tetravalente (MenACWY) a los 12 años con rescate hasta 18 años, inclusive, el CAV-AEP recomienda que esta vacuna sea introducida también a los 12 meses de edad, sustituyendo a MenC. Igualmente, se recomienda en los mayores de 6 semanas de edad con factores de riesgo o que viajen a países de elevada incidencia de estos serogrupos.
Se emplearán esquemas de dos dosis para triple vírica (12 meses y 3-4 años) y varicela (15 meses y 3-4 años). La segunda dosis se podría aplicar como vacuna tetravírica.
Se recomienda la vacunación sistemática universal frente al VPH, con independencia del género, preferentemente a los 12 años, insistiendo en un mayor esfuerzo para mejorar las coberturas. La de 9 genotipos amplía la cobertura para ambos sexos.
The CAV-AEP annually publishes the immunisation schedule considered optimal for all children and adolescent resident in Spain, taking into account the available evidence.
The 2+1 schedule is recommended (2, 4, and 11 months) with hexavalent vaccines (DTPa-VPI-Hib-HB) and with 13-valent pneumococcal conjugate.A 6-year booster is recommended, preferably with DTPa (if available), with a dose of polio for those who received 2+1 schemes, as well as vaccination with Tdpa in adolescents and in each pregnancy, preferably between 27 and 32 weeks.
Rotavirus vaccine should be systematic for all infants.
Meningococcal B vaccine, with a 2+1 schedule, should be included in routine calendar.
In addition to the inclusion of the conjugated tetravalent meningococcal vaccine (MenACWY) at 12 years of age with catch up to 18 years, inclusive, the CAV recommends this vaccine to be also included at 12 months of age, replacing MenC. Likewise, it is recommended in those over 6 weeks of age with risk factors or who travel to countries with a high incidence of these serogroups.
Two-dose schedules for triple viral (12 months and 3-4 years) and varicella (15 months and 3-4 years) will be used. The second dose could be applied as a tetraviral vaccine.
Universal systematic vaccination against HPV is recommended, regardless of gender, preferably at 12 years, and greater effort should be made to improve coverage. The 9 genotype extends coverage for both genders.
Cada año el Comité Asesor de Vacunas de la Asociación Española de Pediatría (CAV-AEP) actualiza sus recomendaciones de vacunación en la infancia y adolescencia1 (fig. 1), según la evidencia científica disponible sobre la epidemiología de las enfermedades inmunoprevenibles en nuestro país y la efectividad y seguridad de las vacunas.
Calendario de vacunaciones sistemáticas de la Asociación Española de Pediatría 2021.
(1) Vacuna antihepatitis B (HB).- Tres dosis, en forma de vacuna hexavalente, a los 2, 4 y 11 meses de edad. Los hijos de madres HBsAg positivas o de serología desconocida recibirán además, al nacimiento, una dosis de vacuna HB monocomponente, junto con 0,5ml de inmunoglobulina antihepatitis B (IGHB) si se confirma que el HBsAg materno es positivo. Los lactantes vacunados al nacimiento seguirán el calendario habitual del primer año, por lo que recibirán 4 dosis de HB. A los niños y adolescentes no vacunados se les administrarán 3 dosis de vacuna monocomponente según la pauta 0, 1 y 6 meses.
(2) Vacuna frente a la difteria, el tétanos y la tosferina (DTPa/Tdpa).- Cinco dosis: primovacunación con 2 dosis, a los 2 y 4 meses, de vacuna DTPa (hexavalente); refuerzo a los 11 meses (3.ª dosis) con DTPa (hexavalente); a los 6 años (4.ª dosis) con el preparado de carga estándar (DTPa-VPI), preferible al de baja carga antigénica de difteria y tosferina (Tdpa-VPI), y a los 12-14 años (5.ª dosis) con Tdpa.
(3) Vacuna antipoliomielítica inactivada (VPI).- Cuatro dosis: primovacunación con 2 dosis, a los 2 y 4 meses, y refuerzos a los 11 meses (con hexavalentes) y a los 6 años (con DTPa-VPI o Tdpa-VPI).
(4) Vacuna conjugada frente al Haemophilus influenzae tipo b (Hib).- Tres dosis: primovacunación a los 2 y 4 meses y refuerzo a los 11 meses con hexavalentes.
(5) Vacuna conjugada frente al neumococo (VNC).- Tres dosis: las 2 primeras a los 2 y 4 meses, con un refuerzo a partir de los 11 meses de edad. La vacuna recomendada en nuestro país, por el CAV-AEP, sigue siendo la VNC13.
(6) Vacuna frente al rotavirus (RV).- Dos o tres dosis de vacuna frente al rotavirus: a los 2 y 3-4 meses con la vacuna monovalente o a los 2, 3 y 4 meses o 2, 4 y 5-6 meses con la pentavalente. La pauta ha de iniciarse entre las 6 y las 12 semanas de vida (es muy importante para minimizar riesgos) y debe completarse antes de las 24 semanas en la monovalente y de las 32 en la pentavalente. El intervalo mínimo entre dosis es de 4 semanas. Ambas vacunas se pueden coadministrar con cualquier otra.
(7) Vacuna frente al meningococo B (MenB).- 4CMenB. Tres dosis: se iniciará a los 2 meses de edad, con 2 dosis separadas por 2 meses y un refuerzo a partir de los 12 meses, siempre que hayan pasado, al menos, 6 meses de la última dosis de primoinmunización. Se puede coadministrar con las otras vacunas del calendario, aunque podría producir más fiebre; por lo que también se podría aplicar con una separación de 1 o 2 semanas con las otras vacunas inactivadas inyectables, hasta los 12 meses, para minimizar su posible reactogenicidad. No es necesaria la separación de 1 o 2 semanas con las vacunas MenACWY, triple vírica, de la varicela y del rotavirus. También se recomienda a cualquier edad en grupos de riesgo: asplenia anatómica o funcional, déficit de factores de complemento, tratamiento con eculizumab o ravulizumab, receptores de trasplante de progenitores hematopoyéticos, infección por VIH, episodio previo de EMI por cualquier serogrupo y contactos de un caso índice de EMI por serogrupo B en el contexto de un brote epidémico.
(8) Vacuna conjugada frente al meningococo C (MenC) y vacuna frente a los meningococos ACWY (MenACWY).- Una dosis de vacuna conjugada MenC-TT a los 4 meses de edad. A los 12 meses y a los 12-14 años se recomienda una dosis de la vacuna MenACWY, aconsejándose un rescate progresivo hasta los 18 años de edad. En CC. AA. donde no está incluida a los 12 meses la vacuna en calendario sistemático, si los padres deciden no administrar MenACWY, deberá aplicarse la MenC-TT financiada por su comunidad. También se sigue recomendando especialmente MenACWY para niños y adolescentes que vayan a residir en países en los que la vacuna se indique a esa edad (EE. UU., Canadá, Argentina, Reino Unido, Austria, Grecia, Holanda, Italia y Suiza) y para los que tengan factores de riesgo de EMI: asplenia anatómica o funcional, déficit de factores del complemento, tratamiento con eculizumab y ravulizumab, receptores de trasplante de progenitores hematopoyéticos, infección por VIH, episodio previo de EMI por cualquier serogrupo y contactos de un caso índice de EMI por serogrupo A, C, W o Y en el contexto de un brote epidémico. Los viajeros a La Meca por razones religiosas y al llamado cinturón de la meningitis africano durante la estación seca deben recibir también MenACWY.
(9) Vacuna frente al sarampión, la rubeola y la parotiditis (SRP).- Dos dosis de vacuna sarampión, rubeola, y parotiditis (triple vírica). La 1.ª a los 12 meses y la 2.ª a los 3-4 años de edad. La 2.ª dosis se podría aplicar en forma de vacuna tetravírica (SRPV). En pacientes susceptibles fuera de las edades anteriores, vacunación con 2 dosis de SRP con un intervalo de, al menos, un mes.
(10) Vacuna frente a la varicela (Var).- Dos dosis: la 1.ª a los 15 meses (también es aceptable a los 12 meses de edad) y la 2.ª a los 3-4 años de edad. La 2.ª dosis se podría aplicar en forma de vacuna tetravírica (SRPV). En pacientes susceptibles fuera de las edades anteriores, vacunación con 2 dosis de vacuna monocomponente con un intervalo de, al menos, un mes.
(11) Vacuna frente al virus del papiloma humano (VPH).- Vacunación sistemática universal frente al VPH, tanto de chicas como de chicos, a los 12 años, para prevenir los cánceres relacionados con este virus. Las 3 vacunas están autorizadas en varones, aunque con VPH2 es aún escasa la experiencia en ellos. Administrar 2 dosis a los 12 años. Pautas de vacunación según el preparado vacunal: para la vacuna tetravalente, pauta de 2 dosis (0 y 6 meses) entre 9 y 13 años, y pauta de 3 dosis (0, 2 y 6 meses) en ≥14 años; la bivalente y la nonavalente con pauta de 2 dosis (0 y 6 meses) entre 9 y 14 años y pauta de 3 dosis [0,1-2 (según preparado vacunal) y 6 meses] para ≥15 años. Es posible su coadministración con las vacunas MenC, MenACWY, las de hepatitis A y B, y con Tdpa. No hay datos de coadministración con la vacuna de la varicela, aunque no debería plantear problemas.
En la web del CAV-AEP se describen las bases de estas recomendaciones. Para situaciones especiales y grupos de riesgo puede consultarse el Manual de vacunas en línea de la AEP. La tabla 1 expone un listado con las vacunas actualmente comercializadas.
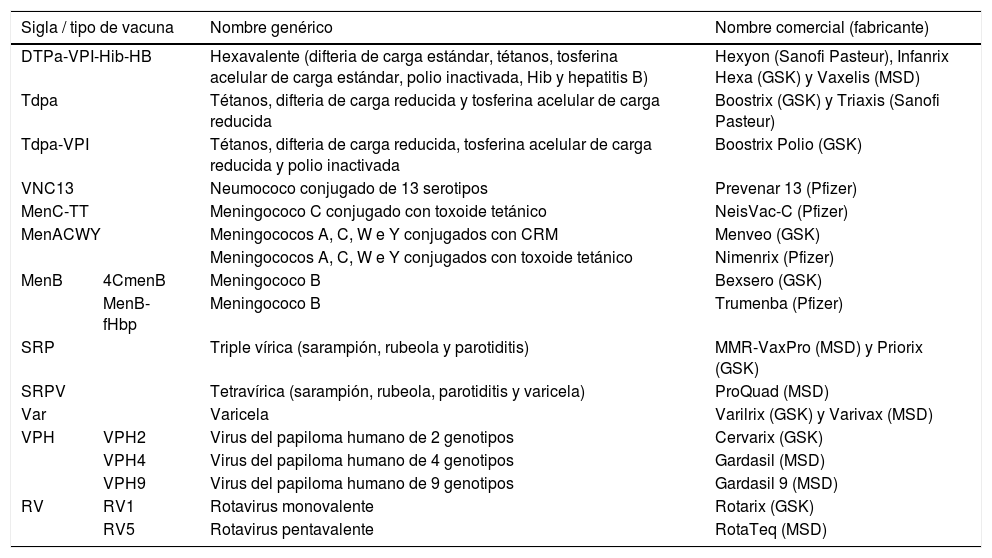
Siglas, nombres genéricos y comerciales de las vacunas sistemáticas recomendadas por el CAV-AEP disponibles actualmente en España
| Sigla / tipo de vacuna | Nombre genérico | Nombre comercial (fabricante) | |
|---|---|---|---|
| DTPa-VPI-Hib-HB | Hexavalente (difteria de carga estándar, tétanos, tosferina acelular de carga estándar, polio inactivada, Hib y hepatitis B) | Hexyon (Sanofi Pasteur), Infanrix Hexa (GSK) y Vaxelis (MSD) | |
| Tdpa | Tétanos, difteria de carga reducida y tosferina acelular de carga reducida | Boostrix (GSK) y Triaxis (Sanofi Pasteur) | |
| Tdpa-VPI | Tétanos, difteria de carga reducida, tosferina acelular de carga reducida y polio inactivada | Boostrix Polio (GSK) | |
| VNC13 | Neumococo conjugado de 13 serotipos | Prevenar 13 (Pfizer) | |
| MenC-TT | Meningococo C conjugado con toxoide tetánico | NeisVac-C (Pfizer) | |
| MenACWY | Meningococos A, C, W e Y conjugados con CRM | Menveo (GSK) | |
| Meningococos A, C, W e Y conjugados con toxoide tetánico | Nimenrix (Pfizer) | ||
| MenB | 4CmenB | Meningococo B | Bexsero (GSK) |
| MenB-fHbp | Meningococo B | Trumenba (Pfizer) | |
| SRP | Triple vírica (sarampión, rubeola y parotiditis) | MMR-VaxPro (MSD) y Priorix (GSK) | |
| SRPV | Tetravírica (sarampión, rubeola, parotiditis y varicela) | ProQuad (MSD) | |
| Var | Varicela | Varilrix (GSK) y Varivax (MSD) | |
| VPH | VPH2 | Virus del papiloma humano de 2 genotipos | Cervarix (GSK) |
| VPH4 | Virus del papiloma humano de 4 genotipos | Gardasil (MSD) | |
| VPH9 | Virus del papiloma humano de 9 genotipos | Gardasil 9 (MSD) | |
| RV | RV1 | Rotavirus monovalente | Rotarix (GSK) |
| RV5 | Rotavirus pentavalente | RotaTeq (MSD) | |
Las recomendaciones van dirigidas a pediatras, médicos de familia, enfermería, matronas, familias y, en general, a todos aquellos interesados en las vacunaciones infantiles.
Los objetivos son: 1) promover el cumplimiento de los programas de vacunación oficiales; 2) proponer a los profesionales sanitarios opciones para actualizar vacunaciones demoradas; 3) ampliar la protección individual con vacunas no incluidas en calendarios oficiales, según la evidencia científica disponible.
El CAV-AEP mantiene que un calendario de vacunaciones único en todas las comunidades autónomas (CC.AA.) reforzaría el principio de igualdad en la oferta de salud. Asimismo, garantizaría el acceso equitativo a las vacunaciones recomendadas y proveería las vacunaciones específicas a personas y grupos con necesidades o en escenarios epidemiológicos especiales.
Es necesario articular estrategias de debate sobre: 1) el papel de la Atención Primaria como pieza básica del SNS y las vacunaciones; 2) las brechas de las coberturas vacunales y sus causas; 3) las fórmulas de cofinanciación de las vacunas no incluidas en calendarios oficiales; 4) la evaluación y compensación de los posibles, raros e imprevisibles, daños ocasionados por vacunas, y 5) la necesidad de una plataforma de información global sobre vacunaciones.
Al igual que en otros países, es necesario promover una nueva estructura de estudio y decisión de recomendaciones vacunales de ámbito nacional, como recomienda la OMS, para sincronizar los diversos enfoques científicos, sociales y de gestión sanitaria implicados.
La AEP está abierta a colaborar con el Ministerio de Sanidad, las CC.AA. y demás partes involucradas en las tareas y procesos de mejora de las vacunaciones. En un año dominado por la pandemia de COVID-19, la respuesta a incertidumbres y nuevas necesidades requiere de la participación de sociedades científicas como la AEP.
Vacunación frente a hepatitis BRecomendación 2021: Esquema de 3 dosis de vacuna hexavalente: 2, 4 y 11 meses de edad.
España, con 700 casos anuales de hepatitis B, es un país de baja endemicidad. En 2019 se declararon 577 casos, lo que supuso una tasa de incidencia de 1,24 casos/100.000 habitantes. La prevalencia de portadores es del 1%2.
Desde 2017, la inmunización del VHB se inicia a los 2 meses con vacunas hexavalentes.
La pauta de prevención de la transmisión vertical del VHB en recién nacidos hijos de madres HBsAg (+) incluye la administración de vacuna monocomponente e inmunoglobulina específica (0,5ml) en las primeras 12h de vida, posteriormente se completa la vacunación, según calendario, hasta un total de 4 dosis de vacuna.
En niños mayores y adolescentes no vacunados, se aplican 3 dosis de vacuna monocomponente, con pauta 0, 1 y 6 meses. Si existe indicación de la vacuna frente al VHA, se puede administrar vacuna combinada VHB-VHA con pauta similar.
Vacunación frente a difteria, tétanos, tosferina, poliomielitis y Haemophilus influenzae tipo bRecomendación 2021: Esquema 2+1 con hexavalentes a los 2, 4 y 11 meses. Los niños vacunados con pauta 2+1 deben recibir DTPa-VPI, preferiblemente, o Tdpa-VPI a los 6 años y Tdpa a los 12-14 años. Es posible adelantar la 1.a dosis a las 6 semanas de vida. Se recomienda vacunar con Tdpa, en cada embarazo, preferentemente entre la 27 y 32 semana de gestación, lo más precozmente posible. Si la probabilidad de parto pretérmino es alta, se podría vacunar a partir de las 20 semanas.
La infección por B. pertussis afecta a personas de todas las edades, pero el riesgo de enfermedad grave, hospitalización o muerte es mayor en los lactantes pequeños. La vacunación en el embarazo no solo es efectiva para prevenir la enfermedad, sino la gravedad de esta3. Es una estrategia eficaz en el control de formas graves del lactante, disminuye el riesgo de hospitalización, ingreso en UCI y días de estancia en planta4. Actualmente más de 40 países la practican y es fundamental hasta el inicio de la vacunación primaria.
La vacunación en el segundo/tercer trimestre de embarazo tiene una efectividad muy alta para prevenir la tosferina (69-93%) y hasta un 90,5% para evitar la hospitalización en menores de 3 meses5. Si hay sospecha de parto prematuro se podría vacunar a partir de las 20 semanas tras la realización de la ecografía programada en el embarazo.
El momento óptimo del embarazo para vacunar y el efecto del bloqueo en la producción de anticuerpos en hijos de mujeres vacunadas (efecto blunting) son cuestiones sujetas a debate.
La efectividad vacunal comunicada no suele ser muy dispar según el momento en que se vacuna (80,7%); así en Argentina, no difiere si se vacuna en el segundo o tercer trimestre6.
El efecto blunting es mayor cuando la vacunación primaria se inicia a los 2 meses en vez de a los 3. Los beneficios de la vacunación maternal se prolongan hasta más allá de los 3 meses, pero no parece justificado retrasar la primovacunación que afecta a otros inmunógenos como tétanos, difteria, Haemophilus influenzae tipo b, polio y hepatitis B. Hasta la fecha, Holanda es el único país que ha hecho modificaciones en el calendario por este motivo.
La primovacunación y refuerzos de los 11 meses, 6 años y 12-14 años son necesarios para mantener protección adecuada frente a las enfermedades que se previenen con las vacunas combinadas con tosferina.
Aunque la poliomielitis se ha eliminado en África, el aumento de casos por virus salvaje en Pakistán y Afganistán obliga a estar atentos ante viajes internacionales.
Vacunación frente al neumococoRecomendación 2021:Vacunación frente al neumococo a todos los menores de 5 años, así como a todos los grupos de riesgo de cualquier edad, con la vacuna neumocócica conjugada tridecavalente (VNC13). Para la vacunación sistemática del lactante se recomienda el esquema 2+1 (2, 4 y 11-15 meses).
Siguen acumulándose evidencias sobre la reducción de la carga de enfermedad neumocócica invasora (ENI) y no invasora (neumonía y otitis media aguda) con las vacunas neumocócicas conjugadas (VNC). La reducción de ENI ha sido similar a la prevista por los estudios de eficacia, pero en la neumonía y la otitis media ha sido superior a la esperada. Las VNC disminuyen las resistencias bacterianas y el consumo de antibióticos, incluso en países desfavorecidos7. En España, la vacunación sistemática infantil con VNC13 ha producido reducciones significativas de la carga global de ENI en niños y adultos8.
Se considera que el seguimiento activo de la ENI es esencial para conocer la emergencia de los serotipos no vacunales (SNV)9; fenómeno que se produce en todos los países donde se utilizan VNC8–10, y que podría comprometer el impacto vacunal a medio o largo plazo10.
El uso sistemático de la VNC10, aunque de forma desigual, se asocia a un incremento de ENI por SNV9, sobre todo el 19A9. En Bélgica, la sustitución de VNC13 por VNC10 en el calendario infantil se ha acompañado de un aumento de la incidencia de ENI, particularmente en menores de 2 años, sobre todo por aumento del 19A11. Aunque la relación causal con el cambio de vacuna no puede establecerse de forma inequívoca, todo apunta en este sentido.
Vacunación frente al rotavirusRecomendación 2021:La vacuna frente al rotavirus (RV) debería incluirse en el calendario sistemático para todos los lactantes.
La Academia Europea de Pediatría y la Sociedad Europea de Enfermedades Infecciosas Pediátricas apoyan esta recomendación12.
Actualmente más de 110 países incluyen RV en sus calendarios sistemáticos. Los beneficios sanitarios de esta medida son espectaculares. En España, las hospitalizaciones asociadas a RV han disminuido un 83-96% en los últimos 10 años, demostrando gran efectividad13.
Los efectos indirectos positivos de la vacunación afectan también al entorno no vacunado, aumentando notablemente el impacto y la eficiencia. Los niños prematuros, cuya vacunación está financiada como grupo de riesgo, deben vacunarse sin retrasos, incluso hospitalizados, antes de las 12 semanas de vida14.
Los beneficios de la vacunación son muy superiores al riesgo de invaginación intestinal, único efecto adverso grave relacionado, y muy infrecuente (1-5 casos/100.000 niños vacunados)15.
Vacunación frente a meningococosRecomendación 2021: Vacunación frente al meningococo B de forma sistemática a lactantes a partir de los 2 meses de edad, con pauta 2+1 y a título individual para el resto de las edades pediátricas, incluida la adolescencia.
Se aboga por el uso de la vacuna MenC-TT a los 4 meses y sustituir la dosis de MenC de los 12 meses por MenACWY. Es primordial que, en caso de no recibir esa vacuna, se asegure la dosis de MenC. Se mantiene la indicación de MenACWY en adolescentes a los 12 años, aconsejándose un rescate hasta los 18 años.Para el resto de las edades pediátricas la recomendación es de tipo individual.
Actualmente, se comercializan en España dos vacunas compuestas por antígenos proteicos subcapsulares para la prevención de la enfermedad meningocócica invasora (EMI) por serogrupo B: MenB-fHbp (autorizada en Europa a partir de 10 años) y 4CMenB (desde los 2 meses de vida).
La EMI por meningococo B (MenB) es muy infrecuente, lo cual implica que los estudios convencionales de coste/beneficio de estas vacunas resulten desfavorables (coste por años de vida ajustados a la calidad o AVAC). Sin embargo, el CAV-AEP apuesta por la administración sistemática de 4CMenB en lactantes, ya que la EMI es una enfermedad devastadora. MenB es el serogrupo más frecuentemente aislado en España en menores de 12 meses y el impacto observado en Reino Unido tras su introducción en el calendario en 2015 avala su efectividad. CC.AA. como Canarias y Castilla y León, la han incluido en sus calendarios.
En Reino Unido, tras casi 4 millones de dosis administradas, se observó un claro impacto en las cohortes vacunadas. En lactantes de 12 a 23 meses, vacunados con pauta 2+1, la incidencia disminuyó un 57% (IC95%: 34-72%) respecto a la esperada en la temporada de 2016 a 2017 (incompleta), y un 80% (IC95%: 64-89%) en la de 2017 a 2018. La efectividad frente a cepas cubiertas por la vacuna fue del 70,5%, evitándose 277 (IC95: 236-323) casos de EMI por MenB en los 3 primeros años del programa, todo ello sin detectarse problemas de seguridad. Las cohortes no vacunadas no experimentaron un descenso significativo en la incidencia de la enfermedad, reflejando que fue la vacunación con 4CMenB el factor determinante16. Resultados similares se han comunicado recientemente en dos regiones de Italia, constatándose un gran impacto en la incidencia de EMI por MenB tras la implantación de un programa sistemático con 4CMenB17. Los datos de Reino Unido propiciaron cambiar la ficha técnica del producto en 2020, aceptándose una pauta 2+1 con inicio a los 2 meses. En el mismo país, la vacunación sistemática con 4CMenB ha producido una disminución en la EMI por MenW18.
Aunque persisten algunos interrogantes, el CAV-AEP considera que existen suficientes datos de impacto y seguridad como para considerar a 4CMenB una vacuna sistemática en lactantes, el grupo de edad con mayor tasa de EMI, siguiendo una pauta 2+1 con inicio a los 2 meses. La recomendación en otras edades, incluyendo adolescentes, se hace a título individual, al no haber demostrado esta vacuna reducción en la colonización nasofaríngea, ni generación de inmunidad de grupo19.
En los últimos años se ha producido un aumento notable en la incidencia de EMI por serogrupos W e Y en el mundo20. En Europa, el W supuso el 18,5% del total de casos de EMI durante 2018, y el Y un 12%21. Este incremento se ha reflejado en los calendarios de muchos países, que han sustituido la dosis de MenC por MenACWY en la adolescencia y/o en el segundo año de vida22. De momento, solo Arabia Saudí, Argentina, Libia y Colombia recomiendan la vacunación en menores de 12 meses, aunque otros países están valorando esa posibilidad.
En España, desde la temporada 2014-2015, se ha detectado un aumento en la incidencia de EMI por incremento de W e Y. Esta tendencia, sin embargo, no se ha mantenido en la última temporada: los datos más recientes del Centro Nacional de Epidemiología (semana 40 de 2020) reflejan un descenso de EMI por serogrupo W (40 casos, tasa 0,08/100.000) y por Y (24 casos, tasa 0,05/100.000). En este descenso pueden haber influido factores, como la vacunación con MenACWY y la pandemia COVID-19 por falta de notificación en algunas CC.AA.
En 2019, la Comisión de Salud Pública publicó las recomendaciones de vacunación frente a EMI. Con relación a MenACWY, consideró prioritaria la vacunación de adolescentes y adultos jóvenes, sustituyendo MenC de los 12 años por MenACWY, y planteando un rescate entre 13 y 18 años en un plazo de 2-3 años, con objeto de alcanzar impacto epidemiológico lo antes posible. Castilla y León y Andalucía han incluido MenACWY en su calendario oficial a los 12 meses y 12 años.
El CAV-AEP apoya la sustitución de MenC por MenACWY en la adolescencia y a los 12 meses. Si no se administra MenACWY a los 12 meses, se debe asegurar la dosis de MenC para evitar un descenso en las coberturas.
Para el resto de las edades pediátricas la recomendación es de tipo individual.
Vacunación frente a sarampión, rubeola y parotiditis (vacuna triple vírica: SRP)Recomendación 2021: La 1.ª dosis de SRP se administrará a los 12 meses y la 2.ª a los 3-4 años. Esta última puede aplicarse como vacuna tetravírica (SRPV).
Aunque España mantiene la categoría de país libre de sarampión autóctono, en los últimos años, como en otros países de nuestro entorno y resto de regiones de la OMS, se ha objetivado un aumento progresivo del número de casos23, situación susceptible de empeorar si no se recupera el descenso de las coberturas vacunales producido durante la pandemia COVID-19. Mantener coberturas de vacunación superiores al 95% para las 2 dosis es esencial.
Se recomienda administrar la primera dosis a los 12 meses y la 2.ª a los 3-4 años, incluso como SRPV, aunque esto podría cambiar en un futuro próximo. La 2.ª dosis es imprescindible para corregir posibles fallos primarios de la primera y lograr una adecuada inmunidad de grupo. Respecto a la rubeola, desde 2013 en España solo se notifican casos esporádicos, 3 en 2019, sin que se haya registrado ningún caso de rubeola congénita desde 2014. Persisten los brotes de parotiditis entre los jóvenes.
Se mantiene la recomendación de administrar por separado (SRP y V) como primera dosis de la pauta en menores de 2 años24.
Vacunación frente a varicelaRecomendación 2021:Vacunación en todos los niños con 2 dosis, a los 15 meses y a los 3-4 años (en la segunda dosis se puede utilizar SRPV). En niños y adolescentes que no han padecido la enfermedad, no vacunados previamente, se recomienda vacunación de rescate con 2 dosis. Si ha recibido una dosis, se debe completar la vacunación con una segunda.
Desde 2016, todas las CC.AA. incluyen la vacunación frente a varicela con pauta de 2 dosis (15 meses y 3-4 años). Se dispone de dos vacunas monocomponentes y dos SRPV, que muestran elevada efectividad (92-97,3%) tanto en población vacunada como no vacunada25.
En 2020, 9 de las 19 CC.AA. han introducido la SRPV en la segunda dosis.
La implementación de la vacuna de varicela en los calendarios infantiles es una de las medidas más seguras y coste/efectivas26. Tras más de 20 años de vacunación infantil sistemática en muchos países se ha documentado un beneficio en salud no solo en la infancia, sino a escala poblacional27. Para evitar la varicela en vacunados, así como la circulación del virus, es necesario un esquema con 2 dosis28. Hasta la fecha, no existe evidencia de que la vacunación contra la varicela tenga un impacto sustancial comunitario en el herpes zóster en grupos de edad no vacunados29,30.
Vacunación frente al virus del papiloma humano (VPH)Recomendación 2021:Vacunación sistemática frente al VPH, preferentemente a los 12 años, con 2 dosis, independientemente del género.
La edad recomendada de vacunación son los 12 años, antes del inicio de las relaciones sexuales, para alcanzar el mayor beneficio y optimizar coberturas. Se recomienda también la vacunación de rescate y de las personas incluidas en grupos de riesgo.
La relación causal entre el virus del papiloma humano (VPH) no solo está demostrada en el cáncer de cérvix, sino en otros cánceres que afectan a ambos sexos, como el anal y el de cabeza y cuello31. La excelente efectividad de estas vacunas en la prevención de la infección persistente por VPH asociada a las lesiones preneoplásicas cervicales se traduce en una reducción de hasta el 85% de lesiones de alto grado incluso tras 10 años32, cáncer anogenital en varones33,34 y verrugas genitales en ambos sexos. Existen datos que sugieren también un impacto sobre el cáncer orofaríngeo35.
Las vacunas frente al VPH son extremadamente seguras, con un balance beneficio/riesgo muy favorable. Aunque en ninguno de los eventos adversos descritos se ha demostrado causalidad con las vacunas33, las coberturas en muchas CC.AA. continúan siendo inferiores a las de otras vacunas sistemáticas; se debe hacer un esfuerzo por mejorarlas.
El CAV-AEP insiste en recomendarla como vacunación sistemática, independientemente del género. La vacunación en varones está incluida en el calendario de 35 países31,36. La inmunogenicidad y seguridad es similar a la obtenida en mujeres37,38.
En España las vacunas autorizadas para su uso en ambos sexos contienen 2 (VHP2) o 9 genotipos (VPH9). La vacuna con 4 genotipos (VPH4), que aún se utiliza en algunas CC.AA. para vacunación sistemática, dejará de comercializarse. Todas protegen frente al cáncer de cérvix y lesiones preneoplásicas relacionadas con VPH. La VPH9 es la que ofrece mayor cobertura directa frente al cáncer cervical (90%) y proporciona una prevención potencial del 85-95% de los cánceres de vulva, vagina y ano relacionados con este virus39,40. VPH4 y VPH9 protegen directamente frente a verrugas genitales. El CAV-AEP recomienda que la vacunación sistemática en las diferentes CC.AA. se realice con el preparado elegido en cada una de ellas.
En la tabla 2 se muestran las fuentes de información y estrategias de búsqueda bibliográfica del documento.
Fuentes de información y estrategias de búsqueda bibliográfica del documento
| - TripDatabase: Búsqueda avanzada: (disease) (vaccine) (vaccination) |
| - Cochrane Library: Disease AND vaccine |
| - MEDLINE/Pubmed: (“disease/microorganism” [MeSH Terms]) AND (“vaccine” [MeSH Terms] OR “vaccination”[MeSH Terms]). Filters activated: Child birth-18 years, Human (Sort by: Best Match) |
| - EMBASE: “disease”/exp AND “vaccine”/exp |
| - Comunicaciones y ponencias en congresos nacionales e internacionales |
| - Fuentes primarias (libros de texto, bibliografía de artículos seleccionados en la búsqueda) |
| - Datos cedidos directamente por los autores (no publicados) |
| - Publicaciones no indexadas en bases de datos |
| - Información procedente de la industria farmacéutica |
| - Webs oficiales del Ministerio de Sanidad y el Instituto de Salud Carlos III |
La elaboración de estas recomendaciones (análisis de los datos publicados, debate, consenso y publicación) no ha contado con ninguna financiación externa a la logística facilitada por la AEP.
Conflicto de intereses (últimos 5 años)FJAG ha colaborado en actividades docentes subvencionadas por GlaxoSmithKline, MSD, Pfizer y Sanofi y como consultor en Advisory Board de GlaxoSmithKline, MSD, Pfizer y Sanofi.
MJCO ha colaborado en actividades docentes subvencionadas por GlaxoSmithKline, Novartis, MSD, Pfizer y Sanofi, como investigadora en ensayos clínicos de GlaxoSmithKline y Pfizer, y como consultora en Advisory Board de GlaxoSmithKline, Novartis, MSD, Pfizer y Sanofi.
JAA ha colaborado en actividades docentes subvencionadas por Astra, GlaxoSmithKline, MSD, Pfizer y Sanofi, como investigador en ensayos clínicos de GlaxoSmithKline, Novartis y Sanofi y como consultor en Advisory Board de GlaxoSmithKline, MSD, Pfizer y Sanofi.
MGS ha colaborado en actividades docentes subvencionadas por Astra, GlaxoSmithKline, MSD, Pfizer y Sanofi, como investigadora en ensayos clínicos de GlaxoSmithKline, Janssen, MSD y Sanofi y como consultora en Advisory Board de GlaxoSmithKline y Novartis.
NGS ha colaborado en actividades docentes subvencionadas por MSD y Sanofi y ha asistido a actividades docentes subvencionadas por Novartis y Pfizer.
EGL ha recibido ayuda económica para asistir a actividades docentes nacionales y ha participado en actividades docentes subvencionadas por GlaxoSmithKline, MSD, Pfizer y Sanofi, como investigadora en estudios de GlaxoSmithKline y MSD y como consultora en Advisory Board de GlaxoSmithKline.
AHM ha recibido ayuda económica para asistir a actividades docentes nacionales y ha participado en actividades docentes subvencionadas por Pfizer.
AIA ha colaborado en actividades docentes subvencionadas por GlaxoSmithKline, MSD, Pfizer y Sanofi, ha recibido ayuda económica de Pfizer para asistir a actividades docentes nacionales, y ha asistido a actividades docentes subvencionadas por GlaxoSmithKline, MSD y Pfizer.
AMM ha recibido ayuda económica de Pfizer para asistir a actividades docentes nacionales e internacionales, aunque desde que es miembro del CAV-AEP no he aceptado patrocinio directo alguno de ningún laboratorio farmacéutico para ninguna actividad (ni docente, ni discente).
MLNG ha colaborado en actividades docentes subvencionadas por Gilead, GlaxoSmithKline, Janssen, MSD, Pfizer y ViiV, como consultor en Advisory Board para Abbott, Astra Zeneca, Novartis y ViiV y en ensayos clínicos promovidos por GlaxoSmithKline, Pfizer, Roche y Sanofi.
JRC ha colaborado en actividades docentes subvencionadas por GlaxoSmithKline, MSD, Pfizer y Sanofi y como investigador en ensayos clínicos de GlaxoSmithKline y Pfizer.
A Javier Arístegui, José María Corretger, Manuel Merino y Luis Ortigosa, por su asesoría interna en la redacción y elaboración de estas recomendaciones.
Francisco José Álvarez García. Pediatra. Centro de Salud de Llanera. Asturias. Profesor Asociado en Ciencias de la Salud. Departamento de Medicina. Universidad de Oviedo.
María José Cilleruelo Ortega. Pediatra. Servicio de Pediatría. Hospital Universitario Puerta de Hierro-Majadahonda, Madrid. Departamento de Pediatría. Facultad de Medicina. Universidad Autónoma de Madrid.
Javier Álvarez Aldeán. Pediatra. Servicio de Pediatría. Hospital Costa del Sol. Marbella. Málaga.
María Garcés-Sánchez. Pediatra. Centro de Salud Nazaret. Valencia. Investigadora adscrita al Área de Vacunas. FISABIO. Valencia.
Nuria García Sánchez. Pediatra. Centro de Salud Delicias Sur. Zaragoza. Profesora Asociada en Ciencias de la Salud. Departamento de Pediatría. Facultad de Medicina. Universidad de Zaragoza.
Elisa Garrote Llanos. Pediatra. Sección de Infectología del Hospital Universitario Basurto. Bilbao. Profesora Asociada. Facultad de Medicina. Universidad del País Vasco. UPV-EHU.
Ángel Hernández Merino. Pediatra. Madrid.
Antonio Iofrío de Arce. Pediatra. Centro de Salud El Ranero. Murcia
Abián Montesdeoca Melián. Pediatra. Centro de Salud de Guanarteme. Las Palmas de Gran Canaria.
María Luisa Navarro Gómez. Pediatra. Servicio de Pediatría. Hospital Universitario Gregorio Marañón. Madrid. Profesora asociada. Departamento de Pediatría. Facultad de Medicina. Universidad Complutense de Madrid.
Jesús Ruiz-Contreras. Pediatra. Servicio de Pediatría. Hospital Universitario 12 de Octubre. Madrid. Departamento de Pediatría. Facultad de Medicina. Universidad Complutense de Madrid.




![Calendario de vacunaciones sistemáticas de la Asociación Española de Pediatría 2021. (1) Vacuna antihepatitis B (HB).- Tres dosis, en forma de vacuna hexavalente, a los 2, 4 y 11 meses de edad. Los hijos de madres HBsAg positivas o de serología desconocida recibirán además, al nacimiento, una dosis de vacuna HB monocomponente, junto con 0,5ml de inmunoglobulina antihepatitis B (IGHB) si se confirma que el HBsAg materno es positivo. Los lactantes vacunados al nacimiento seguirán el calendario habitual del primer año, por lo que recibirán 4 dosis de HB. A los niños y adolescentes no vacunados se les administrarán 3 dosis de vacuna monocomponente según la pauta 0, 1 y 6 meses. (2) Vacuna frente a la difteria, el tétanos y la tosferina (DTPa/Tdpa).- Cinco dosis: primovacunación con 2 dosis, a los 2 y 4 meses, de vacuna DTPa (hexavalente); refuerzo a los 11 meses (3.ª dosis) con DTPa (hexavalente); a los 6 años (4.ª dosis) con el preparado de carga estándar (DTPa-VPI), preferible al de baja carga antigénica de difteria y tosferina (Tdpa-VPI), y a los 12-14 años (5.ª dosis) con Tdpa. (3) Vacuna antipoliomielítica inactivada (VPI).- Cuatro dosis: primovacunación con 2 dosis, a los 2 y 4 meses, y refuerzos a los 11 meses (con hexavalentes) y a los 6 años (con DTPa-VPI o Tdpa-VPI). (4) Vacuna conjugada frente al Haemophilus influenzae tipo b (Hib).- Tres dosis: primovacunación a los 2 y 4 meses y refuerzo a los 11 meses con hexavalentes. (5) Vacuna conjugada frente al neumococo (VNC).- Tres dosis: las 2 primeras a los 2 y 4 meses, con un refuerzo a partir de los 11 meses de edad. La vacuna recomendada en nuestro país, por el CAV-AEP, sigue siendo la VNC13. (6) Vacuna frente al rotavirus (RV).- Dos o tres dosis de vacuna frente al rotavirus: a los 2 y 3-4 meses con la vacuna monovalente o a los 2, 3 y 4 meses o 2, 4 y 5-6 meses con la pentavalente. La pauta ha de iniciarse entre las 6 y las 12 semanas de vida (es muy importante para minimizar riesgos) y debe completarse antes de las 24 semanas en la monovalente y de las 32 en la pentavalente. El intervalo mínimo entre dosis es de 4 semanas. Ambas vacunas se pueden coadministrar con cualquier otra. (7) Vacuna frente al meningococo B (MenB).- 4CMenB. Tres dosis: se iniciará a los 2 meses de edad, con 2 dosis separadas por 2 meses y un refuerzo a partir de los 12 meses, siempre que hayan pasado, al menos, 6 meses de la última dosis de primoinmunización. Se puede coadministrar con las otras vacunas del calendario, aunque podría producir más fiebre; por lo que también se podría aplicar con una separación de 1 o 2 semanas con las otras vacunas inactivadas inyectables, hasta los 12 meses, para minimizar su posible reactogenicidad. No es necesaria la separación de 1 o 2 semanas con las vacunas MenACWY, triple vírica, de la varicela y del rotavirus. También se recomienda a cualquier edad en grupos de riesgo: asplenia anatómica o funcional, déficit de factores de complemento, tratamiento con eculizumab o ravulizumab, receptores de trasplante de progenitores hematopoyéticos, infección por VIH, episodio previo de EMI por cualquier serogrupo y contactos de un caso índice de EMI por serogrupo B en el contexto de un brote epidémico. (8) Vacuna conjugada frente al meningococo C (MenC) y vacuna frente a los meningococos ACWY (MenACWY).- Una dosis de vacuna conjugada MenC-TT a los 4 meses de edad. A los 12 meses y a los 12-14 años se recomienda una dosis de la vacuna MenACWY, aconsejándose un rescate progresivo hasta los 18 años de edad. En CC. AA. donde no está incluida a los 12 meses la vacuna en calendario sistemático, si los padres deciden no administrar MenACWY, deberá aplicarse la MenC-TT financiada por su comunidad. También se sigue recomendando especialmente MenACWY para niños y adolescentes que vayan a residir en países en los que la vacuna se indique a esa edad (EE. UU., Canadá, Argentina, Reino Unido, Austria, Grecia, Holanda, Italia y Suiza) y para los que tengan factores de riesgo de EMI: asplenia anatómica o funcional, déficit de factores del complemento, tratamiento con eculizumab y ravulizumab, receptores de trasplante de progenitores hematopoyéticos, infección por VIH, episodio previo de EMI por cualquier serogrupo y contactos de un caso índice de EMI por serogrupo A, C, W o Y en el contexto de un brote epidémico. Los viajeros a La Meca por razones religiosas y al llamado cinturón de la meningitis africano durante la estación seca deben recibir también MenACWY. (9) Vacuna frente al sarampión, la rubeola y la parotiditis (SRP).- Dos dosis de vacuna sarampión, rubeola, y parotiditis (triple vírica). La 1.ª a los 12 meses y la 2.ª a los 3-4 años de edad. La 2.ª dosis se podría aplicar en forma de vacuna tetravírica (SRPV). En pacientes susceptibles fuera de las edades anteriores, vacunación con 2 dosis de SRP con un intervalo de, al menos, un mes. (10) Vacuna frente a la varicela (Var).- Dos dosis: la 1.ª a los 15 meses (también es aceptable a los 12 meses de edad) y la 2.ª a los 3-4 años de edad. La 2.ª dosis se podría aplicar en forma de vacuna tetravírica (SRPV). En pacientes susceptibles fuera de las edades anteriores, vacunación con 2 dosis de vacuna monocomponente con un intervalo de, al menos, un mes. (11) Vacuna frente al virus del papiloma humano (VPH).- Vacunación sistemática universal frente al VPH, tanto de chicas como de chicos, a los 12 años, para prevenir los cánceres relacionados con este virus. Las 3 vacunas están autorizadas en varones, aunque con VPH2 es aún escasa la experiencia en ellos. Administrar 2 dosis a los 12 años. Pautas de vacunación según el preparado vacunal: para la vacuna tetravalente, pauta de 2 dosis (0 y 6 meses) entre 9 y 13 años, y pauta de 3 dosis (0, 2 y 6 meses) en ≥14 años; la bivalente y la nonavalente con pauta de 2 dosis (0 y 6 meses) entre 9 y 14 años y pauta de 3 dosis [0,1-2 (según preparado vacunal) y 6 meses] para ≥15 años. Es posible su coadministración con las vacunas MenC, MenACWY, las de hepatitis A y B, y con Tdpa. No hay datos de coadministración con la vacuna de la varicela, aunque no debería plantear problemas. Calendario de vacunaciones sistemáticas de la Asociación Española de Pediatría 2021. (1) Vacuna antihepatitis B (HB).- Tres dosis, en forma de vacuna hexavalente, a los 2, 4 y 11 meses de edad. Los hijos de madres HBsAg positivas o de serología desconocida recibirán además, al nacimiento, una dosis de vacuna HB monocomponente, junto con 0,5ml de inmunoglobulina antihepatitis B (IGHB) si se confirma que el HBsAg materno es positivo. Los lactantes vacunados al nacimiento seguirán el calendario habitual del primer año, por lo que recibirán 4 dosis de HB. A los niños y adolescentes no vacunados se les administrarán 3 dosis de vacuna monocomponente según la pauta 0, 1 y 6 meses. (2) Vacuna frente a la difteria, el tétanos y la tosferina (DTPa/Tdpa).- Cinco dosis: primovacunación con 2 dosis, a los 2 y 4 meses, de vacuna DTPa (hexavalente); refuerzo a los 11 meses (3.ª dosis) con DTPa (hexavalente); a los 6 años (4.ª dosis) con el preparado de carga estándar (DTPa-VPI), preferible al de baja carga antigénica de difteria y tosferina (Tdpa-VPI), y a los 12-14 años (5.ª dosis) con Tdpa. (3) Vacuna antipoliomielítica inactivada (VPI).- Cuatro dosis: primovacunación con 2 dosis, a los 2 y 4 meses, y refuerzos a los 11 meses (con hexavalentes) y a los 6 años (con DTPa-VPI o Tdpa-VPI). (4) Vacuna conjugada frente al Haemophilus influenzae tipo b (Hib).- Tres dosis: primovacunación a los 2 y 4 meses y refuerzo a los 11 meses con hexavalentes. (5) Vacuna conjugada frente al neumococo (VNC).- Tres dosis: las 2 primeras a los 2 y 4 meses, con un refuerzo a partir de los 11 meses de edad. La vacuna recomendada en nuestro país, por el CAV-AEP, sigue siendo la VNC13. (6) Vacuna frente al rotavirus (RV).- Dos o tres dosis de vacuna frente al rotavirus: a los 2 y 3-4 meses con la vacuna monovalente o a los 2, 3 y 4 meses o 2, 4 y 5-6 meses con la pentavalente. La pauta ha de iniciarse entre las 6 y las 12 semanas de vida (es muy importante para minimizar riesgos) y debe completarse antes de las 24 semanas en la monovalente y de las 32 en la pentavalente. El intervalo mínimo entre dosis es de 4 semanas. Ambas vacunas se pueden coadministrar con cualquier otra. (7) Vacuna frente al meningococo B (MenB).- 4CMenB. Tres dosis: se iniciará a los 2 meses de edad, con 2 dosis separadas por 2 meses y un refuerzo a partir de los 12 meses, siempre que hayan pasado, al menos, 6 meses de la última dosis de primoinmunización. Se puede coadministrar con las otras vacunas del calendario, aunque podría producir más fiebre; por lo que también se podría aplicar con una separación de 1 o 2 semanas con las otras vacunas inactivadas inyectables, hasta los 12 meses, para minimizar su posible reactogenicidad. No es necesaria la separación de 1 o 2 semanas con las vacunas MenACWY, triple vírica, de la varicela y del rotavirus. También se recomienda a cualquier edad en grupos de riesgo: asplenia anatómica o funcional, déficit de factores de complemento, tratamiento con eculizumab o ravulizumab, receptores de trasplante de progenitores hematopoyéticos, infección por VIH, episodio previo de EMI por cualquier serogrupo y contactos de un caso índice de EMI por serogrupo B en el contexto de un brote epidémico. (8) Vacuna conjugada frente al meningococo C (MenC) y vacuna frente a los meningococos ACWY (MenACWY).- Una dosis de vacuna conjugada MenC-TT a los 4 meses de edad. A los 12 meses y a los 12-14 años se recomienda una dosis de la vacuna MenACWY, aconsejándose un rescate progresivo hasta los 18 años de edad. En CC. AA. donde no está incluida a los 12 meses la vacuna en calendario sistemático, si los padres deciden no administrar MenACWY, deberá aplicarse la MenC-TT financiada por su comunidad. También se sigue recomendando especialmente MenACWY para niños y adolescentes que vayan a residir en países en los que la vacuna se indique a esa edad (EE. UU., Canadá, Argentina, Reino Unido, Austria, Grecia, Holanda, Italia y Suiza) y para los que tengan factores de riesgo de EMI: asplenia anatómica o funcional, déficit de factores del complemento, tratamiento con eculizumab y ravulizumab, receptores de trasplante de progenitores hematopoyéticos, infección por VIH, episodio previo de EMI por cualquier serogrupo y contactos de un caso índice de EMI por serogrupo A, C, W o Y en el contexto de un brote epidémico. Los viajeros a La Meca por razones religiosas y al llamado cinturón de la meningitis africano durante la estación seca deben recibir también MenACWY. (9) Vacuna frente al sarampión, la rubeola y la parotiditis (SRP).- Dos dosis de vacuna sarampión, rubeola, y parotiditis (triple vírica). La 1.ª a los 12 meses y la 2.ª a los 3-4 años de edad. La 2.ª dosis se podría aplicar en forma de vacuna tetravírica (SRPV). En pacientes susceptibles fuera de las edades anteriores, vacunación con 2 dosis de SRP con un intervalo de, al menos, un mes. (10) Vacuna frente a la varicela (Var).- Dos dosis: la 1.ª a los 15 meses (también es aceptable a los 12 meses de edad) y la 2.ª a los 3-4 años de edad. La 2.ª dosis se podría aplicar en forma de vacuna tetravírica (SRPV). En pacientes susceptibles fuera de las edades anteriores, vacunación con 2 dosis de vacuna monocomponente con un intervalo de, al menos, un mes. (11) Vacuna frente al virus del papiloma humano (VPH).- Vacunación sistemática universal frente al VPH, tanto de chicas como de chicos, a los 12 años, para prevenir los cánceres relacionados con este virus. Las 3 vacunas están autorizadas en varones, aunque con VPH2 es aún escasa la experiencia en ellos. Administrar 2 dosis a los 12 años. Pautas de vacunación según el preparado vacunal: para la vacuna tetravalente, pauta de 2 dosis (0 y 6 meses) entre 9 y 13 años, y pauta de 3 dosis (0, 2 y 6 meses) en ≥14 años; la bivalente y la nonavalente con pauta de 2 dosis (0 y 6 meses) entre 9 y 14 años y pauta de 3 dosis [0,1-2 (según preparado vacunal) y 6 meses] para ≥15 años. Es posible su coadministración con las vacunas MenC, MenACWY, las de hepatitis A y B, y con Tdpa. No hay datos de coadministración con la vacuna de la varicela, aunque no debería plantear problemas.](https://static.elsevier.es/multimedia/16954033/0000009400000001/v1_202101060630/S1695403320304409/v1_202101060630/es/main.assets/thumbnail/gr1.jpeg?xkr=ue/ImdikoIMrsJoerZ+w95erwEulN6Tmh1xJpRhO+VE=)

