Cada año fallecen en España alrededor de 2000 niños y adolescentes; sin embargo, conocemos poco las particularidades que envuelven a la muerte en pediatría. El objetivo de este estudio es documentar las características de los pacientes que fallecen a cargo de los equipos de cuidados paliativos pediátricos en España.
Pacientes y métodosEstudio retrospectivo, descriptivo y multicéntrico. Participaron 14 equipos de todo el territorio nacional.
ResultadosSe obtuvieron datos de 164 pacientes. En la mayoría la enfermedad de base eran procesos oncológicos, neurológicos y neuromusculares. La mediana de edad al fallecimiento fue de 6,9 años (RIC: 11,2). La mediana de tiempo de seguimiento por el equipo fue de 0,3 años (RIC: 0,8 años). Los síntomas más frecuentes en la última semana de vida fueron disnea, dolor, aumento de secreciones y trastornos del sueño. El número de fármacos que se administraban a cada paciente una semana previa al fallecimiento tuvo una mediana de 6 (RIC: 4). El lugar de fallecimiento de 95 de los pacientes (57,9%) fue el hospital y de 67 (40,9%) fue su domicilio.
ConclusionesLos pacientes presentaban un amplio rango de edad y una exposición sustancial a la polifarmacia. El tiempo de seguimiento nos muestra el acceso tardío a los programas de cuidados paliativos, deberíamos hacer un esfuerzo para la introducción temprana de estos cuidados y que no quede relegada al final de vida. En España existe una distribución desigual de recursos, sin que todos los equipos tengan la posibilidad de atención domiciliaria, por lo que el lugar de fallecimiento debemos interpretarlo con cautela.
Around 2000 children and adolescents die each year in Spain, however, we know little about the particularities of deaths in paediatrics. The purpose of this study is to document the characteristics of patients who die in the care of paediatric palliative care teams in Spain.
Patients and methodsRetrospective, descriptive, multicentre study. Fourteen teams from all over the country participated.
ResultsData were obtained from 164 patients. In most cases the underlying disease stemmed from oncological, neurological or neuromuscular processes. The median age at death was 6.9 years (RIC 11.2). The median follow-up time by the team was 0.3 years (RIC 0.8 years). The most frequent symptoms in the last week of life were dyspnoea, pain, increased secretions and sleep disorders. The median number of drugs administered to each patient one week prior to death was 6 (RIC 4). The place of death for 95 of the patients (57.9%) was hospital while 67 (40.9%) died at home.
ConclusionsThere was a wide age range of patients and they had substantial exposure to polypharmacy. The follow-up time shows that patients have late access to palliative care programmes. An effort should be made to introduce this care earlier rather than relegating it to the end of life. In Spain there is an unequal distribution of resources and not all teams can provide care at home. The place of death should be interpreted with caution.
Cada año fallecen en España alrededor de 2000 niños y adolescentes1 y 15.000 viven con el diagnóstico de una enfermedad potencialmente mortal2.
En las últimas décadas, gracias a la sofisticación y a los avances tecnológicos en el campo de la medicina ha habido un descenso en las cifras de mortalidad infantil en nuestro entorno, pero la muerte sigue estando presente en la pediatría, originando un verdadero desafío en el orden natural de la vida. Entre las causas de mortalidad conviven las muertes que ocurren de forma brusca e inesperada en un paciente con buen estado de salud previo con aquellas secundarias a patologías que amenazan o limitan la vida de un paciente, ocasionando un deterioro en la calidad de vida2. Dentro del segundo grupo, las más frecuentes son afecciones originadas en el período perinatal, malformaciones congénitas, deformidades, anomalías cromosómicas y los tumores malignos3.
Cuando a un menor se le diagnostica una afección que limita o pone en peligro su vida, su atención suele estar proporcionada por una amplia gama de profesionales de diferentes disciplinas entre los que se pueden encontrar los especialistas en cuidados paliativos pediátricos (CPP). Estos tienen el objetivo de mejorar la calidad de vida del paciente y su familia, dando un enfoque activo y dinámico de la atención, desde el diagnóstico hasta la muerte y proporcionando también atención en el duelo4,5.
Los cuidados paliativos constituyen uno de los pilares de la atención al final de la vida en la población infantil6, aunque no siempre están garantizados, existiendo una heterogeneidad en la prestación mundial7.
En España, en el año 1991 se puso en marcha el primer equipo de CPP en el Hospital Sant Joan de Deu. Tras este nacieron, de forma lenta, equipos en otros hospitales, con un mayor crecimiento a nivel nacional especialmente en los últimos 10 años. Hasta la fecha, no se ha hecho ningún análisis del perfil, características de la demanda y la provisión de estos servicios en aquellos pacientes que mueren a cargo de estos equipos.
El objetivo de este estudio es documentar las características sociodemográficas, clínicas y de tratamientos de los pacientes que fallecen a cargo de los equipos específicos de Cuidados Paliativos pediátricos (ECPP) en España, para comprender mejor las particularidades que envuelven a la muerte en pediatría y establecer información de referencia para futuros estudios.
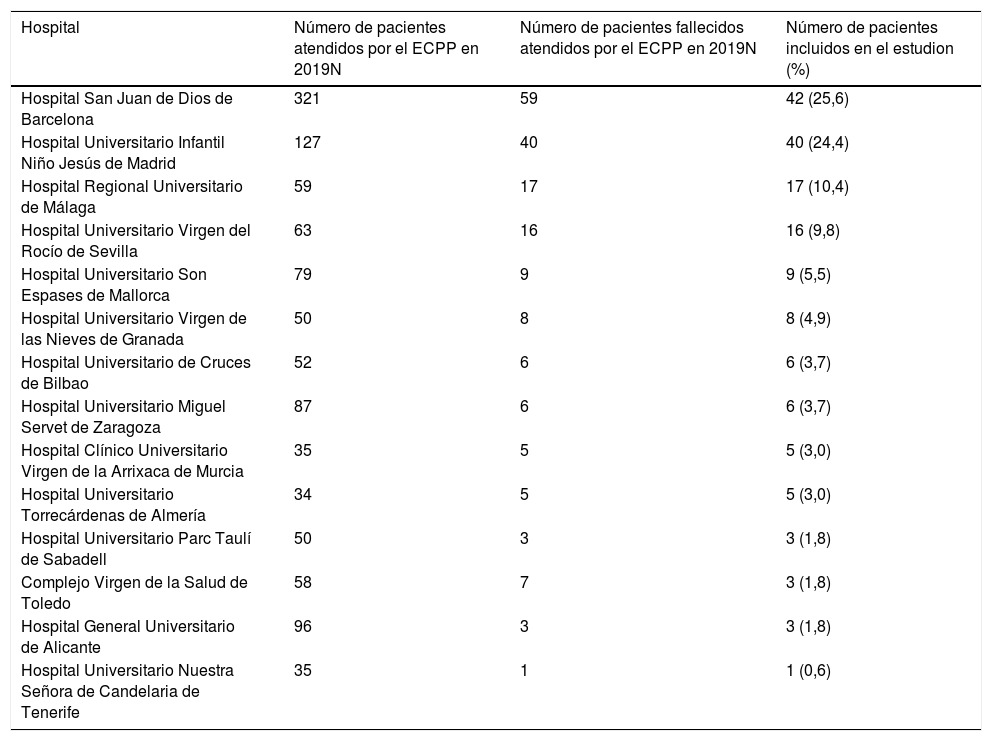
Pacientes y métodosEstudio retrospectivo, descriptivo y multicéntrico, realizado entre el 1 de enero y el 31 de diciembre de 2019. Para la recogida de datos participaron 14 ECPP de todo el territorio nacional (tabla 1).
Equipos específicos de cuidados paliativos pediátricos (ECPP) que participaron y número de pacientes incluidos por cada equipo
| Hospital | Número de pacientes atendidos por el ECPP en 2019N | Número de pacientes fallecidos atendidos por el ECPP en 2019N | Número de pacientes incluidos en el estudion (%) |
|---|---|---|---|
| Hospital San Juan de Dios de Barcelona | 321 | 59 | 42 (25,6) |
| Hospital Universitario Infantil Niño Jesús de Madrid | 127 | 40 | 40 (24,4) |
| Hospital Regional Universitario de Málaga | 59 | 17 | 17 (10,4) |
| Hospital Universitario Virgen del Rocío de Sevilla | 63 | 16 | 16 (9,8) |
| Hospital Universitario Son Espases de Mallorca | 79 | 9 | 9 (5,5) |
| Hospital Universitario Virgen de las Nieves de Granada | 50 | 8 | 8 (4,9) |
| Hospital Universitario de Cruces de Bilbao | 52 | 6 | 6 (3,7) |
| Hospital Universitario Miguel Servet de Zaragoza | 87 | 6 | 6 (3,7) |
| Hospital Clínico Universitario Virgen de la Arrixaca de Murcia | 35 | 5 | 5 (3,0) |
| Hospital Universitario Torrecárdenas de Almería | 34 | 5 | 5 (3,0) |
| Hospital Universitario Parc Taulí de Sabadell | 50 | 3 | 3 (1,8) |
| Complejo Virgen de la Salud de Toledo | 58 | 7 | 3 (1,8) |
| Hospital General Universitario de Alicante | 96 | 3 | 3 (1,8) |
| Hospital Universitario Nuestra Señora de Candelaria de Tenerife | 35 | 1 | 1 (0,6) |
Se incluyeron a los pacientes atendidos por los ECPP durante el período de estudio que fallecían a cargo del equipo, sin que la edad fuera un criterio de exclusión. La recogida de datos se realizó a través del análisis de las historias clínicas y se identificaron como perdidos aquellos pacientes que fallecieron a cargo del equipo de los que no se obtuvieron datos.
Se recogieron variables sociodemográficas como sexo, edad, fecha de diagnóstico, fecha de inclusión en el ECPP y fecha de fallecimiento. Desde el punto de vista clínico se registró la enfermedad de base y síntomas 7 días antes del fallecimiento, fármacos y dispositivos durante la semana previa al fallecimiento. También se recogieron variables relacionadas con las circunstancias del final de vida como motivo del fallecimiento, lugar de fallecimiento y adecuación de medidas terapéuticas.
Para la descripción de la enfermedad de base se empleó el «Sistema de clasificación de enfermedades crónicas complejas pediátricas», versión 2, desarrollado por Feudtner8.
Se realizó estadística descriptiva mediante análisis exploratorio de datos, con medidas de tendencia central, dispersión y de frecuencia. Se llevó a cabo análisis de la normalidad de las distribuciones mediante prueba de Kolmogorov-Smirnov, y evaluación de asimetría y curtosis. Las variables normales se describen con medias y desviaciones estándar y en caso contrario, como medianas y rango intercuartílico (RIC). Se realizó análisis bivariado mediante prueba de chi cuadrado y prueba exacta de Fisher en los casos necesarios, así como ANOVA para el análisis comparativo por subgrupos de Feudtner, con medidas de robustez central en caso de no homocedasticidad (que se comprobó con la prueba de Levene) mediante prueba de Brown-Forsythe.
ResultadosLa muestra total estuvo compuesta por 164 pacientes, de los cuales 84 eran de sexo femenino (51,2%) y 80 masculino (48,8%).
Las enfermedades de base se muestran en la tabla 2, correspondiendo la mayoría de la casuística a procesos oncológicos, neurológicos y neuromusculares. Se aplicó la clasificación según la Association for children with life-threatening or terminal conditions and their families (ACT)9 atendiendo a la enfermedad de base al diagnóstico (tabla 3).
Grupo ACT al diagnóstico
| Grupo ACT | n (%) |
|---|---|
| ACT 1: Niños en situación de amenaza para la vida y en los que un tratamiento curativo es posible, pero puede fracasar | 52 (31,7) |
| ACT 2: Niños en situaciones en las que la muerte prematura es inevitable, pero que pueden pasar largos períodos de tratamiento intensivo dirigidos a prolongar la vida | 3 (1,8) |
| ACT 3: Niños con progresión de su enfermedad, sin opciones de tratamiento curativo, en los que el tratamiento es exclusivamente paliativo y puede extenderse durante varios años | 69 (42,1) |
| ACT 4: Condiciones con alteraciones neurológicas, mayor susceptibilidad a complicaciones del estado de salud, situación irreversible pero no progresiva aumentan probabilidad de una muerte prematura | 40 (24,4) |
La mediana de la edad al diagnóstico fue de 1,5 años (RIC: 7,6) y la mediana de edad a la inclusión de los pacientes en los ECPP fue de 5,8 años (RIC: 31,8). No se encontraron diferencias significativas en la edad al diagnóstico según la enfermedad de base: F=1,77 (3;158; p=0,155), ni en la edad a la inclusión según la enfermedad de base: F=2,01 (3;158; p=0,114).
La mediana de tiempo de evolución de la enfermedad hasta el fallecimiento fue de 1,6 años (RIC: 4,3) y la del tiempo de seguimiento del paciente y su familia por el ECPP fue de 0,3 años (RIC: 0,8 años). No se encontraron diferencias significativas en el tiempo de evolución según la enfermedad de base: F=1,22 (3;158; p=0,309), ni en el tiempo de seguimiento según la enfermedad de base: F=0,79 (3;158; p=0,425).
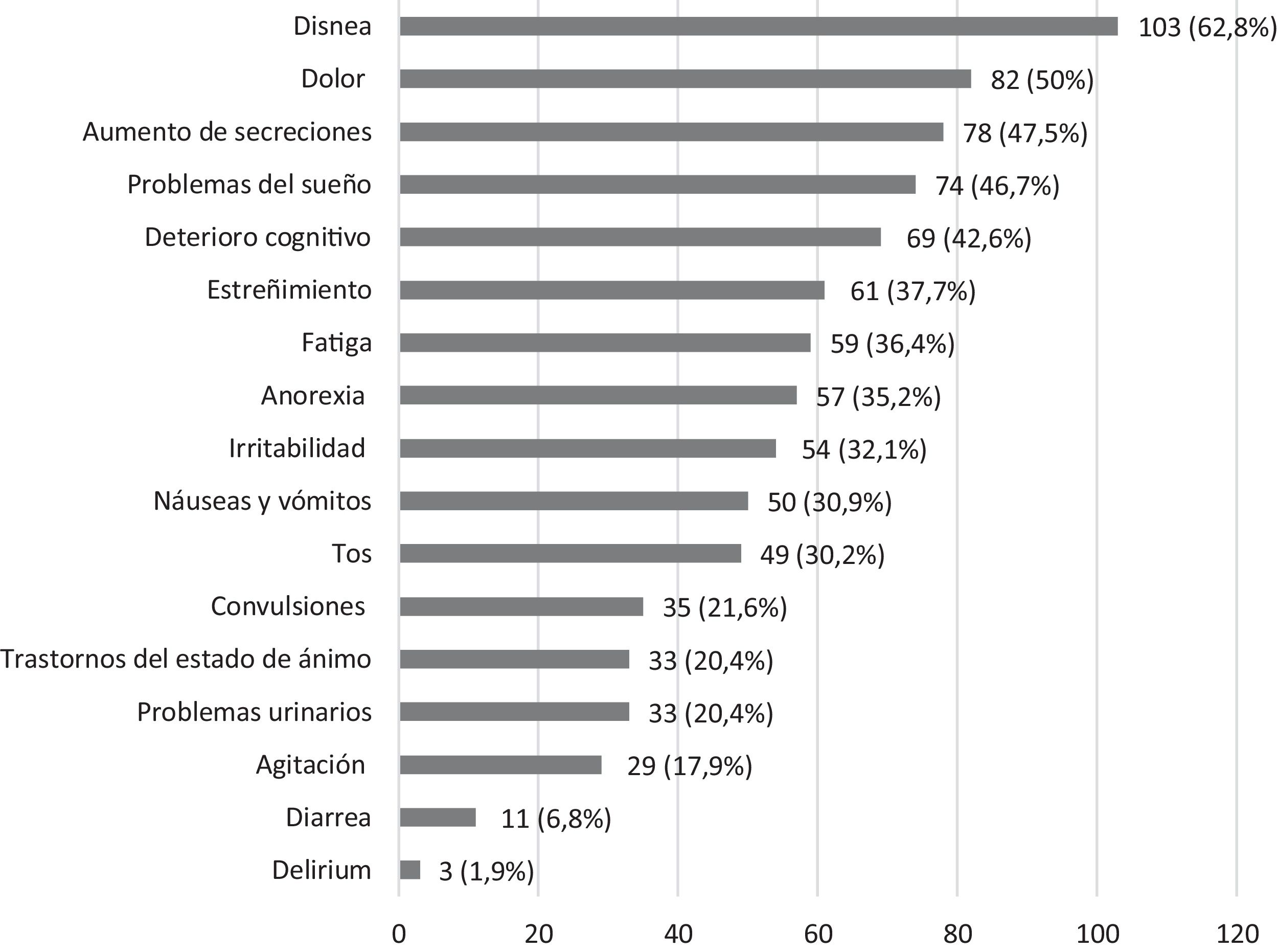
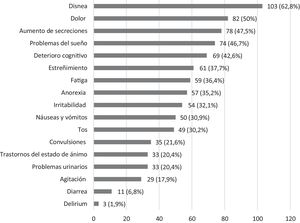
Los síntomas que aparecieron en los últimos 7 días de vida se muestran en la figura 1, con un número mediana de síntomas por paciente de 5,5 (RIC: 12). Los más frecuentes fueron la disnea (62,8%), el dolor (50%), el aumento de secreciones (47,5%) y los trastornos del sueño (46,7%).
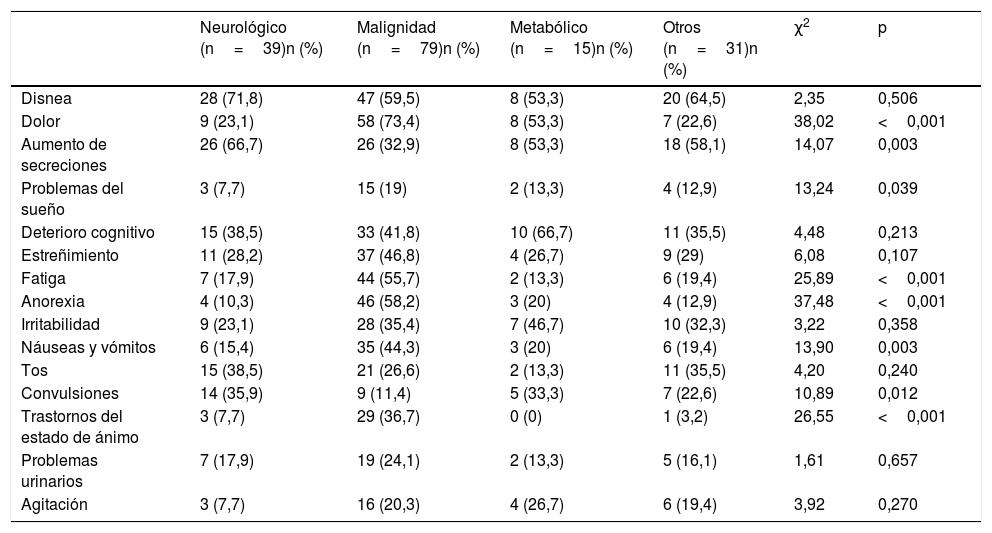
Analizamos cómo se distribuyeron los síntomas según los grupos de enfermedad base. Encontramos diferencias significativas en los pacientes con problemas neurológicos, que tenían más secreciones y convulsiones que el resto de los grupos y en los pacientes con un proceso maligno como enfermedad basal que presentaban más frecuentemente dolor, problemas del sueño, fatiga, náuseas y vómitos, anorexia y trastornos del estado de ánimo (tabla 4).
Distribución de síntomas por grupos de enfermedad de base
| Neurológico (n=39)n (%) | Malignidad (n=79)n (%) | Metabólico (n=15)n (%) | Otros (n=31)n (%) | χ2 | p | |
|---|---|---|---|---|---|---|
| Disnea | 28 (71,8) | 47 (59,5) | 8 (53,3) | 20 (64,5) | 2,35 | 0,506 |
| Dolor | 9 (23,1) | 58 (73,4) | 8 (53,3) | 7 (22,6) | 38,02 | <0,001 |
| Aumento de secreciones | 26 (66,7) | 26 (32,9) | 8 (53,3) | 18 (58,1) | 14,07 | 0,003 |
| Problemas del sueño | 3 (7,7) | 15 (19) | 2 (13,3) | 4 (12,9) | 13,24 | 0,039 |
| Deterioro cognitivo | 15 (38,5) | 33 (41,8) | 10 (66,7) | 11 (35,5) | 4,48 | 0,213 |
| Estreñimiento | 11 (28,2) | 37 (46,8) | 4 (26,7) | 9 (29) | 6,08 | 0,107 |
| Fatiga | 7 (17,9) | 44 (55,7) | 2 (13,3) | 6 (19,4) | 25,89 | <0,001 |
| Anorexia | 4 (10,3) | 46 (58,2) | 3 (20) | 4 (12,9) | 37,48 | <0,001 |
| Irritabilidad | 9 (23,1) | 28 (35,4) | 7 (46,7) | 10 (32,3) | 3,22 | 0,358 |
| Náuseas y vómitos | 6 (15,4) | 35 (44,3) | 3 (20) | 6 (19,4) | 13,90 | 0,003 |
| Tos | 15 (38,5) | 21 (26,6) | 2 (13,3) | 11 (35,5) | 4,20 | 0,240 |
| Convulsiones | 14 (35,9) | 9 (11,4) | 5 (33,3) | 7 (22,6) | 10,89 | 0,012 |
| Trastornos del estado de ánimo | 3 (7,7) | 29 (36,7) | 0 (0) | 1 (3,2) | 26,55 | <0,001 |
| Problemas urinarios | 7 (17,9) | 19 (24,1) | 2 (13,3) | 5 (16,1) | 1,61 | 0,657 |
| Agitación | 3 (7,7) | 16 (20,3) | 4 (26,7) | 6 (19,4) | 3,92 | 0,270 |
El número de fármacos que se administraban a cada paciente una semana previa al fallecimiento tuvo una mediana de 6 (RIC: 4) y los fármacos más empleados fueron la morfina en 90 pacientes (54,9%), metamizol en 75 pacientes (45,7%), paracetamol en 71 (43,3%), antibióticos en 71 (43,3%), midazolam en 67 (40,9%), corticoides en 56 (34,1%), antiepilépticos en 63 (38,4%), antieméticos en 44 (26,8%), fentanilo en 33 (20,1%) y gabapentina en 33 (20,1%). La vía de administración más usada en el caso de la morfina fue la intravenosa (n=38; 46,9%), oral/enteral (n=22; 27,1%) y subcutánea (n=21; 25,9%).
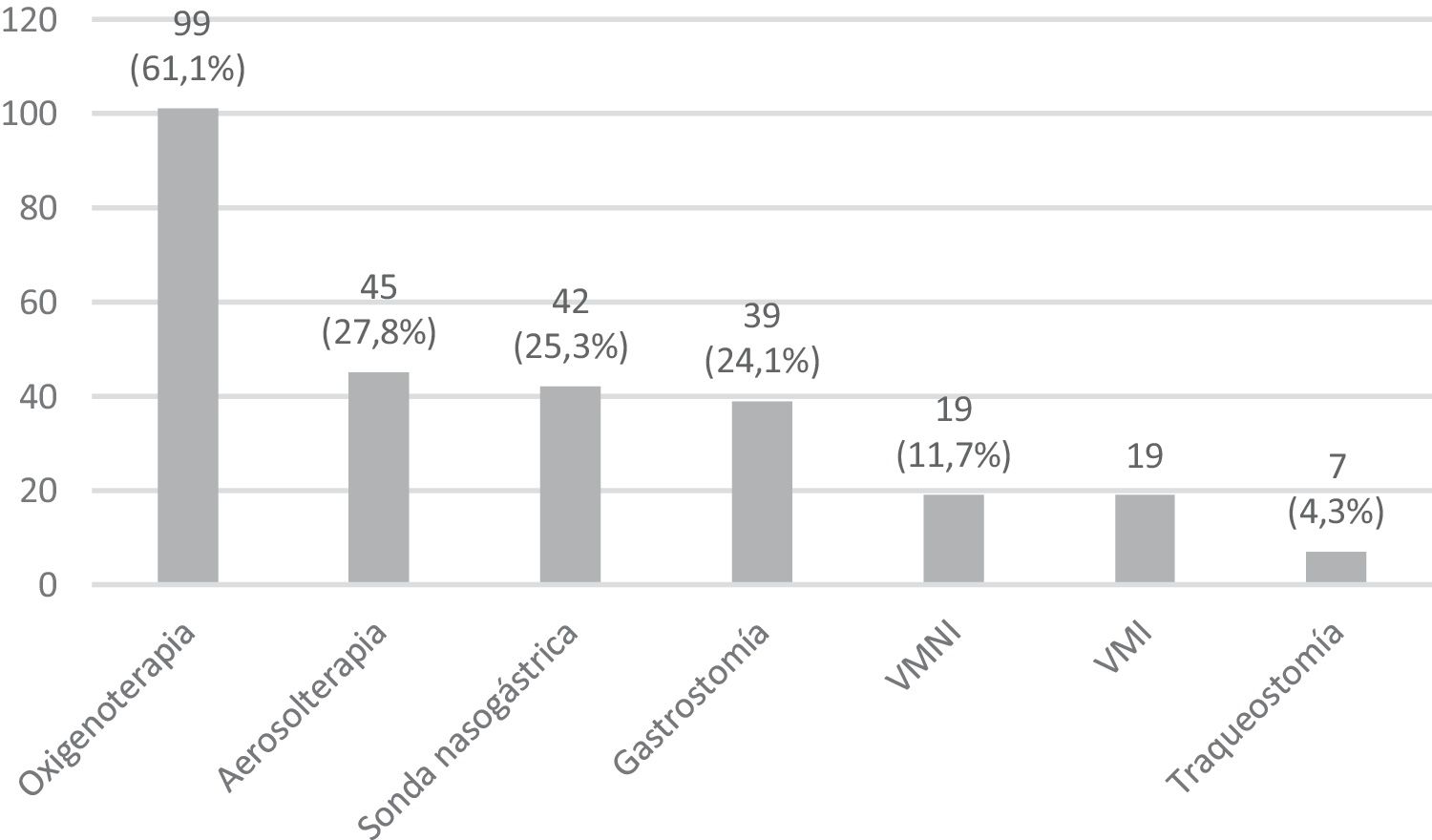
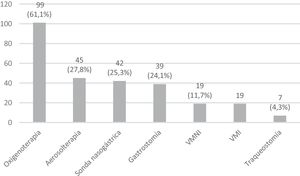
En cuanto al soporte de dispositivos técnicos que precisaban, la oxigenoterapia fue el más frecuente, empleada en 101 pacientes (61,6%) (fig. 2).
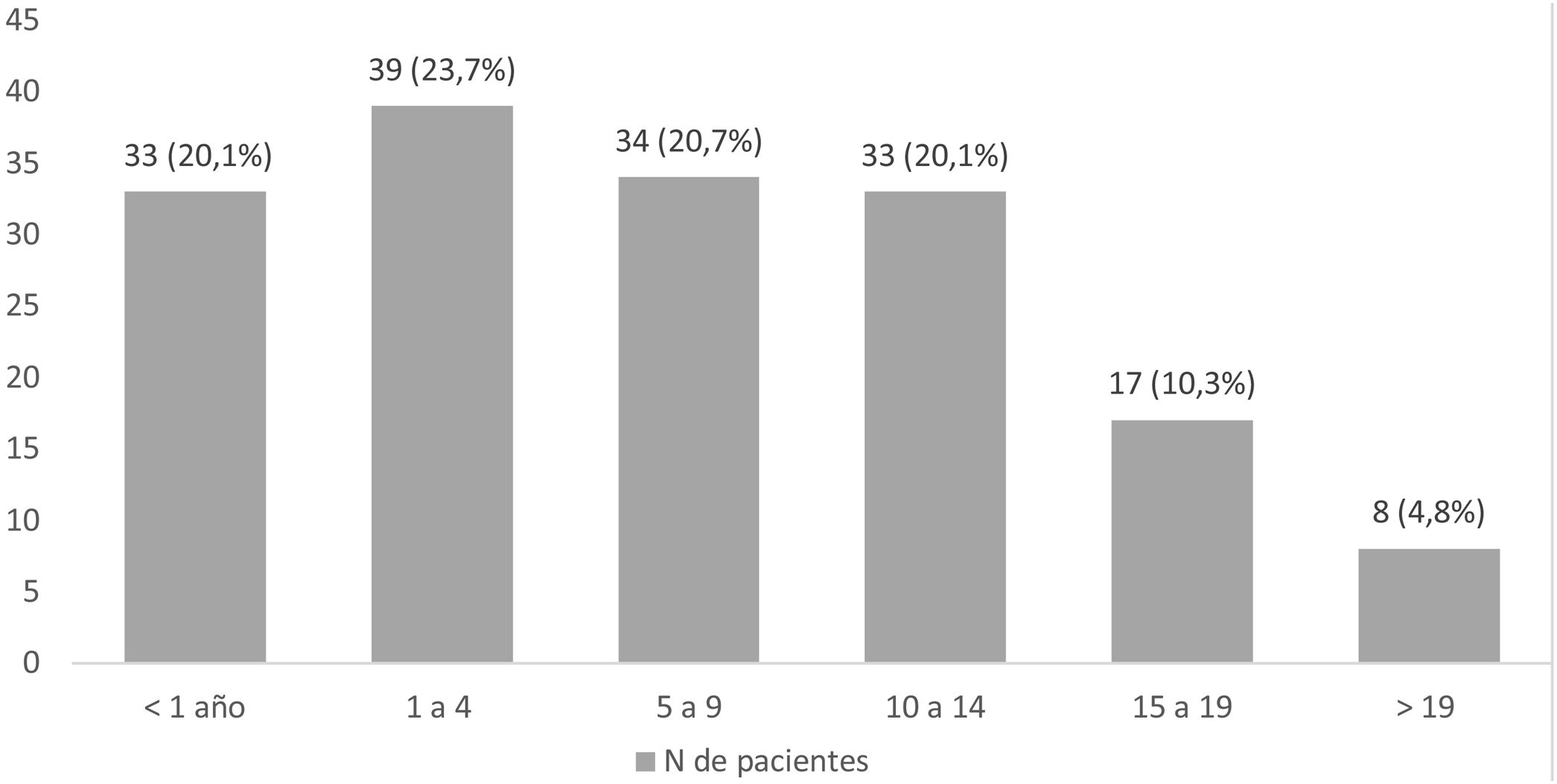
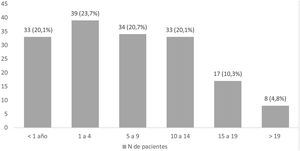
La mediana de edad al fallecimiento fue de 6,9 años (RIC: 11,2), de ellos el 65,1% entre 1 y 14 años, el 20,1% con menos de un año y el 15,1% con más de 14 años (fig. 3). El motivo de fallecimiento fue la progresión de la enfermedad de base en 101 pacientes (61,6%), comorbilidad en 51 pacientes (31,1%) y solo en 12 pacientes (7,3%) el fallecimiento fue de causa inesperada. Ciento dieciocho pacientes (72%) tenían consensuado con la familia la adecuación de medidas terapéuticas. El lugar de fallecimiento de 95 de los pacientes (57,9%) fue el hospital y de 67 (40,9%) fue su domicilio, 2 pacientes (1,2%) fallecieron durante el traslado de su domicilio al hospital.
DiscusiónEn este estudio, se describen las características de los niños y adolescentes que fallecieron en seguimiento por un ECPP en 14 centros de España. Los pacientes presentaban un amplio rango de edad y gran variedad de condiciones médicas subyacentes, tenían una exposición sustancial a la polifarmacia y alta dependencia de la tecnología médica.
Cinco hallazgos importantes merecen énfasis y discusión. Primero, en cuanto a la edad vemos que algunas poblaciones están subrepresentadas en nuestra muestra, en la que solo la quinta parte eran menores de un año. Si tenemos en cuenta que alrededor de la mitad de toda la mortalidad pediátrica ocurre durante el primer año de vida, esto podría indicar una infrautilización de los ECPP en este segmento de población. Serían necesarios futuros estudios con análisis que determinen si la causa es la falta de accesibilidad, patrones de práctica profesional, factores organizativos o baja aceptabilidad por parte de las familias, entre otras posibles causas. Encontramos este déficit también descrito en la literatura sobre todo en relación con los cuidados paliativos perinatales10,11 y cómo a través de programas específicos con preparación emocional a las familias y a los profesionales con respecto al diagnóstico, pronóstico, opciones de tratamiento y atención psicosocial se ha conseguido un aumento significativo de pacientes atendidos en este rango de edad.
Por otra parte, más del 15% de los pacientes que recibieron servicios eran mayores de 14 años, y de ellos, la tercera parte mayores de 19 años. Reflejamos la realidad de que una parte de los pacientes tratados en las unidades pediátricas no está compuesta por niños, sino por adultos cuya condición o enfermedad comenzó en la infancia o adolescencia. Esto subraya que los ECPP deben estar capacitados, tanto profesional como administrativamente, para brindar atención a pacientes adultos en casos seleccionados. La importancia de los cuidados transicionales de servicios pediátricos a servicios de adultos ofrece importantes lagunas en la literatura, con escasos resultados que reporten los mecanismos que garanticen el éxito12. Factores como la dependencia de los servicios pediátricos, la falta de confianza en otros proveedores o una comunicación inadecuada han sido reportados como barreras percibidas para esta transición por pacientes y familias13.
En segundo lugar, la caracterización de la patología subyacente en nuestra población de estudio ofrece algunas diferencias con respecto a la literatura, destacando el reto que conlleva clasificar en este sentido. A diferencia de los adultos en los que las enfermedades oncológicas son las predominantes en cuidados paliativos14, generalmente los principales diagnósticos de base en los pacientes que reciben CPP son las enfermedades neurológicas y los trastornos genéticos o congénitos, siendo el cáncer la enfermedad de base solo en el 20% de los niños atendidos10,15. Sin embargo, al analizar en nuestro estudio a los pacientes atendidos en final de vida los tumores malignos están presentes hasta en el 48% de nuestra muestra.
Con respecto a la mediana de tiempo de seguimiento, en nuestra muestra encontramos cifras inferiores a las publicadas por Siden et al.11 que encontraban que el 50% de los niños en su programa habían sobrevivido los últimos 10 meses.
Esto podría significar que sigue siendo frecuente el acceso tardío a los programas de CPP. A menudo, el reconocimiento de que la muerte es inevitable va por detrás de la realidad de la afección médica, lo que conlleva en muchos casos un enfoque de tratamientos desproporcionados. También se han reportado múltiples barreras entre los profesionales para una derivación temprana a los servicios de CPP16. Por otra parte, pueden existir barreras en las familias derivadas de la dificultad que a ellos les supone la entrada en un programa de CPP, lo que conlleva un reenfoque de objetivos en la atención necesaria17. En este sentido, la planificación anticipada de los cuidados es un componente esencial en los cuidados paliativos que permite a los profesionales alinear las necesidades e intereses del niño con las metas y deseos de las familias18. Para realizar una adecuada planificación anticipada de cuidados se necesita tiempo, por esto, debemos hacer un esfuerzo para la introducción temprana de estos cuidados y que no quede relegada al final de vida19.
En tercer lugar, en cuanto a los síntomas, la mayoría de los estudios publicados hasta la fecha se han centrado en síntomas concretos en determinados grupos poblacionales, siendo la anorexia, la fatiga, el dolor y la disnea los más prevalentes al final de vida en el caso de pacientes con cáncer20–22. En cambio, en relación con la población adulta, se han realizado pocas encuestas sobre los síntomas al final de la vida en niños con enfermedades limitantes o amenazantes para la vida. En nuestro estudio hemos encontrado que los profesionales sanitarios describían un número medio de síntomas por paciente de 5,5 (desviación estándar: 2,6) siendo solo 2 de los síntomas de alta prevalencia (más del 50%): la disnea y el dolor. También para Siden et al.11 los síntomas más prevalentes fueron disnea (41%) y dolor (22%) aunque con frecuencias más bajas. Para Drake et al.23, el número medio de síntomas era de 11,1 (desviación estándar: 5,6) y fueron de alta prevalencia la astenia, cambios en el comportamiento, alteraciones cutáneas, dolor y edemas, lo que nos puede hacer pensar en un manejo exitoso de los síntomas en nuestro caso. En otras publicaciones, donde eran los padres y no los profesionales los que informaban de los síntomas presentes en sus hijos al final de vida se ha descrito una discordancia significativa entre los informes de los padres y la documentación de los síntomas por parte de los médicos. Así, los padres que informaban que el médico no participaba activamente en la atención al final de la vida tenían más probabilidades de informar que su hijo sufría dolor. Por otra parte, los padres calificaban mejor la atención médica de su hijo moribundo cuando los médicos brindaban información clara e inequívoca sobre qué esperar al final de la vida, incluidos los síntomas24. Asimismo, el seguimiento de los pacientes por ECPP se asoció con una mayor probabilidad de que los padres describieran a su hijo como tranquilo y pacífico durante el último mes de vida22. De lo anterior se puede deducir que la atención al final de la vida incluye preparar a la familia para los síntomas que probablemente presenten los pacientes y puedan ser más preocupantes para los padres. El seguimiento de los pacientes en el final de vida y sus familias por ECPP hace que los profesionales sanitarios se anticipen a informar cuáles son los síntomas más frecuentes en esta etapa de la enfermedad, ayudando a los padres a aliviar su sufrimiento y a promover el bienestar futuro en el duelo25,26.
Cuarto, como era esperable, la presencia de politerapia una semana antes del fallecimiento está presente en nuestra muestra con una mediana de 6 fármacos (RIC: 4), y el uso de opioides y benzodiacepinas se encontraba dentro de los hábitos de prescripción habituales. Sin embargo, esta es muy inferior a lo descrito en la literatura publicada23,27. Estas diferencias pueden deberse a que en estudios como en el de Drake et al.23 el 66,7% de la muestra fallece en una unidad de cuidados intensivos donde es más habitual la politerapia, o el realizado por Sirkia et al. 27 que se centra en el tratamiento del dolor de niños con cáncer donde encuentran que la mayoría de los niños (89%) necesitaban analgésicos regulares durante la atención terminal. Existe una falta de evidencia en el control de síntomas en CPP28, lo que indica el desconocimiento general en la materia, ya que aunque en los últimos años ha habido un crecimiento de la investigación en CPP esta se ha centrado principalmente en la organización de los cuidados paliativos y no en el tratamiento de los síntomas.
Quinto, el lugar de la muerte fue el hospital en el 57,9% de los pacientes y el domicilio en el 40,9%. Teniendo en cuenta que actualmente en nuestro país no todos los ECPP tienen la posibilidad de atención domiciliaria debemos interpretar con cautela este hallazgo. En CPP la atención domiciliaria al final de vida debe ser un servicio básico, ya que los niños y sus familias tienden a preferir estar en casa en final de vida, existiendo evidencia de mejores resultados en los casos de atención domiciliaria29,30. En países como EE. UU. se ha demostrado que a medida que los ECPP avanzan, las muertes en domicilio están aumentando31. También Alemania ha descrito que en ECPP que brindan atención domiciliaria incluyendo un servicio de guardia, 24h/día/7 días a la semana, el 84% de los pacientes mueren en su hogar32. Por el contrario, otro estudio llevado a cabo en el Reino Unido con una amplia muestra ofrece cifras del 73% de muertes en el hospital33, lo que da una idea de la variabilidad existente a este respecto y su más que posible vinculación a la oferta de servicios disponibles. Se necesitan más investigaciones para saber qué factores afectan al lugar de la muerte en los pacientes que padecen enfermedades potencialmente mortales y sus familias34.
El presente estudio, en nuestro conocimiento, constituye el primer estudio en nuestro país sobre atención al final de vida en pediatría, características clínicas y de la provisión de la atención en ECPP pero tiene fortalezas y debilidades que deben tenerse en cuenta al interpretar los hallazgos. En cuanto a las fortalezas, la cohorte la forman pacientes atendidos durante el período de estudio de 14 sitios geográficamente diversos, esto nos proporciona un gran validez externa. En cuanto a las debilidades, nuestro método de recopilación de datos se basó en la revisión de historias clínicas con las conocidas limitaciones que ello comporta35. En futuros estudios es necesario abordar la inclusión de variables reportadas por los propios pacientes y sus familias, que permiten una evaluación mucho más exhaustiva del servicio provisto y las necesidades no cubiertas36. Además, el tamaño de algunos subgrupos según la clasificación de Feudtner era insuficiente para detectar diferencias y será necesaria la inclusión futura de más pacientes sucesivamente para tener suficiente potencia estadística para el análisis de algunos subgrupos.
La atención por ECPP representa un ideal en la atención de niños y adolescentes con enfermedades potencialmente mortales y sus familias para apoyarles y permitirles mantener resiliencia y afrontamiento, desde el momento del diagnóstico, especialmente en momentos de crisis y al final de vida37. Sin embargo, la realidad que ofrecen nuestros datos muestra un escenario con posibles deficiencias en la accesibilidad y desigualdades en la distribución de la provisión del servicio en determinados segmentos de población pediátrica.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.