Introducción
En pacientes diabéticos con mal control metabólico sometidos a hiperinsulinización puntual, se ha descrito hepatomegalia y elevación de las enzimas hepáticas séricas por acumulación de glucógeno hepático1-8. Este trastorno fue descrito por primera vez en 1930 por Paul Mauriac8. Si la hepatomegalia y la alteración de los niveles de enzimas hepáticas se acompaña de dislipemia, rasgos cushingoides y retraso del crecimiento y del desarrollo puberal podemos hablar de síndrome de Mauriac. La importancia de este cuadro radica en que constituye la causa más frecuente de disfunción hepática en niños o adolescentes con diabetes mellitus tipo 1 y en su reversibilidad mediante la optimización del tratamiento con insulina4.
Observación clínica (fig. 1)
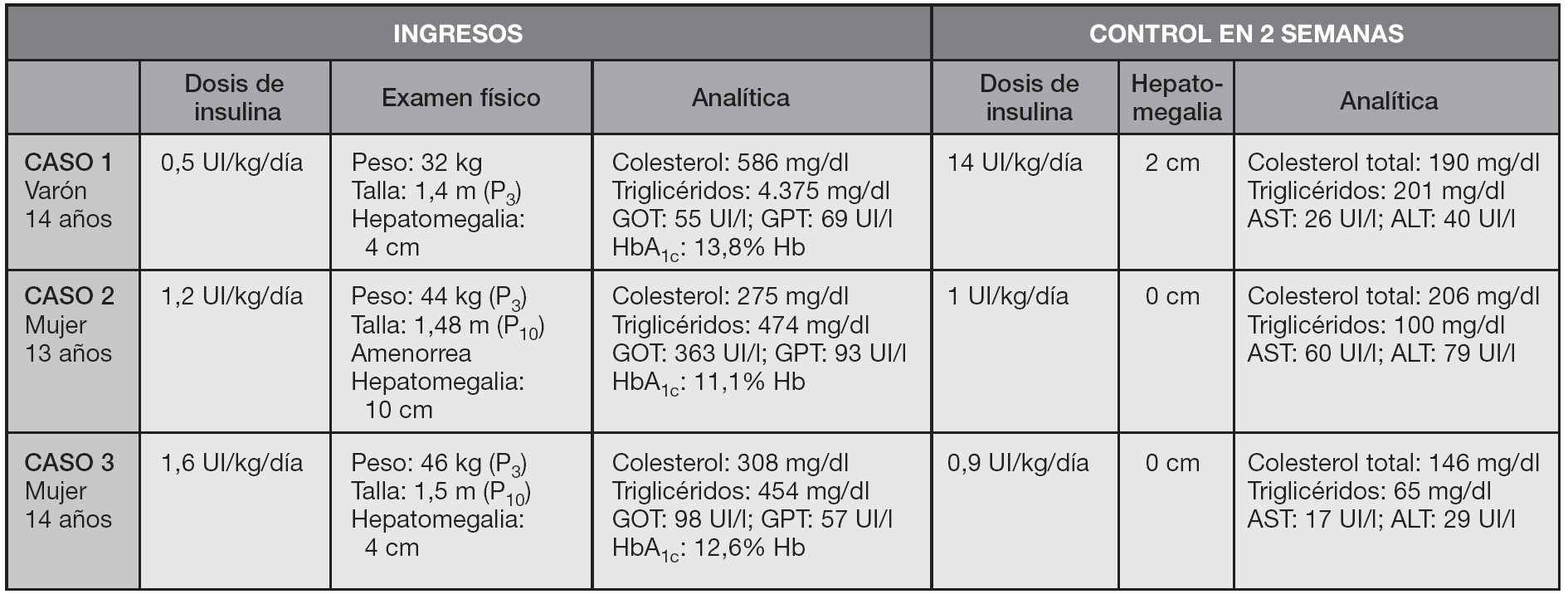
Figura 1.Datos clínico-analíticos iniciales y tras intensificar control metabólico.
Caso 1
Niño de 14 años de edad afectado de diabetes mellitus (DM) tipo 1 de 6 años de evolución, remitido para estudio de estancamiento pondoestatural, hepatomegalia y dislipemia. Abuelo materno afectado de DM tipo 2. Desde el diagnóstico de diabetes ha presentado varias crisis de descompensación, ingresando en cuatro ocasiones el último año por cetoacidosis diabética. No acude con regularidad a los controles y recibe tratamiento con 0,56 UI/kg por día de insulina en pauta discontinua y resincolestiramina. Presenta retraso del crecimiento con peso (33 kg) y talla (153 cm) inferiores al percentil 3 para su edad y sexo y en la exploración física destaca hepatomegalia de 4 cm y desarrollo puberal adulto. Analítica general: hemoglobina glucosilada (HbA1C) de 13,8 % de Hb, fructosamina de 630 µmol/l, colesterol total de 586 mg/dl, hipertrigliceridemia máxima de 4.375 mg/dl en ayunas, GOT 55 UI/l, GPT 69 UI/l, gammaglutamiltransaminasa (GGT) 113 UI/l y fosfatasa alcalina (FA) de 185 UI/l; Los valores de albúmina, pruebas de coagulación, amonio y bilirrubina fueron normales. La edad ósea era concordante con la cronológica y el fondo de ojo normal. Dentro del estudio etiológico se realizaron serologías virales para hepatitis que fueron negativas, test sudor y estudio de metabolopatías de resultado normal. La ecografía hepática informa una hepatomegalia homogénea de ecogenicidad normal. Durante el ingreso se optimiza el tratamiento con insulina a razón de 1,4 UI/kg/día en pauta discontinua. Permanece ingresado durante 10 días presentando mejoría progresiva de los controles glucémicos, disminución de la hepatomegalia hasta 2 cm y mejoría de los parámetros analíticos: colesterol total 190 mg/dl y triglicéridos 201 mg/dl, AST 26 UI/l, ALT 40 UI/l.
Caso 2
Niña de 13 años afectada de DM tipo 1 de 7 años de evolución que ingresa por cuadro agudo de abdominalgia, vómitos y cetosis. Presenta mal control de las glucemias a pesar de recibir tratamiento con insulina a razón de 1,2 UI/kg/día en pauta discontinua. Refiere amenorrea de 2 meses de evolución (menarquia a los 12 años). A la exploración física presenta peso en percentil 10 (44 kg) y talla en percentil 3 (148 cm), hepatomegalia dolorosa de 10 cm, estadio puberal P5 S5. Analítica general: HbA1C de 11,1 %, MBG 317 mg/dl, colesterol total 275 mg/dl, triglicéridos 474 mg/dl, AST 363 UI/l, ALT 93 UI/l y resto de parámetros de funcionalismo hepático normales. Los valores de FSH y LH fueron de 4,86 UI/l y 2,47 UI/l, respectivamente, y los de prolactina y hormonas tiroideas fueron normales. Se realiza estudio de hepatitis virales, α1-antitripsina, autoanticuerpos y enfermedad de Wilson con resultado negativo. La ecografía abdominal presenta hígado aumentado de tamaño con alteración de la ecogenicidad sugestiva de acumulación de glucógeno intrahepático. Se optimiza el tratamiento con insulina a razón de 1 UI/kg/día en pauta discontinua consiguiendo buenos controles glucémicos. En la visita de control a las 2 semanas presenta completa resolución de la hepatomegalia y valores de AST 60 UI/l, ALT 79 UI/l, colesterol total 206 mg/dl y triglicéridos 100 mg/dl. A los 2 meses del alta vuelve a presentar menstruaciones con regularidad.
Caso 3
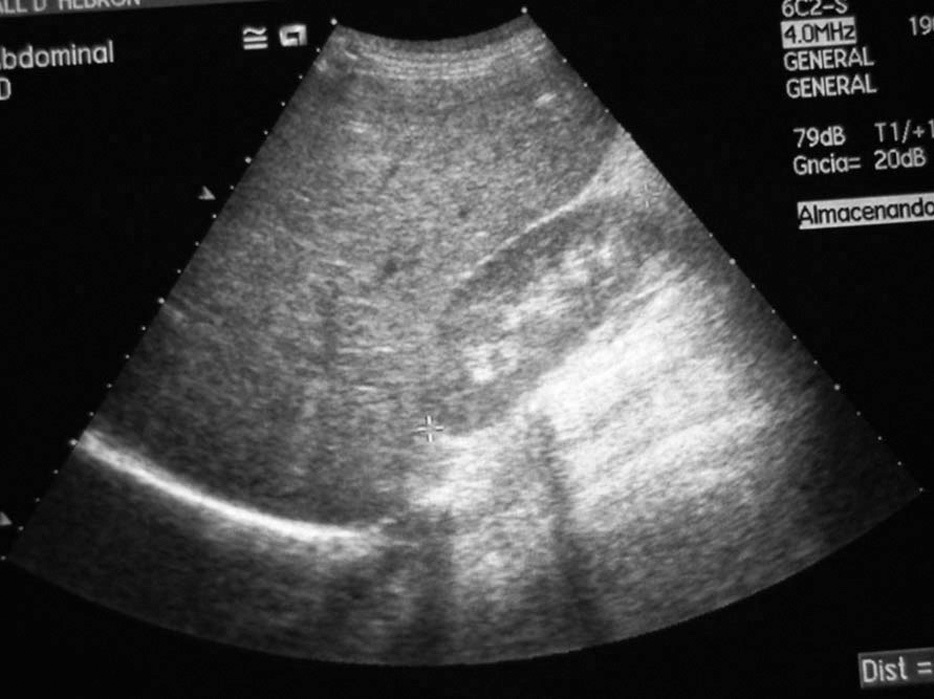
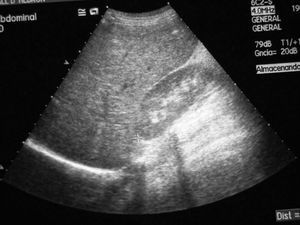
Niña de 14 años afectada de DM tipo 1 de 9 años de evolución, que ingresa por descompensación metabólica cetósica no acidótica con glucemia capilar superior a 500 mg/dl. En los últimos 7 meses ha ingresado en cinco ocasiones por cetoacidosis. Recibe tratamiento con insulina a razón de 1,6 UI/kg/día en pauta discontinua. A la exploración física presenta peso en percentil 10 (46 kg) y talla en percentil 3 (150 cm), hepatomegalia dolorosa de 4 cm y desarrollo sexual adulto. Analítica general: HbA1C 12,6 %, MBG 372 mg/dl, fructosamina 558 µmol/l, colesterol total 308 mg/dl, triglicéridos 454 mg/dl, AST 98 UI/l, ALT 57 UI/l y resto de parámetros de funcionalismo hepático normales. Estudio de enfermedad de Wilson, hepatitis virales y autoinmunes negativo. Ecografía abdominal: hígado aumentado de tamaño con alteración de la ecogenicidad sugestiva de acumulación de glucógeno intrahepático (fig. 2). Se instaura tratamiento insulínico en perfusión continua y posteriormente en pauta discontinua a razón de 0,9 UI/kg/día consiguiendo buenos controles glucémicos. En control a las 2 semanas presenta resolución de la hepatomegalia y valores de transaminasas de AST 17 UI/l, ALT 29 UI/l, colesterol total 146 mg/dl, triglicéridos 65 mg/dl.
Figura 2. Hepatomegalia con ecogenicidad sugestiva de depósito de glucógeno correspondiente al caso n.º 3.
Discusión
Las principales causas de afectación hepática en el paciente diabético son la esteatosis hepática (no alcohólica) y la glucogenosis hepática secundaria. La primera se asocia con frecuencia a pacientes obesos diabéticos tipo 2 con resistencia a la insulina mientras que la segunda es más frecuente en pacientes diabéticos tipo 1, especialmente durante la edad pediátrica o adolescencia. La esteatosis hepática puede conducir a la fibrosis e incluso a la cirrosis hepática a diferencia de la glucogenosis hepática secundaria en la que no se ha descrito.
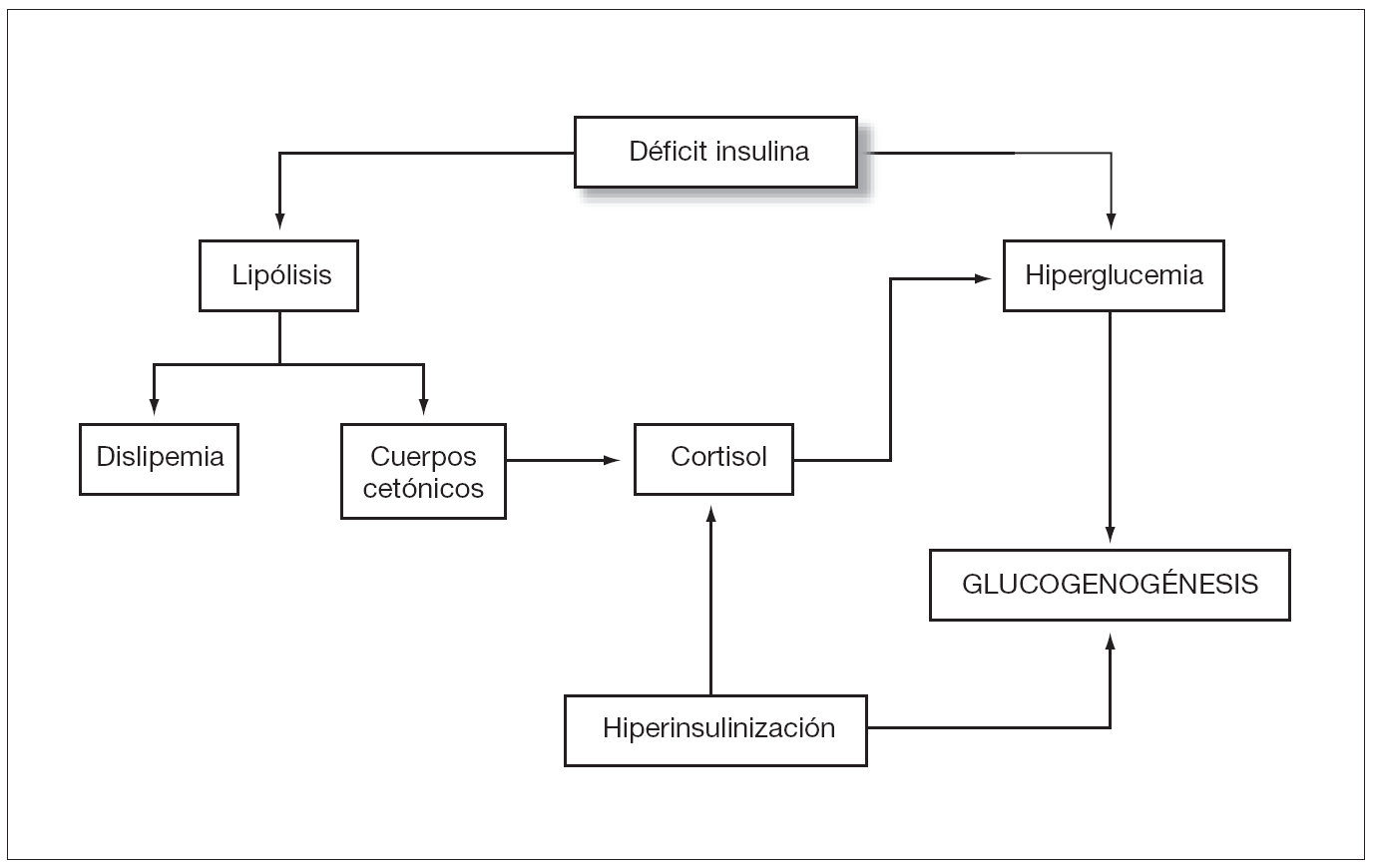
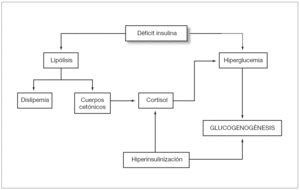
En los pacientes diabéticos tipo 1 mal controlados, los períodos de hiperglucemia, la hiperinsulinización puntual y el aumento de los niveles de cortisol como hormona contrarreguladora de la hipoglucemia reactiva, estimulan el depósito de glucógeno2. En situaciones de hiperglucemia, la entrada de glucosa en el hepatocito es libre y se almacena en éste en forma de moléculas de glucógeno. Por otra parte la insulinización insuficiente derivada del mal control metabólico promueve la lipólisis para la producción de cuerpos cetónicos. La cetosis activa la síntesis de cortisol, retroalimentando así la liberación de ácidos grasos y la hiperglucemia3.
Clínicamente se detecta hepatomegalia y esplenomegalia de forma ocasional. Un hallazgo común en estos pacientes es el retraso de crecimiento y/o hipogonadismo secundario al aumento de cortisol. El resultado se detecta analíticamente como dislipemia, hiperglucemia y cetosis, y si las transgresiones continúan, elevación de las cifras de transaminasas por ocupación citoplasmática de glucógeno en los hepatocitos8. La magnitud de elevación de las transaminasas es variable y es poco frecuente la alteración de otros parámetros de función hepática como hipoalbuminemia, coagulopatía, ascitis o hiperamonemia. La disminución de la hepatomegalia no se correlaciona con la normalización de las transaminasas ni de la glucemia1.
La histología muestra depósito de glucógeno intracitoplasmático y a veces degeneración grasa, mínima necrosis y arquitectura hepática intacta sin fibrosis significativa. Incluso en aquellos pacientes con gran elevación de transaminasas, histológicamente no se detecta necrosis importante. Un estudio realizado a partir de 68 biopsias hepáticas en niños afectados de diabetes mellitus tipo 1 concluyó que el 41 % mostraban depósito de glucógeno, esteatohepatitis en un 8 % y en la mitad de todos ellos un mínimo de degeneración grasa5,6.
Los casos anteriormente presentados son adolescentes diabéticos con insulinización ineficaz, desarrollo puberal completo, hepatomegalia, elevación de transaminasas y dislipemia y uno de ellos con retraso de crecimiento y otro con hipogonadismo hipogonadotropo transitorio, que tras la optimización de la insulinoterapia presentan mejoría clínico-analítica en el plazo de 2 semanas.
Por todo lo expuesto concluimos que la glucogenosis (fig. 3) hepática reversible con insulina es una causa muy común de hepatomegalia y elevación de enzimas hepáticas en niños y adolescentes con diabetes mellitus tipo 1. Tras descartar otras causas de disfunción hepática de etiología viral o autoinmune se aconseja optimizar el tratamiento con insulina manteniendo buenos controles glucémicos durante unas 3-4 semanas, a la espera de la resolución del cuadro, sin necesidad de proceder a pruebas diagnósticas más invasivas como la biopsia hepática.
Figura 3. Esquema etiológico del síndrome de Mauriac: tanto el déficit de insulina como el exceso promueven el depósito de glucógeno hepático.
Correspondencia: Dra. M. Flotats Bastardas.
Servicio de Endocrinología Pediátrica. Hospital Materno-Infantil Vall d'Hebron.
Sant Ferran, 11 casa 4. 08960 Sant Just Desvern. Barcelona. España.
Correo electrónico: 39829mfb@comb.es
Recibido en mayo de 2007.
Aceptado para su publicación en mayo de 2007.