La parada cardiaca en niños tiene una elevada mortalidad. Para mejorar los resultados de la reanimación cardiopulmonar (RCP) es esencial la difusión de las recomendaciones internacionales de RCP y el entrenamiento de los profesionales sanitarios y la población general. Este artículo resume las recomendaciones europeas de RCP pediátrica de 2015, que están basadas en la revisión de los avances en RCP y el consenso en la ciencia y de tratamiento realizados por el Consejo Internacional de Resucitación. Las recomendaciones españolas de RCP pediátrica elaboradas por el Grupo Español de Reanimación Cardiopulmonar Pediátrica y Neonatal son una adaptación de las recomendaciones europeas y serán las utilizadas para la formación en reanimación a los profesionales sanitarios y la población general.
En el artículo se destacan los principales cambios con respecto a las anteriores del 2010 en prevención de la parada cardiaca, diagnóstico de la parada cardiaca, RCP básica, RCP avanzada y cuidados posresucitación, y se presentan los algoritmos de tratamiento de RCP básica, desobstrucción de la vía aérea y RCP avanzada.
Cardiac arrest has a high mortality in children. To improve the performance of cardiopulmonary resuscitation, it is essential to disseminate the international recommendations and the training of health professionals and the general population in resuscitation.
This article summarises the 2015 European Paediatric Cardiopulmonary Resuscitation recommendations, which are based on a review of the advances in cardiopulmonary resuscitation and consensus in the science and treatment by the International Council on Resuscitation. The Spanish Paediatric Cardiopulmonary Resuscitation recommendations, developed by the Spanish Group of Paediatric and Neonatal Resuscitation, are an adaptation of the European recommendations, and will be used for training health professionals and the general population in resuscitation.
This article highlights the main changes from the previous 2010 recommendations on prevention of cardiac arrest, the diagnosis of cardiac arrest, basic life support, advanced life support and post-resuscitation care, as well as reviewing the algorithms of treatment of basic life support, obstruction of the airway and advanced life support.
La parada cardiaca (PC) en niños es tiene una elevada morbimortalidad. Los estudios en reanimación cardiopulmonar (RCP) son muy complejos1-3 y los avances son lentos. A pesar de ello, los resultados de la RCP pediátrica han mejorado significativamente, por la difusión de las recomendaciones internacionales de RCP y el entrenamiento de los profesionales sanitarios y la población general1-3.
El consejo internacional de resucitación (ILCOR) revisa cada 5 años los avances en RCP y elabora las recomendaciones internacionales de consenso en la ciencia y de tratamiento (CoSTR)4,5. El Consejo Europeo de Resucitación, basándose en el CoSTR, realiza sus recomendaciones de RCP5-8 y asume que estas recomendaciones necesitan adaptaciones nacionales6. Las recomendaciones españolas de RCP pediátrica elaboradas por el Grupo Español de RCP Pediátrica y Neonatal son una adaptación de las recomendaciones europeas5.
Este artículo resume las recomendaciones de RCP pediátrica de 20154,5, destacando los principales cambios con respecto a las anteriores9.
Prevención de la parada cardiaca- –
Detección de los niños con riesgo de PC: un porcentaje importante de los niños que presentan una PC lo hacen tras un periodo de descompensación clínica. Por ello, la detección precoz del deterioro del paciente es esencial para reducir la morbimortalidad de los niños en estado grave.
- –
Actuación: en el niño con riesgo de PC es muy importante seguir un esquema ordenado de valoración e intervención que siga la siguiente secuencia: A (vía aérea), B (respiración), C (circulación), D (disfunción o neurológico) y E (exposición). Hay que revaluar frecuentemente al niño siguiendo esta secuencia.
- –
Organización de la atención a la PC: cada hospital, según sus características, debe decidir la organización de la asistencia a la PC en niños, teniendo en cuenta que los equipos de respuesta rápida pueden reducir el riesgo y mejorar el pronóstico de la PC en los niños hospitalizados10.
- –
Expansión con líquidos: la expansión es necesaria cuando existe hipovolemia absoluta o relativa (shock séptico o shock anafiláctico). Aunque todavía el líquido inicial más utilizado es el suero salino fisiológico, los cristaloides balanceados producen menos acidosis hiperclorémica11. Los resultados de un amplio estudio en niños africanos con enfermedad febril encontró que los pacientes tratados con expansión de volumen tuvieron mayor mortalidad que los que no la recibieron12. Debido a los potenciales riesgos de la expansión de volumen, en el momento actual no se recomienda administrar un bolo de expansión de líquidos en los niños con enfermedad febril que no presenten fallo circulatorio5.
- –
Tratamiento de las arritmias: en los niños con taquicardia supraventricular que no respondan a maniobras vagales y/o fármacos, y requieran tratamiento eléctrico (cardioversión sincronizada), se recomienda utilizar una dosis inicial de 1J/kg5. Previamente, se recomendaba una dosis inicial de 0,5J/kg9.
- –
Diagnóstico de PC: la palpación del pulso no es un método fiable, como único parámetro, para decidir la necesidad de compresiones torácicas13. Por tanto, si el niño no tiene signos vitales, se deben iniciar las compresiones torácicas, salvo que se esté seguro de poder palpar un pulso arterial central en 10 s.
- –
Ecografía: la ecografía puede ayudar a detectar actividad cardiaca y algunas causas de PC potencialmente tratables, pero su uso no debe interferir con las maniobras de RCP.
- –
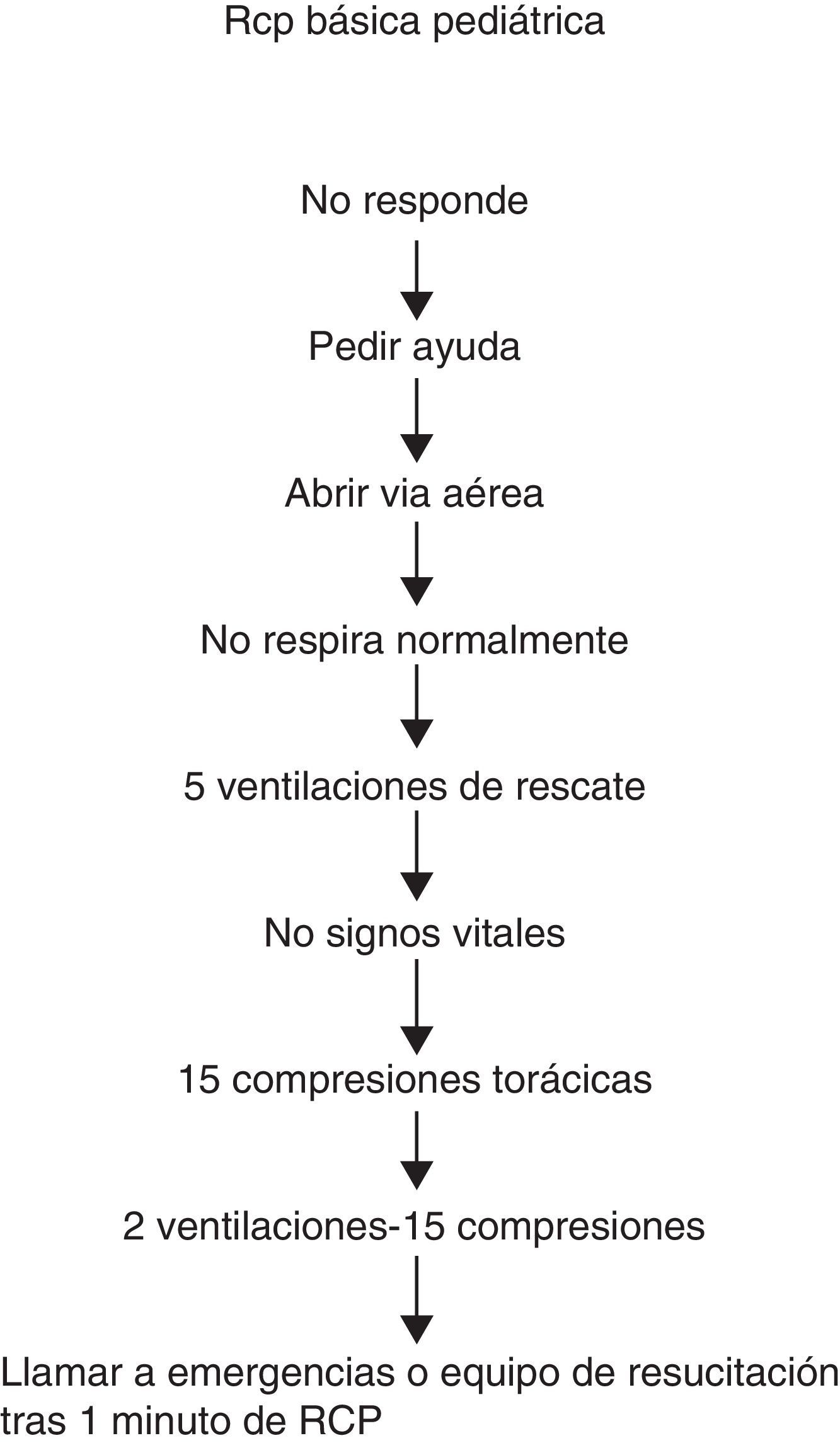
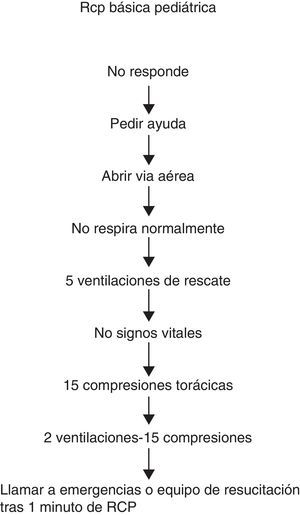
Algoritmo de RCP básica: la figura 1 resume los pasos a realizar en la RCP básica pediátrica. Las maniobras son las mismas que en las recomendaciones del 20105,9.
- –
Orden en la secuencia de maniobras: no existe ninguna evidencia que demuestre que la secuencia CAB compresiones torácicas, vía aérea y respiración) sea superior a la secuencia ABC (vía aérea, respiración y compresiones torácicas)4,14. En las recomendaciones actuales en Europa5 y España se mantiene la secuencia ABC, que es la que se ha enseñado hasta ahora. Además, en el niño la causa de PC es frecuentemente respiratoria y en ella la ventilación es fundamental para la recuperación de la PC. Por tanto, en el niño, tras valorar el estado de consciencia y abrir la vía aérea, se deben dar 5 insuflaciones de rescate y realizar RCP durante un minuto antes de ir a buscar ayuda.
- –
Duración de la ventilación: se recomienda que la insuflación durante la RCP básica dure alrededor de 1 s para unificar las recomendaciones de los niños y adultos para la población general, y así facilitar el aprendizaje.
- –
Compresiones torácicas más ventilación frente a solo compresiones torácicas: la RCP con compresiones cardiacas y ventilación es mejor que la reanimación solo con compresiones torácicas1. La recomendación en niños con PC es realizar ventilación y compresiones torácicas. Solamente si el reanimador no sabe dar ventilaciones puede realizar solo compresiones torácicas, ya que esto es mejor que no hacer nada.
- –
Profundidad de las compresiones torácicas: en las compresiones torácicas el esternón debe deprimirse por lo menos un tercio del diámetro torácico anteroposterior (más o menos 4cm en el lactante y 5cm en el niño). Sin embargo, medir la profundidad del masaje durante la RCP es muy complicado. Algunos dispositivos permiten hacerlo, pero no se ha demostrado claramente su utilidad para guiar la RCP en niños15.
- –
Técnica de las compresiones torácicas en los lactantes: si hay un solo reanimador, la compresión con 2 dedos perpendiculares al esternón permite una mejor coordinación entre las compresiones torácicas y la ventilación. En cambio, si hay 2 o más reanimadores se debe usar la técnica del abrazo del tórax con las 2 manos, ya que es más efectiva.
- –
Activación del sistema de emergencias: cuando un niño pierde la consciencia, es esencial conseguir ayuda rápidamente. Si solo hay un reanimador, este debe iniciar la RCP durante 1 min antes de ir a buscar ayuda. Si hay más de un reanimador, uno de ellos debe iniciar la RCP, mientras que el otro busca la ayuda. Solamente en los raros casos en que el reanimador observa que el niño presenta una pérdida brusca de consciencia y sospecha que es de origen cardiaco, debe llamar primero y a continuación empezar la reanimación, porque puede que el niño necesite una desfibrilación.
- –
Desfibrilador semiautomático (DEA): no se debe abandonar nunca la RCP para ir a buscar un DEA, salvo que se sospeche de que la causa de la PC sea una arritmia ventricular y el DEA esté cercano y accesible. En los niños mayores de 8 años o 25kg, se debe utilizar el DEA con los parches del adulto. En los niños entre 1 y 8 años, se deben utilizar parches pediátricos (con descarga atenuada 50 a 75J). Si no está disponible el parche pediátrico, se debe utilizar el parche de adultos.
- –
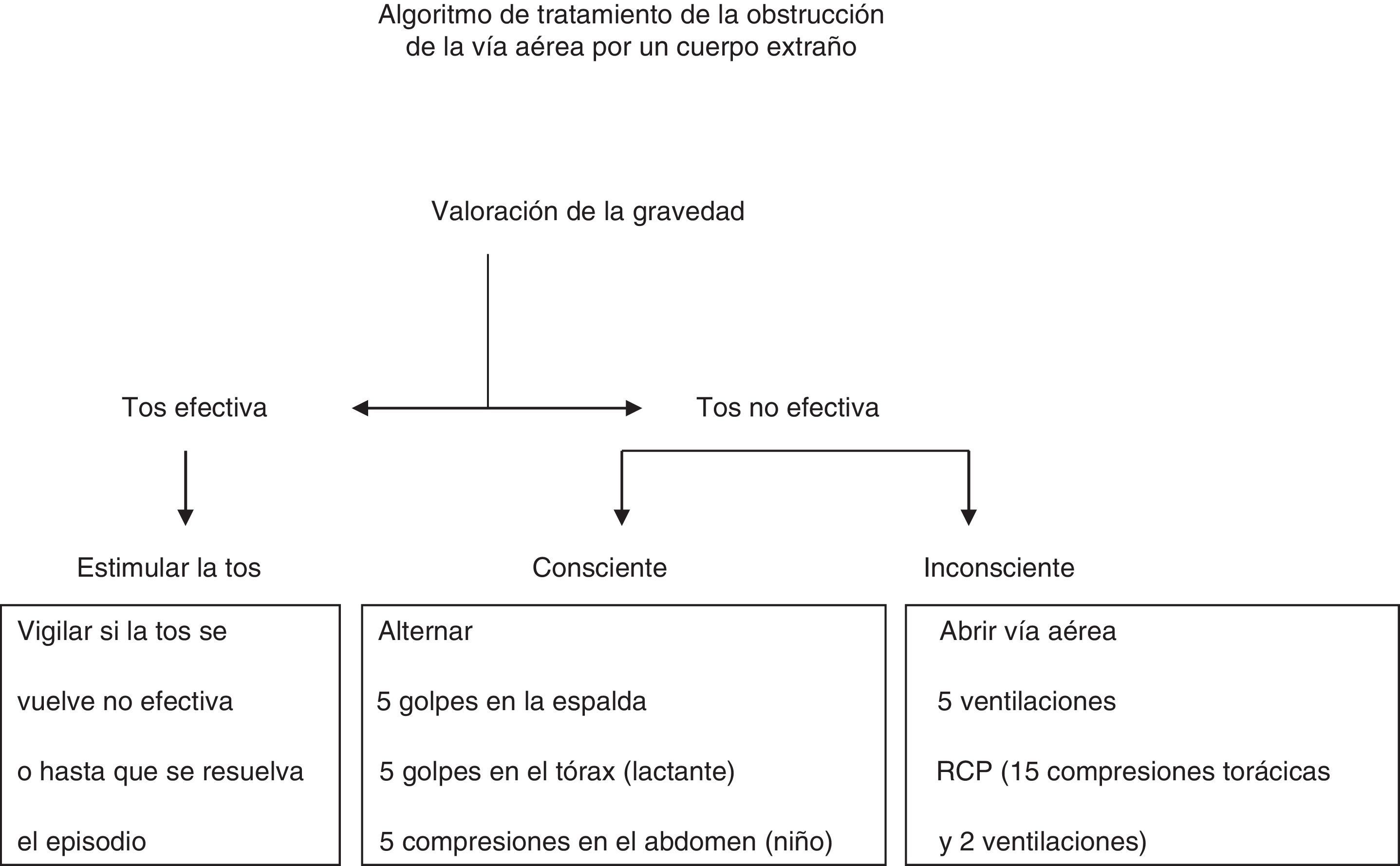
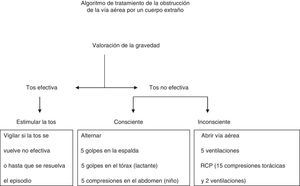
Obstrucción de la vía aérea por un cuerpo extraño (OVACE): no hay cambios en las recomendaciones de tratamiento (fig. 2), ya que no se han desarrollado nuevos estudios que hayan analizado este problema. Los golpes en la espalda, los golpes torácicos y las compresiones abdominales intentan aumentar la presión intratorácica para expulsar el cuerpo extraño. Si una de estas maniobras no es efectiva, se pueden intentar las otras de forma rotatoria hasta que el objeto sea eliminado o se solucione la obstrucción. Sin embargo, ir cambiando entre 3 maniobras es muy complicado de enseñar, recordar y aplicar en una situación de riesgo vital. Por ese motivo, el Grupo Español de RCP Pediátrica y Neonatal recomienda rotar golpes en la espalda y torácicos en el lactante y golpes en la espalda y abdominales en el niño en secuencias de hasta 5, siempre que el niño no haya perdido la consciencia.
- –
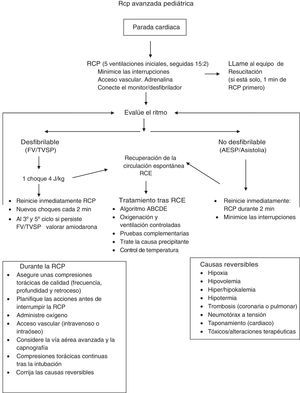
Durante la RCP avanzada se debe seguir la misma secuencia ABC que en la RCP básica.
- –
Ventilación con bolsa y dispositivos supraglóticos: la ventilación con bolsa y mascarilla es la técnica inicial para el control de la vía aérea y la ventilación durante la RCP en niños. Sin embargo, los dispositivos supraglóticos (mascarilla laríngea y otros) pueden ayudar al manejo de la vía aérea en reanimadores entrenados.
- –
Tubos endotraqueales: los tubos con balón son tan seguros como los sin balón para y disminuyen las fugas. Sin embargo, una presión excesiva del balón puede producir daño laríngeo y estenosis secundaria. Por ello, tras la recuperación de la circulación espontánea (RCE), se debe monitorizar la presión de inflado del balón y mantenerla por debajo de 25 cmH2O.
- –
Nuevos laringoscopios: los nuevos laringoscopios pueden facilitar la intubación en casos difíciles si el reanimador está entrenado en su uso, aunque todavía existe escasa experiencia en niños16.
- –
Comprobación de la intubación: la exploración física (expansión torácica y auscultación), los signos vitales y la capnografía pueden utilizarse para comprobar la intubación, pero ninguna técnica tiene una fiabilidad absoluta. La presencia de una onda de capnografía en más de 4 respiraciones es un buen indicador de intubación pero la ausencia de CO2 espirado durante la RCP no indica necesariamente que el paciente no esté intubado, sino que puede ser debido a que el flujo pulmonar sea bajo. Sin embargo, si el niño está en PC y no se detecta CO2 espirado a pesar de realizar compresiones torácicas adecuadas, o si existe la duda de la posición del tubo endotraqueal, se debe comprobar su localización con laringoscopia6.
- –
Oxígeno: durante la RCP en niños, fuera del periodo neonatal, se debe administrar oxígeno a la mayor concentración posible (100%) ya que en esta situación la hipoxia es más frecuente y más dañina que la hiperoxia. Tras alcanzar la RCE se debe mantener una concentración de oxígeno inspirado (FiO2) suficiente para mantener una SpO2 entre el 94 y el 98%.
- –
Frecuencia respiratoria: no existen datos fiables que indiquen cuál es la frecuencia respiratoria más adecuada durante la RCP y tras la RCE en niños.
- –
Niño no intubado: las guías europeas recomiendan usar una relación de 15 compresiones torácicas y 2 ventilaciones y una frecuencia de compresiones torácicas entre 100 y 120 por min durante la RCP básica y la RCP avanzada si el niño no está intubado.
- –
Paciente intubado: una vez que el niño esté intubado, se recomienda utilizar una frecuencia respiratoria de 10 respiraciones por minuto sin interrumpir las compresiones torácicas. Hay que asegurar que la expansión torácica es adecuada durante las compresiones torácicas.
- –
Tras la RCE: una vez que se alcance la RCE se debe administrar una ventilación normal, en frecuencia y volumen, para la edad del niño, adaptándose a su patología, y monitorizar la CO2 espirada y la gasometría para conseguir unos valores arteriales normales de PaCO2 y PaO2.
- –
- –
Capnografía: una CO2 espirada mayor de 15mmHg puede ser un indicador de que la RCP es adecuada. Sin embargo, en el momento actual no existen suficientes evidencias para apoyar la utilización de un valor determinado de CO2 espirado como indicador de la calidad de la RCP, como signo de recuperación de la circulación espontánea o para interrumpir la resucitación.
- –
Acceso vascular: la vía venosa periférica es el acceso de elección, pero en el niño es difícil conseguirla durante la RCP. Por tanto, si no se logra canalizar una vía intravenosa en un minuto, se debe canalizar una vía intraósea, y esta se debe mantener solamente hasta que se logre canalizar una vía venosa definitiva. La vía traqueal no se recomienda para la administración de fármacos, salvo que no exista otra vía disponible.
- –
Bicarbonato sódico: no hay evidencias que apoyen la administración rutinaria de bicarbonato sódico durante la RCP. Se puede valorar su administración en el niño con PC prolongada (p. ej., más de 10 min de PC) y/o con acidosis metabólica severa.
- –
Atropina: la atropina solo se recomienda en la bradicardia producida por una estimulación vagal o por toxicidad de un fármaco colinérgico. La dosis más frecuentemente utilizada es de 20 μg/kg. En la bradicardia con mala perfusión periférica que no responde a ventilación y oxigenación, el fármaco de primera elección es la adrenalina.
- –
Monitorización del ECG: en cuanto sea posible se debe monitorizar el ECG. Sin embargo, como en el niño la mayoría de los ritmos electrocardiográficos durante la parada no son desfibrilables, es más importante realizar inicialmente la ventilación, las compresiones cardiacas, el acceso vascular y la administración de adrenalina, que perder tiempo en búsqueda de un monitor.
- –
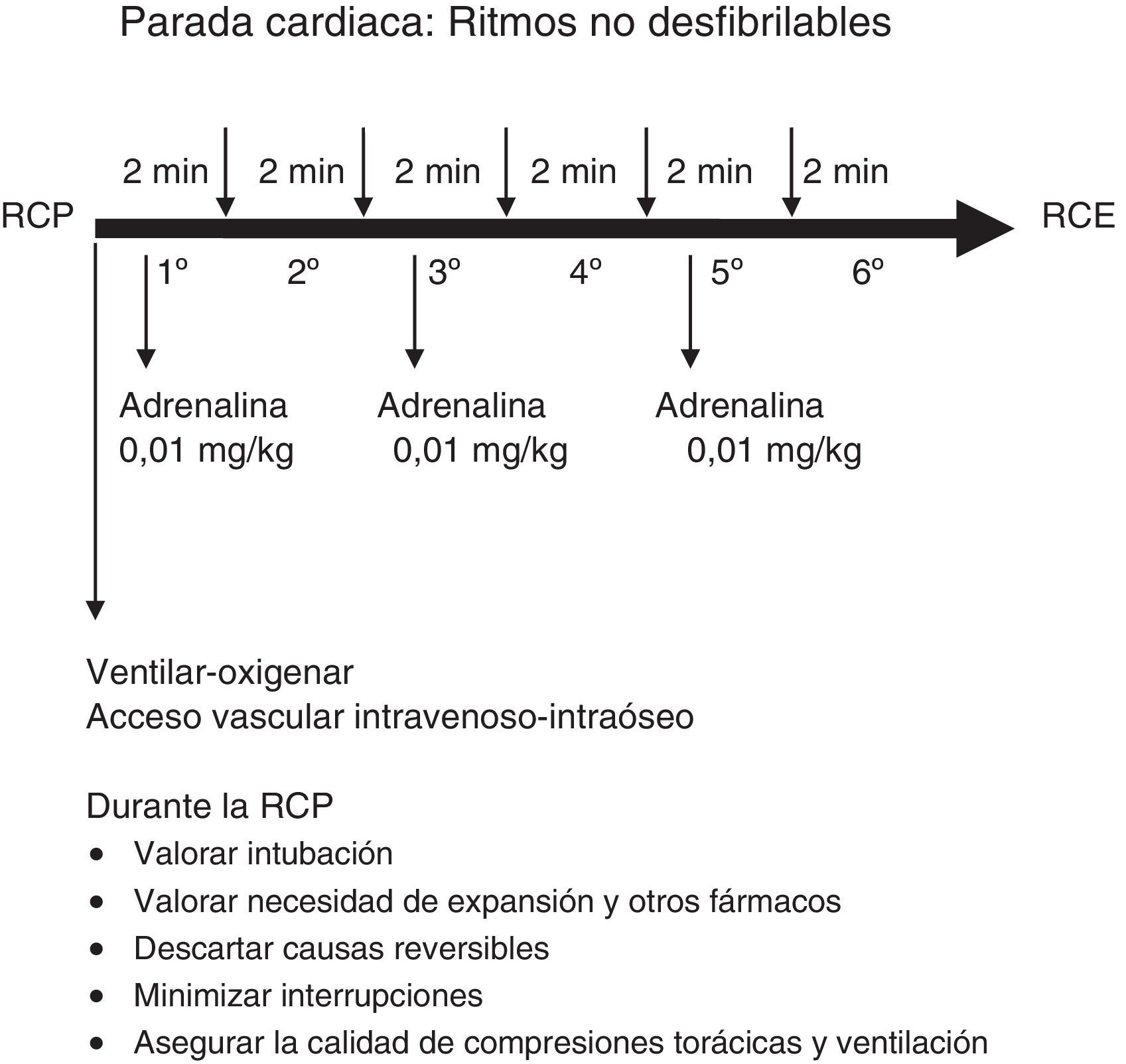
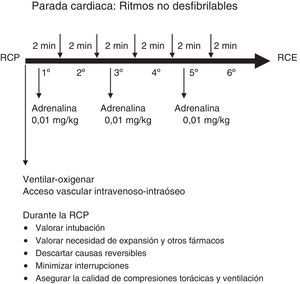
Los ritmos electrocardiográficos más frecuentes en los niños con PC son la bradicardia, la asistolia y la actividad eléctrica sin pulso3,17. Si un niño con bradicardia (frecuencia cardiaca menor de 60 lpm sin signos vitales) no responde rápidamente a la ventilación con oxígeno, se debe iniciar inmediatamente las compresiones torácicas y administrar adrenalina.
- –
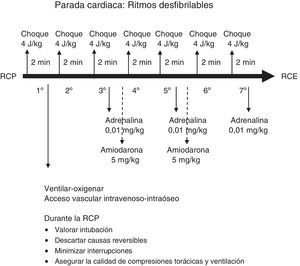
La fibrilación ventricular y la taquicardia ventricular sin pulso aparecen en menos del 20% de las PC en los niños. La incidencia de los ritmos desfibrilables aumenta con la edad y es más probable en los niños que presentan una pérdida de consciencia brusca y en aquellos con enfermedad cardiaca.
- –
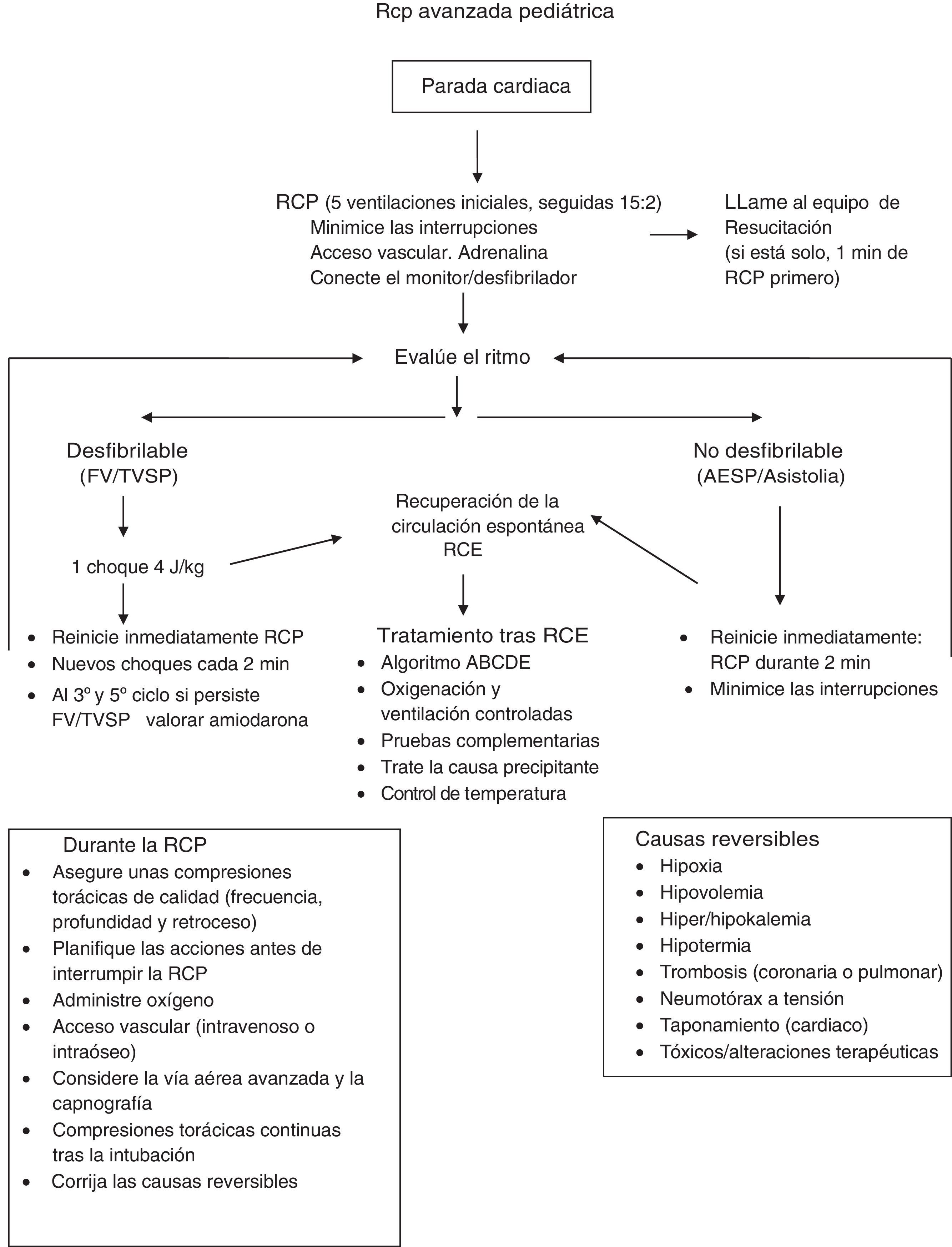
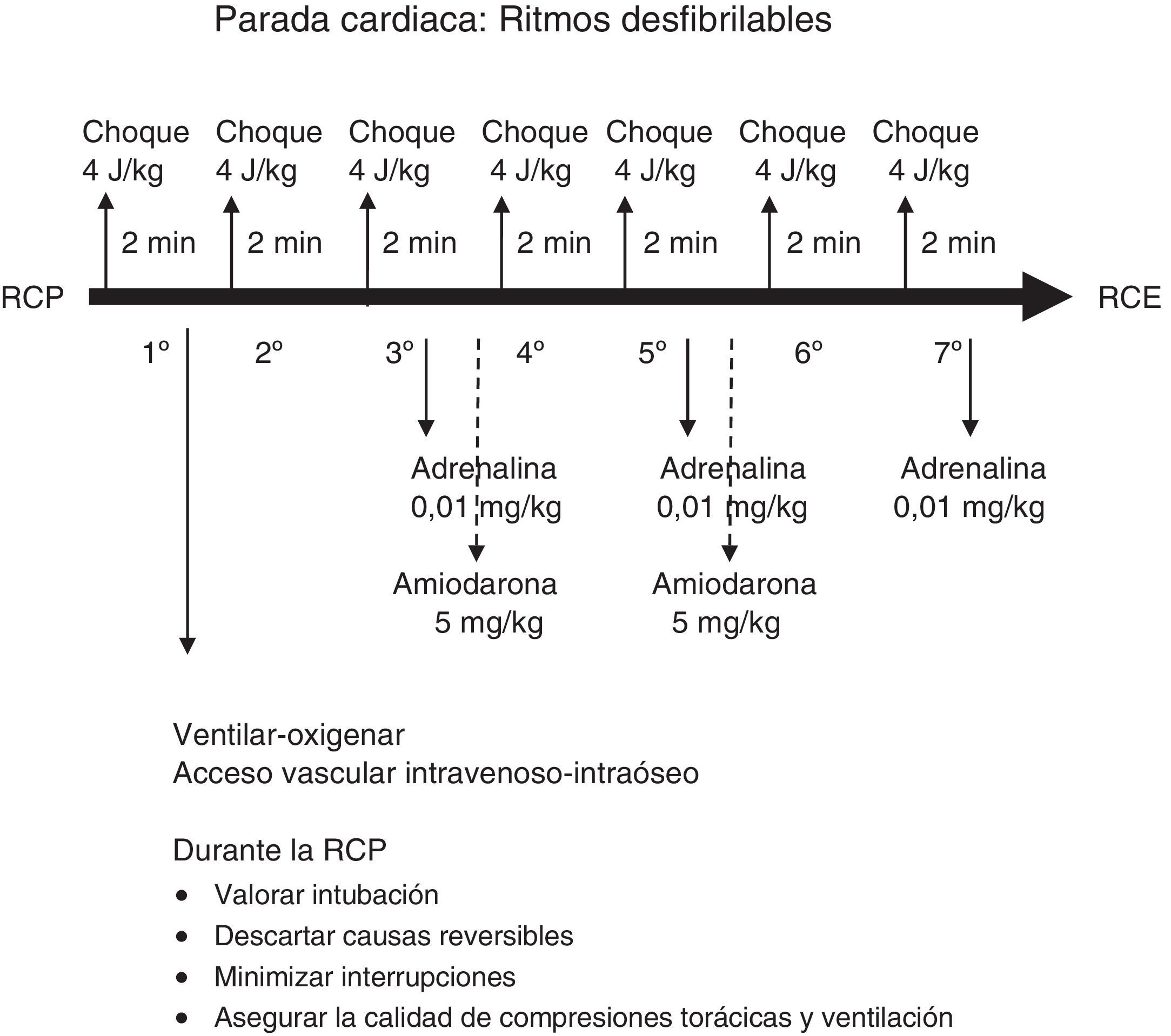
El algoritmo de tratamiento de la RCP avanzada se resume en la figura 3 y el de los ritmos no desfibrilables y desfibrilables en las figuras 4 y 5.
- –
Desfibriladores: en todos los centros sanitarios deben existir desfibriladores manuales. Si no está disponible un desfibrilador manual, se puede usar un DEA, ya que este reconoce bien los ritmos desfibrilables en los niños18.
- –
Parches y palas de desfibrilación: los parches autoadhesivos facilitan la RCP al reducir el tiempo de interrupción de las compresiones torácicas para administrar la descarga eléctrica.
- –
Energía para el choque eléctrico: en Europa, se continúa recomendando una dosis de 4J/kg para todas las descargas.
- –
Antiarrítmicos: se recomienda administrar una dosis de amiodarona de 5mg/kg en bolo rápido después de la tercera desfibrilación, que puede repetirse después de la quinta. Un estudio reciente ha vuelto a indicar que la lidocaína puede ser útil en los ritmos desfibrilables en niños19. Sin embargo, las recomendaciones europeas mantienen la amiodarona como primer fármaco en los ritmos desfibrilables refractarios a la desfibrilación. Hay que tener en cuenta que la administración de la amiodarona en la PC debe ser en bolo rápido. Por el contrario, cuando se administre amiodarona para otras arritmias en niños que no están en PC, esta debe administrarse lentamente en 10 a 20 min, controlando el ECG y la presión arterial20.
- –
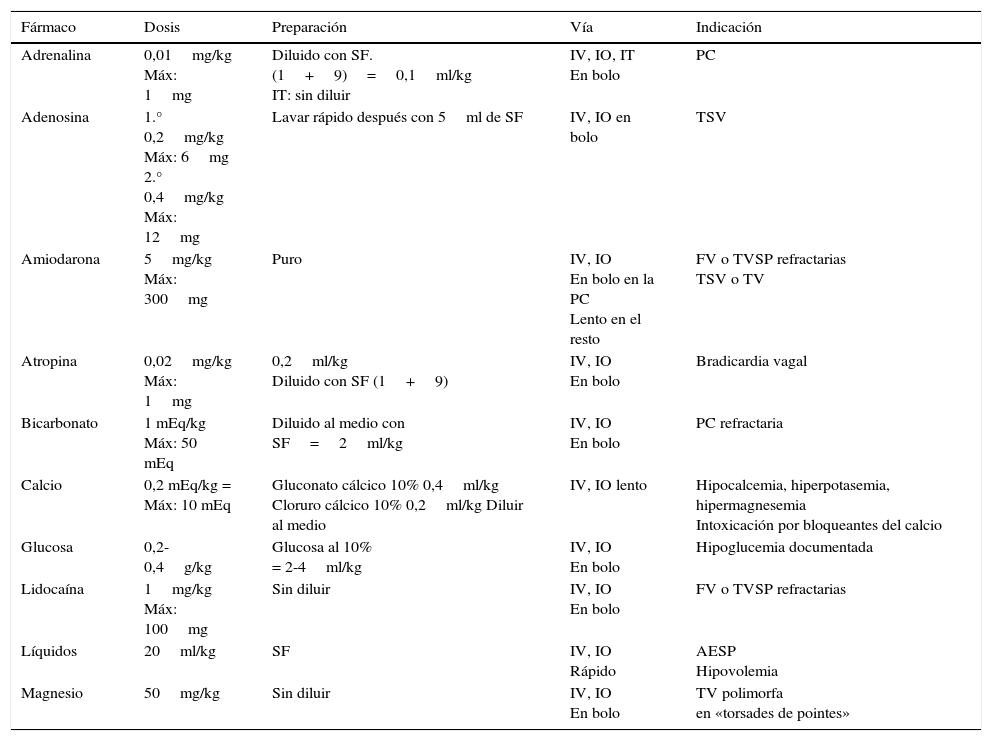
La tabla 1 resume la dosificación de fármacos durante la RCP pediátrica.
Tabla 1.Fármacos utilizados en la RCP pediátrica
Fármaco Dosis Preparación Vía Indicación Adrenalina 0,01mg/kg
Máx: 1mgDiluido con SF. (1+9)=0,1ml/kg
IT: sin diluirIV, IO, IT
En boloPC Adenosina 1.° 0,2mg/kg
Máx: 6mg
2.° 0,4mg/kg
Máx: 12mgLavar rápido después con 5ml de SF IV, IO en bolo TSV Amiodarona 5mg/kg
Máx: 300mgPuro IV, IO
En bolo en la PC
Lento en el restoFV o TVSP refractarias
TSV o TVAtropina 0,02mg/kg
Máx: 1mg0,2ml/kg
Diluido con SF (1+9)IV, IO
En boloBradicardia vagal Bicarbonato 1 mEq/kg
Máx: 50 mEqDiluido al medio con SF=2ml/kg IV, IO
En boloPC refractaria Calcio 0,2 mEq/kg =
Máx: 10 mEq
Gluconato cálcico 10% 0,4ml/kg
Cloruro cálcico 10% 0,2ml/kg Diluir al medioIV, IO lento Hipocalcemia, hiperpotasemia, hipermagnesemia
Intoxicación por bloqueantes del calcioGlucosa 0,2-0,4g/kg Glucosa al 10%
= 2-4ml/kgIV, IO
En boloHipoglucemia documentada Lidocaína 1mg/kg
Máx: 100mgSin diluir IV, IO
En boloFV o TVSP refractarias Líquidos 20ml/kg SF IV, IO
RápidoAESP
HipovolemiaMagnesio 50mg/kg Sin diluir IV, IO
En boloTV polimorfa
en «torsades de pointes»AESP: actividad eléctrica sin pulso; FV: fibrilación ventricular; IO: intraósea; IT: intratraqueal; IV: vía intravenosa; Máx: máximo por dosis; PC: parada cardiaca; SF: suero fisiológico; TVSP: taquicardia ventricular sin pulso; TSV: taquicardia supraventricular.
- –
Asistencia extracorpórea (ECMO): se puede valorar la utilización de ECMO en los niños con una PC producida por una causa potencialmente reversible que sea refractaria a la RCP convencional, si la PC ocurre en un centro con recursos, personal formado y un sistema que permita iniciar rápidamente la ECMO.
- –
RCP en el traumatismo: la PC producida por un traumatismo importante tiene una mortalidad muy elevada. El algoritmo de RCP debe ser el mismo que en otras causas de PC, aunque en las lesiones penetrantes se puede valorar la realización de una toracotomía de urgencia.
- –
Hipertensión pulmonar: los niños con hipertensión pulmonar tienen un riesgo elevado de presentar una PC. En estos pacientes hay que utilizar una FiO2 elevada, alcalosis e hiperventilación, que pueden ser tan eficaces como el óxido nítrico inhalado para reducir las resistencias vasculares pulmonares21.
- –
Tratamiento coordinado: los cuidados posresucitación deben ser una actividad multidisciplinaria coordinada que incluya los tratamientos necesarios para lograr una recuperación neurológica completa.
- –
Tratamiento hemodinámico: el tratamiento debe ajustarse para mantener una presión arterial sistólica al menos superior al percentil 5 para su edad. Tras la RCE, es muy importante evitar la hipotensión, ya que es un factor que empeora significativamente el pronóstico22.
- –
Oxigenación y ventilación: una vez que el niño esté estabilizado, se debe intentar conseguir una PaO2 normal. No hay suficiente evidencia que indique cuál es la PaCO2 más adecuada tras la RCE en niños, y tanto la hipocapnia como la hipercapnia se asocian con un mal pronóstico23. Se recomienda intentar conseguir una normocapnia, adaptándose a la situación de cada paciente5. Por tanto, inicialmente se puede utilizar una frecuencia respiratoria y volumen corrientes normales, ajustándolos a la edad del niño y a la patología, y monitorizar el CO2 espirado y la gasometría.
- –
Temperatura: el estudio THAPCA no encontró diferencias significativas en el estado neurológico al año de la PC entre los niños tratados con hipotermia o normotermia24. Por otra parte, la fiebre tras la RCE se ha asociado a un peor pronóstico25. Por tanto, actualmente, tras la RCE se recomienda mantener un control estricto de la temperatura para evitar tanto la hipertermia (> 37,5°C) como la hipotermia profunda (< 32°C), pudiendo mantenerse al paciente en normotermia o hipotermia leve.
- –
Glucemia: tras la RCE hay que monitorizar los niveles de glucemia y evitar tanto la hiperglucemia como la hipoglucemia, ya que ambas se asocian con un peor pronóstico.
- –
Pronóstico de la PC: la duración de la RCP, la causa de la PC, la existencia de enfermedades previas, la edad, el lugar donde ocurrió la PC, si la PC fue presenciada, el tiempo de PC sin RCP, la existencia de un ritmo desfibrilable y circunstancias especiales, como el ahogamiento en agua helada o la exposición a tóxicos, son factores pronósticos importantes de la PC en el niño1,5. Sin embargo, tras la RCE no existe un único indicador fiable para establecer el pronóstico. En adultos, un abordaje multidiscipinario que une la exploración física, electroencefalograma, potenciales evocados, técnicas de imagen y biomarcadores, facilita orientar el pronóstico a las 72 h de la RCE26.
- –
Presencia de los padres: en algunos países, muchos padres quieren estar presentes durante la RCP de sus hijos y esto facilita el proceso de duelo. Sin embargo, este hecho no puede generalizarse a toda Europa, donde existen diferentes características socioculturales. Por tanto, la presencia de los padres dependerá tanto de las características de los padres, como de las del equipo de reanimación27.
RETICS financiada por el PN I+D+I 2008-2011, ISCIII, Subdirección General de Evaluación y Fomento de la Investigación y el Fondo Europeo de Desarrollo Regional (FEDER), ref. RD12/0026
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.