La neumonía necrotizante (NN) es una complicación grave de la neumonía adquirida en la comunidad caracterizada por la destrucción del parénquima pulmonar normal. Ningún estudio ha evaluado las consecuencias de este daño pulmonar en los años posteriores al episodio. El objetivo es investigar el impacto a largo plazo sobre la función pulmonar y los síntomas respiratorios en niños ingresados por NN.
MétodosSeguimiento de niños diagnosticados de NN desde enero-2003 hasta abril-2016. Se seleccionó a los mayores de 4años, capaces de realizar una función pulmonar, y un seguimiento durante más de 2años. Los pacientes recibieron un cuestionario respiratorio y completaron una prueba de función pulmonar.
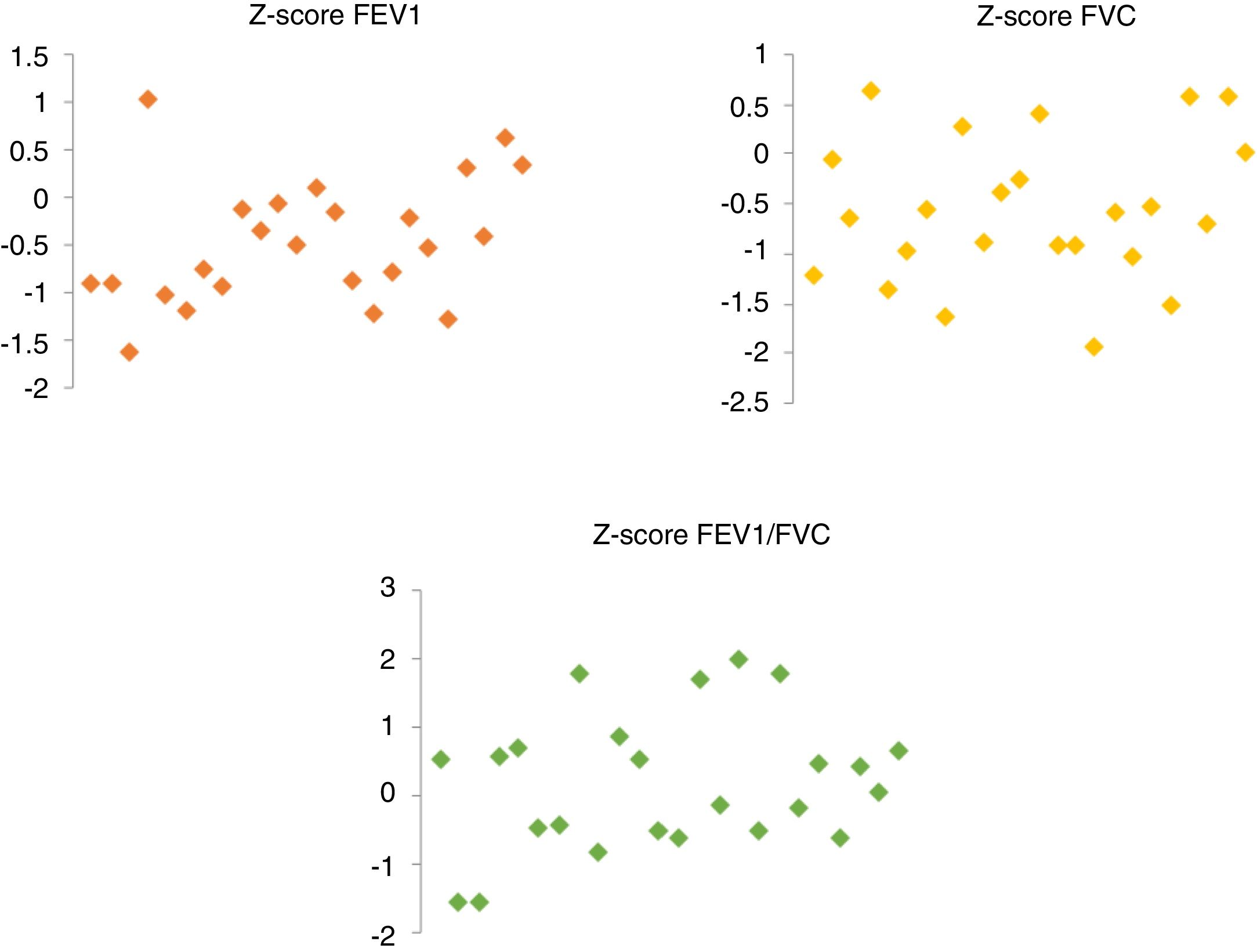
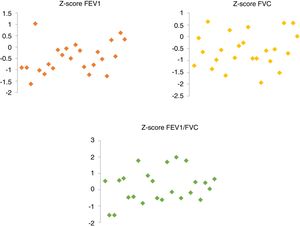
ResultadosSe incluyeron 24 pacientes (12 hombres). La edad mediana en el momento del diagnóstico fue de 26 meses, 15 días de hospitalización y 18 pacientes necesitaron drenaje pleural. Los pacientes fueron seguidos durante un promedio de 8,75años después de la NN. Durante la evaluación, ningún paciente tuvo asma, tos o sintomatología inducida por el ejercicio. Tres niños sufrieron una segunda neumonía, que no requirió hospitalización. Los resultados de la espirometría fueron (media±desviación estándar): Z-score FEV1 −0,47 ±0,65, Z-score FVC −0,56±0,73, Z-score FEV1/FVC 0,19±0,98. No hubo evidencia de enfermedad pulmonar obstructiva o patrones restrictivos.
ConclusionesLos resultados a largo plazo de la NN pediátrica son buenos. Sin embargo, los pacientes tienen una función pulmonar ligeramente disminuida varios años después del episodio. Es aconsejable hacer un seguimiento de estos pacientes debido a la posible disminución de la función pulmonar en edad adulta.
Necrotizing pneumonia (NP) is a serious complication of community-acquired pneumonia characterised by the destruction of normal lung parenchyma. No study has evaluated the repercussions of the lung damage in the years following the episode. The aim of this study was to assess the long-term impact on lung function and respiratory symptoms in children hospitalised due to NP.
MethodsWe analysed outcomes in children given a diagnosis of NP between January 2003 and April 2016. We selected patients aged more than 4 years capable of undergoing a lung function test, that had been followed up for at least 2 years. The patients completed a respiratory questionnaire and underwent a lung function test.
ResultsWe included a total of 24 patients (12 male). The median age at the time of diagnosis was 28 months, the median length of stay was 15 days, and 18 patients required pleural drainage. The mean duration of follow-up after NP was 8.75 years. During the evaluation, none of the patients exhibited asthma, cough, or exercise-induced symptoms. Three children had a second episode of pneumonia that did not require hospital admission. The spirometry results were the following (given as mean ± standard deviation): FEV1 z-score, −0.47±0.65; FVC z-score, −0.56±0.73; and FEV1/FVC z-score, 0.19±0.98. We found no evidence of obstructive pulmonary disease or restrictive patterns.
ConclusionsThe long-term outcomes of paediatric NP are good. However, patients exhibited mildly impaired lung function several years after the episode. We recommend follow-up of these patients due to potential impairments in lung function in adulthood.
La neumonía necrotizante (NN) es una complicación infrecuente, pero grave, de la neumonía bacteriana, asociada a una morbilidad considerable que puede incluso llevar a la muerte. Los exámenes patológicos de las autopsias o de muestras quirúrgicas de tejido pulmonar evidencian inflamación pulmonar, consolidación alveolar y trombosis de vasos intrapulmonares asociados a necrosis y múltiples cavidades de pequeño tamaño. Se ha especulado que la reducción del flujo sanguíneo proveniente de los vasos obstruidos disminuye la concentración de los antibióticos en el tejido pulmonar afectado, lo que conduce a una infección persistente y a una mayor destrucción del tejido pulmonar1–3. Aunque la presentación de la NN varía considerablemente, la mayoría de los niños sufren enfermedad grave con fiebre alta y prolongada, disnea, signos clínicos y radiológicos de consolidación pulmonar extensa y estancias hospitalarias prolongadas. Frecuentemente asocia efusión pleural, empiema, pioneumotórax y fístulas broncopleurales3–7.
Varios estudios recientes han descrito la asociación a largo plazo del antecedente de neumonía en la infancia con secuelas pulmonares y una función pulmonar disminuida en la edad adulta8–10.
Dado que la neumonía puede tener una repercusión negativa en la evolución de la función pulmonar, cabe asumir que la NN podría causar un daño pulmonar aún mayor. A pesar de ello, ningún estudio publicado ha evaluado las consecuencias a largo plazo de la NN en los pulmones de niños afectados.
El objetivo del estudio fue investigar los resultados de las pruebas de función pulmonar y los síntomas respiratorios a largo plazo en niños con antecedente de NN.
Pacientes y métodosPacientesPoblación de estudio: pacientes de 0 a 14años ingresados con diagnóstico de NN en el Hospital Universitari Son Espases de Palma de Mallorca (España), de enero de 2003 a abril de 2016. Este es el único hospital terciario en las Islas Baleares y atiende a una población de 1.100.000 habitantes, de los que 180.000 son niños menores de 15años. El diagnóstico de NN se basó en la presencia de cavidades aisladas o múltiples de paredes delgadas en áreas con consolidación en pruebas de imagen de tórax, excluyéndose específicamente los abscesos11,12.
Para cada paciente, se recogieron datos demográficos, de laboratorio, de cultivos microbiológicos y clínicos obtenidos al ingreso, durante la estancia hospitalaria y en visitas de seguimiento ambulatorio realizadas en el hospital. El diagnóstico microbiológico incluyó cultivo de frotis faríngeo o esputo, hemocultivo y pruebas de detección de antígenos de neumococo en sangre y cultivo de muestras de líquido pleural (de realizarse drenaje pleural).
Se incluyó a niños con seguimiento de un mínimo de 2años tras el episodio de NN capaces de realizar la espirometría para evaluar la función pulmonar.
Se excluyó a pacientes con enfermedad respiratoria crónica previa al episodio de NN o con enfermedad intercurrente que impidiera la realización correcta de la espirometría forzada. Un total de 35 pacientes cumplieron los criterios de inclusión, pero no se consiguió contactar con 5 de ellos y 6 residían fuera de la isla, por lo que la muestra final fue de 24 pacientes.
El estudio fue aprobado por el Comité Ético del Hospital Universitari Son Espases (IB 3655/18 PI). Antes de reclutar a los pacientes se obtuvo el consentimiento informado firmado por el paciente y los padres de pacientes menores de 18años.
Cuestionario respiratorio y examen físicoEn el momento de la evaluación, además de recogerse información sobre la clínica respiratoria, se recogieron los siguientes datos: antecedentes personales, antecedente familiar de atopia, tabaquismo en los padres, neumonía o bronquitis antes o después de la NN y utilización de broncodilatadores. Se administró un cuestionario respiratorio estandarizado para excluir el asma (cuestionario del International Study of Asthma and Allergies in Childhood [ISAAC]) y se realizó un examen físico completo a cada paciente13.
Prueba de función pulmonarLas pruebas de función pulmonar se realizaron con un espirómetro Jaeger Masterlab (Jaeger AG, Wurzburgo, Alemania). Se determinaron los valores estándar mediante las ecuaciones de la Iniciativa Global de Función Pulmonar (GLI) de 2012, con los nuevos valores de referencia para la edad, sexo, peso, talla y grupo étnico registrados y validados por la European Respiratory Society (Sociedad Respiratoria Europea [ERS]) in 201214–17. Las ecuaciones de la GLI, refrendadas por las sociedades respiratorias más importantes, se aproximan al ideal, ya que los datos provienen de una muestra que cubre con continuidad el rango de edad de 3 a 95años y 5 grupos étnicos. Quanjer et al. obtuvieron valores predictivos mediante las ecuaciones GLI-2012, teniendo en consideración la varianza y la simetría de los datos para calcular el límite inferior de la normalidad (LIN) y la distribución normal estandarizada (Z-score)14. En nuestro estudio se calcularon los LIN definidos como el percentil 5 (P5, Z=–1,64) obtenidos mediante la ecuación GLI que correspondiese. Se utilizó la distribución normal estandarizada como recomiendan la American Thoracic Society (ATS) y la ERS para la evaluación de la función pulmonar18,19.
En el momento de la evaluación, los pacientes debían estar sin síntomas o enfermedad intercurrente que pudiese afectar los resultados. Los principales parámetros medidos en la espirometría fueron la capacidad vital forzada (FVC), el volumen espiratorio forzado en el primer segundo (FEV1) y el cociente FEV1/FVC.
Se definió obstrucción del flujo aéreo como un cociente FEV1/FVC por debajo del LIN y patrón restrictivo en la espirometría como un cociente FEV1/FVC≥LIN con una FVC<LIN.
Las pruebas de función pulmonar tenían que cumplir los criterios establecidos por la ATS/ERS para considerarse válidas19,20.
Análisis estadísticoLos datos se han expresado como media±desviación estándar (DE) y/o percentil, mediana y rango intercuartílico (RIC) o frecuencias absolutas y porcentajes. Los grupos se compararon por medio de la prueba U de Mann-Whitney en caso de variables continuas y la prueba chi cuadrado en caso de variables categóricas. Se estableció un nivel de significación estadística para 2 colas de p<0,05. Los análisis estadísticos se realizaron con el paquete estadístico SPSS 23.0 (SPSS Inc., Chicago, EE.UU.).
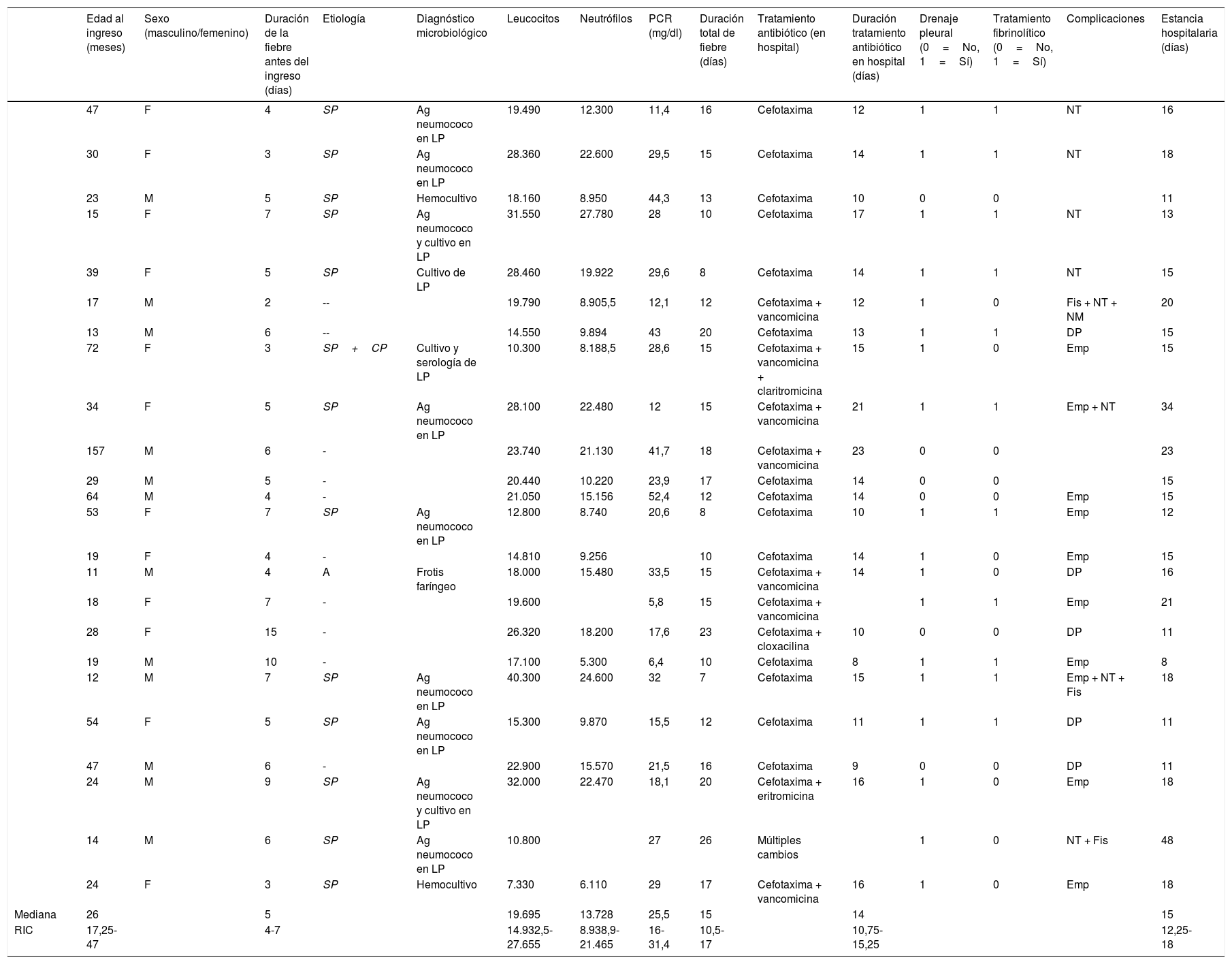
ResultadosSe diagnosticó NN en 35 pacientes entre enero de 2003 y abril de 2016. De los 35 pacientes elegibles se incluyó a 24 (12 mujeres, 12 varones). Hubo 8 pacientes correspondientes al período 2000-2007 (sin casos entre 2000 y 2002) y 16 pacientes correspondientes al período 2008-2016. La edad mediana en el momento del diagnóstico fue de 26 meses (RIC: 17,25-47 meses) y la estancia hospitalaria media fue de 15 días (RIC: 12,25-18 días). Durante el ingreso, los pacientes tuvieron fiebre con duración mediana de 16 días (RIC: 10,5-17 días). El patógeno detectado con mayor frecuencia fue Streptococcus pneumoniae, encontrado en 13 pacientes (en un caso con coinfección por Chlamydophila pneumoniae) y adenovirus fue el agente causal en un paciente, mientras que en los 10 restantes los resultados de las pruebas microbiológicas fueron negativos. Se detectó derrame pleural en 21 pacientes, con criterios de empiema en 17. Todos los pacientes recibieron antibioterapia intravenosa. La duración mediana de la antibioterapia intravenosa fue de 14 días (RIC: 10,75-15,25 días) y la duración mediana de la antibioterapia oral e intravenosa fue de 21 días (RIC: 19,75-23,25 días). Además de la antibioterapia, 18 pacientes requirieron drenaje pleural y 11, tratamiento fibrinolítico, y ninguno requirió cirugía. Se detectaron fugas de aire (neumotórax y/o fístula broncopulmonar) en 10 pacientes con NN. El neumotórax y las fístulas broncopleurales se resolvieron espontáneamente en todos ellos, y ninguno requirió manejo quirúrgico. No hubo ninguna defunción (tabla 1).
Características de los pacientes con neumonía
| Edad al ingreso (meses) | Sexo (masculino/femenino) | Duración de la fiebre antes del ingreso (días) | Etiología | Diagnóstico microbiológico | Leucocitos | Neutrófilos | PCR (mg/dl) | Duración total de fiebre (días) | Tratamiento antibiótico (en hospital) | Duración tratamiento antibiótico en hospital (días) | Drenaje pleural (0=No, 1=Sí) | Tratamiento fibrinolítico (0=No, 1=Sí) | Complicaciones | Estancia hospitalaria (días) | |
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| 47 | F | 4 | SP | Ag neumococo en LP | 19.490 | 12.300 | 11,4 | 16 | Cefotaxima | 12 | 1 | 1 | NT | 16 | |
| 30 | F | 3 | SP | Ag neumococo en LP | 28.360 | 22.600 | 29,5 | 15 | Cefotaxima | 14 | 1 | 1 | NT | 18 | |
| 23 | M | 5 | SP | Hemocultivo | 18.160 | 8.950 | 44,3 | 13 | Cefotaxima | 10 | 0 | 0 | 11 | ||
| 15 | F | 7 | SP | Ag neumococo y cultivo en LP | 31.550 | 27.780 | 28 | 10 | Cefotaxima | 17 | 1 | 1 | NT | 13 | |
| 39 | F | 5 | SP | Cultivo de LP | 28.460 | 19.922 | 29,6 | 8 | Cefotaxima | 14 | 1 | 1 | NT | 15 | |
| 17 | M | 2 | -- | 19.790 | 8.905,5 | 12,1 | 12 | Cefotaxima + vancomicina | 12 | 1 | 0 | Fis + NT + NM | 20 | ||
| 13 | M | 6 | -- | 14.550 | 9.894 | 43 | 20 | Cefotaxima | 13 | 1 | 1 | DP | 15 | ||
| 72 | F | 3 | SP+CP | Cultivo y serología de LP | 10.300 | 8.188,5 | 28,6 | 15 | Cefotaxima + vancomicina + claritromicina | 15 | 1 | 0 | Emp | 15 | |
| 34 | F | 5 | SP | Ag neumococo en LP | 28.100 | 22.480 | 12 | 15 | Cefotaxima + vancomicina | 21 | 1 | 1 | Emp + NT | 34 | |
| 157 | M | 6 | - | 23.740 | 21.130 | 41,7 | 18 | Cefotaxima + vancomicina | 23 | 0 | 0 | 23 | |||
| 29 | M | 5 | - | 20.440 | 10.220 | 23,9 | 17 | Cefotaxima | 14 | 0 | 0 | 15 | |||
| 64 | M | 4 | - | 21.050 | 15.156 | 52,4 | 12 | Cefotaxima | 14 | 0 | 0 | Emp | 15 | ||
| 53 | F | 7 | SP | Ag neumococo en LP | 12.800 | 8.740 | 20,6 | 8 | Cefotaxima | 10 | 1 | 1 | Emp | 12 | |
| 19 | F | 4 | - | 14.810 | 9.256 | 10 | Cefotaxima | 14 | 1 | 0 | Emp | 15 | |||
| 11 | M | 4 | A | Frotis faríngeo | 18.000 | 15.480 | 33,5 | 15 | Cefotaxima + vancomicina | 14 | 1 | 0 | DP | 16 | |
| 18 | F | 7 | - | 19.600 | 5,8 | 15 | Cefotaxima + vancomicina | 1 | 1 | Emp | 21 | ||||
| 28 | F | 15 | - | 26.320 | 18.200 | 17,6 | 23 | Cefotaxima + cloxacilina | 10 | 0 | 0 | DP | 11 | ||
| 19 | M | 10 | - | 17.100 | 5.300 | 6,4 | 10 | Cefotaxima | 8 | 1 | 1 | Emp | 8 | ||
| 12 | M | 7 | SP | Ag neumococo en LP | 40.300 | 24.600 | 32 | 7 | Cefotaxima | 15 | 1 | 1 | Emp + NT + Fis | 18 | |
| 54 | F | 5 | SP | Ag neumococo en LP | 15.300 | 9.870 | 15,5 | 12 | Cefotaxima | 11 | 1 | 1 | DP | 11 | |
| 47 | M | 6 | - | 22.900 | 15.570 | 21,5 | 16 | Cefotaxima | 9 | 0 | 0 | DP | 11 | ||
| 24 | M | 9 | SP | Ag neumococo y cultivo en LP | 32.000 | 22.470 | 18,1 | 20 | Cefotaxima + eritromicina | 16 | 1 | 0 | Emp | 18 | |
| 14 | M | 6 | SP | Ag neumococo en LP | 10.800 | 27 | 26 | Múltiples cambios | 1 | 0 | NT + Fis | 48 | |||
| 24 | F | 3 | SP | Hemocultivo | 7.330 | 6.110 | 29 | 17 | Cefotaxima + vancomicina | 16 | 1 | 0 | Emp | 18 | |
| Mediana | 26 | 5 | 19.695 | 13.728 | 25,5 | 15 | 14 | 15 | |||||||
| RIC | 17,25-47 | 4-7 | 14.932,5-27.655 | 8.938,9-21.465 | 16-31,4 | 10,5-17 | 10,75-15,25 | 12,25-18 |
A: adenovirus; Ag: antígeno; CP: Chlamydophila pneumoniae; Emp: empiema; Fis: fístula; PCR: proteína C reactiva; LP: líquido pleural; NM: neumomediastino; NT: neumotórax; RIC: rango intercuartílico; SP: Streptococcus pneumoniae; DP: derrame pleural.
La edad mediana de los pacientes en el momento de la evaluación fue de 10,9años (RIC: 8,3-14,2años). La duración mediana del seguimiento (desde el episodio de NN hasta la última evaluación con prueba de función pulmonar) fue de 8,75años (RIC: 6-10,8años). En esta visita, el examen físico fue normal en todos los pacientes, sin alteraciones o asimetría en los ruidos respiratorios. Diez niños tenían antecedentes familiares de atopia (41,7%), 5 tenían padres fumadores (20,8%) y ninguno tenía antecedentes personales de neumonía antes del episodio de NN. Cuatro pacientes habían tenido sibilancias antes del episodio de NN y 3 tras el episodio, sin síntomas respiratorios de asma el año anterior. Ninguno de los pacientes reportó tos o síntomas respiratorios inducidos por el ejercicio. Durante el seguimiento, 3 niños tuvieron un segundo episodio de neumonía sin complicaciones que no requirió ingreso. Los pacientes completaron el cuestionario respiratorio estandarizado (ISAAC) en el momento de la visita en la que se realizó la espirometría. Según las respuestas al cuestionario ISAAC, 22 pacientes no habían tenido sibilancias en los últimos 12 meses. Los otros 2 pacientes reportaron episodios aislados de sibilancias en el último año. Un paciente tenía antecedentes de sibilancias en la primera infancia (tratada con éxito) pero no había tenido episodios adicionales en los últimos años.
Se realizó espirometría en todos los pacientes durante la visita. Aplicando las ecuaciones de referencia de la GLI para la espirometría, no hubo evidencia de patrón obstructivo en ningún paciente. La FEV1 y el cociente FEV1/FVC se encontraron por encima del LIN en todos los casos: la media del Z-score de la FEV1 fue –0,47±0,65 (P34) y la media del Z-score del cociente FEV1/FVC 0,19±0,98 (P54,8). Solo hubo un paciente con una FVC inferior al LIN (z, –1,94; P3). La media del valor Z de la FVC fue –0,56±0,73 (P32,8) (fig. 1).
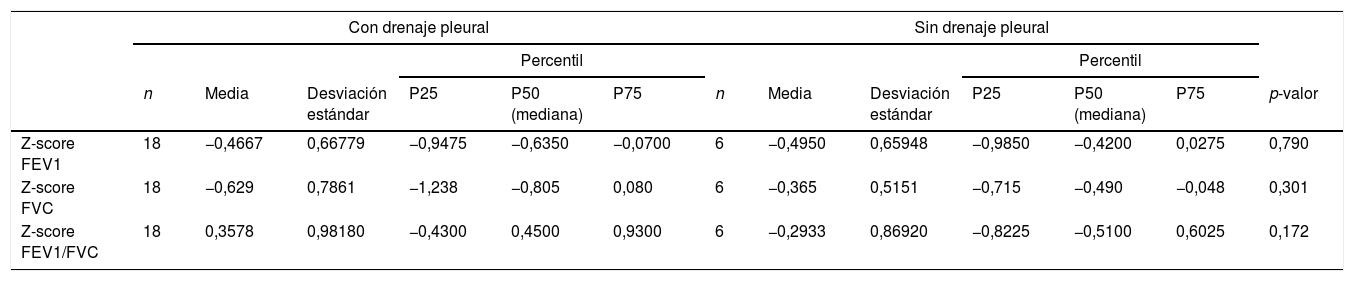
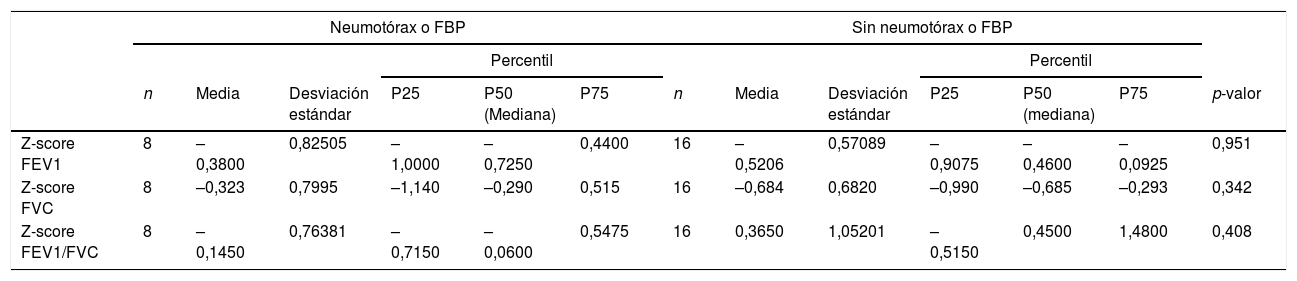
No se encontraron diferencias significativas en la función pulmonar en base a la necesidad de drenaje pleural o la presencia de fugas de aire (tablas 2 y 3). Los pacientes en ambos grupos tuvieron FEV1 normales (>LIN). No hubo diferencias estadísticamente significativas en la FVC entre pacientes que requirieron drenaje (94,4% con FVC normal) y aquellos que no lo requirieron (100% con FVC normal) (p=0,55). Todos los pacientes que presentaron fugas de aire tuvieron una FVC normal en comparación con el 93,7% de pacientes que no las presentaron, pero la diferencia no fue significativa (p=0,47).
Prueba de función pulmonar en distintos grupos: con y sin drenaje pleural. Las comparaciones se realizaron mediante la prueba U de Mann-Whitney
| Con drenaje pleural | Sin drenaje pleural | ||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Percentil | Percentil | ||||||||||||
| n | Media | Desviación estándar | P25 | P50 (mediana) | P75 | n | Media | Desviación estándar | P25 | P50 (mediana) | P75 | p-valor | |
| Z-score FEV1 | 18 | −0,4667 | 0,66779 | −0,9475 | −0,6350 | −0,0700 | 6 | −0,4950 | 0,65948 | −0,9850 | −0,4200 | 0,0275 | 0,790 |
| Z-score FVC | 18 | −0,629 | 0,7861 | −1,238 | −0,805 | 0,080 | 6 | −0,365 | 0,5151 | −0,715 | −0,490 | −0,048 | 0,301 |
| Z-score FEV1/FVC | 18 | 0,3578 | 0,98180 | −0,4300 | 0,4500 | 0,9300 | 6 | −0,2933 | 0,86920 | −0,8225 | −0,5100 | 0,6025 | 0,172 |
FEV1: volumen espiratorio forzado en el primer segundo; FVC: capacidad vital forzada.
Prueba de función pulmonar en distintos grupos: con y sin neumotórax o fístula broncopulmonar. Las comparaciones se realizaron mediante la prueba U de Mann-Whitney
| Neumotórax o FBP | Sin neumotórax o FBP | ||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Percentil | Percentil | ||||||||||||
| n | Media | Desviación estándar | P25 | P50 (Mediana) | P75 | n | Media | Desviación estándar | P25 | P50 (mediana) | P75 | p-valor | |
| Z-score FEV1 | 8 | –0,3800 | 0,82505 | –1,0000 | –0,7250 | 0,4400 | 16 | –0,5206 | 0,57089 | –0,9075 | –0,4600 | –0,0925 | 0,951 |
| Z-score FVC | 8 | –0,323 | 0,7995 | –1,140 | –0,290 | 0,515 | 16 | –0,684 | 0,6820 | –0,990 | –0,685 | –0,293 | 0,342 |
| Z-score FEV1/FVC | 8 | –0,1450 | 0,76381 | –0,7150 | –0,0600 | 0,5475 | 16 | 0,3650 | 1,05201 | –0,5150 | 0,4500 | 1,4800 | 0,408 |
FBP: fístula broncopulmonar; FEV1: volumen espiratorio forzado en el primer segundo; FVC: capacidad vital forzada.
La NN es una complicación grave de la neumonía adquirida en la comunidad caracterizada por la licuefacción y cavitación del parénquima pulmonar. Casi el 4% de todos los casos de neumonía adquirida en la comunidad son de NN, aunque los estudios retrospectivos que analizan la incidencia de la NN han encontrado una tendencia al alza en las últimas décadas1–4,7. El conocimiento actual sobre la NN se basa fundamentalmente en estudios de caso único y series de casos pequeñas21. Las publicaciones con datos de series grandes son escasas22,23. Un estudio francés ha proporcionado un cálculo más preciso de la incidencia local de la NN: entre mayo de 2006 y abril de 2011, hubo 41 casos de NN (0,8% de los casos totales de neumonía), aunque el porcentaje se duplicó al comparar los períodos de 2006-2009 y de 2009-201123.
En nuestro estudio se identificaron 35 casos pediátricos de NN diagnosticados durante un periodo de 13años en nuestro hospital. Hubo evidencia radiográfica significativa de daño pulmonar. La frecuencia de la detección de NN fue aumentando con el tiempo. El agente causal detectado con mayor frecuencia fue S. pneumoniae, en concordancia con estudios previos24–26. En nuestro estudio no se detectaron casos de M. pneumoniae o S. aureus, en contraposición con otras series publicadas27,28. La mayoría de los pacientes con NN desarrollan complicaciones como derrame pleural paraneumónico, empiema o fístulas broncopleurales29. La duración de la clínica es superior en la NN a pesar de un inicio precoz del tratamiento, y también la estancia hospitalaria30. El tratamiento de la NN suele ser largo, requiriendo un régimen prolongado de antibioterapia intravenosa y posiblemente la colocación de drenaje pleural1–4,7. En nuestra serie, el 75% de los pacientes requirieron drenaje pleural con una estancia hospitalaria de 15 días. No obstante, el pronóstico de la NN es generalmente bueno, y la mayoría de los síntomas respiratorios y las alteraciones radiológicas se resuelven unas semanas o meses después del alta.
Nuestro estudio evidencia que el pronóstico a largo plazo de la NN pediátrica es bueno. El deterioro a largo plazo de la función pulmonar es infrecuente, incluso en niños que sufren complicaciones graves (fuga de aire o empiema). Los estudios que evalúan la función pulmonar en niños con neumonía complicada son escasos, y el número es aún menor en el caso de la NN pediátrica. Los hallazgos de estos estudios han sido contradictorios y, en base a nuestra revisión bibliográfica, ninguno ha analizado la evolución clínica o el impacto en la función pulmonar a largo plazo.
En cuanto a la neumonía asociada a derrame pleural, Kohn et al. observaron alteraciones en la función pulmonar en el 35% de los pacientes un año después del empiema (19% con patrón restrictivo, 16% con patrón obstructivo y 65% con función normal)31. Cabe mencionar que se realizó intervención quirúrgica en el 58% de los pacientes, mientras que ninguno de los pacientes en nuestra serie fue sometido a toracotomía. Por otro lado, el estudio de Cohen et al. describió resultados excelentes del empiema pediátrico en el seguimiento a un año. En su estudio, solo 2 de los 34 pacientes tuvieron resultados alternados en la prueba de función pulmonar (patrón obstructivo) 12 meses después del empiema32. Honkinen et al. encontraron que la evolución a largo plazo de niños con empiema paraneumónico también fue buena. La espirometría fue normal en 20 de los 25 pacientes, 2 pacientes tenían asma previa al episodio, otros 2 presentaron parámetros de función pulmonar compatibles con asma y un paciente tenía un volumen pulmonar disminuido como resultado de la resección quirúrgica33.
No hay estudios longitudinales que analicen la función pulmonar en niños con NN. Hasta la fecha el único publicado es el de Sawicki et al., pero el seguimiento fue a corto plazo. Los autores identificaron a un total de 80 pacientes con NN, de los que 64 fueron atendidos en el hospital después del alta. El seguimiento mediano fue de 6 meses, mientras que en nuestro estudio fue de 8,75años. En todos los pacientes de la serie de Sawicki, la clínica se resolvió completamente. Tan solo 12 fueron sometidos a pruebas de función pulmonar: función normal en 8, patrón obstructivo leve en 3 y patrón restrictivo leve en uno22. Los autores concluyeron que eran necesarios más estudios para mejorar el conocimiento sobre los resultados funcionales en niños.
En nuestro estudio se analizó la evolución de la función pulmonar a largo plazo en 24 pacientes con antecedente de NN. La espirometría fue normal, sin detectarse patrón obstructivo y solo hubo un paciente con una FVC en el límite inferior de la normalidad.
Aunque la FEV1 y la FVC estuvieron por encima del LIN, la mayoría de los pacientes tuvieron puntuaciones Z de entre 0 y –1,64 (entre los percentiles 5 y 50). Un total de 19 pacientes tuvieron valores Z-score de FEV1 entre –1,64 y 0 y 19 pacientes tuvieron valores Z-score de FVC inferiores a 0. Estos pacientes tenían parámetros de función pulmonar en el rango de normalidad, pero con valores Z-score negativos.
Una función pulmonar en el límite inferior de la normalidad podría aumentar el riesgo de una función pulmonar disminuida en la edad adulta8–10. Por lo tanto, la NN puede ser un factor de riesgo de deterioro de la función pulmonar a largo plazo, aunque son necesarios estudios en muestras más amplias para confirmar esta hipótesis. Es recomendable realizar un seguimiento adecuado de estos pacientes en la vida adulta.
Entre las limitaciones de nuestro estudio se encuentran su reducido tamaño muestral y la falta de datos sobre la función pulmonar previa al episodio de NN. No nos fue posible determinar si la función pulmonar en estos pacientes estaba alterada antes del episodio objeto de estudio. Solo se encontró un artículo en la literatura que evaluó la función pulmonar en niños después de la NN. Esta serie, publicada por Sawicki et al., incluyó tan solo a 12 pacientes (menos que el presente estudio)22.
Otra limitación de nuestro estudio fue la falta de un grupo de control, aunque se comparó a los pacientes bajo estudio con valores de referencia para la edad, sexo, talla y grupo étnico derivados de una población similar con datos obtenidos en el estudio GLI. Por lo tanto, había un grupo sano sin antecedentes de NN de características similares14–17.
Para concluir, a pesar de la gravedad de la morbilidad a corto plazo asociada a la NN pediátrica, los resultados a largo plazo son buenos. No obstante, el antecedente de NN en la infancia parece estar asociado a alteraciones leves en la función pulmonar varios años después del episodio. Es aconsejable hacer un seguimiento de estos pacientes debido a la posible disminución de la función pulmonar en la edad adulta.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.