Determinar la frecuencia de taquicardia paroxística supraventricular (TPSV) como motivo de traslado interhospitalario en la edad pediátrica, describir la forma de presentación clínica, evolución y tratamiento, y factores de riesgo de presentar compromiso hemodinámico y proponer un protocolo de manejo específico para el transporte.
MétodoEstudio retrospectivo observacional de los pacientes atendidos en el Sistema de Emergencias Médicas Pediátricas (SEM-P) del Hospital Vall d’Hebron entre enero 2005 y junio 2017.
ResultadosDe un total de 7.348 traslados, 67 fueron pacientes con TPSV (0,9%). Edad mediana de 57 días de vida (2h a 18 años). Catorce pacientes (20,9%), presentaban signos de compromiso hemodinámico en el momento del diagnóstico. La edad ≤1 año fue el único factor de riesgo independiente para presentar compromiso hemodinámico al diagnóstico con un OR de 10,2 (IC 95%: 1,2-89,9; p: 0,004). La mayoría de pacientes revirtieron con las intervenciones del hospital emisor, exceptuando la intubación y la cardioversión eléctrica, realizadas más frecuentemente por el equipo de trasporte (ET). El tiempo mediano de estabilización fue de 35min (9-169), con un tiempo mediano de traslado de 30min (9-165).
ConclusionesEl transporte de pacientes pediátricos con TPSV es poco frecuente, pero puede requerir un manejo altamente especializado. La edad ≤1 año es el único factor de riesgo independiente para presentar compromiso hemodinámico. La coordinación entre el equipo del hospital emisor y el ET es de gran importancia para un buen resultado asistencial.
The aim of this study is to establish the incidence of supraventricular tachycardia (SVT) as a main reason for between-hospital transfer in children, as well as to describe the clinical presentation, prognosis and treatment, risk factors presenting with haemodynamic compromise, and to propose a specific management protocol for the transport.
MethodsA retrospective observational study was conducted on all patients with supraventricular tachycardia transferred by the Hospital Vall d’Hebron Sistema de Emergencias Médicas Pediátricas (SEM-P) between January 2005 and June 2017.
ResultsDuring the study period, 67 (0.9%) patients (out of a total number of 7348 transfers) suffered from SVT. The median age was 57 days (2 hours-18 years old). There was clinical evidence of cardiogenic shock on admission in 14 (20.9%) patients. Age ≤ 1 year was the only independent risk factor associated with presenting with cardiogenic shock on admission, with an OR of 10.2 (95% CI: 1.2-89.9; P=.004). The majority of patients could be treated appropriately by the local hospital team, except for oral intubation and cardioversion that were performed mainly by the transport team on arrival at the local hospital. Median stabilisation time was 35minutes (9-169), and median total transport time was 30minutes (9-165).
ConclusionsOnly 0.9% of transport cases are due to SVT, but this can be highly demanding as patients can be critically ill. Age ≤ 1 year was the only independent risk factor associated with presenting with cardiogenic shock on admission. Coordination between the local and the transport teams is crucial for a good clinical outcome.
La taquicardia paroxística supraventricular (TPSV) es la arritmia más frecuente en la edad pediátrica, por detrás de la taquicardia sinusal1. Los mecanismos fisiopatológicos de la TPSV son debidos bien a un fenómeno de reentrada o bien a la presencia de arritmias por incremento del automatismo, llamadas taquicardias automáticas ectópicas o focales. En la primera infancia son más frecuentes las taquicardias por vía accesoria (80%), pero en la adolescencia se invierte la proporción siendo más frecuentes las taquicardias por reentrada nodal2,3. En el grupo de las taquicardias por reentrada hay que destacar la taquicardia reciprocante de la unión (PJRT), o taquicardia de Coumel, ya que a pesar de ser una taquicardia por reentrada, se produce por una vía accesoria oculta situada habitualmente en el anillo tricuspídeo en la zona posteroseptal, y que presenta propiedades de conducción decrementales que le confieren un ECG típico, con un RP prolongado y con ondas p negativas en la cara inferior. Esta taquicardia es relevante por ser especialmente frecuentes en lactantes, y comenzar frecuentemente con taquicardiomiopatía4. Las taquicardias auriculares (TA) ectópicas son relativamente infrecuentes durante la edad pediátrica2, alrededor de un 10% de las TPSV según algunos autores5. Al presentarse de forma brusca, los pacientes mayores suelen referir exactamente el momento de inicio de la taquicardia, pero en los pacientes más pequeños, sobre todo recién nacidos y lactantes, puede pasar desapercibida, y presentarse como insuficiencia cardíaca aguda severa secundaria a taquimiocardiopatía3,6. El tratamiento agudo del episodio dependerá de la afectación hemodinámica del paciente, y consistirá en yugular el episodio de taquicardia y en iniciar el tratamiento de soporte para revertir la afectación hemodinámica producida, pudiendo llegar a precisar ventilación mecánica, soporte inotrópico-diurético y tratamiento antiarrítmico para conseguir estabilizar al paciente requiriendo incluso en algunos maniobras de reanimación cardiopulmonar. Para detener la TPSV el tratamiento se basa en maniobras vagales, tratamiento con fármacos antiarrítmicos y cardioversión eléctrica en función de la gravedad y el mecanismo de la taquicardia7,8.
La etiología, la clínica, la evolución y el tratamiento de los pacientes pediátricos con TPSV aparece ampliamente descrita en los libros de pediatría y cardiología pediátrica9,10. Existe bibliografía referente al tratamiento prehospitalario de la TPSV en adultos11, pero no específicamente en la población pediátrica. La literatura disponible consiste en algunos estudios prospectivos reportando los resultados del manejo en urgencias de las TSVP1,12 y algunos reportando los resultados del uso de la adenosina13,14. El SEM-P en Cataluña realiza el transporte interhospitalario pediátrico y neonatal dando cobertura a toda Cataluña y Andorra, con un radio de acción máximo de 4h y 300km. Existen 3 unidades, 2 terrestres y un aérea (helicóptero), todas ubicadas en Barcelona ciudad. Cada equipo de trasporte (ET) está formado por un pediatra, una enfermera pediátrica y un técnico de transporte sanitario.
El objetivo principal del estudio es determinar la frecuencia de esta entidad como motivo de traslado interhospitalario, describir la forma de presentación clínica, la evolución y los tratamientos realizados, así como estudiar los factores de riesgo asociados a presentar compromiso hemodinámico y proponer un protocolo de manejo específico para el transporte interhospitalario.
Pacientes y métodosEstudio retrospectivo observacional de todos los pacientes con el diagnóstico definitivo de TSVP entre enero 2005 y junio 2017. Se extrae la información de la base de datos del Sistema de Emergencias Médicas Pediátricas (SEM-P) del Hospital Universitari Vall d’Hebron, en la que se incluyen los datos recogidos de forma prospectiva estructurada y sistemática revisando las siguientes variables: edad (recién nacido [≤30 días] o pediátrico [>30 días]), peso, género, episodios previos de taquicardia y tratamiento de base, presencia de cardiopatía congénitas, de síntomas y de compromiso hemodinámico, mecanismo de la taquicardia, tipo de tratamiento realizado para yugular el episodio y su eficacia, gravedad del episodio basado en la necesidad de ventilación mecánica, administración de expansores de volumen o inotrópicos, tipo de acceso vascular, realización de reanimación cardiopulmonar, tiempo de estabilización, de traslado y posibles complicaciones durante el traslado. No han sido incluidos aquellos pacientes con otro tipo de arritmia.
Se define como compromiso hemodinámico la presencia de mal estado general, distrés respiratorio, mala perfusión periférica, hipotensión arterial sistémica y presencia de acidosis metabólica (pH<7,35 y exceso de base <−5). Se entiende como tiempo de estabilización el que transcurre desde la llegada hasta la salida del SEM del hospital emisor y como tiempo de traslado aquél que transcurre desde la salida del hospital emisor hasta la llegada al hospital receptor.
Se realiza estudio descriptivo de los datos utilizando el procesador de datos SPSS® v.18.0. Las variables continuas se expresan en media ± desviación estándar o mediana y rango en función de si presentan o no distribución normal. El test exacto de Fisher se ha utilizado para comparación de proporciones considerándose una p<0,05 como estadísticamente significativa. Para el estudio de factores de riesgo de presentar compromiso hemodinámico se realizó un análisis de regresión logística multivariante utilizando la prueba de razón de verosimilitud obtenido con el método BSTEP-LR.
ResultadosDe un total de 7.348 traslados, 67 fueron pacientes con TPSV (0,9%). La tabla 1 resume de las características demográficas, etiológicas y clínicas de los pacientes. La mayoría de nuestros pacientes eran menores de un año (42, 62,7%) con un ratio varones/mujeres de 1:1,16, y un peso mediano de 4,8kg (2,2-80). La mayoría de los pacientes presentaban un primer episodio de TPSV (64,2%).
Datos demográficos etiológicos y clínicos
| Variables | N.° o valor | Porcentaje o rango |
|---|---|---|
| Género | ||
| Femenino | 36 | 53,7 |
| Masculino | 31 | 46,7 |
| Edad mediana | 57 días | 2h-18 años |
| Edad ≤1 año | 42 | 62,7 |
| Edad ≤5 años | 51 | 76,1 |
| Peso mediano, kg | 4,8 | 2,2-80 |
| Antecedentes de cardiopatía | 6 | 9,0 |
| Episodios previos de TSVP | 24 | 35,8 |
| Tratamiento antiarrítmico previo | 13 | 54,1 |
| Taquicardia a la llegada del ET al HE | 22 | 32,8 |
| Mecanismo de la taquicardia | ||
| Taquicardia por reentrada con intervalo RP corto | 56 | 83,6 |
| Taquicardia por reentrada con intervalo RP largo tipo Coumel | 3 | 4,5 |
| Taquicardia automática auricular | 7 | 10,4 |
| Fibrilación auricular | 1 | 1,5 |
| Compromiso hemodinámico | 14 | 20,9 |
ET: equipo de trasporte; HE: hospital emisor; TSVP: taquicardia supraventricular paroxística.
El síntoma principal por el que se diagnosticó la taquicardia fue distinto en función del grupo de edad. De los 51 pacientes menores de 5 años, el síntoma más frecuente fue irritabilidad y mal estado general en 25 (49,0%), seguido de dolor torácico en 4 (7,8%) y episodio de síncope en uno (1,9%). En los 21 restantes el diagnóstico fue por hallazgo casual de una frecuencia cardiaca elevada sin presentar ninguna otra sintomatología, y en 4 casos se diagnosticaron al detectar una FC elevada en el contexto de un episodio de bronquitis. En los 16 pacientes mayores de 5 años, los síntomas fueron palpitaciones en 13 (81,2%) casos, dolor abdominal en uno (6,2%) y hallazgo casual en 2 (12,5%). De los 67 pacientes, 14 (20,9%) presentaban compromiso hemodinámico en el momento del diagnóstico. Solo 6 (8,9%) pacientes tenían una cardiopatía congénita asociada. En cuanto al mecanismo causante de la TPSV, 56 (83,6%) fueron por reentrada con intervalo RP corto, 3 (4,5%) fueron PJRT y 7 (10,4%) fueron TA ectópicas automáticas. Un paciente presentó fibrilación auricular (1,5%).
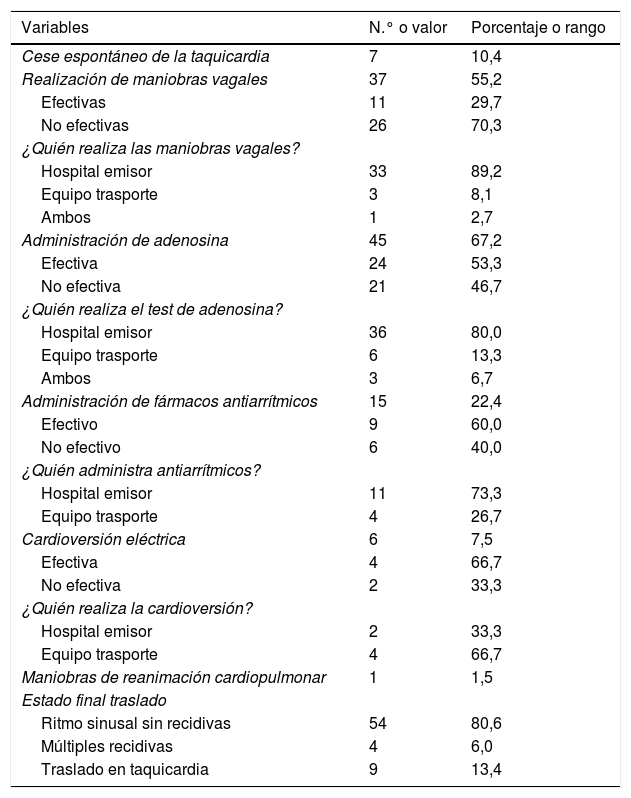
Tratamiento agudo de la taquicardiaLa tabla 2 muestra el resumen de los tratamientos realizados. De los 67 pacientes, 45 (67,2%) se encontraban ya en ritmo sinusal a la llegada del ET en el hospital emisor (HE) y 22 (32,8%) estaban todavía en taquicardia. En cuanto al tratamiento para yugular la taquicardia, en 7 (10,4%) se produjo de forma espontánea sin ninguna intervención del equipo médico. Se realizaron maniobras vagales en 37 (55,2%) pacientes resultando efectivas solo en 11 (16,4%). Se administró adenosina en 45 (67,1%) pacientes, siendo efectiva en 24 (35,8%). La media de dosis efectiva fue de 179±75μg/kg, con una media de 3 intentos por paciente (1-4). La dosis media de la primera dosis de adenosina fue de 101±48μg/kg. La dosis media de la segunda dosis de adenosina fue de 145±56μg/kg. La dosis media de la tercera dosis de adenosina fue de 207±87μg/kg. Ningún paciente presentó efectos secundarios relevantes. Quince casos (22,4%) recibieron algún otro fármaco antiarrítmico, siendo efectivo en 9 (60%). Se realizó cardioversión eléctrica sincronizada en 6 pacientes (7,5%) siendo efectiva en 4 (66,7%). Al final de la estabilización, 54 (80,6%) pacientes fueron trasladados en ritmo sinusal sin presentar recidivas durante el traslado, 9 (13,4%) fueron trasladados en taquicardia sin conseguir ritmo sinusal durante el traslado y 4 (6,0%) presentaron múltiples episodios de TPSV durante el traslado.
Resumen de los tratamientos realizados
| Variables | N.° o valor | Porcentaje o rango |
|---|---|---|
| Cese espontáneo de la taquicardia | 7 | 10,4 |
| Realización de maniobras vagales | 37 | 55,2 |
| Efectivas | 11 | 29,7 |
| No efectivas | 26 | 70,3 |
| ¿Quién realiza las maniobras vagales? | ||
| Hospital emisor | 33 | 89,2 |
| Equipo trasporte | 3 | 8,1 |
| Ambos | 1 | 2,7 |
| Administración de adenosina | 45 | 67,2 |
| Efectiva | 24 | 53,3 |
| No efectiva | 21 | 46,7 |
| ¿Quién realiza el test de adenosina? | ||
| Hospital emisor | 36 | 80,0 |
| Equipo trasporte | 6 | 13,3 |
| Ambos | 3 | 6,7 |
| Administración de fármacos antiarrítmicos | 15 | 22,4 |
| Efectivo | 9 | 60,0 |
| No efectivo | 6 | 40,0 |
| ¿Quién administra antiarrítmicos? | ||
| Hospital emisor | 11 | 73,3 |
| Equipo trasporte | 4 | 26,7 |
| Cardioversión eléctrica | 6 | 7,5 |
| Efectiva | 4 | 66,7 |
| No efectiva | 2 | 33,3 |
| ¿Quién realiza la cardioversión? | ||
| Hospital emisor | 2 | 33,3 |
| Equipo trasporte | 4 | 66,7 |
| Maniobras de reanimación cardiopulmonar | 1 | 1,5 |
| Estado final traslado | ||
| Ritmo sinusal sin recidivas | 54 | 80,6 |
| Múltiples recidivas | 4 | 6,0 |
| Traslado en taquicardia | 9 | 13,4 |
De los 67 pacientes, se canalizó una vía periférica (VP) en 58 (86,6%) pacientes, y de estas 52 (89,7%) fueron colocadas por el HE, uno (1,7%) por el SEM-P y en 5 casos (8,6%) el SEM-P tuvo que colocar una nueva VP por extravasación de la colocada. Siete (10,4%) pacientes precisaron ventilación mecánica, siendo el personal del HE quien realizó la intubación en 3 (42,9%) de ellos, y el ET en 4 (57,1%). En 4 (6%) pacientes se colocó una vía umbilical, 3 (por el HE y uno por el ET). Cinco (7,5%) pacientes precisaron la colocación de una catéter venoso central, siendo realizado en 4 casos por el HE y solo uno por el ET. Solo un paciente requirió un acceso venosos intraóseo que colocó el personal del ET. Cuatro (6%) de los pacientes requirió la administración de expansores de volumen, siendo administrados en 2 casos por el HE y 2 por el ET. En 6 (9%) casos se administró algún fármaco inotrópico para asegurar una correcta presión de perfusión tisular, siendo iniciado este tratamiento en 3 por el HE y el resto por el ET. Solo un paciente (1,5%) presentó un episodio de parada cardiorrespiratoria en la que tanto el personal del HE como el ET participaron en la reanimación cardiopulmonar.
La mediana del tiempo de estabilización fue de 35min (9-169), con un tiempo mediano de traslado de 30min (9-165). La mediana del tiempo de estabilización y de traslado en el conjunto total de todos los pacientes trasladados por el SEM durante el mismo periodo fue de 35min (14-220) y 35min (10-190), respectivamente.
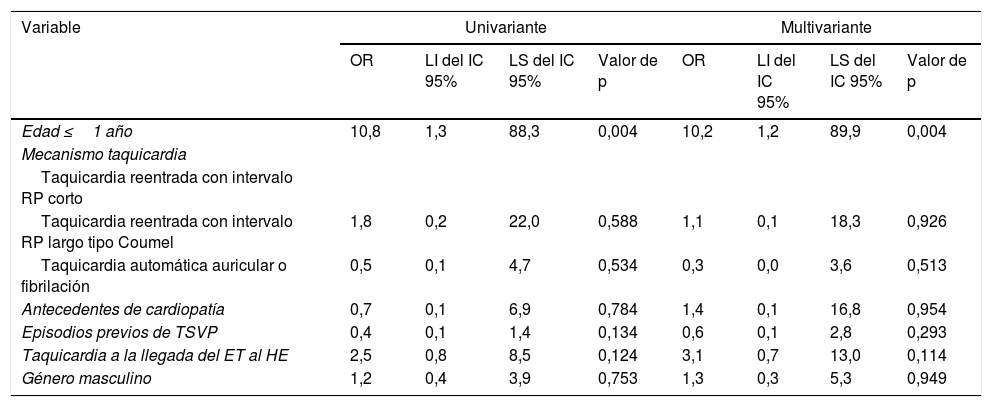
Estudio de los factores de riesgo de presentar compromiso hemodinámicoDe los 67 pacientes, 14 (20,9%) presentaban compromiso hemodinámico en el momento del diagnóstico. En la tabla 3 se muestran los resultados del estudio de factores de riesgo univariante y multivariante de los factores de riesgo. En el análisis multivariado, solo la edad ≤1 año resultó ser un factor de riesgo significativo, observándose que los pacientes ≤1 año presentaban aproximadamente 10 veces más de riesgo de presentar compromiso hemodinámico que los pacientes mayores de un año. En el análisis multivariado, el género masculino, la presencia de antecedentes de cardiopatía, la presencia de episodios de taquicardia previos y la presencia de taquicardia a la llegada del ET al HE no resultaron factores de riesgo significativos para presentar compromiso hemodinámico. Con relación al mecanismo de la taquicardia, ni la presencia de taquicardia de tipo Coumel fueron tampoco factor de riesgo para presentar compromiso hemodinámico.
Análisis de los factores de riesgo de compromiso hemodinámico
| Variable | Univariante | Multivariante | ||||||
|---|---|---|---|---|---|---|---|---|
| OR | LI del IC 95% | LS del IC 95% | Valor de p | OR | LI del IC 95% | LS del IC 95% | Valor de p | |
| Edad ≤1 año | 10,8 | 1,3 | 88,3 | 0,004 | 10,2 | 1,2 | 89,9 | 0,004 |
| Mecanismo taquicardia | ||||||||
| Taquicardia reentrada con intervalo RP corto | ||||||||
| Taquicardia reentrada con intervalo RP largo tipo Coumel | 1,8 | 0,2 | 22,0 | 0,588 | 1,1 | 0,1 | 18,3 | 0,926 |
| Taquicardia automática auricular o fibrilación | 0,5 | 0,1 | 4,7 | 0,534 | 0,3 | 0,0 | 3,6 | 0,513 |
| Antecedentes de cardiopatía | 0,7 | 0,1 | 6,9 | 0,784 | 1,4 | 0,1 | 16,8 | 0,954 |
| Episodios previos de TSVP | 0,4 | 0,1 | 1,4 | 0,134 | 0,6 | 0,1 | 2,8 | 0,293 |
| Taquicardia a la llegada del ET al HE | 2,5 | 0,8 | 8,5 | 0,124 | 3,1 | 0,7 | 13,0 | 0,114 |
| Género masculino | 1,2 | 0,4 | 3,9 | 0,753 | 1,3 | 0,3 | 5,3 | 0,949 |
ET: equipo de trasporte; HE: hospital emisor; LI del IC: límite inferior del inérvalo de confianza al 95%; LS del IC: límite superior del inérvalo de confianza al 95%; OR: odds ratio; TSVP: taquicardia supraventricular paroxística.
Este trabajo presenta por primera vez la experiencia de un ET pediátrico en el manejo de las TPSV en la edad pediátrica. Existen artículos en la literatura referentes al manejo prehospitalario de adultos con TPSV por parte de profesionales paramédicos11, situación distinta a la que se presenta en este estudio.
Los resultados del estudio muestran que la TPSV representa un porcentaje pequeño del total de traslados, siendo aproximadamente el 1% de todos los traslados interhospitalarios. Los grupos de edad predominantes son neonatos y lactantes pequeños sin diferencias en el género. En la literatura se describe una incidencia de TPSV en la infancia de un 0,1 a un 0,4%15, con una mayoría de afectación en niños y edad de presentación antes de los 4 meses de vida10. Un dato relevante detectado en el estudio es que el 19,4% de los pacientes presentaban compromiso hemodinámico en el momento del traslado, siendo la edad ≤1 año el único factor de riesgo independiente con un OR de 10,2 (IC 95%: 1,2-89,9; p: 0,004), mostrando que el manejo terapéutico durante el traslado puede requerir soporte vital avanzado. Otros posibles factores de riesgo como el género, los antecedentes de cardiopatía, la presencia de episodios previos, el mecanismo eléctrico de la taquicardia y si el paciente presentaba aún taquicardia al llegar el ET al HE no fueron factores de riesgo significativos.
Este alto porcentaje de pacientes con compromiso hemodinámico en nuestra cohorte puede estar marcada por un sesgo de selección de los pacientes ya que este estudio solo incluye pacientes que el HE decidió derivar a un centro especializado por lo que es lógico asumir que son los más graves. El tratamiento que recibieron los pacientes tanto por parte del HE como por el equipo de transporte no difiere de las guías clínicas publicadas15, y se consiguió trasladar en ritmo sinusal sin recidivas a la gran mayoría de pacientes, sin complicaciones relevantes durante el traslado y ningún fallecido. Aunque en la literatura se describe el tiempo transcurrido desde el inicio de la taquicardia hasta el momento de la reversión a sinusal como un factor de riesgo para desarrollar compromiso hemodinámico, en la edad pediátrica es habitual no saber el momento de inicio del episodio.
Es importante resaltar, que tanto el diagnóstico clínico como el manejo terapéutico de los pacientes fue establecido mayoritariamente por los HE. El ET actuó de forma predominante solo en los pacientes que presentaban compromiso hemodinámico, y para realizar técnicas avanzadas como la intubación y la cardioversión. Los tiempos de estabilización y traslado no resultaron diferentes de la mediana de los tiempos de nuestro equipo de transporte.
En cuanto a los tratamientos realizados para yugular la taquicardia, hay que destacar que solo el 29,7% de las maniobras vagales realizadas fueron efectivas. La administración de adenosina en cambio fue efectiva en el 53% de los casos. Recibieron una mediana de 3 dosis de adenosina iniciándose a una dosis de 100μg/kg de media, pero siendo la dosis media efectiva casi 2 veces más alta. En las guías de tratamiento de la TSVP en el período neonatal las dosis recomendadas iniciales son de 50μg/kg16, pero los datos de nuestro estudio sugieren que dosis inferiores a 100μg/kg no son efectivas, y por este motivo parece apropiado recomendar iniciar directamente la primera dosis a 100μg/kg y subir a 200 y 300μg/kg si la primera dosis no es efectiva.
Existen suficientes datos en la literatura2, y que se refuerzan con los datos presentados, para recomendar el traslado de todos los pacientes menores de un año con un primer episodio de TPSV para monitorización, estudio y tratamiento en un centro especializado en cardiología pediátrica dado el alto porcentaje de pacientes que presentan compromiso hemodinámico en este grupo de edad. Solo en casos de niños mayores con una taquicardia que revierte con medidas básicas, se podría citar a consultas externas de cardiología pediátrica con pautas de reconsulta al HE y maniobras vagales aprendidas1,10 al igual que se hace en adultos8. En el trabajo que se presenta no hay ningún paciente que reúna dichas premisas, por lo que el traslado estaba justificado en todos ellos.
Las limitaciones del estudio son el sesgo de selección de pacientes que implica el traslado interhospitalario por parte de un equipo especializado y la dificultad de realizar un seguimiento exhaustivo de la evolución posterior en todos los pacientes trasladados debido a la multiplicidad de hospitales receptores.
ConclusionesEl transporte de pacientes pediátricos con TPSV a un hospital de tercer nivel es poco frecuente, y puede requerir un manejo altamente especializado, principalmente en lactantes con edad ≤1 año. En nuestra serie, un 20% de los pacientes presentaban compromiso hemodinámico en el momento del traslado con un riesgo 10,2 veces superior en el grupo de edad ≤1 año. El adecuado manejo y tratamiento de estos pacientes permite hacer el traslado en ritmo sinusal con una baja morbimortalidad.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.