El infarto hemisférico masivo constituye el 10% de los infartos supratentoriales en adultos y se asocia en casi la mitad de los casos a edema cerebral1. El incremento de la presión intracraneal (PIC) puede causar herniación cerebral y muerte hasta en el 80% de pacientes2, motivo por el cual ha merecido el término de «infarto maligno». La craniectomía descompresiva es una opción terapéutica prometedora que ha demostrado disminuir la morbimortalidad, fundamentalmente si se realiza precozmente3,4. En niños su eficacia no ha sido demostrada. Presentamos el caso de un paciente con ictus hemisférico maligno al que se le realizó craniectomía descompresiva y su evolución posterior.
Niño de 12 años, previamente sano, que sufre bruscamente pérdida de la reactividad y tono de segundos de duración. Al recuperar la consciencia presenta hemiparesia izquierda, incluida la cara, dislalia, cefalea holocraneal y un vómito. Es trasladado al hospital comarcal donde se evidencia dicha focalidad y presenta hemiconvulsión derecha que precisa diazepam, fenitoína, perfusión de propofol y ventilación mecánica. La TC craneal es normal. Se traslada a nuestro centro a las 10h del inicio donde, tras la retirada de la sedación y la ventilación mecánica, presenta un Glasgow de 14, hemiparesia y hemihipoestesia izquierdas, con desviación conjugada de la mirada a la derecha. Por sospecha de ictus de la arteria cerebral media (ACM), se repite la TC (15h del inicio), apreciándose hipodensidad fronto-parieto-temporal derecha e hiperdensidad de la ACM derecha. Inicia antiagregación y se descarta patología de troncos supraaórticos, miembros inferiores y cardíaca mediante ecografía-Doppler bidimensional. Tras 12h presenta signos de herniación uncal derecha (fig. 1), se intuba e inicia tratamiento de la hipertensión intracraneal (HIC) con sedoanalgesia profunda, osmoterapia, medidas posturales y normoventilación, pese a lo cual persiste la clínica de HIC con midriasis derecha. Se realiza craniectomía descompresiva derecha con duraplastia y colocación de sensor de presión, manteniendo posteriormente PIC de 15-18cmH2O. Precisó dopamina durante 24h para mantener presión de perfusión cerebral (PPC) > 50mmHg. La angiorresonancia muestra infarto isquémico extenso del territorio de la ACM derecha y en territorio basal de arteria cerebral anterior, con stop proximal en segmento M1 (fig. 2A). Se inicia heparina de bajo peso molecular tras la primera semana y rehabilitación precoz. Tras extubación a los 10 días presenta, junto a focalidad previa, funciones cognitivas conservadas, paresia del III par derecho y disfagia a líquidos.
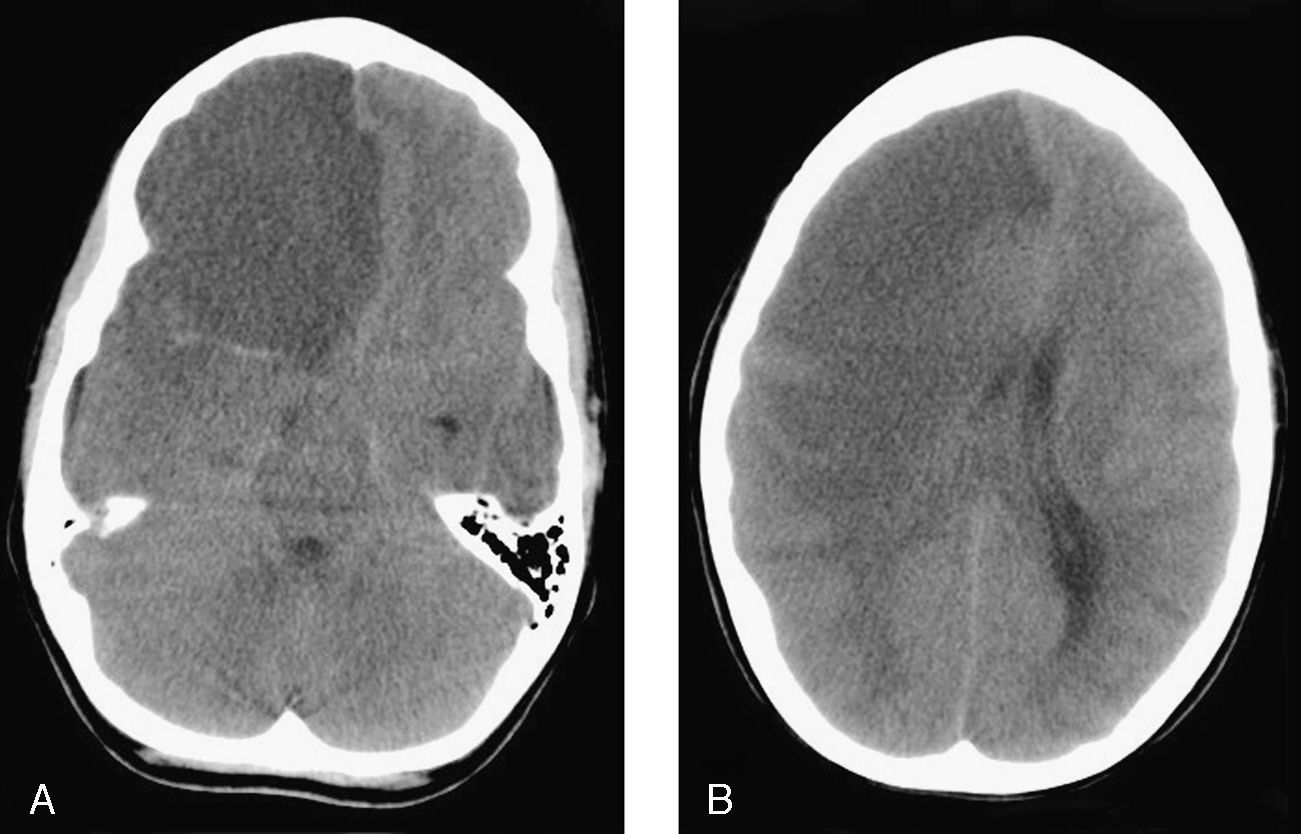
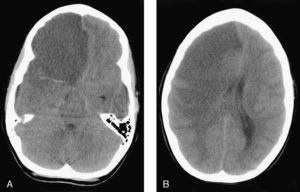
TC craneal sin contraste. A) Área hipodensa con pérdida de la diferenciación entre sustancia blanca y gris que ocupa todo el lóbulo frontal derecho y brazo anterior de la cápsula interna con efecto masa hacia la izquierda. Signo de la arteria cerebral media hiperdensa. B) Área hipodensa que afecta a lóbulos frontal, temporal y parietal derechos, junto a ganglios de la base ipsolaterales, con efecto masa y desplazamiento de la línea media, provocando obliteración del asta temporal derecha y compresión del ventrículo lateral derecho, en relación con herniación subfacial y uncal.
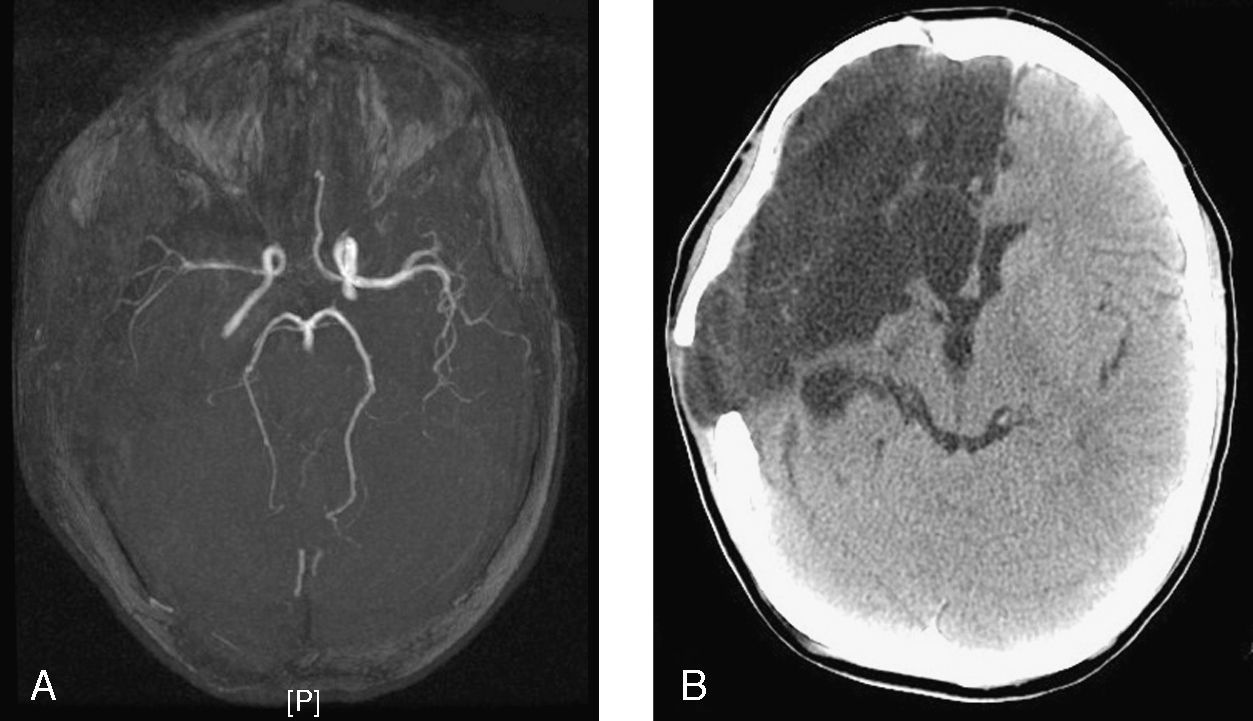
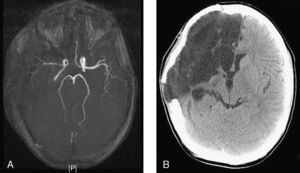
A) Angiorresonancia de polígono de Willis. Alteración de señal en arteria cerebral media derecha, con escasa señal en la división silviana y marcada irregularidad mural y menor señal respecto a la homónima contralateral. B) TC craneal tras reposición ósea. Degeneración quístico-necrótica con tracción ventricular homolateral en relación con la pérdida de volumen parenquimatosa hemisférica derecha. Poroencefalia evolucionada secundaria al infarto derecho de arterias cerebrales media y anterior derechas.
Se realizó un estudio etiológico de trombofilia a los padres y al paciente (factor V de Leyden, mutación 20210 protrombina, mutación C677T, inhibidor lúpico, anticuerpos antifosfolípidos, homocisteína, dosificación de factores de coagulación, proteínas C y S, lipoproteína A, antitrombina III, perfil lipídico), estudio inmunológico, serologías, PCR virales y estudio metabólico ampliado, sin hallar causa justificante del ictus.
La evolución posterior ha sido favorable. Siete meses después se realizó la reposición ósea sin incidencias (fig. 2B). Tras 18 meses, presenta una puntuación de 3 en la escala pediátrica de ictus del National Institute of Health (NIHSSPed) (rango de 0 a 42), a expensas de la afectación del campo visual periférico. Está escolarizado con aceptables resultados académicos. Capacidad de deambulación con hemiparesia leve. Autonomía para la alimentación y cuidado personal.
El edema cerebral isquémico resulta de la combinación de mecanismos citotóxicos y vasogénicos, dependiendo del tipo, extensión, duración e intensidad de la isquemia. El edema agrava la isquemia por varias vías: interfiere en la homeostasis hidroelectrolítica cerebral, altera las fibras mielinizadas, comprime la microcirculación, eleva la PIC y origina hernias intracerebrales. Esto último suele ocurrir entre los días 2 y 4, aunque puede presentarse en las primeras 36h, como en el caso que comunicamos. La edad, desviación de la línea media > 10mm al diagnóstico, volumen del infarto y puntuación < 8 en la escala de Glasgow son factores de mal pronóstico en adultos1,5. En pediatría no existen estudios al respecto y, aunque podría esperarse mejor pronóstico por la edad y menor comorbilidad, el retraso en el diagnóstico puede ser un factor en contra. Nuestro paciente contaba con varios de aquellos factores; sin embargo, la evolución ha sido favorable.
La craniectomía descompresiva es empleada como tratamiento de la HIC refractaria asociada a diversas patologías6. Los resultados obtenidos en lesiones no traumáticas son heterogéneos. Entre 2007 y 2009 se publicaron estudios que demostraron un descenso evidente en la mortalidad del infarto de ACM ocupante de espacio tratado con hemicraniectomía descompresiva7, comparado con el tratamiento conservador. No está claro el momento óptimo para la cirugía. Pese a no existir pruebas concluyentes, la descompresión quirúrgica en las primeras 48h parece ser beneficiosa7,8. Dada la baja incidencia en niños, no existen evidencias acerca de su manejo. Los pocos casos pediátricos publicados han tenido evolución dispar9,10. Sugerimos la realización de craniectomía descompresiva de forma precoz en niños con infartos extensos, afectación del nivel de consciencia y otros signos de HIC que no respondan al tratamiento médico, dadas las potenciales graves complicaciones derivadas de la disminución de la PPC y el más difícil control del edema isquémico, siendo necesarios estudios multicéntricos que aclaren los numerosos interrogantes en esta y otras patologías vasculares del sistema nervioso central.
Al Dr. Bienvenido Ros López, del Servicio de Neuropediatría del Hospital Materno Infantil Carlos Haya, Málaga.