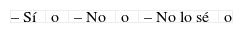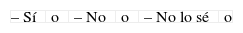Evaluar los cuidados al final de la vida en una unidad de cuidados intensivos pediátricos (UCIP).
MétodosEstudio retrospectivo desarrollado en una UCIP. Los sujetos fueron 41 trabajadores de la UCIP y los padres de 26 niños fallecidos entre 2001 y 2005. Se diseñó un cuestionario para evaluar los cuidados al final de la vida proporcionados en este período.
ResultadosLa edad inferior a 1 año y las enfermedades crónicas o congénitas son las variables que se correlacionaron con una mayor percepción de incoherencia en la información. Cerca del 38 % de los padres estuvieron junto a sus hijos en el momento del fallecimiento; el 64 % de ellos consideran estar presentes algo positivo, y el 13 %, algo negativo. El 40 % del personal declaró que es positivo para los padres estar al lado de sus hijos en el momento del fallecimiento, y el 52 % no sabía si era positivo o negativo. El 73% del personal, pero sólo el 29 % de los padres, desearía apoyo psicológico profesional para los padres. El 20 % de los niños fallecieron tras la retirada del soporte vital. Los factores más importantes para esta decisión fueron la posibilidad de supervivencia y la calidad de vida. La mayoría de los sanitarios expresaron que, a menudo, esta decision debería haber sido tomada antes.
ConclusionesEl análisis del personal subraya la importancia del cómo las noticias son comunicadas, del momento de retirada del soporte vital y la necesidad del apoyo psicológico. Los padres enfatizan más el papel de la familia en la UCIP y durante los últimos momentos.
To evaluate end-of-life care in a Paediatric Intensive Care Unit (PICU).
MethodsRetrospective study developed in a PICU. Subjects: 41 workers from the PICU and parents of 26 deceased children (from 2001 to 2005). A questionnaire was designed to investigate end-of-life care.
ResultsAn age < 1-year old and a chronic or congenital disease correlated with a perceived lack of consistency in information. Nearly 38 % parents were with their children at the time of death; 64 % of all parents consider this “positive”, and 13 % consider it “negative”. Forty per cent of staff stated that it is “positive” for parents to be by the side of their child at the time of death, and 52 % do not know. Seventy-three per cent of staff, but only 29 % of parents want further professional psychological support for parents. Twenty per cent of children died following withdrawal of life support. The most important factors for this decision were the possibility of survival and quality of life. The majority (73 %) of caregivers express the view that often, this decision should be taken earlier.
ConclusionsAnalysis of staff opinions underlines the importance of the way news is communicated, the timing of withdrawal of life support, and the need for psychological support. Parents emphasized the role of the family during time spent in a PICU and during the last moments.
La mayoría de los fallecimientos de los niños suceden en hospitales. A excepción de los neonatos, la mayoría ocurren en unidades de cuidados intensivos pediátricos (UCIP). En un estudio multicéntrico en España, se recogieron 3.668 ingresos durante 1 año en 10 UCIP, con una tasa de mortalidad del 4,5%1.
Últimamente ha aumentado el interés sobre los cuidados de los niños al final de sus vidas2–5. Algunos estudios recientes han identificado actitudes, perspectivas, prácticas y demandas por parte de los sanitarios en relación con este asunto6–8. Sin embargo, pocos estudios se han centrado en la perspectiva de los padres y los sanitarios en Europa.
Nos hemos preguntado qué podríamos hacer para mejorar el modo en que estos pacientes vivían sus últimos días. Para responder a esta pregunta se diseñó un estudio que plantease este problema a los sanitarios que trabajan en la UCIP y a los padres de los niños que allí fallecieron.
MATERIAL Y MÉTODOSEste estudio retrospectivo, descriptivo y analítico se llevó a cabo entre julio y septiembre de 2006, en una UCIP de tercer nivel, con enfermos médicos y quirúrgicos, en el Hospital La Paz de Madrid.
Se recogieron datos de todos los pacientes fallecidos entre 2001 y 2005. No se recogieron pacientes del año 2006 para dejar un tiempo suficiente de duelo (al menos 1 año). Los pacientes fueron incluidos si habían fallecido en la UCIP después de 24h de estancia (población de estudio = 118 pacientes).
Se obtuvieron los números de teléfono de los padres de las historias clínicas. Los padres fueron telefoneados y se les preguntó si querrían tomar parte en el estudio. Si accedían, se les daba la opción de una entrevista personal fuera del hospital o rellenar un cuestionario por correo. Los padres que prefirieron una entrevista personal no rellenaron el cuestionario, sino que fueron asignados a otra rama del estudio, en la que se realizó un análisis cualitativo del contenido de las entrevistas. Los padres que prefirieron completar cuestionarios quedaron en esta rama del estudio. Se les solicitó que rellenaran un cuestionario cada uno o uno entre los dos, a su preferencia.
A todos los trabajadores de la UCIP que llevaban trabajando más de 6 meses se les ofreció tomar parte en el estudio de forma voluntaria, a través de reuniones y anuncios. El cuestionario estuvo disponible durante 1 mes (junio de 2004) en la UCIP, y los cuestionarios rellenados se recogieron al final de este período.
Un grupo multidisciplinar compuesto por 2 médicos de UCIP, 2 enfermeras, 1 antropólogo y 1 médico con un máster en bioética diseñó y revisó los cuestionarios, en función de la experiencia de los investigadores, con temas clave identificados en la literatura médica9–26, cuestionarios compartidos por autores relevantes (Parental Perspectives Questionnaire, Meyer) y textos de referencia sobre el diseño de cuestionarios. Se modificó después de una prueba piloto con 5 sanitarios y 2 padres. El cuestionario se muestra en el anexo 1.
Cuestionario administrado a los padres
DATOS DEL ENTREVISTADO
- •
Padre _________________________________________________
- •
Madre _________________________________________________
- •
Otro: ¿cuál? ____________________________________________
¿Qué edad tiene usted?
¿Qué nivel de estudios tiene usted?
- 1.
La información
- 1.1.
Usted habría preferido…
- •
Un solo médico como portavoz de la información
- •
Que me informara el médico que había visto a mi hijo ese día
- •
- 1.2.
¿Cómo cree que era la información, en cuanto a los siguientes puntos?
(1: muy de acuerdo, 2: de acuerdo, 3: regular, 4: poco de acuerdo, 5: nada de acuerdo) Los médicos eran coherentes unos con otros 1 2 3 4 5 Las enfermeras eran coherentes unas con otras 1 2 3 4 5 La información que se me daba era fácil de entender 1 2 3 4 5 La información se ajustaba a la situación real del niño 1 2 3 4 5 Lo que decían médicos y enfermeras coincidía 1 2 3 4 5 Me explicaron los aparatos, tubos y cables que rodeaban a mi hijo de forma suficiente 1 2 3 4 5 La información sobre el pronóstico de mi hijo fue adecuada 1 2 3 4 5 Me informaron bien sobre las opciones de tratamiento 1 2 3 4 5
- 1.1.
- 2.
El ingreso en la UCIP
- 2.1.
En cuanto a las sensaciones que tuvo mientras su hijo estuvo en la UCIP, ¿qué opina sobre el siguiente punto?
- 2.2.
¿Cree que el niño estuvo tranquilo, que no estaba angustiado, durante el ingreso?
- 2.3.
¿Cree que su hijo sufría físicamente con los procedimientos (coger una vía, intubar, etc.)?
- 2.1.
- 3.
El momento del fallecimiento
- 3.1.
¿En qué momento se le informó de que el niño iba a fallecer?
- 3.2.
¿Se imaginó que iba a fallecer antes de que se lo dijeran?
- 3.3.
La noticia del fallecimiento ¿les fue comunicada por un médico con el que tenían contacto habitualmente?
- 3.4.
¿Dónde se les comunicó la noticia?
- 3.5.
¿Qué nos puede decir sobre la forma y el lugar en que se les comunicó la noticia?
- 3.6.
En cuanto a los cuidados del niño en el momento de fallecer, ¿cómo cree que fue la actitud del personal?
- 3.7.
¿Estuvo usted presente en el momento del fallecimiento de su hijo?
- 3.8.
Si estuvo presente, ¿preferiría no haber estado?
Si no estuvo presente, ¿preferiría haber estado?
- 3.9.
¿Cree que el niño sufrió al fallecer?
- 3.1.
- 4.
Limitación del esfuerzo terapéutico
- 4.1.
Dada la mala evolución y el fallecimiento próximo, ¿se habló en algún momento de dar fin al tratamiento intensivo y hacer tratamiento paliativo?
- 4.2.
¿Cuál fue el factor definitivo para decidirlo?
- 4.3.
¿Le habría gustado que se tomase esta decisión antes?
- 4.1.
- 5.
Apoyo emocional
- 5.1.
¿Durante los días previos al fallecimiento del niño se les ofreció la posibilidad de recibir apoyo… ?
Psicológico Religioso – Sí, pero no lo quise o – Sí, pero no lo quise o – Sí, lo acepté y me vino bien o – Sí, lo acepté y me vino bien o – Sí, lo acepté y no me sirvió o – Sí, lo acepté y no me sirvió o – No, y me hubiese ayudado o – No, y me hubiese ayudado o – No, pero no sé si me hubiese ayudado o – No, pero no sé si me hubiese ayudado o – No, pero no lo quería o – No, pero no lo quería o
- 5.1.
- 6.
COMENTARIOS
Los cuestionarios proporcionados a los padres y al personal eran muy similares, con una diferencia: el personal evaluaba la atención habitual de los niños de la UCIP en general, y los padres evaluaban la atención a sus hijos. El índice alfa de Cronbach fue 0,83.
El comité de ética en investigación del hospital aprobó el proyecto. Todos los padres firmaron un consentimiento informado.
Los datos fueron recogidos en una base de datos y analizados mediante el programa informático SPSS 11.0®. Se realizaron test de chi al cuadrado de Pearson, Kruskal-Whitney y Mann-Whitney, para analizar las diferencias entre grupos. La fiabilidad del cuestionario se examinó mediante el alfa de Cronbach para las preguntas con formato tipo Likert. Las preguntas abiertas fueron evaluadas mediante herramientas cualitativas. A través de un análisis del contenido se extrajeron conceptos clave (códigos), citas asociadas a ellos y se organizaron los códigos en áreas de mejora. Se utilizó el programa informático ATLAS.ti® para codificar y tratar los datos cualitativos.
RESULTADOSDatos demográficosDe los 118 niños posibles, se pudo contactar con los padres de 85. Sólo los padres de 32 niños accedieron a participar en el estudio (el 37 % de los contactados). Los padres y/o madres de 26 niños rellenaron 39 cuestionarios. Hubo 11 padres de 6 niños que prefirieron una entrevista personal (analizadas aparte). Excluyendo a éstos, los participantes fueron 26 padres y 26 madres. No se hallaron diferencias significativas entre padres en cuanto al aspecto educativo (universitarios frente a educación media y educación primaria), experiencias previas similares (sí o no), religión (el 45 % de creyentes frente a 55% de no creyentes) o más descendencia (sí frente a no).
En el momento de la encuesta, había 69 personas trabajando en la UCIP, y 62 de ellos eran posibles candidatos. Un total de 41 (66,1 %) aceptó rellenar el cuestionario (el 60 % de los médicos y el 66,5 % de las enfermeras y auxiliares). No se encontraron diferencias significativas entre estos grupos profesionales.
InformaciónEn comparación con otros grupos de padres, el de padres de niños con una edad inferior a 1 año al fallecer se correlacionó con percepción de falta de coherencia en la información (rho = 0,56; p < 0,01). Los padres de niños con una enfermedad crónica o congénita también se asociaron a una percepción de falta de coherencia (rho = 0,7; p < 0,05) frente al resto de padres. Además, se sintieron menos a gusto con el personal sanitario (rho = 0,65, p < 0,05).
El personal puntuó los distintos aspectos de la información a los enfermos al final de sus vidas (pronóstico, opciones de tratamiento, claridad y coherencia) peor que los padres (medianas de personal: 3 y 4 frente a medianas de los padres: 2). Las percepciones del personal y de los padres fueron significativamente diferentes en todos estos aspectos (p < 0,05).
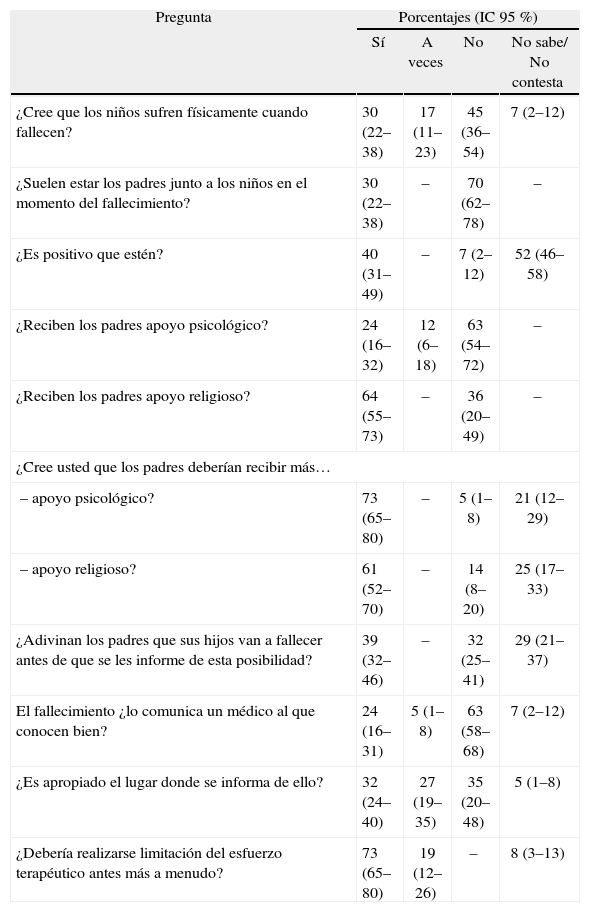
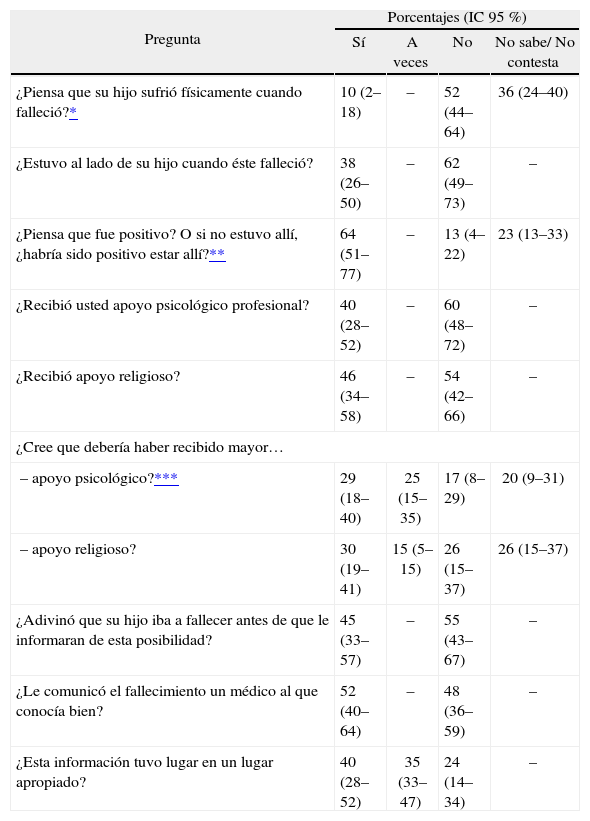
Hospitalización y momento del fallecimientoLos resultados sobre las opiniones de los padres y del personal sobre la hospitalización y el momento de la muerte se muestran en las tablas 1 y 2. Merece la pena subrayar que cerca del 38 % de los padres estuvieron junto a sus hijos en el momento del fallecimiento; el 64% de los padres consideran que estar presentes es positivo, y el 13 %, negativo. El 40 % del personal declaró que es positivo para los padres estar al lado de sus hijos en el momento del fallecimiento. Sólo el 29 % de los padres desearían apoyo psicológico profesional, frente al 73 % del personal profesional.
Parte del cuestionario sobre percepción de los cuidados al final de la vida que el personal respondió
| Pregunta | Porcentajes (IC 95 %) | |||
| Sí | A veces | No | No sabe/ No contesta | |
| ¿Cree que los niños sufren físicamente cuando fallecen? | 30 (22–38) | 17 (11–23) | 45 (36–54) | 7 (2–12) |
| ¿Suelen estar los padres junto a los niños en el momento del fallecimiento? | 30 (22–38) | – | 70 (62–78) | – |
| ¿Es positivo que estén? | 40 (31–49) | – | 7 (2–12) | 52 (46–58) |
| ¿Reciben los padres apoyo psicológico? | 24 (16–32) | 12 (6–18) | 63 (54–72) | – |
| ¿Reciben los padres apoyo religioso? | 64 (55–73) | – | 36 (20–49) | – |
| ¿Cree usted que los padres deberían recibir más… | ||||
| – apoyo psicológico? | 73 (65–80) | – | 5 (1–8) | 21 (12–29) |
| – apoyo religioso? | 61 (52–70) | – | 14 (8–20) | 25 (17–33) |
| ¿Adivinan los padres que sus hijos van a fallecer antes de que se les informe de esta posibilidad? | 39 (32–46) | – | 32 (25–41) | 29 (21–37) |
| El fallecimiento ¿lo comunica un médico al que conocen bien? | 24 (16–31) | 5 (1–8) | 63 (58–68) | 7 (2–12) |
| ¿Es apropiado el lugar donde se informa de ello? | 32 (24–40) | 27 (19–35) | 35 (20–48) | 5 (1–8) |
| ¿Debería realizarse limitación del esfuerzo terapéutico antes más a menudo? | 73 (65–80) | 19 (12–26) | – | 8 (3–13) |
| Pregunta | Porcentaje (IC 95 %) |
| ¿Qué prefiere? | |
| – Un solo portavoz de la información | 87,5 (82–94) |
| – Que informe cada día el médico que ha visto al niño | 12,5 (7–17) |
El orden de las preguntas ha sido alterado para mejorar la presentación.
IC 95 %: intervalo de confianza del 95 %.
Parte del cuestionario sobre percepción de los cuidados al final de la vida que rellenaron los padres
| Pregunta | Porcentajes (IC 95 %) | |||
| Sí | A veces | No | No sabe/ No contesta | |
| ¿Piensa que su hijo sufrió físicamente cuando falleció?* | 10 (2–18) | – | 52 (44–64) | 36 (24–40) |
| ¿Estuvo al lado de su hijo cuando éste falleció? | 38 (26–50) | – | 62 (49–73) | – |
| ¿Piensa que fue positivo? O si no estuvo allí, ¿habría sido positivo estar allí?** | 64 (51–77) | – | 13 (4–22) | 23 (13–33) |
| ¿Recibió usted apoyo psicológico profesional? | 40 (28–52) | – | 60 (48–72) | – |
| ¿Recibió apoyo religioso? | 46 (34–58) | – | 54 (42–66) | – |
| ¿Cree que debería haber recibido mayor… | ||||
| – apoyo psicológico?*** | 29 (18–40) | 25 (15–35) | 17 (8–29) | 20 (9–31) |
| – apoyo religioso? | 30 (19–41) | 15 (5–15) | 26 (15–37) | 26 (15–37) |
| ¿Adivinó que su hijo iba a fallecer antes de que le informaran de esta posibilidad? | 45 (33–57) | – | 55 (43–67) | – |
| ¿Le comunicó el fallecimiento un médico al que conocía bien? | 52 (40–64) | – | 48 (36–59) | – |
| ¿Esta información tuvo lugar en un lugar apropiado? | 40 (28–52) | 35 (33–47) | 24 (14–34) | – |
| Pregunta | Porcentaje (IC 95 %) |
| ¿Que habría preferido? | |
| –Un solo portavoz de la información*** | 48 (36–60) |
| –Que le informase el médico que veía a su hijo cada día | 43 (31–55) |
El orden de las preguntas ha sido alterado para mejorar la presentación.
Sólo el 23 % de los padres (IC 95 %: 13–33) hallaron el tiempo de visita (2h/día) suficiente –lo puntuaron 1 y 2–. Más madres que padres opinan que el tiempo de visita es insuficiente (p = 0,04). Los padres de los niños fallecidos en 2005 encontraron el tiempo de visita significativamente mejor que el resto.
Retirada del soporte vitalSe decidió en 7 niños (21,8 %). No se hallaron órdenes de “no reanimar” en las historias clínicas. El 86 % de los sanitarios (IC 95 %: 77–95) declararon que la retirada del soporte vital era propuesta raramente. El 62,1 % del personal (IC 95 %: 54–78) informó de que la retirada del soporte vital es una decisión que habitualmente se toma de forma conjunta con los padres, y los factores más importantes son la posibilidad de sobrevivir (66,7 %, IC 95 %: 56–74), la calidad de vida (11,2 %; IC 95 %: 4–16) o ambas (19,4 %: IC 95 %: 12–26). Algunos sanitarios mencionaron también las enfermedades crónicas asociadas a un deterioro en la calidad de vida de los padres y de los niños.
Comentarios y preguntas abiertasTodos los sanitarios respondieron a las preguntas abiertas o escribieron comentarios. Los temas o códigos señalados por más del 10 % del personal fueron considerados importantes. Las principales necesidades percibidas fueron el apoyo psicológico para las familias (48 %), privacidad y habitaciones apropiadas (36 %), empatía (26 %), más personal y mejor entrenamiento para tratar la muerte (19 %), apoyo religioso, evitar el encarnizamiento terapéutico y un trato adecuado del cadáver (17 %), un ambiente respetuoso, una información apropiada, más tiempo de visita (14 %), ayuda con los formularios oficiales y evitar que los niños mueran sin la compañía de sus padres (12 %).
Los temas o códigos señalados por más del 10 % de los padres fueron considerados, asimismo, importantes. Los temas principales fueron las habitaciones individuales, la privacidad que permita a los padres pasar tiempo de calidad con sus hijos, favorecer que estén con sus hijos en el momento del fallecimiento, cuidar la asepsia y un trato cuidadoso del cadáver. Algunos demandaron un papel más importante para la familia. Una madre lo describió así: “La madre y el hijo constituyen una entidad. Separarlos hace sufrir a los niños”.
Un padre declaró, en el momento del fallecimiento: “Eché de menos a mi otra hija, para que los cuatro pudiéramos estar juntos (…). Todos los miembros de la familia nos sentimos un poco fuera de lugar”.
Los códigos se organizaron en ámbitos o áreas de mejora. La atención centrada en la familia fue el área que más preocupó a los sanitarios, seguida por la necesidad de mejora en la estructura y organización (habitaciones individuales, más personal, más entrenamiento, tiempos de visita más largos), una actitud apropiada del personal y un buen trato en el momento de la muerte.
DISCUSIÓNNuestro estudio proporciona información útil para mejorar la calidad de los cuidados al final de la vida desde el punto de vista de los padres y del personal. La información, el entrenamiento en los cuidados paliativos, las actitudes empáticas, el cuidado centrado en la familia, el cuidado en los momentos perifallecimiento y el soporte emocional para el personal fueron algunos de los ámbitos de mejora identificados. Compartimos la mayoría de estos ámbitos con los estudios de Meyer, Truog y Clarke8,9,26, con algunas pequeñas diferencias probablemente debidas a los diferentes entornos.
Los padres y el personal sacaron a la luz asuntos similares, pero con algunas sutiles diferencias. Los padres enfatizaron más el papel de la familia, la importancia de estar con el niño y la necesidad de que los sanitarios seamos sensibles en los momentos que rodean la muerte. Se quejaron sobre el proceso de cómo se trata el cadáver y, al contrario del personal, no pidieron ayuda psicológica profesional o espiritual.
Aunque algunos padres solicitan un solo portavoz (como la mayoría del personal), no todos lo hacen, como mencionan Meyer et al8. Otros se sienten mejor si pueden escuchar diferentes puntos de vista. El personal (la mayoría enfermeros/as y auxiliares), a diferencia de los padres, no considera que la información se proporcione por lo general de forma adecuada. La información médica a menudo se da sin la presencia de personal de enfermería. Evitar esto es una recomendación que asegura una buena comunicación con los padres y dentro del equipo.
Los padres de niños con enfermedades crónicas y de niños menores de 1 año se mostraron más sensibles a las incoherencias. Este dato no ha sido descrito previamente. Los padres de los niños enfermos crónicos suelen tener un conocimiento profundo de la enfermedad de sus hijos, lo que podría explicarlo.
Los progenitores de niños fallecidos creen que el tiempo de visita no es suficiente. En España, aún el 20 % de las UCIP tienen una política restrictiva de visitas (2h/día), y el 60 % no permite a los padres estar más de 8 h27. Otros países europeos aún comparten estas restricciones. En Francia, el tiempo total medio es de 2,5h (rango 30–370min)28. En 2005, la política fue oficialmente la misma que en el período 2001–2004. Sin embargo, la realización de este estudio hizo que el personal se involucrase más con la ansiedad de las familias, y los padres de los niños próximos a la muerte pudieron estar más tiempo con sus niños. Esto se refleja en una mayor satisfacción, y muestra cómo la investigación clínica puede cambiar actitudes incluso antes de que se aborden cambios estructurales.
Menos de la mitad de los padres estuvieron junto a sus hijos en el momento de la muerte, frente al 50 % en otro estudio español1 y más del 75 % en un estudio canadiense14. Las recomendaciones actuales aconsejan que se permita a los familiares permanecer junto a la cama en el momento de la muerte. Sin embargo, menos de la mitad del personal pensó que es positivo, al contrario que los padres.
Un estudio reciente15 mostró que el 60 % de las muertes en una UCIP canadiense fue por retirada del soporte vital. Otros estudios muestran porcentajes menores (20–32 %) en Argentina, Francia y EE.UU.23–25. En España, la limitación del esfuerzo terapéutico se realiza en el 20–30 % de los niños que fallecen1, como sucedió en nuestro estudio, con 7 niños. Este dato apoya la idea del personal de que este asunto no se trata suficientemente a menudo. La mayoría de los sanitarios apuntó que la limitación debería ser abordada antes, argumentando en ocasiones una pobre calidad de vida. Sin embargo, el factor determinante en la toma de decisiones no debe ser “la calidad de vida de una enfermedad crónica”, como algunos sanitarios mencionaron, sino la calidad de vida percibida por el paciente y la familia29.
Una de las demandas más importantes del personal era el apoyo psicológico profesional. Curiosamente, los padres no consideraron este apoyo tan importante como los sanitarios. Aparentemente, los padres agradecen que se les escuche con empatía, más que la ayuda profesional. Esta diferencia podría revelar también la necesidad de los propios sanitarios de un apoyo emocional. Algunos estudios han descrito que es prudente proporcionar apoyo emocional al personal de las UCIP5,30–32. La religión, que ha demostrado tener importancia capital en otros estudios3, tiene poca relevancia para los padres de nuestro estudio. Podría estar en relación con que menos de la mitad se declararon creyentes.
Los estudios con pacientes terminales habitualmente presentan retos emocionales y limitaciones metodológicas. Éste es el caso del nuestro, y su diseño retrospectivo es una de ellas. Sin embargo, se ha dicho que una aproximación retrospectiva podría ser la mejor manera de medir la calidad de los cuidados habituales29,32.
Otra limitación es la tasa de respuesta. Algunos estudios han mostrado tasas de respuesta de los familiares en torno al 36–38%31,32. Como en el caso de otros estudio similares20,24,31,33, los cuestionarios se enviaron bastante tiempo después de la muerte, lo que podría haber reducido la claridad de los recuerdos. Este intervalo de tiempo, sin embargo, no se asocia con una alteración en la percepción del sufrimiento de los hijos18. Una última limitación es una potencial falta de similitudes con otras UCIP en otros entornos, con otro personal y otra cultura.
Las UCIP similares podrían utilizar estos datos para planificar mejoras en los cuidados al final de la vida, ajustándolos a su entorno. Nuestro grupo diseñó una vía clínica para cuidados al final de la vida, así como documentos de acuerdo entre los padres y los sanitarios sobre no reanimación y limitación del esfuerzo terapéutico, que otras UCIP pueden compartir. La vía clínica incluye estrategias como ampliar el tiempo de visita de 2 a 8h para todos los pacientes, con mayor flexibilidad para los pacientes al final de la vida, así como una lista de puntos importantes que hay que cumplir, como la presencia de los padres en el momento del fallecimiento y opción de apoyo psicológico y espiritual, entre otros.