Introducción
La condición del paciente en estado crítico se ha distinguido claramente de la del paciente en fase terminal. Cuando un niño ingresa en la unidad de cuidados intensivos pediátrica (UCIP) el equipo que le atiende tiene un objetivo común: salvar su vida. En muchas ocasiones, los cuidados dedicados a su bienestar, así como la comunicación, sólo cobran relevancia cuando la esperanza de curación para dicho paciente se ha perdido.
En el informe Study to Understand Prognoses and Preferences for Outcomes and Risks of Treatments (SUPPORT) 1 se evalúa el grado de control de dolor de los últimos días de 3.624 pacientes gravemente enfermos. En dicho trabajo se encontró que en el 49,9 % fue intenso e infraestimado por los médicos y representó el punto de partida para replantear el sufrimiento del paciente aun cuando este no fuera portador de una enfermedad en fase terminal.
En los últimos años se han llevado a cabo numerosos estudios, que reflejan una creciente preocupación sobre las cuestiones referentes al cuidado al final de la vida llevado a cabo en las UCIP. En la mayoría de los previos al año 1995, los tratamientos curativos y paliativos se contemplan como excluyentes en lugar de complementarios. Este es uno de los puntos paradigmáticos de la medicina intensiva, ya que existe un elevado riesgo de que los cuidados se conviertan en desproporcionados y la muerte del paciente tenga lugar en soledad y ante la aparente indiferencia de los profesionales sanitarios.
La concepción sobre "muerte digna" surgió de la visión horrorizada de la sociedad frente a la generación de formas de morir que se asocian a la utilización de los variados procedimientos tecnológicos que el progreso de la medicina ha incorporado a su arsenal diagnóstico y terapéutico en el paciente grave. La aplicación continua y reiterada de la tecnología conduce, en algunos casos, a la prolongación de la agonía y retrasa excesivamente la llegada inevitable de la muerte.
El encarnizamiento terapéutico aparece así como un producto emergente de múltiples factores que se derivan del sistema de valores, creencias y hábitos que integran la cultura de este tiempo en la que la muerte no es aceptada.
La determinación de terminalidad en una UCI es en muchas ocasiones una condición de extrema dificultad, ya que implica establecer con relativa seguridad que un paciente es irrecuperable. En el caso de las UCIP, esta cuestión es mucho más difícil, ya que los niños tienen una gran capacidad de recuperación y, muchas veces, la evolución de las enfermedades infantiles es sorprendente tanto en el pronóstico vital como en las potenciales secuelas.
Con cierta frecuencia, los tratamientos agresivos no se abandonan hasta que la muerte es inminente, por el miedo real a etiquetar un paciente potencialmente curable como terminal y puede prolongarse, de esta forma, el tratamiento más allá de toda esperanza razonable.
Esta situación tan común y tan poco justificable en nuestro tiempo debe ser sometida a una reflexión continua recuperando el objetivo de humanizar nuestro entorno de trabajo y por ello se está empezando a imponer en muchos hospitales la necesidad de humanizar las UCI, prestando especial atención a la unidad familia/paciente, a la importancia en la comunicación y al cuidado al final de la vida.
El objetivo de esta publicación es evaluar a través de la revisión bibliográfica, la experiencia y desarrollo de este campo dentro de las UCIP, determinar qué tipos de estudios se han realizado y las consecuencias en cuanto al cambio de actitudes que se han derivado de ellos.
Material y métodos
Se realizó una búsqueda en Medline empleando el castellano y el inglés como idiomas con las siguientes palabras clave obtenidas del Medical Subject Headings (MeSH de la National Library of Medicine): "end-of-life care", "children", "pediatric intensive care", "palliative care", "death", "compassionate care", "critical care", utilizando como enlace "AND".
El año límite inferior de búsqueda fue 1990, y los artículos se identificaron en función del título y del resumen. De dicha búsqueda se seleccionaron todos los artículos relacionados con las principales cuestiones que se pretendían analizar respecto al cuidado al final de la vida en la UCIP, excluyendo los que no se ajustaban por el contenido del abstract.
Se emplearon otros recursos disponibles en internet de búsqueda de información médica utilizando la base datos National Library of Medicine Gateway empleando como palabras clave extraídas del MeSH: "Intensive Care", "end-of-life-care", "critical care", "terminal care" y "AND" como enlace, con el objetivo de ampliar la búsqueda y recoger aspectos relevantes llevados a cabo en las UCI de adultos sobre las cuestiones al final de la vida. No obstante, de todos ellos se prestó especial atención a los que hacían referencia a la práctica en la UCIP.
Finalmente se amplió con la búsqueda cruzada de artículos relacionados.
Resultados
Se obtuvieron un total de 36 artículos de la búsqueda realizada en Medline, seleccionando 18 por ajustarse mejor al objetivo de la revisión y se prestó especial atención a siete por sus referencias a la práctica en la UCIP. El resto eran estudios llevados a cabo en la UCI de adultos y fueron escogidos por su interés en cuanto al desarrollo del tema, ya que existe un mayor avance en el cuidado del paciente en fase terminal y en cuidados paliativos en estas unidades.
De la búsqueda realizada en la base de datos National Library of Medicine se encontraron un total de 45 artículos, quedándonos con 25 y en concreto con 11 por sus aportaciones en la UCIP.
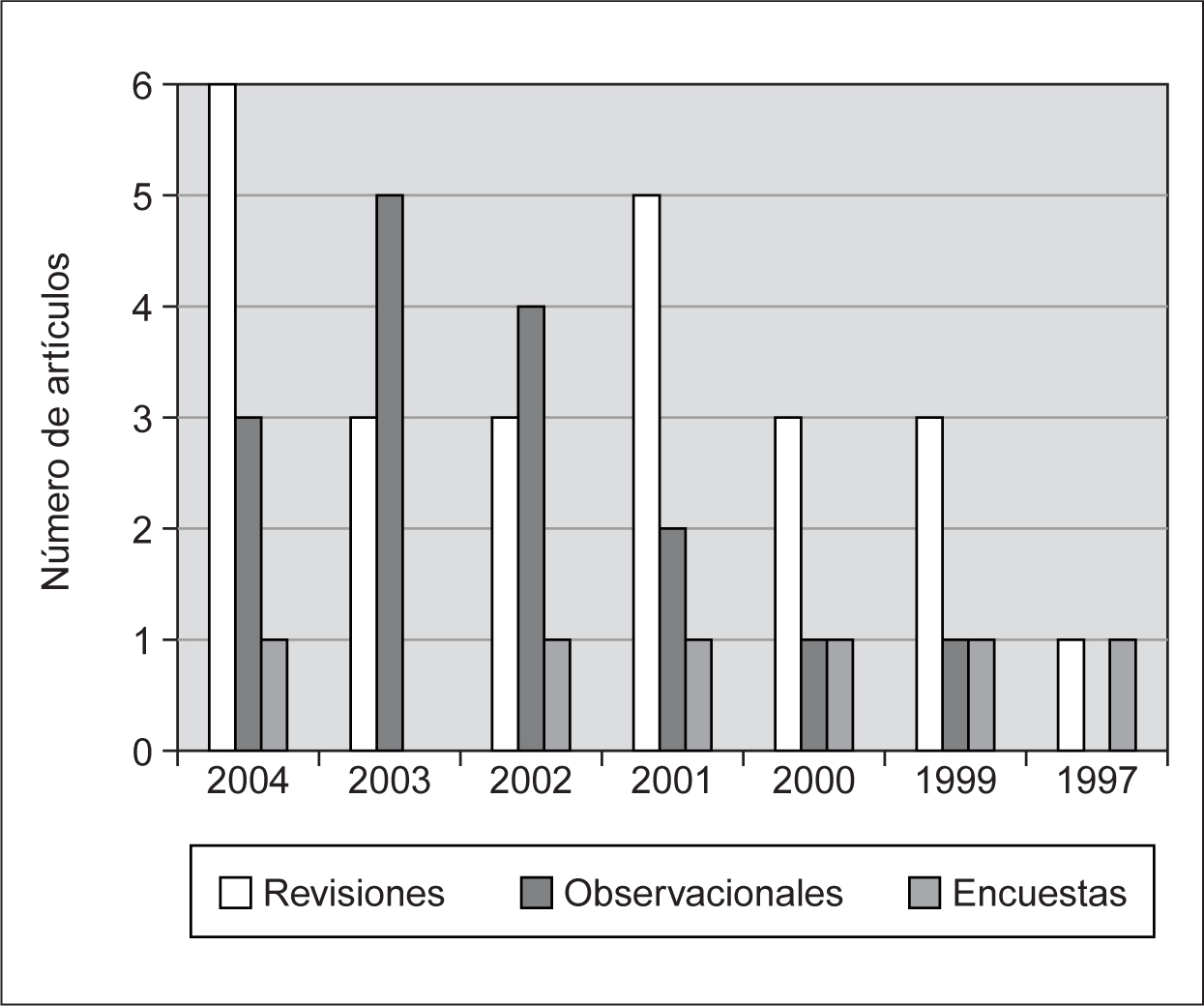
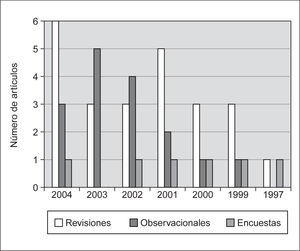
Se detecta un interés creciente en aspectos relacionados con el tema en los últimos 5 años. El primer artículo de relevancia se encuentra en la bibliografía del año 1997, que es un estudio observacional 2 realizado en una UCI neonatal sobre los motivos y actitudes de médicos y enfermeras tras la retirada de soporte vital en recién nacidos muy prematuros o malformados. Posteriormente, en el año 1999, aparecen cinco artículos de interés, tres revisiones y dos estudios descriptivos y a partir de esa fecha, el número de artículos es creciente (fig. 1).
Figura 1. Evolución cronólogica del tema.
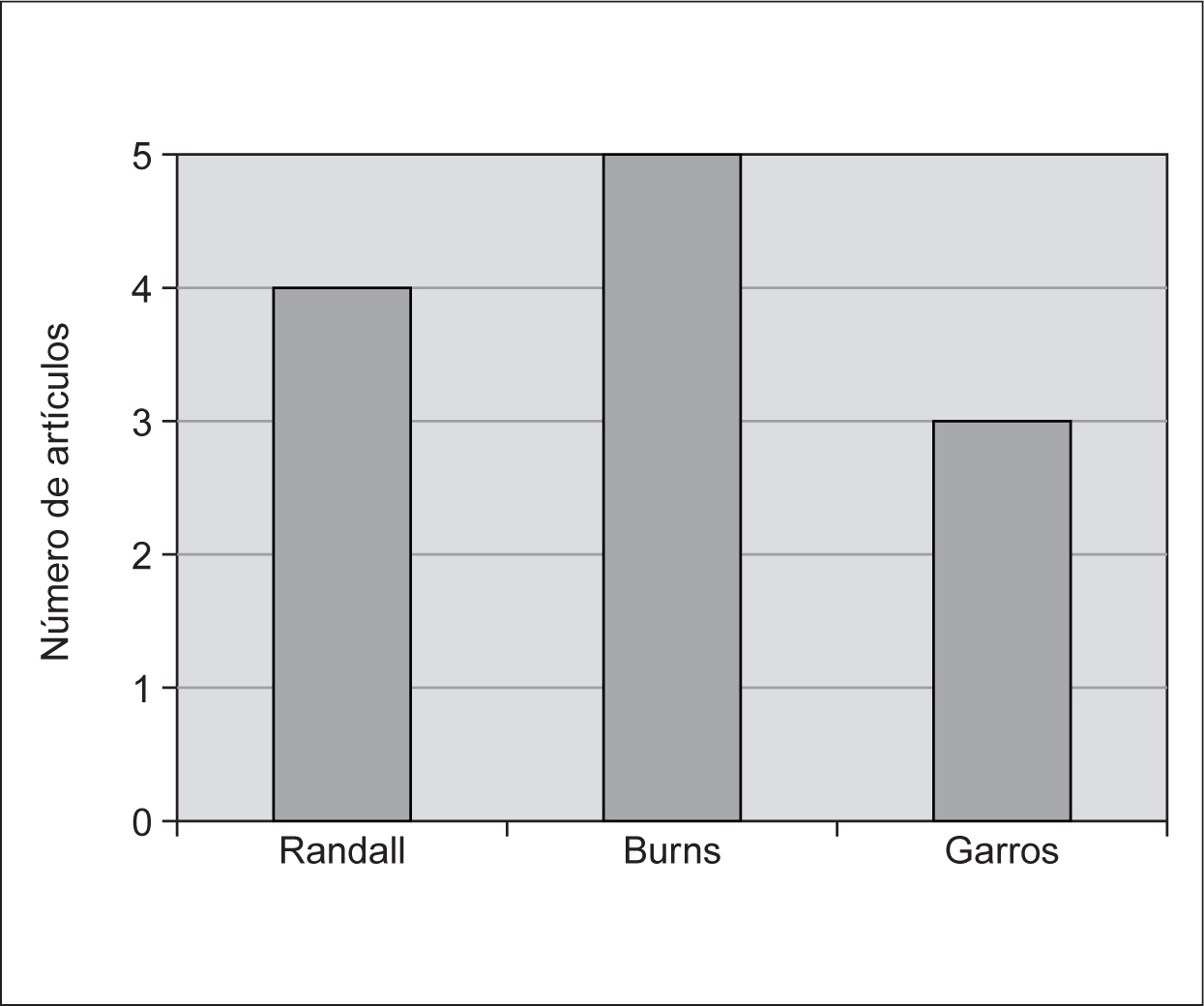
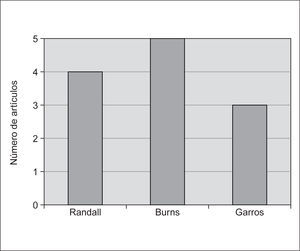
Cabe destacar a los autores Randall Curtis, de la Unidad de Críticos de Harborview Medical Center (Seattle), y Jeffrery Burns, de la Unidad de Cuidados Intensivos del Boston Children's Hospital, por su aportación en cuanto al número de artículos y la variedad de aspectos abordados (fig. 2).
Figura 2. Aportación de artículos por autores.
En cuanto a los temas, los artículos publicados se pueden clasificar en la literatura médica en lo referente al cuidado al final de la vida en la UCIP en los siguientes grupos.
Estudios que tratan sobre las actitudes del personal sanitario de UCI a la hora de abordar un paciente que se está muriendo
Uno de los estudios más relevantes fue llevado a cabo por Burns el al 3 (Hardvard Medical School) publicado en la revista Critical Care Medicine. Se trata de un estudio prospectivo en el que se recoge la práctica de médicos y enfermeras de 31 hospitales de Estados Unidos a través de una encuesta. En ella se evalúan las siguientes cuestiones: conceptos sobre retirada frente a no iniciación de tratamientos, factores que influyen en el planteamiento de la limitación del esfuerzo terapéutico, práctica clínica en la retirada del soporte vital, participación de la familia en la decisión y en cuidados médicos y de bienestar aplicados en la fase final de la enfermedad.
En el 90 % de los casos las respuestas coinciden con las recomendaciones de la Sociedad de Cuidados Críticos en cuanto a la toma de decisiones centrada en las preferencias del paciente, adecuada sedación y analgesia, etc. Los médicos con menos años de experiencia son los que se muestran más reacios a abandonar los tratamientos, a lo cual los investigadores concluyen que la razón podría ser que estén menos familiarizados y se sientan menos confortables con la muerte que los médicos con más años de ejercicio profesional.
En este sentido, otro artículo publicado en Archives of Internal Medicine en 1996 por Tulsky y Chesney 4, demuestra en un estudio realizado en tres hospitales universitarios de Estados Unidos que solamente una tercera parte de los 115 médicos residentes habían discutido en su servicio las órdenes de no reanimación y otros aspectos referentes a la muerte de los enfermos a los que atendían.
En un estudio longitudinal 5 llevado a cabo en el año 2002 (publicado en la revista Pediatrics) se mostró que las actitudes los residentes de pediatría cambiaron después de asistir a una serie de seminarios en el tercer año de residencia. En el primer seminario se abordaban cuestiones sobre los criterios de muerte cerebral, cuidados post mortem, donación de órganos y trámites burocráticos. En el segundo se abordaban cuestiones sobre el tratamiento de los síntomas y medidas de bienestar. Finalmente, se llevó a cabo una mesa redonda en la que participaron diferentes especialistas y se abordaron temas sobre la comunicación de las malas noticias, conflictos con familias, cuestiones éticas, etc. Posteriormente a través de una encuesta se midió el impacto de esta iniciativa, concluyéndose que el grado de bienestar de los residentes con la muerte y las cuestiones en torno a la misma había aumentado considerablemente.
Se aprecian diferencias en las actitudes no sólo por los años de experiencia sino también por el especialista que sea responsable del paciente en la UCI. Esto se refleja en un estudio observacional por Cassell et al 6 publicado en el Critical Care Medicine de 2003 en el que se comparan las distintas actitudes de los médicos en tres UCI de adultos con diferente modelo administrativo. Se compara entre una UCI médico-quirúrgica de Nueva Zelanda con estructura "cerrada" llevada por intensivistas, una UCI de pacientes posquirúrgicos con estructura semicerrada llevada por cirujanos y una UCI de pacientes posquirúrgicos en régimen abierto compartida por ambos servicios; estas dos últimas eran UCI de países americanos. Las conclusiones fueron que cuando los cirujanos eran los responsables de las decisiones eran mucho más reacios a pasar a cuidados de bienestar cuando el enfermo entraba en fase terminal. Sin embargo, a los médicos intensivistas les costaba menos hacer esta transición, y su principal interés consistía en dejar la cama libre para tratar a otros pacientes con mayores posibilidades de supervivencia.
Por otro lado, comparando la percepción del médico y la enfermera que atiende al paciente en estado crítico, Solomon et al 7 encontraron que existía una gran divergencia en cómo abordaban las cuestiones éticas de los pacientes en fase terminal. Así, el 92 % de los facultativos opinaban que los problemas estaban bien discutidos, mientras que sólo el 59 % de las enfermeras pensaban lo mismo. Diferían también en cuestiones generales sobre qué incluía cada uno en la idea de retirada de soporte vital. Así, el 37 % de los pediatras incluía la suspensión de ventilación mecánica o diálisis, pero no la nutrición e hidratación, mientras que el 54 % de las enfermeras incluía todo. Estas creencias respecto a la alimentación e hidratación son contrarias a las guías publicadas 8,9 que aceptan su retirada en los pacientes pediátricos al final de la vida.
Ante estas divergencias, llama la atención en este mismo estudio que en menos del 10 % de los casos se consultaba al Comité Ético Asistencial de los hospitales para pedir asesoramiento.
En España, cabe destacar un estudio 10 realizado por el Hospital Universitario Príncipe de Asturias, el Hospital Infantil Niño Jesús de Madrid y la Facultad de Psicología de la Universidad Autónoma de Madrid que analizó a través de un cuestionario la forma en la que los médicos españoles que trabajan en UCIP se enfrentan a la muerte de sus pacientes. Se obtuvieron respuestas de 20 UCIP de España, siendo los resultados más relevantes los siguientes: el 68,4 % de los profesionales opinaba que el hecho de que la familia conozca la posibilidad del fallecimiento del niño ayuda a la familia. Los médicos estuvieron junto a su paciente en el fallecimiento en el 64 % de los casos. Más de la mitad de los niños murieron sin en el contacto físico con sus padres. El 46 % de los profesionales manifiestan haber interpretado la muerte como un fracaso personal o profesional, al menos en una ocasión y el 92 % desean aumentar la formación que les ayude a afrontar la muerte en su ejercicio profesional. Los pediatras españoles están menos de acuerdo que otros profesionales respecto a la necesidad de cuidados paliativos en el paciente terminal y son menos propensos a pensar que la familia deba conocer de antemano la posibilidad de que el niño muera y de que este deba estar acompañado por su familia.
Estudios que tratan sobre la práctica clínica a la hora de abordar la muerte en la UCIP
En las UCI, es posible clasificar a los pacientes que fallecen en tres categorías bien diferenciadas. Por un lado, los pacientes que mueren debido a la retirada de soporte, por otro, los que mueren a pesar del máximo soporte y por último, aquellos en los que no se instauran las medidas de reanimación tras la parada cardiorrespiratoria.
Siguiendo esa línea de análisis, en un estudio 11 realizado en la Unidad de Cuidados Intensivos Neonatales en un hospital terciario de California, San Francisco, se constató que el 73 % de las muertes fueron el resultado de la decisión de retirada de soporte vital por parte de los médicos. Dicha retirada se planteaba cuando el tratamiento agresivo instaurado carecía de una respuesta eficaz en el paciente. Se concluye que mientras en los casos de muerte no esperada no se dispone de un tiempo para una planificación de cuidados orientados a las fases finales de la vida, en los otros dos supuestos sí pueden llevarse a cabo.
En cuanto a la forma de llevar a cabo los cuidados en el niño en fase terminal, Burns y Hilton 12 en la III parte del estudio observacional realizado en Boston, recogieron una serie de datos a través de una encuesta dirigida a médicos y enfermeras de tres UCIP de hospitales universitarios de Estados Unidos. Los investigadores encontraron que el 89 % de los pacientes que fallecían tras la retirada del soporte vital recibían sedantes y analgésicos, siendo los pacientes en estado de coma los que recibían estas medicaciones en menor grado. Las razones empleadas para administrar estos fármacos fueron el dolor, la ansiedad y la disnea. La aceleración de la muerte es vista por los pediatras intensivistas como una consecuencia no intencionada para la consecución de una muerte digna libre de síntomas.
Otros aspectos analizados en torno a las circunstancias que acontecen en la UCIP cuando muere un paciente aparecen en un estudio descriptivo de carácter prospectivo publicado en la revista Pediatrics (2003) y dirigido por Garros et al 13 en el Hospital para Niños enfermos de Toronto (Canadá). El investigador analizó a través de una encuesta las siguientes cuestiones: persona que inicia la discusión sobre la retirada de soporte vital, grado de consenso en la decisión entre la familia y los médicos, presencia de la familia en el momento de la muerte del niño. Los resultados encontrados en los 99 pacientes que murieron en la UCIP fueron los siguientes, la familia inició la discusión en el 24 % de los casos, y se alcanzó consenso en la primera entrevista en el 51 %, mientras que en el 46 % de los casos fueron necesarios más de dos encuentros. Los padres estuvieron presentes en el momento de la muerte en 45 de 59 casos (76 %) tras la retirada de los tratamientos pudiendo coger al niño en brazos en el 78 % de las ocasiones.
Otro estudio con propósito similar fue publicado en la misma revista en el año 2004 14, en el que se realiza un análisis retrospectivo de las historias clínicas en el hospital Infantil de Vandebilt (Tennessee) de pacientes que mueren en la UCI neonatal y en la UCIP. Los investigadores encontraron que el 90 % de los niños recibieron medicación para el dolor (medido por escalas validadas) en las últimas 72 h de su vida y el 55 % recibieron medidas adicionales de bienestar, aunque se documentaba de una forma superficial la existencia de otros síntomas en el momento de la muerte además del dolor. Habitualmente la nutrición e hidratación se mantenían hasta el final por el valor simbólico que se otorga a estas medidas en el cuidado básico del niño. Por otra parte, los análisis y otras pruebas diagnósticas eran suprimidas una vez que se acordaba la retirada del soporte vital. El asistente social fue consultado en el 38 % de los casos mientras que el sacerdote acudió en el 77 %.
En la revista Anales Españoles de Pediatría se han publicado dos artículos en el año 2002 15,16 que tienen relación con la práctica clínica sobre la toma de decisiones acerca de la limitación terapéutica entre los médicos intensivistas pediátricos y neonatólogos españoles. Ambos estudios fueron realizados por el Grupo de Trabajo en Limitación Terapéutica y por el Grupo de Trabajo de la Sociedad Española de Neonatología sobre limitación de esfuerzo terapéutico y cuidados paliativos en recién nacidos, respectivamente. En el primero, cabe destacar que la familia aparece como elemento clave en la toma de decisión, aunque un pequeño porcentaje de casos en los que el personal sanitario actúa de forma paternalista y la generalización de la sedoanalgesia como elemento necesario en el cuidado del buen morir. En el segundo artículo, un estudio multicéntrico descriptivo y prospectivo llevado a cabo en 15 unidades de neonatología, se pone en evidencia aspectos poco conocidos de la práctica clínica en relación al inicio y/o retirada de tratamientos de soporte vital en recién nacidos gravemente enfermos. En ellos cabe destacar que los criterios predominantes para la toma de decisiones fueron el mal pronóstico en cuanto a supervivencia y calidad de vida, actual y futura.
Estudios que tratan sobre la perspectiva de los padres y familiares sobre la experiencia vivida en relación a la muerte de su hijo en la UCIP
La visión de los padres acerca de las cuestiones al final de la vida en la UCIP es de una importancia extraordinaria, ya que posibilita el acercamiento al cuidado ofrecido desde la perspectiva de las personas realmente implicadas. Por este motivo, numerosos estudios han centrado su atención en analizar diferentes aspectos desde la posición de los padres.
Entre ellos sobresale el análisis de Meyer et al 17 en la tercera parte del estudio de Boston donde, a través de una encuesta, se valoraba los factores a los que padres concedían más importancia a la hora de retirar los tratamientos de soporte y de garantizar el bienestar en la fase final. Cabe destacar la calidad de vida del niño, la imposibilidad de mejorar, el dolor y el sufrimiento y la información ofrecida por los médicos acerca de las posibilidades de curación. El 20 % de los padres no se encuentran satisfechos con el grado de control del dolor alcanzado en la fase terminal, lo cual es corroborado por otros estudios 18,19 que encuentran un insuficiente tratamiento del dolor y el sufrimiento, a pesar de los avances médicos y farmacológicos experimentados en la última década.
Otro estudio 20 publicado en la revista Pediatric Critical Care Medicine en el año 2000 que analiza la visión parental de la muerte en la UCIP, se llevó a cabo en el Hospital Infantil de Michigan. En dicho estudio se recogen las opiniones de 78 padres cuyo hijo falleció en la UCIP a través de encuestas telefónicas. De todos ellos, 41 participaron en la discusión sobre la retirada de soporte vital, de los cuales el 76 % valoraron positivamente mientras que sólo el 2 % se mostraron reacios. Los factores que se identificaron como de mayor relevancia a la hora de tomar la decisión fueron las recomendaciones de los médicos, el diagnóstico, el grado de secuelas neurológicas y el dolor y sufrimiento experimentado por el niño. Un total de 51 padres estuvieron presentes en el momento de la muerte. La calidad de los cuidados recibidos en la fase terminal fue clasificada (1 = pésima y 5 = excelente), y se obtuvieron puntuaciones inferiores a 2 en el 14 % de los casos, siendo más prevalente esta opinión en los casos de enfermedad aguda grave por ser la causa de la muerte menos entendida por la familia.
Comentarios adicionales
Como punto de partida, es de vital importancia destacar el interés creciente que se está viviendo desde las UCIP por mejorar los aspectos de pacientes en fase terminal. La progresión creciente de los trabajos realizados en los últimos 5 años demuestra que vuelve a imponerse la necesidad de establecer una ética común al final de la vida, lo cual implica en la práctica admitir que el límite de la atención médica resulta inherente a la condición de médicos y que la calidad de la vida exige un cuidado del paciente específico en la fase final de la enfermedad.
En 19 artículos entre los años 2000-2004 destaca el objetivo común de dar una serie de recomendaciones para integrar los principios del cuidado paliativo en los pacientes críticos cuando entran en fase terminal.
En el Consejo Nacional para la Educación Médica para el Cuidado al final de la vida 21, llevado a cabo por la Universidad de Harvard, Arizona y Pennsylvania se llegó a un consenso sobre el modelo ideal de cuidados al final de la vida en la UCI (tabla 1).
El principio más importante es que el objetivo de los cuidados debe dirigir el uso de la tecnología y no viceversa, y es muy importante que los profesionales hablen con las familias con el fin de entender sus preferencias y consensuar un plan de cuidados ajustados a ellas. Para ello, hay que aceptar que estas preferencias no tienen que coincidir con las preferencias o creencias de los médicos y que la toma de decisiones debe centrarse en el paciente.
Muchos de los estudios seleccionados 22,23 revelan que dado que un considerable número de muertes en la UCIP tiene lugar tras la decisión de limitación del soporte terapéutico por parte de los médicos y los padres, es esencial proporcionar las medidas necesarias que garanticen el mayor bienestar posible al niño en los últimos momentos de su vida. Estas medidas incluyen el bienestar físico, así como la compañía de los seres queridos.
Sin embargo, se encuentra escasa información sobre la forma de proceder en el momento de la retirada del soporte vital, sobre las medidas instauradas para proporcionar dicho bienestar (salvo en lo que al dolor se refiere) y las expectativas de los padres al respecto.
Llama la atención, que casi todos los artículos están basados en estudios de tipo descriptivo u observacional, sobre las opiniones y actitudes de las partes implicadas en el proceso, utilizándose encuestas y cuestionarios, así como entrevistas personales y telefónicas 24-26. Los estudios cualitativos son de gran utilidad para este objetivo, ya que resultan más útiles cuando existe una gran carga de estereotipos y prejuicios asociados al objeto de estudio, como ocurre en este caso. Los cuestionarios ofrecen gran cantidad de información que sirve de punto de partida para realizar una aproximación a determinados aspectos a los que es difícil acceder por otras vías. Se concede especial importancia a los factores que las partes implicadas confieren más valor a la hora de limitar los tratamientos, sobre todo al control del dolor en los últimos momentos, donde se analiza en varios trabajos la administración de sedantes y analgésicos para conseguirlo. Se debate también la necesidad de suspender los bloqueantes neuromusculares con el fin de poder percibir el grado de control de los síntomas conseguido 27.
La participación de la familia en la toma de decisiones y su presencia durante el proceso de la muerte es vivida cada vez con mayor naturalidad, siendo rechazado por un escaso número de padres 28,29.
Sin embargo, hay pocos estudios que analicen el impacto que este cambio de actitud respecto a las medidas instauradas para mejorar la calidad de la muerte del ser querido en la UCIP tiene sobre el proceso de duelo o la necesidad de apoyo emocional o psicológico en los padres. Tampoco hay datos sobre la vivencia de otros familiares como hermanos o abuelos sobre estas cuestiones.
Resulta interesante analizar desde diferentes perspectivas la vivencia de la muerte en la UCIP, observándose discrepancias en algunos aspectos según el estamento y el grado de responsabilidad sobre el paciente 30,31. Asimismo, en la mayoría de los estudios destaca la necesidad de los médicos y enfermeras de mejorar sus habilidades a la hora de comunicar malas noticias, de valorar correctamente el dolor y los síntomas molestos y aliviarlos, así como de mejorar la relación y comunicación con las familias en la fase terminal del paciente 32-34.
En los trabajos en los que se ha llevado a cabo alguna iniciativa para mejorar dichos aspectos y se ha medido el impacto 35,36 destaca el interés por parte del equipo médico en adquirir estrategias que faciliten el abordaje de pacientes en los que se decide limitar el esfuerzo terapéutico. Cabe poner de relieve que cada vez con menos frecuencia, los tratamientos curativos y paliativos se contemplan como excluyentes, sobre todo desde las UCI de adultos, donde se está empezando a hacer una toma de conciencia de que los cuidados de bienestar deben estar presentes en todos los niveles de atención médica del enfermo grave, independientemente del pronóstico vital 37,38.
La mayoría de los estudios encontrados en la literatura médica se han realizado en hospitales americanos donde se existe un mayor desarrollo en cuanto a formación y concienciación de la necesidad de mejorar todos los aspectos relacionados con la muerte. Los médicos españoles que trabajan en las UCIP también están comenzando a sensibilizarse acerca de la importancia de los cuidados al final de la vida como buena práctica médica.
Con el desarrollo de la medicina paliativa se ha abierto paso a una mayor preocupación acerca del cuidado del paciente terminal para proporcionar una muerte lo más digna posible. La Sociedad Europea de Cuidados Paliativos establece unos objetivos para los profesionales que ponen énfasis en la adquisición de actitudes que tienen como fin la atención cálida e integral a la persona enferma 39,40.
Sin embargo, es en las UCIP donde debe imponerse con mayor énfasis, si cabe, una ética común del final de la vida que evite el temido encarnizamiento terapéutico y que proporcione un cuidado integral del paciente y de su familia como una unidad a lo largo de todo el proceso 41,42.