Introducción
Los quistes esplénicos congénitos (QEC) son entidades poco frecuentes, particularmente en la edad pediátrica. Su diagnóstico en el período prenatal es infrecuente, teniendo los autores encontrado aproximadamente 20 casos descritos.
Los autores describen 2 casos identificados por ecografía prenatal a las 34 y 30 semanas de gestación, que persistieron después del nacimiento. Fueron seguidos ecográficamente, verificándose en ambos casos su desaparecimiento a los 5 meses y a los 2 años de vida, respectivamente.
Caso clínico
Paciente 1
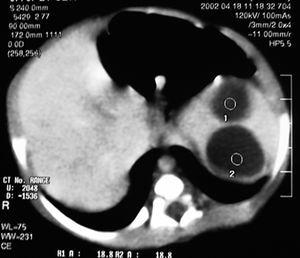
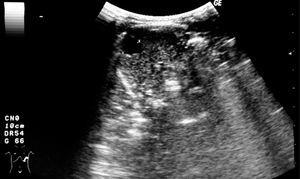
Recién nacido de sexo masculino, segundo hijo de padres jóvenes, saludables. Detectadas por ecografía fetal a las 34 semanas de gestación dos formaciones hipoecogénicas con 23 y 18 mm de diámetro en el hipocondrio izquierdo. Parto por cesárea a las 37 semanas. Test de Apgar 8/10 al primer y al quinto minutos de vida, respectivamente. Exploración física normal. Se efectuó ecografía abdominal en el cuarto día de vida, visualizándose dos formaciones quísticas en el bazo, con 24 y 19 mm de diámetro. Sin otras alteraciones intraabdominales (fig. 1). En el octavo día de vida se efectuó tomografía computarizada (TC) abdominal en la que se confirman las lesiones nodulares intraesplénicas de 23 y 27 mm (fig. 2). Período neonatal normal. Fue seguido en la consulta donde se verificó una disminución progresiva hasta su total regresión a los 5 meses de vida. Estuvo todo el tiempo asintomático y con exploración física normal.
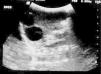
Figura 1. Ecografía abdominal: dos formaciones quísticas en el bazo, con 24 y 19 mm de diámetro.
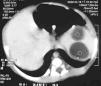
Figura 2. TC abdominal: lesiones nodulares intraesplénicas de 23 y 27 mm.
Paciente 2
Recién nacido de sexo femenino, segunda hija de padres jóvenes, sin antecedentes de interés. En la ecografía prenatal efectuada a las 30 semanas de gestación fue detectada una lesión hipoecoica con 15 mm de diámetro en el hipocondrio izquierdo, sin calcificaciones. Parto distócico (ventosa y fórceps) a las 38 semanas. Test de Apgar 9 al primer minuto y 10 al quinto minuto de vida. Examen físico sin alteraciones.
Se realizó ecografía abdominal durante la primera semana de vida, verificándose la presencia de quiste esplénico con 12 mm de diámetro y restantes órganos abdominales sin alteraciones (fig. 3). En controles ecográficos posteriores, se constató su progresiva disminución, hasta su desaparición a los 2 años de vida. Estuvo siempre asintomática y sin otras alteraciones clínicas.
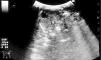
Figura 3. Ecografía abdominal: quiste esplénico con 12 mm de diámetro.
Discusión
Los quistes esplénicos son entidades poco frecuentes. Existen varias clasificaciones, la más aceptada actualmente es la de Martín 1. Según ésta, los quistes esplénicos pueden ser verdaderos (primarios) o seudoquistes (falsos quistes o quistes secundarios), dependiendo de si presenten o no revestimiento epitelial 1. Los seudoquistes son en su mayoría postraumáticos y en los países occidentales representan el 75-80 % de los casos de quistes esplénicos 1-3. Los quistes esplénicos verdaderos pueden ser parasitarios o no parasitarios. Los primeros son el tipo más frecuente a nivel mundial, constituyendo de la mitad a los dos tercios de los casos 4. Los quistes esplénicos verdaderos no parasitarios pueden ser congénitos o neoplásicos (algunos autores defienden que los neoplásicos no deben ser incluidos en esta clasificación, debiendo ser considerados neoplasias que asumen forma quística) 1,5. Los QEC representan un 10-25 % de los quistes esplénicos verdaderos 6,7.
Muchos autores defienden un franco predominio de esta patología en el sexo femenino (90 %), pero otros refieren igual frecuencia en ambos sexos 1,8,9.
Aunque la etiología de los quistes esplénicos congénitos permanezca desconocida, fueron propuestas varias teorías: involución de células pluripotenciales en el parénquima esplénico durante su desarrollo con subsecuente metaplasia escamosa, aprisionamiento de colecciones de células mesoteliales en los surcos esplénicos, a medida que los lóbulos esplénicos se congregan para formar el órgano definitivo, dilataciones de espacios linfáticos normales, invaginaciones de endotelio peritoneal después de la rotura de la cápsula esplénica, implicando por tanto el traumatismo como factor precipitante y, más recientemente, mutación genética 1,2,7.
El bazo fetal puede ser ecográficamente identificado a partir de la 20.ª semana de gestación 10. El uso cada vez más generalizado de la ecografía prenatal y la utilización de equipamientos de mayor resolución, facilitan la identificación de un número cada vez mayor de quistes de pequeñas dimensiones, que anteriormente no eran detectados. Hasta el momento actual, sólo encontramos publicados menos de dos decenas de casos de QEC identificados in utero, la mayoría entre la 28.ª y la 35.ª semana de gestación 7,10. La mayor parte de los casos de QEC descritos fueron diagnosticados al volverse sintomáticos, en la segunda y tercera décadas de vida 1,6.
Cuando es identificado un QEC, es necesario buscar la existencia de quistes en otros órganos, por ejemplo riñón, hígado, páncreas, pulmones, para detectar enfermedad poliquística 7,9.
Con relación a la sintomatología, la mayoría de los quistes esplénicos congénitos son asintomáticos. Los síntomas son esencialmente por compresión, manifestándose cuando el quiste adquiere dimensiones superiores a 8 cm 11,12. La sintomatología es pleomórfica: malestar o dolor en la región superior del abdomen son frecuentes, aunque dolor en el hombro izquierdo, por compresión del nervio frénico, también puede ocurrir. Pueden existir también síntomas respiratorios (disnea), gastrointestinales (saciedad precoz, estreñimiento), bien como síntomas genitourinarios (cólico renal por compresión del riñón izquierdo; hipertensión arterial por compresión de la arteria renal izquierda, y varicocele) 1,9,12.
En la mayoría de los casos el examen objetivo es normal, pudiendo sin embargo existir una masa abdominal palpable, generalmente en el cuadrante superior izquierdo, prominencia de la parte inferior de la pared costal izquierda con aumento de los espacios intercostales respectivos, y más raramente, una onda de fluido a la percusión de la masa 1,9.
La historia natural de los QEC es variable. En la mayoría de los casos involucionan, llegando a desaparecer 7,13,14. En algunos casos mantienen las mismas dimensiones y, por veces, aumentan dando lugar a la sintomatología y eventuales complicaciones 7,11,14.
Las complicaciones asociadas a un QEC son: infección, hemorragia intraquística y rotura 3,7,12.
Relativamente a los exámenes auxiliares de diagnóstico, la ecografía, por ser un examen inocuo y de relativamente fácil ejecución es el examen más utilizado tanto para diagnóstico como para seguimiento del QEC 7,8,10,14,15. Los diferentes tipos de quistes tienen aspectos ecográficos sugestivos, aunque no patognomónicos (tabla 1) 3,7.
La radiografía abdominal simple puede evidenciar una imagen quística con un nivel hidroaéreo 9. La TC y la resonancia magnética sólo deben ser usadas en determinados casos, para mejor caracterización del quiste y mejor definición de sus relaciones anatómicas con estructuras vecinas 8,9. Otros exámenes, como cintilograma y angiografía no están indicados, ya que nada añaden al esclarecimiento de la afección 9.
El diagnóstico diferencial de los quistes esplénicos incluye masas quísticas del cuadrante superior izquierdo del abdomen, que pueden tener orígenes variados: vías urinarias (quiste renal, displasia quística, hidronefrosis, duplicación obstruida, quiste de uraco), glándula suprarrenal izquierda (neoplasias), sistema gastrointestinal (quiste de duplicación, quiste del colédoco, atresia duodenal, seudoquiste pancreático, quiste mesentérico, quiste hepático), y en caso de quistes voluminosos, el origen puede estar en el sistema genital (quiste ovárico, neoplasia ovárica, hidrosalpingitis gigante) 1,7,10.
La actitud que se debe tomar ante un QEC depende esencialmente de sus dimensiones y, en consecuencia, de la existencia o no de sintomatología y complicaciones 10. En la mayoría de los casos, el QEC es asintomático, por lo que está indicada una actitud conservadora con monitorización ecográfica seriada 7,10,13-15. La actitud ante un QEC sintomático ha variado a lo largo del tiempo, siendo cada vez más conservadora. Actualmente, la esplenectomía total es raramente realizada, por todas las consecuencias que supone para un niño, sobre todo desde el punto de vista infeccioso. La esplenectomía parcial y la resección de la pared del quiste o marsupialización vía laparoscópica, están siendo cada vez más usadas. El abordaje percutáneo con aspiración por aguja fina guiada por ecografía, con o sin drenaje prolongada y/o inyección de agentes esclerosantes (alcohol o tetraciclinas) también es posible 6,7,9,10,12,15.
En los casos clínicos presentados se optó por una actitud expectante, con seguimiento ecográfico. En el caso 1, además de la ecografía fue efectuada una TC para mejor definición de las relaciones estructurales de los quistes identificados y para detección de enfermedad poliquística. Su indicación es, sin embargo, controversia. En ambos casos, los niños se mantuvieron siempre asintomáticos, teniendo los quistes disminuidos hasta su resolución espontánea, lo cual viene a corroborar la actitud expectante adoptada.
Correspondencia: Dr. Ana Catarina Magalhães Claro Prior.
Servicio de Pediatría de Hospital Geral de Santo António.
Largo Prof. Abel Salazar. 4050-011 Porto. Portugal.
Correo electrónico: acprior@hotmail.com
Recibido en mayo de 2005.
Aceptado para su publicación en enero de 2006.