La incidencia de secuelas neurológicas en los recién nacidos pretérmino (RNPT) con displasia broncopulmonar (DBP) es considerablemente mayor que la de aquellos que no la presentan. Conocer la cronología de adquisición de los hitos motores puede servir para proporcionar mejor información a los padres acerca de la posible existencia de un retraso en el desarrollo. El objetivo del presente estudio es estimar la influencia que tiene la DBP sobre las edades de adquisición de la sedestación y la marcha en los RNPT<1.500g con exploración neurológica normal a los 2 años.
Pacientes y métodosEstudio longitudinal con una cohorte de 885 RNPT con peso al nacimiento inferior a 1.500g, ingresados en el Hospital 12 de Octubre entre enero de 1991 y diciembre de 2003. Las edades a las que se alcanzaban los hitos motores evaluados se establecían mediante entrevista con los padres. La comparación de medias se realizó mediante la t de Student y el test de Bonferroni.
ResultadosLos pacientes con DBP alcanzaron la sedestación a los 7,8±2m vs 7,1±1,3 m en los RNPT sin DBP y la marcha a los 14,5±3,8m vs 13,4±2,5m (p<0,001). Los pacientes con DBP tenían mayor riesgo de adquirir ambos hitos motores por encima del p90 (OR=2,6 (1,6-4,1) para la sedestación y OR=2,8 (1,6-4,8) para la marcha), efecto que se mantuvo tras ajustar por edad gestacional y peso al nacimiento.
ConclusiónLa DBP, en el grupo de RNPT<1.500g con exploración neurológica normal a los 2 años, implica un retraso en la adquisición de la sedestación y la marcha.
Adverse neurological events in very low birth weight (VLBW) children with bronchopulmonary dysplasia (BPD) are more frequent than in children without. An understanding of the ages when preterm infants acquire certain motor skills will give parents more appropriate information on motor development. The objective of the present study is to estimate the influence between BPD and the age of acquisition of sitting unsupported and independent walking in VLBW children with normal neurological examination at 2 years of corrected age.
Patients and methodsA longitudinal study was conducted on a cohort of 885 children with VLBW, admitted to the Hospital “12 de Octubre” between January 1991 and December 2003. Age for both skills was established by interview with parents. Means were compared with t-test and Bonferroni adjustment where appropriate.
ResultsBoth motor skills were acquired later in the group with BPD (7.8±2m vs. 7.1±1.3m for sitting unsupported and 14.5±3.8m vs. 13.4±2.5m for walking) (P<.001). BPD was associated with delayed acquisition (above p90) of these skills, OR=2.6 (1.6-4.1) for sitting and OR=2.8 (1.6-4.8) for walking. Association was found after adjusting for gestational age (GA) and weight.
ConclusiónBPD was associated with delayed acquisition of both skills in VLBW children with normal neurological examination at 2 years.
Diversas entidades clínicas que tienen lugar en el recién nacido pretérmino (RNPT) durante su ingreso en una unidad neonatal tienen relevancia sobre el neurodesarrollo de los mismos a corto y largo plazo. Dentro de las diversas patologías que sobresalen a este respecto se encuentra la displasia broncopulmonar (DBP). Son diversos los avances en el manejo perinatal y en la asistencia respiratoria practicados en los últimos años encaminados a un intento de controlar la aparición de la misma, tales como administración de corticoides prenatales, empleo precoz de aminoácidos1, utilización de ventilación no invasiva o empleo de volúmenes tidales bajos2,3, sin embargo, hasta un 30% de los RNPT con peso<1.000g desarrolla DBP4.
La incidencia de secuelas neurológicas y el riesgo de presentar parálisis cerebral en los RNPT con DBP es considerablemente mayor que la de aquellos que no la presentan5–7. Pero además, hay otra serie de déficits que aparecen con mayor frecuencia en los pacientes con DBP, como alteraciones en la coordinación ojo-mano o menor puntuación en el coeficiente intelectual8–11.
Conocer la cronología de adquisición de los hitos motores, junto a la historia personal de cada niño, puede servir para proporcionar mejor información a los padres acerca de la posible existencia de un retraso en el desarrollo que a su vez pueda implicar afectación de otras áreas (motoras o no), así como sobre el pronóstico motor del niño. Además supone una herramienta sencilla de cribado para detectar el grupo de grandes prematuros que, independientemente de otros factores de riesgo o bien, únicamente como consecuencia de la presencia de dichos factores, deben ser remitidos a atención especializada.
Diversos estudios han investigado las edades de adquisición de la sedestación y la marcha en RNPT, si bien son escasos los que hacen referencia a la influencia de la DBP sobre la adquisición de ambos ítems.
El objetivo de este estudio es el de estimar la influencia que la DBP tiene sobre las edades de adquisición de la sedestación y la marcha en los RNPT<1.500g con exploración neurológica normal a los 2 años.
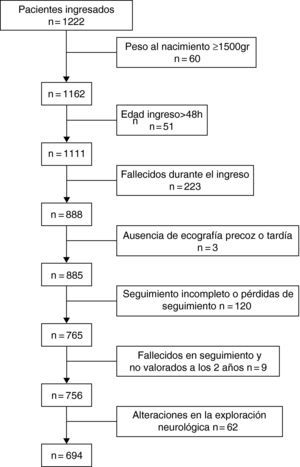
Material y métodosSe desarrolló un estudio longitudinal con una cohorte de 885 RNPT con peso al nacimiento inferior a 1.500g, ingresados en el Hospital 12 de Octubre entre enero de 1991 y diciembre de 2003. Los criterios de inclusión son: RN vivo con edad gestacional (EG) inferior a 37s y peso al nacimiento inferior a 1.500g; niños nacidos en nuestro centro o remitidos al mismo en las primeras 48 horas de vida; realización de al menos dos ecografías transfontanelares, una en los primeros 10 días de vida y al menos otra con más de 28 días de vida; asistencia al programa de seguimiento con al menos dos valoraciones en los primeros dos años de edad; y, finalmente, examen neurológico normal llevado a cabo a los 2 años de la edad corregida (EC)12. Se excluyeron del estudio aquellos pacientes que no acudieron al programa de seguimiento o lo hicieron de forma incompleta, los fallecidos antes de la valoración a los 2 años de EC y aquellos que presentaban una exploración neurológica patológica dado que las edades de adquisición de ambos hitos motores podría verse modificada por la presencia de dicha secuela neurológica. El flujo de pacientes se expone en la figura 1.
El cálculo de la EC se estableció restando a la edad real del paciente la diferencia existente entre las 40 semanas y la EG al nacimiento.
Las edades a las que se alcanzaban los hitos motores evaluados (sedestación sin apoyo y marcha independiente) se establecían mediante entrevista con los padres durante las visitas rutinarias a la consulta de seguimiento del hospital. Como medida temporal se empleó el mes completo, dado que la mayoría de los padres/cuidadores empleaban dicha referencia temporal cuando se les interrogaba acerca de la fecha de adquisición de ambos ítems. En aquellas ocasiones en que los padres reseñaban además las semanas a las que se alcanzaba un hito determinado (más frecuente en el caso de sedestación, dado que rutinariamente la visita clínica solía coincidir temporalmente con la adquisición de dicho ítem), se acordó únicamente emplear los meses completos para datar dicho momento. En el caso de discrepancia entre las edades referidas por los padres/cuidadores y el examen clínico realizado por el neonatólogo durante el seguimiento, se hizo uso de la edad referida por este último.
Se consideró que el hito motor “sedestación sin apoyo” se había alcanzado cuando el niño era capaz de, estando sentado, usar ambas manos para jugar sin ningún tipo de apoyo durante al menos un minuto.
Se consideró que el hito motor “marcha sin apoyo” se había conseguido cuando el niño era capaz de andar al menos 5 pasos sin necesidad de ningún tipo de soporte13.
Se consideró que el desarrollo motor a los 2 años era normal cuando no se apreciaban alteraciones durante la exploración neurológica en el tono, fuerza, reflejos o coordinación. Para establecer que el desarrollo motor de un determinado paciente se encontraba alterado era preciso el consenso entre el neurólogo y el neonatólogo. En caso de falta de acuerdo acerca de la evolución, el caso particular era examinado de forma conjunta por ambos especialistas. Si tras dicha valoración seguía sin existir acuerdo entre ambos, se consideraba que el paciente no presentaba un desarrollo motor normal.
La EG se determinó mediante la ecografía realizada precozmente durante la gestación o bien mediante la fecha de última regla. En caso de discrepancia entre ambas superior a 2 semanas, el nuevo test de Ballard14 se empleó para datar clínicamente la EG.
La presencia de hemorragia intraventricular (HIV) se clasificó en grados 1, 2 o 3 de acuerdo a la clasificación de Papile et al15. El grado de lesión parenquimatosa se estableció de acuerdo a una adaptación de la realizada por Hesser et al16y Kuban et al17. Durante su ingreso en la unidad neonatal se realizaron diversas ecografías transfontanelares de los recién nacidos. El protocolo específico de nuestra unidad incluye la realización de al menos dos ecografías en los primeros 10 días de vida, otra alrededor del mes de vida y otra próxima al alta.
El diagnóstico de DBP se definió como la necesidad de oxígeno a las 36 de edad posconcepcional18,19.
Se realizó un análisis descriptivo de las variables iniciales para conocer las características generales de la población de estudio. Los datos se presentan utilizando estadísticos de tendencia central y de dispersión: media, mediana, desviación típica y valores extremos. Se realizó la representación gráfica mediante gráficos de cajas que representan la mediana, los cuartiles 25 y 75, y los valores extremos. Los valores adyacentes representados en dichas gráficas son, para el valor “o”=Q3+1.5 (Q3-Q1); y para el valor “*”=Q3+3(Q3-Q1); donde Q3 es el percentil 75 y Q1 es el percentil 25.
El estudio de la normalidad de las distribuciones se realizó con el test de bondad de ajuste de Kolmogorov-Smirnov. La comparación entre los dos grupos se realizó con el contraste t de Student o test de Bonferroni para muestras independientes y la prueba de Mann-Whitney no paramétrica para variables continuas, y el test χ2 y χ2 corregido por continuidad para variables discretas.
Las medidas de frecuencia (prevalencia) se estimaron mediante el cálculo de sus intervalos de confianza del 95% (IC95%). Para la estimación del riesgo se empleó la odds ratio (OR) con los IC del 95%.
Las variables que en al análisis univariante se asociaron a la presencia de retraso en la adquisición de sedestación y marcha se analizaron conjuntamente y la OR se estimó ajustada mediante regresión logística múltiple usando estimación de máxima verosimilitud no condicional. A excepción del cálculo de los IC de las medidas de frecuencia, el análisis se realizó mediante el programa de análisis estadístico estadístico SPSS v14.0. Todas las pruebas se realizaron en contraste bilateral.
ResultadosLos pacientes con diagnóstico de DBP presentaban con mayor frecuencia menor EG y peso al nacimiento así como mayor probabilidad de presentar ROP≥III con respecto al grupo de pacientes pretérmino sin diagnóstico de DBP (tabla 1).
Características epidemiológicas de la población de estudio
| Población estudio (n=573) | DBP (n=121) | p | |
| Esteroides prenatales | 329 (62,1%) | 66 (57,9%) | 0,4 |
| Múltiple | 201 (35,1%) | 33 (27,3%) | 0,09 |
| EG (sem) | 29,8±2,6 | 28,7±3,7 | <0,01 |
| Peso RN<1000g | 151 (26,4%) | 64 (52,9%) | <0,01 |
| Sexo femenino | 277 (48,2%) | 62 (51,2%) | 0,56 |
| Peso RN<p10 | 381 (66,5%) | 84 (69,4%) | 0,53 |
| ROP≥ III | 15 (2,9%) | 18 (15,1%) | <0,01 |
| HIV≥ III | 16 (2,8%) | 4 (3,3%) | 0,75 |
DBP: displasia broncopulmonar; EG: edad gestacional; HIV: hemorragia intraventricular; RN: recién nacido; ROP: retinopatía.
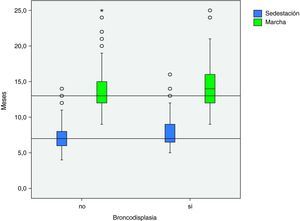
Los pacientes con DBP presentaron un retraso en la adquisición de ambos hitos motores, alcanzando la sedestación a los 7,8±2m vs 7,1±1,3m en los RNPT sin DBP y la marcha a los 14,5±3,8m vs 13,4±2,5m (p<0,001) (fig. 2).
Si bien la DBP implica una adquisición más tardía de ambos ítems, resulta más relevante desde el punto de vista clínico identificar si por sí misma puede suponer un aumento del riesgo de adquirir alguno o ambos hitos motores fuera del percentil de edad (p90 para la sedestación en el grupo de RNPT de 9m y para la marcha de 17m)12. Se apreció mayor porcentaje de pacientes con DBP que adquirieron la sedestación (27,3% vs 12,6%, OR 2,6 (1,6-4,1)) y la marcha (21,4% vs 8,7%; OR 2,8 (1,6-4,8)) por encima del p90.
Dado que se observó correlación existente entre la EG y el peso al nacimiento con la presencia de DBP, se determinó nuevamente la influencia de la misma sobre las edades de sedestación y marcha controlando por ambos factores. El análisis multivariante reveló que la DBP fue factor de riesgo independiente para adquirir tardíamente tanto la sedestación como la marcha tras ajustar por EG (modelo I, tabla 2) y peso al nacimiento (modelo II, tabla 2).
Análisis multivariante sobre la influencia de la DBP en la adquisición tardía (>p90) de ambos hitos motores, ajustado por EG (Modelo I) y peso al nacimiento (Modelo II)
| Modelo I | Modelo II | |||||
| OR | IC (95%) | p | OR | IC (95%) | p | |
| Sedestación | 2,72 | 1,6-4,63 | <0,001 | 2,53 | 1,47-4,32 | 0,001 |
| Marcha | 2,95 | 1,68-5,2 | <0,001 | 2,97 | 1,69-5,26 | <0,001 |
DBP: displasia broncopulmonar; EG: edad gestacional.
En este estudio se aprecia que la DBP, en el grupo de RNPT<1.500g con exploración neurológica normal a los 2 años, implica un retraso en la adquisición de la sedestación y la marcha, y que este efecto se mantiene tras realizar el ajuste por el peso al nacimiento y la EG.
Diversos autores han constatado el efecto deletéreo que sobre el neurodesarrollo posee la DBP. Así Short et al en un estudio llevado a cabo con 99 pacientes con DPB de diverso grado, observaron cómo principalmente aquellos con DBP severa (n=30) presentaban una peor valoración en los diversos test empleados, incluyendo la escala motora de Bayley20. Igualmente Majnemer y colaboradores en un estudio llevado a cabo en pacientes con DBP con oxígeno domiciliario, observaron una peor puntuación en los test motores empleados en este grupo de niños6, resultados similares a los publicados por otros autores21–25. No obstante, cabe destacar que en todos los estudios mencionados, el tamaño de muestra empleado es menor al aportado en nuestro trabajo; además, los criterios para definir DBP son variables, desde la necesidad de oxígeno a los 28d de vida hasta la necesidad de oxígeno domiciliario26–30. Hay que reseñar que salvo en contadas excepciones31, en la mayoría de los trabajos hallados se incluyen en el estudio del desarrollo motor de los pacientes con DBP a aquellos que presentan secuelas neurológicas, lo cual favorece los resultados descritos por los autores.
En nuestro estudio hemos realizado el análisis excluyendo a todos aquellos pacientes con DBP que presentaban alteraciones en la exploración neurológica. Finalmente, queda destacar que si bien en la literatura se describen los efectos adversos que sobre el neurodesarrollo posee la DBP, no hemos encontrado ningún artículo en el que se establezcan las edades de sedestación y marcha de este grupo de pacientes.
El retraso en el desarrollo de estos pacientes se ha ligado a diversos procesos que tienen lugar en ellos. Así, la DBP es más frecuente a menor EG y menor peso al nacimiento, siendo éstos factores que por sí mismos pueden tener un efecto negativo sobre el neurodesarrollo. En el estudio presentado observamos cómo la DBP supone un mayor riesgo de adquirir tardíamente ambos hitos motores y que este efecto se mantiene tras realizar el ajuste por ambos factores. Por otro lado, estos pacientes presentan con mayor frecuencia lesiones intracraneales del tipo de HIV o leucomalacia23,24, teniendo ambas un impacto negativo en el desarrollo de los RNPT. Así mismo, durante el tiempo que dura el ingreso en las unidades neonatales, estos niños presentan frecuentes episodios de hipoxemia en asociación con periodos más o menos largos de desaturación así como de mecanismos respiratorios subóptimos, pudiendo generar todos ellos episodios más o menos prolongados de hipoxia cerebral con su posible implicación sobre las funciones motoras y mentales futuras25,26. Igualmente, es probable que la estimulación y movilización de estos pacientes durante el periodo que dura su ingreso en las unidades neonatales sea menor que la recibida en pacientes sin DBP, como consecuencia de las limitaciones de la movilidad que pueden ocasionar los diferentes mecanismos que proporcionan oxígeno suplementario. Del mismo modo, alguna de las terapias empleadas en ellos tales como la administración de corticoides postnatales pueden poseer un efecto perjudicial sobre la evolución de estos pacientes27. En el estudio presentado, un 24% de los RNPT con DBP recibieron corticoides postnatales, sin que se apreciara que éstos tuvieran efecto en la adquisición de ambos hitos motores.
Finalmente, diversos investigadores han apreciado que los padres cuyos hijos precisan oxígeno al alta presentar mayor estado de ansiedad que mejora a medida que disminuye la dependencia del oxígeno de estos y mejora la salud respiratoria. Es posible que este aumento de la ansiedad en los cuidadores limite a la familia a la hora de enfocar sus energías en optimizar el desarrollo neurológico de su hijo, dado que tienden a disminuir la relación con otros niños de su edad por temor al contagio de infecciones respiratorias que conlleven recaídas e ingresos hospitalarios28.
LimitacionesCerca del 15% de los pacientes que se incluyeron en el estudio no realizaron el seguimiento de forma completa o bien no acudieron en ningún momento al mismo. Las características perinatales de estos pacientes no difieren de la población incluida en este estudio, si bien presentaban mayor riesgo social29 y mayor proporción de BPEG. Dado el moderado número de pérdidas en el seguimiento los resultados en el estudio pueden haberse visto alterados.
La forma de datar las edades de adquisición de ambos ítems motores puede ser considerada como una limitación del estudio, dada la dificultad que pueden tener los padres en establecer el momento exacto al cual sus hijos adquirían la sedestación y la marcha. No obstante, el hecho de emplear como unidad de medida el mes permite disminuir este posible error. Además, es muy probable que dado que la edad a la que se adquiría la sedestación coincidía con un régimen de visitas más o menos frecuentes (trimestral), exista menor margen de error para determinar dicho hito motor.
Aún así, es posible que el grado de concordancia entre la edad observada por los padres y la apreciada por el neonatólogo sean dispares. En este sentido diversas publicaciones tratan acerca del grado de acuerdo existente entre padres y pediatras a la hora de valorar determinados test de desarrollo. Así, Skellern et al observaron un buen grado de acuerdo (κ=0.79) en el empleo del Infant Monitoring Questionnaries a las edades de 12 y 48 m en prematuros de EG inferior a 31s30. Del mismo modo, Bortolus et al valoraron el grado de acuerdo existente entre padres y pediatras a la hora de determinar el desarrollo a los 18 m de edad. Para ello emplearon alguno de los ítems del Griffiths’ Developmental Scales apreciando un buen grado de acuerdo sobre todo en relación a los ítems motores groseros (κ=0.97)31.
A pesar de estas limitaciones, este estudio prospectivo en el que se incluyen un gran número de pacientes y en el que los criterios de inclusión son muy estrictos, podemos afirmar que los resultados obtenidos pueden ser representativos de la población de RNPT con DBP y peso al nacimiento inferior a 1.500g, y con ausencia de alteraciones neurológicas a los 2 años de EC.
En conclusión, La broncodisplasia, de forma independiente, implica un retraso en la adquisición de ambos hitos motores. Conocer qué factores perinatales o del seguimiento modifican la consecución de ambos ítems puede ayudar a la hora de decidir qué grupo de pacientes puede verse beneficiado del empleo de los diversos recursos disponibles tales como remitirlos a centros de estimulación precoz o derivación a otros profesionales.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A todo el personal sanitario que trabaja habitualmente en el cuidado de estos pacientes.