La actividad física (AF) y el ejercicio físico (EF) mejoran la calidad de vida global, previenen la aparición de enfermedades en niños y adolescentes sanos, y sirve para el tratamiento de enfermedades crónicas prevalentes en la infancia. Si la AF y el EF son medicina, el sedentarismo y la inactividad provocan enfermedad. Se revisa en este artículo la evidencia científica existente al respecto y se ponen al día las recomendaciones para los profesionales involucrados en la salud del niño, ya que es necesario un buen conocimiento de cómo prescribir EF y AF en pediatría en diferentes enfermedades. Las intervenciones para evitar la inactividad del niño y del adolescente deben estar sustentadas en el apropiado aumento del nivel de AF, mediante programas de integración y capacitación, que consigan una mejora conjunta de la condición física neuromuscular y del rendimiento físico, cognitivo y psicosocial. La Asociación Española de Pediatría, a través del Comité de Promoción de la Salud, propone estrategias que faciliten este objetivo para mejorar la salud de nuestros pacientes a través de la práctica de EF y el aumento de la AF.
Physical activity (PA) and exercise improve the overall quality of life, as well as prevent the onset of diseases in healthy children and adolescents, and as an aid to treat prevalent chronic diseases in childhood. PA and exercise are like medicine, but sedentary lifestyle and inactivity cause disease. In this article, the existing scientific evidence in this field is reviewed and recommendations for professionals involved in child health are updated. A good knowledge of how to prescribe exercise and PA in paediatrics in different diseases is necessary. Interventions to avoid inactivity of children and adolescents must be supported by the appropriate increase in the level of PA, through integration and training programs, which achieve both an overall improvement of the neuromuscular physical condition and also physical, cognitive, and psychosocial performance. The Health Promotion Committee of Spanish Paediatric Association proposes strategies that help to obtain this objective, aiming to improve the health of our patients through the practice of exercise and the increase in PA.
La actividad física (AF) y el ejercicio físico (EF) mejoran la calidad de vida global y previenen la aparición de enfermedades en niños y adolescentes sanos y, de manera indiscutible, sirven como parte del tratamiento de enfermedades crónicas prevalentes en la infancia (tabla 1). En este artículo se revisa la evidencia científica existente al respecto y se ponen al día las recomendaciones para que los profesionales involucrados en la salud del niño las incorporen en el manejo multidisciplinar de enfermedades, incluso en algunas en las que tradicionalmente se recomendaba reposo. A este respecto, la Organización Mundial de la Salud (OMS) y el Colegio Americano de Medicina del Deporte (ACSM), con iniciativas como «Exercise is medicine»1, en la que colabora la Asociación Española de Pediatría (AEP), marcan las pautas de cómo mejorar la salud a través del ejercicio. La incorporación de AF en la rutina diaria mejora la condición física del niño, así como su salud ósea y cardiovascular, el riesgo de obesidad, el rendimiento escolar o el estado anímico. Todo esto hace que la AF sea una herramienta fundamental en la prevención de enfermedad tanto en el infancia y adolescencia como en edades más avanzadas2,3.
Beneficios del ejercicio físico para la salud
| Composición corporal, adiposidad y salud ósea |
| Mayor gasto energético diario |
| Mejora en la condición física: mejora agilidad, potencia los reflejos, aumenta la velocidad y refuerza la resistencia |
| Modula la producción hormonal y el control del apetito |
| Aumenta la masa muscular. Hipertrofia, aumento de consumo de oxígeno |
| Disminución del tejido adiposo y del riesgo de obesidad, siendo útil tanto en la prevención y tratamiento obesidad |
| Mejora riesgo de comorbilidad asociada a la obesidad |
| Aumento de la masa ósea y la densidad mineral ósea disminuyendo el riesgo de osteoporosis |
| Riesgo vascular |
| Beneficio cardiorrespiratorio y metabólico |
| Mejora el perfil lipídico aterogénico (eleva colesterol HDL y disminuye triglicéridos) |
| Disminuye la resistencia a la insulina (previene diabetes y disminuye necesidades de insulina en diabéticos) |
| Salud mental y actitud ante la vida |
| Protege de los efectos adversos del sedentarismo |
| Favorece la autoestima y el estado anímico (reduce la ansiedad y la depresión) |
| Mejora la integración social. (Enseña a aceptar las reglas, valorar y fomentar el compañerismo, integrarse y asumir responsabilidades, disminuyendo la tendencia a desarrollar actitudes agresivas) |
| Mejora el manejo de la enfermedad de base |
| Estimula el rendimiento académico |
| Puede contribuir a que los niños y adolescentes no se inicien en el tabaquismo |
| Mejora el estado de salud y favorece la evolución clínica en las siguientes |
| Discapacidad motora |
| Síndromes hipotónicos |
| Enfermedades con afectación cardiorrespiratoria |
| Asma |
| Cáncer |
| Depresión |
| Etc. |
La OMS identifica el sedentarismo como un grave problema de salud ya en niños y jóvenes de 5 a 17 años, equiparable al provocado por otros factores de riesgo como la hipertensión el tabaquismo o la obesidad4. En adultos, el sedentarismo constituye una de las causas evitables de muerte más importantes5. Según el estudio ANIBES «Sedentarismo en niños y adolescentes españoles», publicado en el año 2016, el 48,4% del total de participantes entre 9 a 17 años pasaba más de 2 h al día delante de una pantalla y el 84,0% durante los fines de semana. La infancia y la adolescencia ofrecen una oportunidad para consolidar hábitos que mejoren la salud, por lo que se necesitan urgentemente estrategias para la promoción de la AF ya desde edades tempranas.
Recomendaciones generales sobre actividad física en niños y adolescentesLas recomendaciones sobre AF deberán adaptarse a la condición física, la edad y el género, teniendo en cuenta determinantes socioculturales y preferencias del propio sujeto. A este respecto, el Comité de Actividad Física de la AEP elaboró unas recomendaciones útiles y concretas6. Además de los esfuerzos institucionales, los padres y el personal responsable de la educación de los menores deberán colaborar, con un mensaje realista y concreto para conseguir una mejora evidente en la salud comunitaria a través del fomento del EF y la AF (tabla 2).
Resumen de las recomendaciones del Comité de Actividad Física de la Asociación Española de Pediatría dirigidas a la población entre 5 y 17 años
| 1. Realización de AF moderadaa o vigorosab durante un mínimo de 60 min diarios, pudiendo repartirse en 2o más sesiones, en su mayor parte aeróbica e intercalando actividades vigorosas para el fortalecimiento muscular y óseo 3 veces por semana. La AF durante más de 60 min aporta beneficios adicionales para la salud |
| 2. Evitar el sedentarismo. Cualquier tipo de actividad cotidiana es mejor opción que permanecer sedentario: caminar en los desplazamientos, utilizar la bicicleta, subir por las escaleras, etc. Se debe limitar en todo lo posible el tiempo que el niño o el adolescente pasa frente al televisor u otros aparatos electrónicos |
| 3. Son preferibles las actividades en grupo, divertidas y al aire libre, que consigan un refuerzo positivo, haciendo posible su incorporación como «hábito divertido, cotidiano y saludable». Las actividades extraescolares son muy válidas para este propósito |
| 4. El entorno físico en el que se practique una actividad debe ser adecuado y sin peligros, cumpliendo con las normas de seguridad básicas para la práctica de cualquier deporte |
| 5. La AF se recomienda en cualquier condición de salud. La práctica habitual de AF ha mostrado innumerables beneficios, adaptada a cada situación o enfermedad, mejorando globalmente el estado de salud |
| 6. La práctica de deporte y la realización de AF en familia refuerza los hábitos del menor. Los padres deben dar ejemplo, planificando actividades en familia en las que ellos mismos participen |
| 7. La alimentación e hidratación adecuadas mejoran y complementan los beneficios del EF |
AF aeróbica de intensidad moderada: aumenta la sensación de calor y se inicia una ligera sudoración; aumentan también el ritmo cardíaco y el ritmo respiratorio, pero aún se puede hablar sin sentir que falta el aire. Por ejemplo: caminando a paso ligero (más de 6km/h) o paseando en bicicleta (16-19km/h).
*bAF aeróbica de intensidad vigorosa: la sensación de calor y sudoración es más fuerte. El ritmo cardíaco es más elevado y cuesta más respirar, por lo que resulta difícil hablar mientras se practica. Por ejemplo, correr o ir en bicicleta pedaleando rápidamente (19-22km/h).
Estas recomendaciones están basadas en las publicadas en el año 2010 por la OMS7 y refrendadas por las Guías de AF del Departamento de Salud de EE. UU., recientemente publicadas8. En estas últimas, se insiste aún más en la importancia de realizar AF a una intensidad moderada-vigorosa con el fin de que sea beneficiosa para la salud. Sin embargo, a pesar del esfuerzo por promocionar la AF, según el estudio PASOS, realizado en España en el año 2019, se observa que el 63,6% de los niños/as y adolescentes no alcanza los 60 min de AF moderada-vigorosa los 7 días de la semana. El porcentaje de niñas que incumple las recomendaciones de la OMS (70,4%) es superior al porcentaje de niños (56,3%)9.
La importancia de fomentar la AF desde etapas tempranas de la vida, con el fin de educar «desde la cuna», queda patente en las últimas recomendaciones del año 2019 de la OMS sobre AF de 0 a 5 años, que sugieren que los lactantes estén «físicamente activos varias veces al día» a través de juegos en el suelo con interacción de otras personas y que no estén sentados o atados en carritos, tronas o mochilas más de una hora seguida. Los que aún no deambulen deberían pasar al menos media hora a lo largo del día tumbados boca abajo y despiertos. A partir del año, recomienda que los niños realicen al menos 180 min de AF al día, que a partir de los 3años deberían incluir al menos una hora con intensidad «de moderada a intensa», por ejemplo, juegos que impliquen correr o saltar10.
Obesidad y riesgo cardiovascularLa prevalencia de sobrepeso y obesidad infantil en nuestro país parece estabilizarse; sin embargo, aún el 18,1% de los niños (20,4% en niños y 15,8% en niñas) presentan obesidad11. La adiposidad en niños y adolescentes favorece el desarrollo de comorbilidades, como son hipertensión, dislipidemia, resistencia a insulina y alteración del metabolismo de la glucosa, esteatosis hepática no alcohólica, hiperuricemia, disminución de la condición física y riesgo de sufrir apneas del sueño12. Todos estos factores de riesgo cardiovascular están relacionados con la enfermedad cardiovascular del adulto13. Uno de los factores que más ha contribuido a llegar a esta situación es la considerable disminución de los niveles de AF entre los niños y adolescentes.
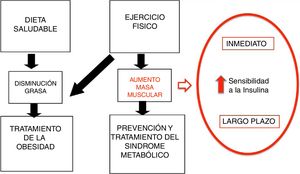
Si la inactividad es causa de enfermedad, la AF es la cura por 2motivos14. Por un lado, incrementa el gasto energético, lo que permite disminuir los depósitos de grasa. Por otro, la AF permite mejorar el perfil metabólico, aumentando la sensibilidad a la insulina, tanto a corto como a largo plazo, e incrementar la masa muscular, lo que tiene un efecto favorable a nivel cardiovascular y a nivel de la condición física (fig. 1). Este efecto beneficioso ha sido demostrado por múltiples estudios transversales, de cohortes y en ensayos clínicos resumidos en la tabla 32,15.
Mecanismos de la AF en la prevención y tratamiento de la obesidad.
Modificado de Brambilla et al.14.
Asociación entre práctica de AF y factores de riesgo cardiovascular
| Problema de salud | Muestra estudiada | Efecto | Volumen de AF requerida para obtener el beneficio en salud |
|---|---|---|---|
| Obesidad | Sobrepeso, obesos | + | F: 3-5 d/sem I: moderada a vigorosaD: 30-40 min/d T: distintas actividades aeróbicas |
| Salud cardiovascular | |||
| Síndrome metabólico | Sobrepeso, obesos | + | No claro |
| Lípidos | |||
| Colesterol total | 0 | No claro | |
| LDL-colesterol | 0 | No claro | |
| HDL-colesterol | + | No claro (probablemente similar a obesidad) | |
| Triglicéridos | + | No claro (probablemente similar a obesidad) | |
| Presión arterial | Normotensos | 0 | No claro |
| Hipertensos | + | F: 12-32 sem, 3 d/sem I: intensidad suficiente para mejorar condición físicaD: 30 min/sesión T: ejercicio aeróbico |
d: días; D: duración; F: frecuencia; I: intensidad; min: minutos; sem: semanas; T: tipo; +: efecto positivo; 0: efecto no determinado.
Modificado de Janssen y Leblanc2.
En el caso de los niños y los adolescentes con obesidad, las recomendaciones siguen las líneas generales, teniendo en cuenta las limitaciones que pueden presentar algunos de estos pacientes debido a su baja condición física. El riesgo metabólico puede reducirse considerablemente incrementando progresivamente el nivel de actividad, especialmente en niños inactivos7,8. En un momento inicial, no es recomendable que realicen AF que implique impacto articular como correr, siendo la marcha rápida uno de los ejercicios físicos mejor adaptados para el niño y adolescente con obesidad15,16.
Salud óseaLa osteoporosis es una de las enfermedades más frecuentes entre las personas mayores, que se empieza a gestar durante la edad pediátrica. La masa ósea se va adquiriendo progresivamente durante el crecimiento, con una alimentación y estímulos mecánicos adecuados. Con la aparición de la pubertad, además del incremento de la talla, se produce una rápida adquisición de contenido mineral óseo (CMO), alcanzándose el pico de máxima ganancia ósea justo después del pico máximo de crecimiento estatural17. Durante los 4años que rodean este pico de máxima ganancia ósea se adquiere el 39% del CMO total, alcanzándose en los 4años siguientes (hasta los 20 años aproximadamente) el 95% del total de masa ósea que se poseerá en la edad adulta18. El percentil de masa ósea de una persona tiende a mantenerse constante a lo largo de toda su vida19. Esto significa que niveles bajos de CMO y densidad mineral ósea (DMO) durante la adolescencia facilitarían la aparición de osteopenia temprana, osteoporosis en la edad adulta y mayor riesgo de fractura posteriormente20.
La disminución de la ingesta de leche y productos lácteos y el aumento del consumo de las bebidas azucaradas, que condicionan un bajo aporte de calcio y elevado de fósforo, causan hipovitaminosis D. Otros factores como la alta prevalencia del sobrepeso y la obesidad y el uso/abuso de las cremas de protección solar, así como la disminución de la AF hacen de la población infantil un grupo de riesgo. Es necesario identificar a los niños y adolescentes con niveles reducidos tanto de CMO como de DMO y, posteriormente, actuar en la mejora de los niveles de masa ósea, modificando el ambiente alimentario-metabólico y proponiendo actividades físico-deportivas osteogénicas, donde los huesos se benefician del impacto del peso corporal y la gravedad como el saltar y correr15.
Aspectos psicoafectivos y rendimiento escolarLa práctica deportiva es capaz de aportar al ser humano importantes beneficios físicos, psicológicos y sociales, siendo fundamental para la educación integral de una persona21. Es clásica la concepción del deporte como formador del carácter. A través de la práctica deportiva surgen cualidades como lealtad, cooperación, valor, resolución, fuerza de voluntad, dominio de uno mismo, resistencia, perseverancia o determinación, por lo que tiene una enorme trascendencia educativa y formativa. El deporte no debe considerarse como un mero espectáculo en persecución constante de la excelencia y el triunfo, sino como medio de educación, contacto con la naturaleza, promoción de la salud, alivio del estrés, búsqueda de nuevas sensaciones y aventuras, disfrute y relación social. La práctica deportiva construye una autoestima más sólida, mejora el rendimiento escolar y la calidad de vida de quien lo practica22,23.
Además, el ejercicio intenso aumenta la concentración de neurotransmisores que modulan procesos cognitivos como la consolidación de la memoria24. El nivel de condición física se asocia positivamente a los logros académicos y la inteligencia; incluso hay estudios que han mostrado correlación entre el nivel de condición física y el rendimiento en áreas particulares como las matemáticas y la lectura. Así, existe suficiente evidencia para recomendar la práctica de AF, y más concretamente la de tipo aeróbico-cardiovascular para optimizar el rendimiento escolar en niños25,26.
Asma bronquialLa AF, al mejorar la condición física, se relaciona con la buena salud cardiorrespiratoria en niños y adolescentes.
El asma es la enfermedad respiratoria crónica más frecuente, con cifras de prevalencia en España de un 10% y en aumento en los últimos años. Existe evidencia demostrada de que la práctica de AF disminuye la aparición y la gravedad de las crisis de asma. Así pues, como el objetivo del tratamiento del asma es conseguir que el niño o adolescente tenga una vida normal, la realización de AF e incluso deporte de competición contribuye a mejorar el manejo de la enfermedad27. En este caso, los deportes de actividad más sostenida, como el atletismo, el fútbol, el baloncesto, etc., son más generadores de crisis, mientras que lo son mucho menos los secuenciales como el bádminton, el tenis, el judo o la natación. Sin embargo, el niño y el adolescente deben elegir la AF y el deporte que prefieran, y el médico debe adecuar el tratamiento para que su práctica sea posible. En cualquier caso, se deben individualizar las recomendaciones.
Para la prevención de las crisis se deben llevar a cabo medidas de higiene deportiva, como evitar la práctica de deporte en el curso de una crisis de asma ya establecida, practicar deporte en ambientes cálidos y húmedos, realizar precalentamiento y un entrenamiento progresivo. El niño y el adolescente debe saber/aprender a respirar, utilizando adecuadamente nariz y boca, y las fosas nasales deberán estar despejadas. Cuando un niño o adolescente presenta síntomas con relativa frecuencia se debe instaurar tratamiento farmacológico, ya sea diario o antes de la práctica deportiva.
En el caso de que se presente una crisis mientras está practicando AF, se debe parar la actividad. En muchas ocasiones solo con esto cede y puede continuar realizando la actividad posteriormente. Si esto no ocurre, se deben seguir las indicaciones de su pediatra para la situación de agudizaciones. El niño o adolescente debe mantenerse acompañado y vigilado28.
Los beneficios de la AF y de la adopción de estas recomendaciones, aun cuando existe el asma inducida por el ejercicio, superan significativamente los posibles riesgos. Además, estos riesgos se minimizan de manera importante al incrementar progresivamente la duración e intensidad de la AF. Los niños y adolescentes con asma deben estar bien identificados, los padres deben informar a los profesores y entrenadores de la medicación que pueden precisar y deben llevarla consigo por si fuera necesario su uso29.
CáncerLa supervivencia relativamente alta de los cánceres pediátricos ha tenido como consecuencia que la atención se haya ido dirigiendo a minimizar los efectos adversos de la quimioterapia y la radioterapia en los niños supervivientes, e incluso a contribuir a prevenir el desarrollo de malignizaciones secundarias. Más del 75% de los niños y adolescentes diagnosticados de cáncer sobrevivirán a la enfermedad a largo plazo. Sin embargo, en torno al 60% de estos se verán abocados a sufrir problemas crónicos de salud a lo largo de décadas tras completar el tratamiento. Los tratamientos para el cáncer infantil se han acompañado de un amplio espectro de efectos colaterales y de recaídas. El curso evolutivo de la enfermedad, junto con la alta tasa de supervivencia, requieren esfuerzos dirigidos a la mejora de la calidad de vida.
A las consecuencias del tratamiento sumamos, por un lado, el bajo nivel de AF, que es común en los pacientes pediátricos30, y, por otro, la disminución que suelen presentar en su capacidad cardiorrespiratoria y fuerza muscular en comparación con sus controles sanos, es fácil comprender cómo los niños con cáncer sufren fatiga con facilidad, lo que merma su capacidad para hacer frente a las actividades de la vida diaria y por ende su calidad de vida. Además, la actitud de sobreprotección que suelen adoptar los padres/tutores de estos niños no hace sino agravar esta situación30.
El EF es capaz de reducir los efectos colaterales que conlleva el tratamiento por sus efectos beneficiosos sobre el sistema nervioso central, sistema cardiorrespiratorio, musculoesquelético, sistema inmunológico y mecanismos inflamatorios y oxidativos. De este modo, el EF regular mejora la capacidad para llevar a cabo las tareas de la vida diaria con mayor facilidad y eficacia. Tradicionalmente, los médicos recomendaban a los pacientes con cáncer evitar demasiada actividad durante y después del tratamiento, lo cual era especialmente desfavorable en los niños, ya que en ellos la AF resulta esencial para garantizar un desarrollo equilibrado y sano, además de los beneficios físicos, psicológicos y sociales, correspondientes.
En los últimos años, los programas de intervención de ejercicio se han mostrado seguros para los pacientes pediátricos con cáncer, durante y después del tratamiento, y además existen pruebas firmes acerca de los beneficios producidos en la condición física cardiorrespiratoria y en la fuerza muscular. No obstante, estos programas de ejercicio han sido dirigidos principalmente a niños con enfermedades malignas hematológicas y se percibe una falta de pruebas con respecto a los tumores sólidos, cuyos tratamientos son más agresivos y, por tanto, con mayor impacto en el organismo infantil. El ejercicio moderado regular puede mejorar la función inmunitaria (aumento del número y la funcionalidad de las células NK, del número de las células dendríticas o de factores antiinflamatorios).
Por otra parte, este tipo de intervención no farmacológica incrementa significativamente 2importantes indicadores del estado de salud general en niños con cáncer, como son la capacidad cardiorrespiratoria y la fuerza muscular, y además no tiene efecto negativo alguno. Con el ejercicio, se consigue atenuar los efectos devastadores del tratamiento (sobre todo, de la quimioterapia) y mejorar el bienestar de los niños con cáncer. La realización de AF de forma regular (p. ej., caminar a paso ligero durante al menos 30 min la mayoría de los días de la semana) tiene efectos opuestos a los provocados por el tratamiento antitumoral31. De entre los estudios de intervención en niños con cáncer, aquellos que hallaron mayores beneficios son mediante EF supervisado e individualizado, dentro del ambiente intrahospitalario, y combinando ejercicios de resistencia y fuerza. Además, las mejoras obtenidas se mantuvieron, al menos parcialmente, durante algunos meses después de haber finalizado la intervención32,33. En cambio, el ejercicio no supervisado o realizado fuera del hospital (generalmente, en el domicilio del paciente) se ha mostrado menos efectivo34,35.
Discapacidad física o psíquicaLa AF y el EF son fundamentales para el desarrollo integral de las personas con discapacidad física o psíquica. La acción saludable de la AF es todavía más importante en poblaciones con características especiales, como lo son las personas con discapacidad. La mayoría de las personas con discapacidad pueden beneficiarse de la práctica de EF, adaptando la intervención a las circunstancias personales de cada individuo36.
La discapacidad conlleva, en muchas ocasiones, hipocinesia, falta de movimiento. La sobreprotección, el miedo o la ignorancia convierten a los discapacitados en personas inactivas37. Esta falta de actividad muscular deriva en una capacidad funcional disminuida que no se justifica por la discapacidad. Al final, el deterioro funcional provocado por la falta de movimiento agrava el cuadro clínico porque a la discapacidad se unen el sobrepeso, la hipertensión o la diabetes. Hay que romper este círculo insano y proporcionar medios y propuestas adaptadas e inclusivas de EF a este grupo de población.
La condición física y la composición corporal de estas personas con discapacidad es peor que en el resto al tener menor resistencia cardiorrespiratoria y menor fuerza muscular, mayor cantidad de grasa corporal, menos músculo y menor masa y densidad óseas. La relación entre estas variables de la condición física con la capacidad de realizar trabajo autónomo y actividades de la vida cotidiana hace relevantes estos hallazgos, que además podrían conllevar mayores problemas como los accidentes cardiovasculares, sarcopenia u osteoporosis.
Para cada niño discapacitado hay que proponer el deporte o la actividad que mejor se adapte a sus características. Este va a ser fundamental para que pueda tener una vida autónoma, satisfactoria y plena en las relaciones sociales. Las actividades acuáticas, no solo la natación, son las opciones más interesantes en las personas con discapacidad ya que aportan múltiples beneficios (ingravidez, temperatura, etc.), a la vez que permiten adaptar fácilmente la actividad a las características de cada persona en función de su discapacidad38.
El EF y la AF en general han demostrado tener efectos positivos sobre gran cantidad de variables de salud en las personas con discapacidad38 entre las que se incluyen: equilibrio, fuerza muscular, capacidad aeróbica y peso corporal, mejorando la masa muscular y la salud ósea. La adaptación del EF a las características y objetivos de la persona con discapacidad son la clave del éxito de este tipo de intervenciones que deben tener un carácter inclusivo y en un marco cercano a su contexto social y familiar.
Tríada de inactividad pediátricaLa tríada de inactividad pediátrica (TIP) es un concepto novedoso propuesto para valorar la inactividad en sus 3componentes: déficit de AF, dinapenia pediátrica y analfabetismo físico39. Los 3componentes son diferentes e importantes en sí mismos, pero están interrelacionados y deben ser valorados en conjunto, sobre todo a la hora de tratar la inactividad en cualquiera de las enfermedades enumeradas en el presente artículo.
El primer componente del TIP se define por un nivel de AF moderada-intensa que no se adecua a las recomendaciones, suponiendo esto una condición de riesgo para la salud y que debería tratarse con la contundencia de otros factores de riesgo como la hipertensión o el tabaquismo. El segundo y el tercer componentes del TIP sirven para identificar otras 2condiciones que afectan y, a su vez, se ven afectadas por el déficit de ejercicio. La dinapenia pediátrica se caracteriza por bajos niveles de fuerza y potencia muscular no causadas por enfermedad neuromuscular, con sus limitaciones funcionales acompañantes. Los niños y adolescentes con dinapenia tienen más probabilidad de ser inactivos, tener limitaciones funcionales y sufrir lesiones con el ejercicio. Es necesario identificar a estos sujetos de riesgo y diseñar intervenciones específicas para mejorar su condición muscular y crear hábitos de AF que mejoren su fuerza y, de este modo, puedan alcanzar los niveles de AF de sus coetáneos más capaces39. El tercer componente del TIP o analfabetismo físico describe la falta de confianza, competencia, motivación y conocimiento para moverse de manera habilidosa. Esto supone un conjunto de factores negativos que ocasionan déficit de AF y dinapenia pediátrica, abarcando conceptos relacionados con la psicomotricidad, lo cognitivo y lo afectivo en las etapas de aprendizaje. Las intervenciones para mejorar el tercer componente del TIP deben estar sustentadas en la pedagogía, con estrategias motivacionales y sociales para que los jóvenes inactivos puedan aprender el valor de la AF.
Las estrategias de tratamiento que solo aborden un componente del TIP tienen menos probabilidades de obtener los resultados deseados. El objetivo de la intervención debería consistir en un aumento del nivel de AF, mediante programas de integración y capacitación, que consigan una mejora conjunta de la condición física neuromuscular y del rendimiento físico, cognitivo y psicosocial40.
Comentarios finalesCon base en toda esta evidencia, se puede concluir que el EF es medicina y que el sedentarismo y la inactividad física provocan enfermedad. Por ello, los responsables de la atención pediátrica debemos tener conocimientos en la prescripción de EF y ser promotores de su práctica en la consulta y fuera de ella. La AEP, a través del Comité de Promoción de la Salud, pone a disposición de sus miembros herramientas que faciliten conseguir este ambicioso objetivo que es mejorar la salud de nuestros pacientes a través de este «tratamiento» tan humano y propio de la infancia y adolescencia: la práctica de EF y el aumento de la AF de nuestra población.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.