Sr. Editor:
El eritema nudoso rara vez se asocia con infecciones fúngicas, y se han publicado pocos casos en España en que esté asociado a querion de Celso en niños1,2. Es la forma más frecuente de paniculitis en pediatría. Se caracteriza por la presencia de brotes de nódulos cutáneos y subcutáneos, inflamatorios y dolorosos, localizados predominantemente en la región pretibial. Otra localización posible es en extremidades superiores y otra forma de presentación es en máculas. Puede ser secundario a múltiples agentes etiológicos, y antiguamente era frecuente la existencia de tuberculosis3 o actualmente una infección estreptocócica reciente4. El diagnóstico es clínico. Puede realizarse diagnóstico de certeza mediante estudio anatomopatológico de las lesiones.
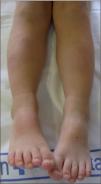
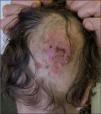
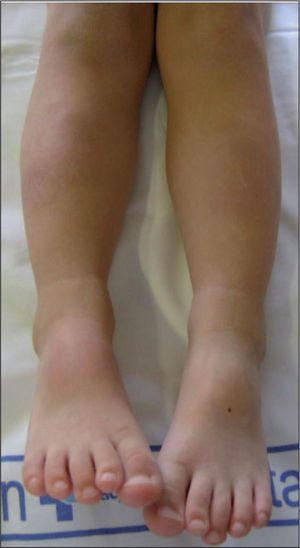
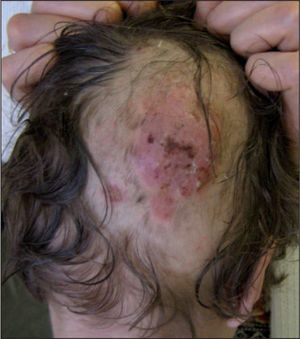
El caso que presentamos es una paciente de 3 años que presentaba desde hacía 24h lesiones nodulares eritematosas dolorosas en ambas regiones pretibiales (fig. 1) y que permanecía afebril. Se encontraba en tratamiento con ketoconazol oral por una lesión en la región occipital del cuero cabelludo compatible con tiña capitis (fig. 2). Inicialmente, fue tratada con antifúngico tópico. Al ingresar se realizó ccontrol analítico, y se observó leucocitosis (10.900 leucocitos/μ1 6.300 neutrófilos/μl, 3.700 linfocitos/μl, 6.500 monocitos/μl, 200 eosinófilos/μl) y elevación de transaminasas (transaminasa glutámico oxalacética [GOT] 76 UI/l, transaminasa glutámico pirúvica [GPT] 89 UI/l, alanino aminotransferasa [ALP] 362 UI/l) de probable origen reactivo. Inicialmente, se mantuvo el mismo tratamiento. Al tercer día se añadió cloxacilina oral ante el empeoramiento de la lesión y una mayor alteración analítica (13.300 leucocitos/μl 7.800 neutrófilos/μl, 4.400 linfocitos/μl, 900 monocitos/μl y 200 eosinófilos/μl), por sospecha de sobreinfección bacteriana. Se pasó a vía intravenosa por mala tolerancia oral y se completó un tratamiento de 9 días. El octavo día se sustituyó el ketoconazol por griseofulvina oral (un comprimido de 125mg/24h, 10mg/kg/24h), manteniéndose en el momento del alta y hasta cumplir 6 semanas de tratamiento. Se añadió, además, flutrimazol tópico en crema durante 15 días.
Durante el ingreso, las lesiones inflamatorias en regiones pretibiales desaparecieron progresivamente, dejando áreas hiperpigmentadas no sobreelevadas ni dolorosas. Se decidió no biopsiarlas debido a la corta edad de la paciente. La tiña presentó importante inflamación local y supuración al tercer día, con rápida resolución tras añadir el tratamiento antibiótico intravenoso. Posteriormente, quedó un área residual alopécica. Las concentraciones de transaminasas descendieron progresivamente hasta normalizarse el octavo día, por lo que se mantuvo el tratamiento con ketoconazol.
A las 6 semanas, ya cumplido el tratamiento con griseofulvina, acudió a la consulta para control. En ese momento, no presentaba actividad. Permanecía una zona alopécica postinflamatoria y las lesiones clínicamente compatibles con eritema nudoso estaban completamente resueltas. En el cultivo del exudado cutáneo de la tiña se detectó Trichophyton mentagrophytes. No se detectó otro microorganismo como causante de la supuesta sobreinfección.
El interés de este caso radica en la determinación del querion de Celso como causante de las lesiones clínicamente compatibles con eritema nudoso, y la desaparición de las mismas al resolverse la tiña. Fue efectivo el tratamiento inicial con ketoconazol y cloxacilina y el posterior con griseofulvina. No se pautó tratamiento con corticoides sistémicos en vista de la rápida evolución favorable de todas las lesiones. Otra opción terapéutica en el tratamiento de la tiña capitis es combinar inicialmente itraconazol con deflazacort y permanganato potásico tópico5.
El eritema nudoso aparece en 1–5 personas de cada 100.000. Es más frecuente en adultos y afecta preferentemente a mujeres de entre 15 y 40 años. El rango de edad de aparición de eritema nudoso en niños es variable, aunque normalmente abarca de los 4 a los 14 años6. Se trata de una paniculitis septal sin vasculitis7 que puede deberse a múltiples causas. Los principales desencadenantes son las infecciones, como por Streptococcus, Salmonella, Giardia o Yersinid6,7, enfermedades sistémicas como enfermedad inflamatoria intestinal o sarcoidosis8 y consumo de anticonceptivos orales9. En la cuarta parte de los casos el agente desencadenante es desconocido. La duración de las lesiones es menor en niños que en adultos, y es de 2 a 6 semanas. Un posible mecanismo fisiopatológico es que se trate de una reacción de hipersensibilidad individual mediada por inmunocomplejos producidos por la respuesta del huésped ante la infección. Es un proceso autolimitado. Han sido descritos pocos casos recientemente en los que la causa fuese el querion de Celso8,10, todos ellos con un curso clínico similar. Los fármacos más utilizados en el tratamiento son los antiinflamatorios no esteroideos para el tratamiento del dolor y los corticoides, junto con los antibióticos empleados en las infecciones concomitantes7.