el lupus eritematoso neonatal (LEN) es una enfermedad poco frecuente descrita básicamente a través de casos aislados, con pocas series extensas publicadas.
Objetivoanalizar las características clínicas, serológicas y el curso de la enfermedad en recién nacidos con LEN que consultaron por lesiones cutáneas.
Métodosse realizó un estudio retrospectivo, a partir de historias clínicas, de los niños con LEN que consultaron al servicio de dermatología en 1995–2006.
Resultadosse estudió un total de 8 pacientes con una relación varón:mujer de 3:1. En todos los casos los niños presentaron anticuerpos anti-Ro y no se encontró ningún caso con anticuerpos anti-RNP. Las lesiones cutáneas afectaron a la cara en todos los casos y en 7 de los casos se resolvieron en una media de 4,3 meses; el caso restante continuaba en seguimiento cuando se recogieron los datos. La evolución de los pacientes en quienes se realizó seguimiento fue favorable.
Conclusionesen nuestra serie, el LEN ha sido 3 veces más frecuente en recién nacidos varones. La afectación de zonas fotoexpuestas, como la cara, con lesiones de morfología anular ha sido el hallazgo más frecuente. Hemos encontrado un caso de LEN con afectación cutánea y ductus arteriosus persistente. En todos los casos se han encontrado anticuerpos anti-Ro y las lesiones se han resuelto antes de los 7 meses de edad, coincidiendo con el aclaramiento de éstos. Debemos destacar que 4 de las madres estaban asintomáticas y desconocían su enfermedad y la importancia del seguimiento de estas pacientes ante el eventual desarrollo de una enfermedad autoinmunitaria.
Neonatal lupus erythematosus (NLE) is an uncommon disease described mainly through isolated case reports and a few published series.
ObjectiveTo examine the clinical and serological spectrum, and course of the disease in neonates with NLE and cutaneous involvement.
MethodsA retrospective study was performed that included all children with NLE that came to the Dermatology Department between 1995 and 2006.
ResultsEight children with a diagnosis of NLE with cutaneous involvement were identified, with a male:female ratio of 3:1. Anti-Ro antibodies were found in all cases and no cases with anti-RNP antibodies were found. Facial lesions were observed in all cases and in 7 cases the skin eruptions cleared within 4.3 months; the remaining patient was still in follow up when the data were collected. The clinical course of patients who were followed up was satisfactory.
ConclusionsIn our series, NLE was three times more frequent in males. Involvement of sun-exposed areas, such as the face with annular lesions was the most common finding. We found one case of NLE with cutaneous involvement and persistent ductus arteriosus. Anti-Ro antibodies were found in all cases and skin eruptions cleared by 7 months of age, concurrent with the waning of the maternally derived antibodies. Four of the mothers were asymptomatic and unaware of their condition, emphasizing the importance of following up these patients due to the possibility of developing an autoimmune disease.
El lupus eritematoso neonatal (LEN) es una enfermedad poco frecuente del recién nacido en relación con el paso transplacentario de autoanticuerpos IgG maternos a la circulación fetal. Los autoanticuerpos relacionados con esta enfermedad son, en la mayoría de los casos, anti-Ro (SS-A) y, con menor frecuencia, anti-La (SS-B) y anti-U1-RNP. Clínicamente se presenta con lesiones cutáneas, defectos de conducción cardíaca, o ambos. Descrito por primera vez por McCuistion et al1 en 1954, afecta a 1/12.000–20.000 recién nacidos vivos. Pese a su rareza, es la dermatosis más frecuente de las adquiridas por vía transplacentaria y mediada por autoanticuerpos2. Las manifestaciones cutáneas de este cuadro son variadas; con más frecuencia se manifiestan en forma de lesiones anulares3,4. En los últimos años se ha publicado mucho acerca de esta entidad, pero la mayoría de las descripiciones se basan en casos aislados, con pocas series extensas publicadas3–5.
Material y métodosSe revisaron las historias clínicas de los pacientes que consultaron en la Sección de Dermatología pediátrica del Hospital Sant Joan de Déu de Barcelona entre los años 1995 y 2006. El diagnóstico se realizó mediante la clínica, la presencia de autoanticuerpos en el suero de la madre y el niño, y en 4 casos se realizó biopsia cutánea. Se encontraron 8 pacientes con el diagnóstico de LEN para los que se confeccionó una ficha que incluía las siguientes variables: edad, sexo, características, localización y edad de aparición del eritema, afección hemática, hepática o cardíaca, hallazgos en la biopsia, tratamiento, tiempo de resolución, serología de la madre y del paciente y diagnóstico de la madre.
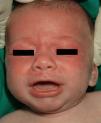
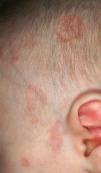
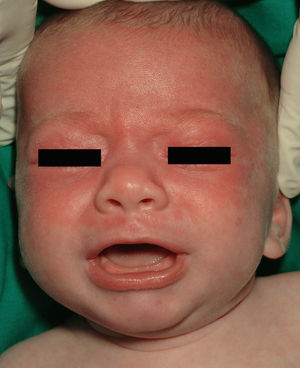
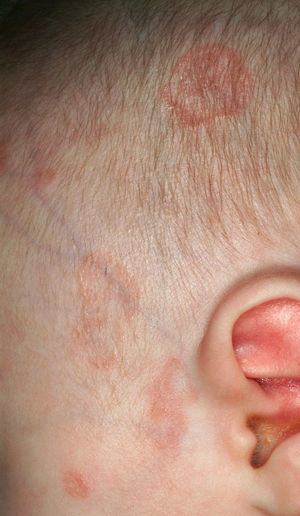
ResultadosSe revisó un total de 8 pacientes, 6 niños y 2 niñas que consultaron por lesiones cutáneas (tabla 1); las lesiones habían aparecido a una media de edad de 7 semanas. Todos los pacientes presentaban lesiones faciales y 3 (37,5%) de ellos con el característico eritema periorbitario «en ojos de mapache» (fig. 1); 2 (25%) pacientes presentaban, además, afección del cuero cabelludo (fig. 2), 4 (50%), afección del tronco y 1 (12,5%), de extremidades. En todos los casos las lesiones eran eritematosas, en 7 (87,5%) de los casos, de morfología anular, con centro atrófico en 2 (25%) y descamación fina superficial en 3 (37,5%) de los casos. En 4 (50%) de los casos las madres estaban asintomáticas en el momento del diagnóstico, 2 (25%) tenían lupus eritematoso sistémico (LES), una (12,5%) tenía síndrome de Sjögren y una (12,5%), síndrome autoinmunitario indiferenciado. Debemos destacar que 2 de los pacientes estudiados eran hermanos, hijos de una madre diagnosticada de lupus eritematoso cutáneo subagudo (LECS), cuya hermana estaba diagnosticada de lupus eritematoso discoide (LED). Se realizó estudio de HLA de la madre y su hermana que mostró positividad para HLAD-R3. Una de las pacientes estudiadas, cuya madre estaba afecta de síndrome de Sjögren, tenía un hermano gemelo asintomático, al que se recomendó estudio de la enfermedad, pero la madre rehusó. En todos los casos las madres tenían anticuerpos anti-Ro (SS-A), en 6 (75%) casos presentaban, además, anticuerpos anti-La (SS-B), 7 (87,5%) tenían ANA positivos y 3 (37’5%) tenían anticuerpos anti-ADN. En ningún caso se hallaron anticuerpos anti-RNP. Todos los niños presentaban anticuerpos anti-Ro, 3 (37,5%) casos presentaban, además, anticuerpos anti-La y 5 (62,5%) presentaban ANA positivos. Se realizó el estudio HLA de uno de los hermanos afectos, que mostró HLAD-R3. Ninguno de los casos presentó afección hemática en forma de anemia, trombocitopenia, neutropenia o leucocitosis. En los 4 (50%) pacientes en los que se halló alteración de la bioquímica hepática, ésta fue en forma de citólisis. Ninguno de los casos presentó alteraciones en la conducción cardíaca; sin embargo, hallamos un caso de ductus arteriosus persistente. En 4 casos se realizó biopsia cutánea, en 3 de los casos los hallazgos histológicos fueron consistentes con lupus cutáneo e incluían vacuolización de la membrana basal e infiltrado mononuclear perivascular en la dermis superficial y en el caso restante los hallazgos fueron compatibles pero no específicos de lupus cutáneo. La inmunofluorescencia directa fue negativa en 3 de los 4 casos, el caso restante estaba pendiente en el momento de la recogida de datos. En 4 casos se realizó tratamiento con corticoides tópicos y en los otros 4 casos no se realizó ningún tratamiento. Siete de los pacientes presentaron una resolución de las lesiones cutáneas en una media de 4,3 meses, el paciente restante estaba pendiente de revisión en el momento del estudio.
Características clínicas y serológicas de los pacientes
| Caso | Sexo | Edad de inicio delas lesiones cutáneas | Edad de curación de las lesiones cutáneas | Características de las lesiones cutáneas | Distribución de las lesiones cutáneas | Anticuerpos | Antecedente materno | Otras anomalías | Tratamiento |
| 1 | V | 1 mes | 5 meses | Eritema periorbitario+anulares eritemato-descamativas | Cara, tronco, extremidades | Anti-Ro+, anti-La+ | Asintomática | Corticoide tópico | |
| 2 | V | 1 mes | En evolución | Eritema periorbitario | Cara | ANA+, anti-Ro+ | Asintomática | Aumento AST, ALT | Corticoide tópico |
| 3 | V | 3 meses | 6 meses | Anulares eritematosas | Cara | ANA+, anti-Ro+ | Síndrome autoinmunitario indiferenciado | ||
| 4 | M | 1 mes | 2 meses | Anulares eritematosas | Cara, tronco | ANA+, anti-Ro+, anti-La+ | Síndrome de Sjögren | Aumento AST, ALT, DAP. Gemelo asintomático | Corticoide tópico |
| 5 | M | 2 meses | 5 meses | Eritema periorbitario+anulares eritematosas | Cara | Anti-Ro+ | LECS | HLA-DR3. Hermano afecto | |
| 6 | V | 2 meses | 5 meses | Anulares eritemato-descamativas | Cara, cuero cabelludo, tronco | ANA+, anti-Ro+ | LECS | Aumento AST, ALT. Hermana afecta | |
| 7 | V | 3 meses | 5 meses | Anulares con centro atrófico | Cara | ANA+, anti-Ro+ | Asintomática | Corticoide tópico | |
| 8 | V | 1 mes | 2 meses | Anulares con centro atrófico, eritemato-descamativas | Cara, cuero cabelludo, tronco, área del pañal | ANA+, anti-Ro+, anti-La+ | Asintomática | Aumento AST, ALT, GGT |
M: mujer; V: varón.
En 1954 McCuistion et al1 proponían un caso de LEN e indicaban que la enfermedad podría deberse a un factor transplacentario de madre a hijo. Desde entonces, se considera una enfermedad del recién nacido debida al paso transplacentario de autoanticuerpos maternos dirigidos contra los tejidos que presentan los antígenos Ro/SS-A y, más raramente, La/SS-B o U1-RNP. El principal factor patogénico es la presencia de anticuerpos IgG anti-Ro maternos en la circulación del niño. Estos anticuerpos se encuentran en más del 95% de los casos de LEN y en sus madres. Nosotros hemos encontrado estos anticuerpos en el 100% de los niños y sus madres. El hecho de que sean los anticuerpos más frecuentemente hallados, junto con la coincidencia cronológica de la resolución de las lesiones cutáneas con la aclaración de los anticuerpos de la circulación del niño, señala a estas inmunoglobulinas como principales implicadas en la patogenia de la enfermedad. Aun así, la presencia de anticuerpos anti-Ro no es suficiente para producir la enfermedad, ya que sólo un 1–2% de las mujeres con anticuerpos anti-Ro tendrán hijos afectos6 y no todos sus hijos con anticuerpos anti-Ro transferidos estarán enfermos, incluso con discordancias entre gemelos7. Si las lesiones del LEN se debieran exclusivamente a la acción de los anticuerpos maternos, todas las parejas de gemelos deberían estar afectados de modo similar, hecho que no sucede la mayoría de las veces, ya que la expresión clínica en gemelos es discordante. Uno de nuestros pacientes tenía un hermano gemelo asintomático, aunque no se pudo realizar estudios para descartar la enfermedad por negativa de la madre. Esto indica que habrá otros factores, además de los anticuerpos maternos, que determinen la aparición y la gravedad de la enfermedad. Diversos estudios han demostrado una elevada presencia de HLA-DR3 en madres de niños afectados de LEN; por otra parte, se ha observado una mayor frecuencia de HLA-DR2 en hijos sanos de madres con anticuerpos anti-Ro y en sus madres. Por ello se ha apuntado a cierto papel protector del HLA-DR28. Nosotros estudiamos a una paciente cuya madre estaba diagnosticada de LECS, su tía materna de LED y cuyo hermano es uno de nuestros pacientes con diagnóstico de LEN y hallamos HLA-DR3 en la paciente y en la madre.
Alrededor del 50% de los casos de LEN tienen lesiones cutáneas, y el otro 50%, afección cardíaca. Sólo un 10% presenta afección cutánea y cardíaca a la vez. Las manifestaciones cardíacas marcarán el pronóstico. La afección cardíaca consiste, en la mayoría de los casos, en inhibición atrioventricular completa que, a diferencia de las lesiones cutáneas, es permanente; aunque en la mitad de los casos es bien tolerado, la otra mitad requiere un marcapasos de por vida. Otras formas de afección cardíaca son muy raras, pero en un 25% de los casos de LEN se ha descrito la persistencia del ductus arteriosus, la transposición de los grandes vasos y los defectos del septo auricular. Nosotros hemos revisado solamente los casos de LEN que presentaban lesiones cutáneas, y en uno de los casos hemos hallado la asociación de un ductus arteriosus persistente. Otras manifestaciones clínicas descritas incluyen alteraciones hepáticas y hemáticas y, más raramente, la aparición de sintomatología pulmonar, neurológica y/o gastrointestinal9. La enfermedad hepatobiliar se ha descrito como único síntoma; se cree que está infradiagnosticada, que la prevalencia es mayor del 10% y la manifestación más frecuente es un aumento transitorio de transaminasas a los 2–3 meses de vida12,13. Nosotros encontramos un patrón de citólisis hepática en un 50% de los casos. La alteración hemática más frecuente es una trombocitopenia transitoria, descrita hasta en el 40% de LEN. Ninguno de nuestros pacientes presentó alteraciones hemáticas en forma de trombocitopenia, neutropenia, anemia o leucocitosis. La afectación neurológica se está reconociendo como posible manifestación relacionada con el LEN. Se han publicado casos y pequeñas series de manifestaciones neurológicas, como paraparesia espástica, mielopatía, anomalías asintomáticas en neuroimagen, vasculopatía e hidrocefalia14. De todos modos, estas publicaciones son casos y pequeñas series, por lo tanto, no queda claro si estos hallazgos son una coincidencia o bien son manifestaciones del LEN. Cabañas et al15 informan de 4 pacientes con LEN, todos con bloqueo auriculoventricular, y 3 de ellos con estudios de imagen que muestran vasculopatía en los vasos gangliotalámicos. Ninguno de los pacientes mostró progresión de la vasculopatía, pero no se ha definido todavía la implicación de estos cambios a largo plazo. Los autores de esa comunicación recomiendan realizar ecografía cerebral y Doppler color a todos los pacientes con bloqueo cardíaco congénito.
Las lesiones cutáneas aparecen en las primeras semanas de vida, aunque pueden estar ya al nacimiento, y muchas veces aparecen en relación con la exposición solar o por la fototerapia para el tratamiento de la ictericia neonatal. Las lesiones típicas guardan semejanza con las del lupus eritematoso cutáneo subagudo, y consisten en pápulas y placas eritematosas que adoptan una morfología anular. En nuestra serie ésta ha sido la morfología de las lesiones hallada con más frecuencia, en un 87,5% de los casos. Otras veces se manifiesta en forma de eritema periocular dispuesto a modo de máscara, que da la apariencia típica «en ojos de mapache»; también puede haber telangiectasias10, púrpura, lesiones que simulan un eritema exudativo multiforme o incluso un vitíligo y hay casos publicados con lesiones que recuerdan la cutis marmorata telangiectásica congénita2,11. Las lesiones cutáneas en el LEN en un principio se describían como lesiones de lupus discoide; sin embargo, estas primeras lesiones descritas no mostraban atrofia, tapones foliculares ni curaban dejando cicatriz. Las lesiones predominantemente observadas en nuestros pacientes fueron máculas eritematosas de morfología anular que, en ocasiones, mostraban descamación fina en superficie. Esta forma de lesiones cutáneas del LEN parece ser una forma neonatal de LECS. La histología en nuestros casos también fue de LECS, con vacuolización de la capa basal e infiltrado mononuclear perivascular en la dermis superficial, sin afectación importante de anejos, y ausencia de fibrosis. Se ha descrito que la inmunofluorescencia directa es positiva en el 50% de los casos para IgG y/o IgM en la membrana basal2, aunque ésta no es nuestra experiencia. La localización más común de las lesiones son la cara y el cuero cabelludo, probablemente por ser las áreas más fotoexpuestas, aunque pueden afectarse otras localizaciones. En nuestro caso, hemos encontrado afección de la cara en todos los casos, del cuero cabelludo en un 25% de los casos y del tronco en un 50% de los casos. Las lesiones de LEN no dejan cicatriz, pueden dejar hipopigmentación o hiperpigmentación y telangiectasas residuales que suelen curar en meses o años. Las lesiones cutáneas tienden a resolverse espontáneamente antes del año de vida, coincidiendo con el aclaramiento de los anticuerpos maternos de la sangre del niño. Siete de nuestros casos se resolvieron antes de los 7 meses de edad, el caso restante estaba pendiente de evolución en el momento de la recogida de datos.
El manejo del LEN cutáneo es sencillo, en cuanto que las lesiones tienden a resolverse y pueden controlarse simplemente mediante fotoprotección. En algunos casos pueden asociarse corticoides de baja potencia por un tiempo limitado. En caso de telangiectasias residuales, éstas pueden tratarse mediante láser de colorante pulsado16. El LEN exclusivamente cutáneo parece tener buen pronóstico y, aunque hay casos descritos de bloqueo cardíaco en la etapa escolar sin antecedentes de afección neonatal, no parece justificado, en el momento actual, un seguimiento cardiológico de los pacientes con LEN de estas características. Hay autores que recomiendan el seguimiento a largo plazo de estos niños, ya que se ha publicado algún caso de evolución a LES; aunque no hay estudios de un número suficiente de casos para conocer la frecuencia de esta evolución, parece que ésta debe ser muy baja17. Queremos resaltar la importancia del seguimiento de las madres; aunque en el momento del diagnóstico algunas tienen una enfermedad del tejido conjuntivo declarada, la mayoría está asintomática o tiene algun síntoma de enfermedad del tejido conjuntivo aislado. Estos últimos dos grupos de madres son interesantes ya que pueden estar totalmente asintomáticas o tener mínimos síntomas, como el desarrollo de eritema fotosensible tras la toma de anticonceptivos orales, fenómeno de Raynaud o síndrome de Sjögren subclínico. En un estudio a largo plazo llevado a cabo por Mc Cune et al18, 8 de 11 madres asintomáticas (73%) desarrollaron una enfermedad autoinmunitaria en el curso de 5 años. Por otro lado, conviene advertir a las madres que el riesgo de tener hijos afectos en futuros embarazos es del 25%, y que el hecho de haber tenido un hijo con afección sólo cutánea no excluye la posibilidad de tener otros con afección cardíaca19.