La espondilodiscitis en niños es poco frecuente. Es habitual un retraso en el diagnóstico y errores en el mismo.
ObjetivosRevisar las características clínicas, analíticas y radiológicas de los niños con espondilodiscitis en el Hospital Materno-Infantil Carlos Haya de Málaga.
Pacientes y métodosEstudio retrospectivo de los niños diagnosticados de espondilodiscitis en este hospital, durante un período de 10 años.
ResultadosSe estudiaron 18 pacientes. Fue más frecuente en menores de 3 años y mayores de 12. El tiempo medio de retraso en el diagnóstico resultó de 26,9 días, con diagnóstico inicial erróneo en 8 casos. Se presentaron 3 patrones clínicos: en menores de 3 años, rechazo de la marcha y sedestación (100%) e irritabilidad (42%); entre 3 y 12 años, impotencia funcional de extremidades inferiores (EEII) (100%) y dolor abdominal (100%); en adolescentes, molestias de la espalda (75%). Apareció fiebre en el 38% de los casos y febrícula en 8 casos (44%). El 50% presentó leucocitosis moderada, con discreta elevación de la velocidad de sedimentación globular. Las localizaciones más frecuentes fueron L3-L4 y L4-L5. La radiografía al diagnóstico resultó patológica en el 83% de los casos. La RM al ingreso fue diagnóstica en el 100%. Detectó además afectación de raíces nerviosas (5 casos), masas inflamatorias/abscesos paravertebrales (5), absceso epidural (1) y abscesos del psoas (2). Recibió tratamiento antibiótico el 94% de los niños e inmovilización el 100%. Todos experimentaron rápida mejoría tras el inicio del tratamiento, excepto los afectados de abscesos del psoas. El seguimiento radiológico, realizado en 17 pacientes (12 mediante RM), a los 14 meses de media (rango 1–48), mostró disminución o desaparición del espacio discal en el 100% de los niños y mejoría de las masas de partes blandas. En el seguimiento clínico (recogido en 11 pacientes) todos conservaban motilidad normal y el 27% dolor leve-moderado.
ConclusiónLa espondilodiscitis, cuyo retraso en el diagnóstico es frecuente, no es una entidad banal, ya que puede complicarse con abscesos y daño de raíces nerviosas. La RM es la prueba de elección para determinar su extensión a los tejidos vecinos.
Spondylodiscitis is an uncommon disease in children. It is often misdiagnosed or the diagnosis is made late in the course of illness.
ObjectivesTo review the clinical, analytical and radiological characteristics of children with spondylodiscitis in the Materno-Infantil Hospital of Malaga.
Patients and methodsRetrospective cohort study on children diagnosed with spondylodiscitis, during a period of 11 years.
ResultsEighteen patients were included in the study. Spondylodiscitis was more frequent in patients younger than 3 years old and older than 12 years old. The average time of delay in diagnosis was 26.9 days. In 8 cases the diagnosis was missed initially. Three clinical patterns appeared: in children under 3 years of age, refusing to walk and sit (100%) and irritability (42%); between 3 and 12 years of age, limb (100%) and abdominal pain (100%); in adolescents, back pain (75%). Fever was present in 38% of the cases, and low-grade fever in 8 (44%). A total of 50% of the patients had a moderate leucocytosis, and a slight increase in ESR; the most frequent location was L3-L4. X-ray diagnosis was pathological in 88% of the cases. The initial MRI diagnosed 100% of the cases. In addition, nerve roots damage (5 cases), inflammatory masses/paravertebral abscesses (5), epidural abscess (1) and psoas abscesses (2) were detected. A total of 94% of the children received antibiotics and 100% of the children underwent immobilization. All patients recovered early after the beginning of treatment, with the exception of those affected by psoas abscesses. The radiological follow-up was done in 17 patients (12 by MRI). After a mean of 14 months (rank 1–48), persistent diminution of disc space was seen in 100% of the children, and improvement of soft-tissue inflammation. Clinically (follow-up only in 11 patients) all patients regained normal mobility and only 27% had moderate pain.
ConclusionSpondylodiscitis, whose delay in the diagnosis is frequent, is a serious illness. Complications include abscesses and nerve root damage. MRI is the study of choice to determine the extension to neighbouring tissues.
La discitis es una entidad poco frecuente en la infancia.
Se caracteriza por la aparición de un proceso inflamatorio en el disco intervertebral o en los platillos vertebrales, con disminución sintomática del espacio discal1,2.
La etiología y la fisiopatología no quedan aún dilucidadas, lo que genera controversia sobre sus posibles causas; se barajan diferentes hipótesis: causa infecciosa, traumática o inflamación idiopática. Tampoco existe consenso sobre las zonas anatómicas implicadas, y se incluyen o no en esta definición la destrucción ósea de los platillos vertebrales o del cuerpo vertebral. Por estos motivos se han empleado múltiples términos en la literatura médica para designar esta entidad: discitis, espondiloartritis, espondilitis inespecífica, inflamación del espacio discal, infección del espacio discal, espondilodiscitis u osteomielitis benigna vertebral2.
La sintomatología suele ser inespecífica y varía según la edad del niño2. Los datos de laboratorio también son inespecíficos, y muestran una elevación leve-moderada de los parámetros inflamatorios. Además, la disminución del disco intervertebral en la radiografía simple suele estar ausente al diagnóstico o pasar desapercibida3,4. Todo esto conduce a un retraso en el diagnóstico de hasta varias semanas.
El empleo o no de antibióticos para su tratamiento es controvertido y, aunque la evolución clínica suele ser favorable, pueden persistir secuelas radiológicas3.
Se presentan las características clínicas, analíticas y radiológicas de los niños diagnosticados de espondilodiscitis en el Hospital Materno-Infantil Carlos Haya de Málaga, así como el tratamiento instaurado y su evolución.
Pacientes y métodosSe realizó un estudio retrospectivo de los niños diagnosticados de espondilodiscitis en el Hospital Materno-Infantil de Málaga, durante el período comprendido entre enero de 1997 y febrero de 2007. Se incluyeron los casos que presentaron signos y síntomas sugestivos de inflamación/infección del espacio discal, con imagen de disminución o desaparición del disco intervertebral que se observó mediante RM. Las infecciones por Brucella y tuberculosis quedaron excluidas. Se recogieron los datos referentes a la clínica, pruebas complementarias, tratamiento y evolución de estos pacientes.
ResultadosSe estudió un total de 18 pacientes con este diagnóstico.
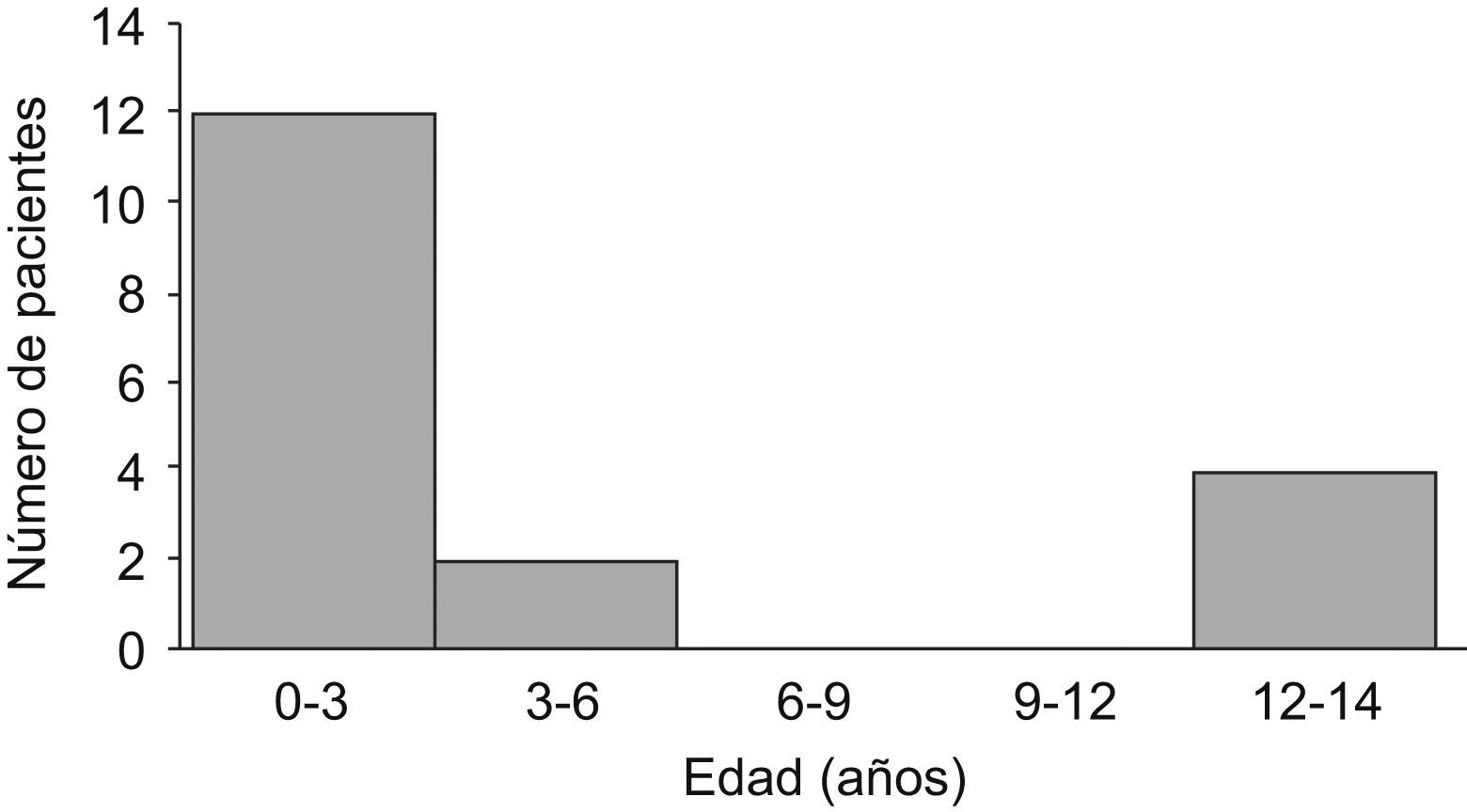
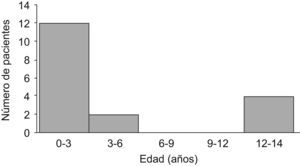
La edad media de presentación fue de 4,5 años (rango: 1,1–13,3) y se observaron dos picos de distribución por edades, al ser más frecuente en menores de 3 años y a partir de los 12 años (fig. 1). La frecuencia fue igual en ambos sexos.
El tiempo medio de retraso en el diagnóstico fue de 26,9 días (rango: 3–60); el diagnóstico inicial fue inespecífico en 2 casos (lumbalgia) y erróneo en 8: sinovitis transitoria de cadera (3 lactantes), artritis traumática, pielonefritis aguda, estreñimiento, apendicitis y vértigo.
Algunos pacientes presentaron el antecedente de infección de vías respiratorias superiores (4 lactantes), vacunación triple vírica (1 lactante) y traumatismo (1 lactante y 2 adolescentes). No se observaron casos precedidos de infección del tracto urinario, gastroenteritis aguda ni infección cutánea.
Las localizaciones más frecuentes fueron L3-L4 y L4-L5, con 5 casos cada una, seguidas por L5-S1, con 4 casos; el espacio L1-L2 se vio afectado en dos ocasiones, y no hallamos ningún caso de alteración de L2-L3. Dos niños, un lactante y un adolescente, presentaron discitis dorsal con afectación de D11-D12 y D10-D11, respectivamente, y ninguno cervical.
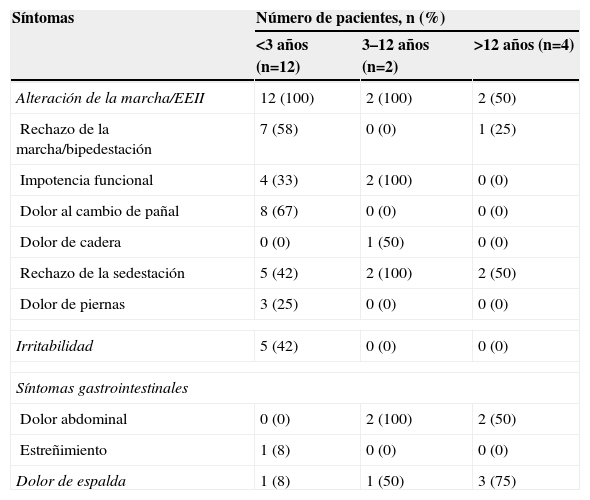
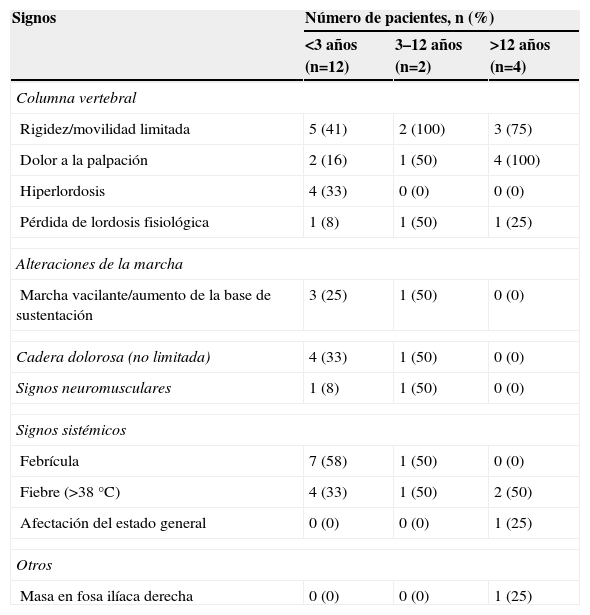
Los hallazgos clínicos de la anamnesis y la exploración física se muestran en las tablas 1 y 2.
Síntomas referidos en la anamnesis
| Síntomas | Número de pacientes, n (%) | ||
| <3 años (n=12) | 3–12 años (n=2) | >12 años (n=4) | |
| Alteración de la marcha/EEII | 12 (100) | 2 (100) | 2 (50) |
| Rechazo de la marcha/bipedestación | 7 (58) | 0 (0) | 1 (25) |
| Impotencia funcional | 4 (33) | 2 (100) | 0 (0) |
| Dolor al cambio de pañal | 8 (67) | 0 (0) | 0 (0) |
| Dolor de cadera | 0 (0) | 1 (50) | 0 (0) |
| Rechazo de la sedestación | 5 (42) | 2 (100) | 2 (50) |
| Dolor de piernas | 3 (25) | 0 (0) | 0 (0) |
| Irritabilidad | 5 (42) | 0 (0) | 0 (0) |
| Síntomas gastrointestinales | |||
| Dolor abdominal | 0 (0) | 2 (100) | 2 (50) |
| Estreñimiento | 1 (8) | 0 (0) | 0 (0) |
| Dolor de espalda | 1 (8) | 1 (50) | 3 (75) |
%: porcentaje dentro de cada grupo de edad; EEII: extremidades inferiores; n: número de pacientes.
Exploración física
| Signos | Número de pacientes, n (%) | ||
| <3 años (n=12) | 3–12 años (n=2) | >12 años (n=4) | |
| Columna vertebral | |||
| Rigidez/movilidad limitada | 5 (41) | 2 (100) | 3 (75) |
| Dolor a la palpación | 2 (16) | 1 (50) | 4 (100) |
| Hiperlordosis | 4 (33) | 0 (0) | 0 (0) |
| Pérdida de lordosis fisiológica | 1 (8) | 1 (50) | 1 (25) |
| Alteraciones de la marcha | |||
| Marcha vacilante/aumento de la base de sustentación | 3 (25) | 1 (50) | 0 (0) |
| Cadera dolorosa (no limitada) | 4 (33) | 1 (50) | 0 (0) |
| Signos neuromusculares | 1 (8) | 1 (50) | 0 (0) |
| Signos sistémicos | |||
| Febrícula | 7 (58) | 1 (50) | 0 (0) |
| Fiebre (>38 °C) | 4 (33) | 1 (50) | 2 (50) |
| Afectación del estado general | 0 (0) | 0 (0) | 1 (25) |
| Otros | |||
| Masa en fosa ilíaca derecha | 0 (0) | 0 (0) | 1 (25) |
%: porcentaje dentro de cada grupo de edad; n: número de pacientes.
El 50% de los pacientes presentó leucocitosis moderada (media de 10.515leucocitos/mm3, rango: 7.240–23.670), con neutrofilia en 2 casos. La VSG media fue de 36m/s (rango: 3–74) y la proteína C reactiva (PCR) de 22mg/l (rango: 1,5–51,4). Todos los hemocultivos resultaron negativos excepto uno, positivo a Streptococcus mitis. La muestra de un absceso del psoas reveló una infección por Salmonella, y el otro fue estéril. Se realizó cultivo del disco intervertebral en dos pacientes, con resultado negativo en ambos, y se hallaron en la anatomía patológica de uno de éstos datos de inflamación purulenta.
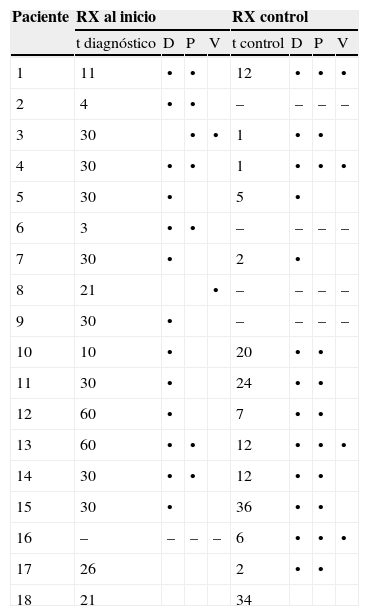
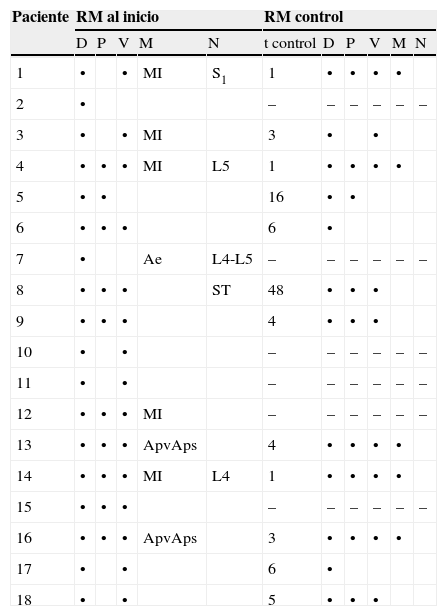
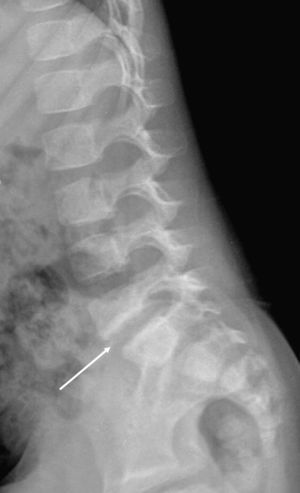
Se realizó radiografía simple en el momento del diagnóstico a 17 de los niños y resultó patológica en 15 (88%), con disminución del espacio discal en 13. También en ese momento, la gammagrafía, realizada en 6 casos, fue siempre positiva, al igual que la TC (4 casos). A todos los pacientes se les realizó RM al inicio (con un retraso respecto a la radiografía inicial de 1 a 7 días) y fue diagnóstica en el 100% de los casos, ya que mostró disminución o desaparición del espacio discal en todos los pacientes (ver fig. 2). Las tablas 3 y 4 recogen los datos obtenidos en la radiografía simple y la RM realizadas en el momento del diagnóstico, y la comparación de éstas con el siguiente control. De los 5 casos en que se vieron afectadas las raíces nerviosas, sólo 2 se acompañaron de clínica radicular: un caso de hipotonía en glúteos y extremidades inferiores (compresión de L5) y otro con reflejos osteotendinosos abolidos y Lassegue bilateral positivo (herniación discal con compresión de L4).
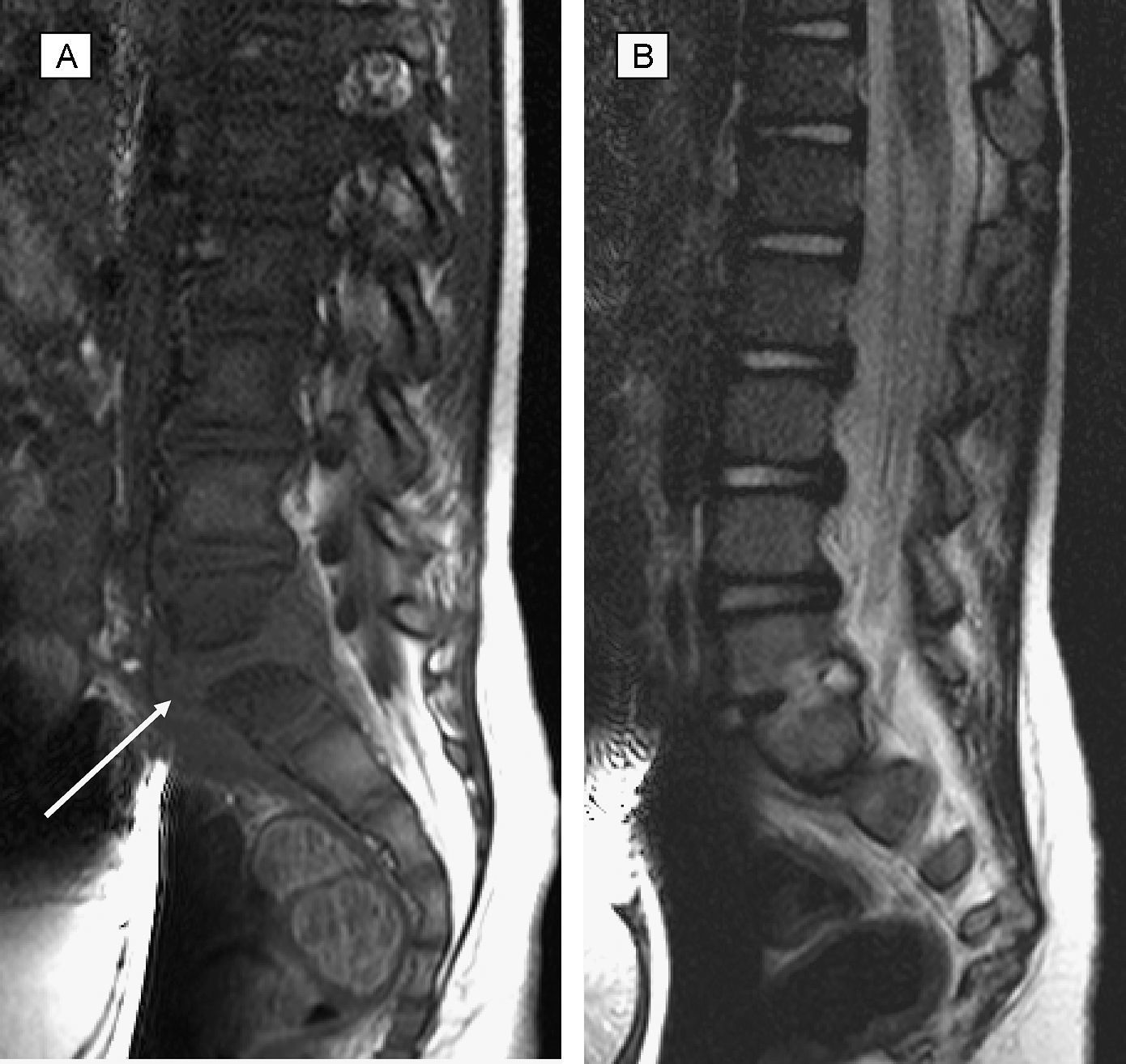
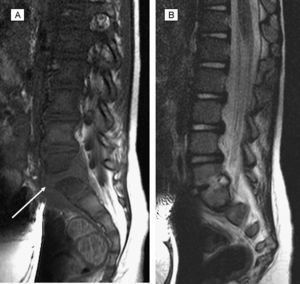
RM al diagnóstico. Espondilodiscitis L5-S1 con masa de partes blandas perivertebral. A: Sagital T1. B: Sagital T2. Aumento de partes blandas perivertebral indicativo de colección-absceso, por delante del cuerpo vertebral y hacia el canal espinal lateral (flecha). Espacio intervertebral disminuido, erosión y cambio de señal de los platillos vertebrales colindantes (inferior de L5 y superior de S1) y afectación discal.
Hallazgos en la radiografía simple realizada al diagnóstico y su comparación con la radiografía de control
| Paciente | RX al inicio | RX control | ||||||
| t diagnóstico | D | P | V | t control | D | P | V | |
| 1 | 11 | • | • | 12 | • | • | • | |
| 2 | 4 | • | • | – | – | – | – | |
| 3 | 30 | • | • | 1 | • | • | ||
| 4 | 30 | • | • | 1 | • | • | • | |
| 5 | 30 | • | 5 | • | ||||
| 6 | 3 | • | • | – | – | – | – | |
| 7 | 30 | • | 2 | • | ||||
| 8 | 21 | • | – | – | – | – | ||
| 9 | 30 | • | – | – | – | – | ||
| 10 | 10 | • | 20 | • | • | |||
| 11 | 30 | • | 24 | • | • | |||
| 12 | 60 | • | 7 | • | • | |||
| 13 | 60 | • | • | 12 | • | • | • | |
| 14 | 30 | • | • | 12 | • | • | ||
| 15 | 30 | • | 36 | • | • | |||
| 16 | – | – | – | – | 6 | • | • | • |
| 17 | 26 | 2 | • | • | ||||
| 18 | 21 | 34 | ||||||
•: alteración; –: no realizada; D: disco intervertebral (disminución o desaparición); P: platillo vertebral (irregularidad o esclerosis); t control: tiempo desde el diagnóstico (meses); t diagnóstico: tiempo desde el inicio de los síntomas (días); V: cuerpo vertebral (pérdida de altura o lesiones líticas).
Hallazgos en la resonancia magnética realizada al diagnóstico y su comparación con la resonancia de control
| Paciente | RM al inicio | RM control | |||||||||
| D | P | V | M | N | t control | D | P | V | M | N | |
| 1 | • | • | MI | S1 | 1 | • | • | • | • | ||
| 2 | • | – | – | – | – | – | – | ||||
| 3 | • | • | MI | 3 | • | • | |||||
| 4 | • | • | • | MI | L5 | 1 | • | • | • | • | |
| 5 | • | • | 16 | • | • | ||||||
| 6 | • | • | • | 6 | • | ||||||
| 7 | • | Ae | L4-L5 | – | – | – | – | – | – | ||
| 8 | • | • | • | ST | 48 | • | • | • | |||
| 9 | • | • | • | 4 | • | • | • | ||||
| 10 | • | • | – | – | – | – | – | – | |||
| 11 | • | • | – | – | – | – | – | – | |||
| 12 | • | • | • | MI | – | – | – | – | – | – | |
| 13 | • | • | • | ApvAps | 4 | • | • | • | • | ||
| 14 | • | • | • | MI | L4 | 1 | • | • | • | • | |
| 15 | • | • | • | – | – | – | – | – | – | ||
| 16 | • | • | • | ApvAps | 3 | • | • | • | • | ||
| 17 | • | • | 6 | • | |||||||
| 18 | • | • | 5 | • | • | • | |||||
•: alteración; –: no realizada; Ae: absceso epidural; Aps: absceso del psoas; Apv: absceso paravertebral; D: disco intervertebral (disminución o desaparición); M: masa de partes blandas; MI: masa inflamatoria paravertebral; N: raíz nerviosa comprimida; P: platillo vertebral (irregularidad o erosión); ST: saco tecal; t control: tiempo desde el diagnóstico (meses); V: cuerpo vertebral (edema, pérdida de altura o lesiones líticas).
Se administró tratamiento antibiótico a 17 pacientes (94%), con una duración media de 4 semanas (rango: 1–7). En todos estos pacientes, excepto uno que inició tratamiento vía oral, se aplicó tratamiento antibiótico parenteral inicial con cloxacilina, asociada o no a gentamicina o cefotaxima, y se continuó posteriormente vía oral con cloxacilina o amoxicilina-clavulánico. Los dos casos complicados con abscesos del psoas precisaron cambio de tratamiento antibiótico: asociación de cefotaxima en el caso de infección por Salmonella, que sólo había recibido cloxacilina empírica inicial, y múltiples cambios de tratamiento antibiótico de amplio espectro empírico en el otro paciente, en el que no se aisló germen.
El 75% recibió AINE. El reposo en cama se llevó a cabo en 13 niños, con posterior uso de corsé en 10 de ellos, durante una media de 3,5 meses. Sólo un paciente (absceso del psoas y paravertebrales múltiples) precisó cirugía para drenaje del absceso.
Se observó una respuesta favorable y rápida al tratamiento inicial en todos los pacientes, excepto en los afectados de abscesos del psoas, que precisaron prolongación del tiempo de tratamiento antibiótico, con resolución final de las lesiones.
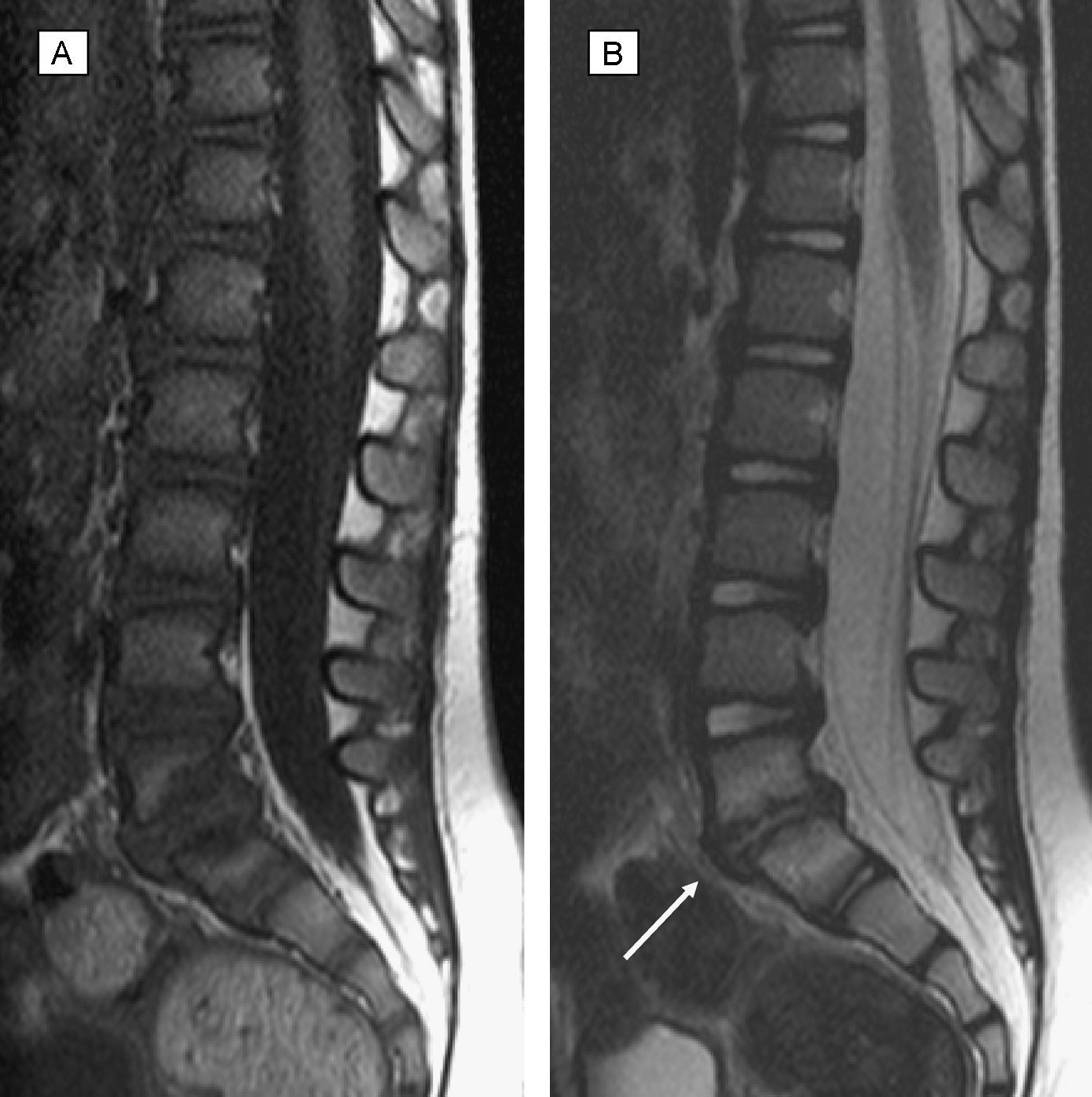
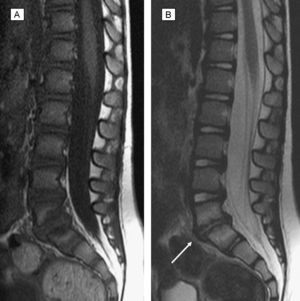
Los datos de seguimiento clínico, recuperados en 11 pacientes, con un tiempo medio de evolución de 2,3 años (rango: 0,5–10), mostraron una evolución favorable, con motilidad normal en todos los niños, y sólo 3 casos de dolor leve-moderado, que no interfería con la escolarización y sí con alguna actividad deportiva. A 17 niños se les realizó control de imagen en un tiempo medio de 14 meses (rango: 1–48); el tiempo de evolución fue igual o superior a 1 año en 9 casos. En todos persistió disminución o desaparición del espacio discal (tablas 3 y 4). Se observó fusión del disco en 3 casos. La RM se empleó como control en 12 niños y mostró siempre mejoría o desaparición de la afectación de partes blandas. Las figuras 3 y 4 muestran la evolución radiológica del paciente expuesto en la figura 2.
RM de seguimiento a los 5 meses. A: Sagital T1. B: Sagital T2. Ausencia de masa de partes blandas perivertebral, canal espinal con diámetro anteroposterior sin impronta paravertebral. Disminución del espacio discal y erosión con irregularidad y esclerosis (baja señal en las dos secuencias) de los cuerpos vertebrales colindantes (flecha).
La discitis es una entidad cuya etiología y fisiopatología no quedan aún completamente dilucidadas. Se han postulado causas infecciosas o traumáticas. Debido a que en múltiples ocasiones se han aislado bacterias en sangre y en el disco intervertebral, al hallazgo de material purulento en las muestras discales y a la formación de abscesos en los tejidos adyacentes, no se podría descartar la causa infecciosa bacteriana1,2,5; incluso está descrito algún cultivo de disco positivo a virus1. Así, algunos autores opinan que la discitis y la osteomielitis vertebral son entidades que pertenecen a un mismo espectro, con una etiología infecciosa común2,6. Song et al demostraron que en la mayoría de los casos existe afectación del cuerpo vertebral, tanto en la RM como en la anatomía patológica; defienden que el proceso se inicia como una osteomielitis en la “metáfisis” de la vértebra3. Se extiende luego hacia la epífisis, la atraviesa y alcanza el disco intervertebral; incluso puede llegar hasta la vértebra contigua al seguir la red de anastomosis de los vasos sanguíneos que comunica una vértebra con otra. Esta red vascular sufre modificaciones a lo largo de la infancia. Durante los primeros años de la vida existe mayor conexión y flujo sanguíneo entre el disco y los platillos vertebrales, y sufre progresivamente un proceso involutivo hasta la total avascularización del disco en la edad adulta. Este estudio y otros similares concluyen que se trata de una osteomielitis que afecta al disco, en un esqueleto inmaduro y con diferencias vasculares anatómicas respecto al adulto, lo que determina su inespecificidad clínica y su mejor pronóstico2,3,6,7. El germen aislado con mayor frecuencia en todas las series es el Staphylococcus aureus.
Pero otros autores sugieren que el proceso, aunque inflamatorio, podría no ser infeccioso, ya que en la mayoría de los cultivos no se aísla ningún germen, y en muchos estudios anatomopatológicos del disco intervertebral no se observa material infeccioso1,8,9. En la serie de 15 biopsias discales realizada por Spiegel et al, sólo 4 cultivos resultaron positivos. En otro registro de 16 niños a los que se les realizó biopsia abierta, todos los cultivos resultaron negativos, 5 muestras fueron completamente normales, una mostró cambios degenerativos y las 10 restantes cambios inflamatorios9. El desencadenante podría ser un traumatismo, un traumatismo asociado a una bacteriemia transitoria o incluso una necrosis avascular1,9.
En el registro que se expone, sólo se observó crecimiento bacteriano en dos muestras. La anatomía patológica de uno de los discos reveló un proceso inflamatorio con material infeccioso y el cultivo de éste fue estéril. Algunos autores describen posibles factores de riesgo, como el antecedente de una infección respiratoria o del tracto urinario, pero es difícil encontrar una relación causal con estas enfermedades debido a la frecuencia con que se encuentran en la edad pediátrica3,10. En la serie presentada llama la atención el antecedente de la vacunación triple vírica en un lactante y en dos adolescentes la existencia de un claro antecedente traumático. Ningún urocultivo resultó positivo.
Los resultados obtenidos en nuestro estudio muestran una baja incidencia de esta enfermedad en un hospital terciario pediátrico como el nuestro, una clínica variada con escasos datos patognomónicos y parámetros de laboratorio inespecíficos, que conllevan un considerable retraso en el diagnóstico11.
La localización más frecuente de la discitis fue lumbar, mientras que fueron raras la afectación dorsal y cervical1,2,10,12. Observamos, como en otros registros, dos picos de frecuencia por edad, ya que aparecen mayor número de casos durante la primera infancia y en la adolescencia6. No hubo diferencia entre sexos. Están descritas diferentes formas clínicas de presentación de las discitis, según la edad1,13,14. Hemos observado 4 grupos, lo que coincide con la clasificación de Wenger2:
- 1.
Dificultad para la marcha o la bipedestación e irritabilidad, característico de los niños más pequeños, sobre todo lactantes. La cadera dolorosa fue un hallazgo bastante frecuente en este grupo, al contrario que el dolor abdominal, que no se observó en ningún caso, y sí el estreñimiento.
- 2.
Dolor abdominal: niños de mayor edad que los del grupo previo. Un caso incluso se diagnosticó inicialmente de apendicitis En ambos grupos se retrasa el diagnóstico porque el médico no sospecha afectación de la columna vertebral y se ignora en la exploración física.
- 3.
Molestias de la espalda: se divide a su vez en dos, según la edad
- a.
En los adolescentes fue el motivo de consulta más frecuente. El dolor tiene un inicio lento, gradual, motivo por el que la fecha de la primera consulta médica se retrasa bastante en comparación con los niños más pequeños; además, los hallazgos en la exploración física son menos evidentes, y el dolor y la limitación de la motilidad de la columna son casi imperceptibles.
- b.
En los más pequeños (menores de 10 años), por el contrario, el retraso en el diagnóstico viene dado en la mayoría de los casos por una interpretación errónea de las radiografías simples en la primera consulta. En los menores de 3 años se observó con frecuencia limitación de la columna vertebral, con rechazo al paso de decúbito prono sobre la camilla a la sedestación; pocos presentaron dolor a la palpación.
- a.
La fiebre y febrícula resultaron hallazgos bastante comunes. Los signos neuromusculares, en coincidencia con otros estudios, resultaron infrecuentes15. Incluso 3 casos de afectación de raíces nerviosas en las pruebas de imagen no presentaron clínica radicular.
La discitis puede acompañarse de abscesos epidurales, paravertebrales o del psoas15-17. Se ha reportado la existencia de masas inflamatorias paravertebrales hasta en un 75% de los casos, que se observaron en las RM realizadas al diagnóstico8. La formación paravertebral de masas inflamatorias/abscesos fue un hallazgo frecuente en la serie recogida, en la que dos pacientes presentaron, además, absceso unilateral del psoas. Los abscesos del psoas son poco frecuentes, de evolución favorable si se instaura el tratamiento adecuado de forma precoz17,18. El absceso epidural, que se ha asociado a un retraso en el diagnóstico, resultó excepcional en nuestra serie15.
El diagnóstico de las discitis resulta difícil en ocasiones, puesto que el cuadro clínico inicial puede dirigir la atención del examinador hacia otros órganos distintos de la columna vertebral, como el abdomen, la cadera o el tracto urinario. Además, los resultados de laboratorio son normales o muestran una leve leucocitosis con elevación de la VSG, y los cultivos de las muestras biológicas suelen ser negativos8,13,14. Es frecuente, por tanto, un retraso en el diagnóstico de varias semanas, período durante el cual muchos niños reciben diagnósticos erróneos y sufren una serie de pruebas complementarias innecesarias. En nuestra serie, el retraso fue de un mes aproximadamente y casi la mitad de los niños recibieron inicialmente diagnósticos equivocados.
Los estudios de imagen son fundamentales. La radiografía simple debe ser el primer estudio radiológico que se realice, pero puede tardar desde varios días hasta dos semanas en mostrar el estrechamiento del disco intervertebral; su sensibilidad es del 82% y la especificidad del 93%19. La gammagrafía ósea puede resultar útil en los niños en los que la localización del proceso inflamatorio no queda claro mediante la exploración física4. La TC es más útil que la radiografía simple para valorar el espacio intervertebral, la afectación ósea y la infección de partes blandas y su extensión a los espacios paraespinales, así como la detección de infección epidural o subdural mediante contraste4. Principalmente es útil para guiar la aspiración discal diagnóstica. La RM es considerada la prueba diagnóstica de elección por numerosos autores4,8,16,20–22; tiene una sensibilidad del 93% y una especificidad del 97%15. Es muy sensible para valorar los procesos infecciosos de la columna, especialmente tras la administración de gadolinio. En las discitis permite una buena visualización de la destrucción vertebral y del disco, del edema medular del cuerpo vertebral, así como la delimitación y extensión exacta de los abscesos respecto al canal medular, además de diferenciar entre una masa inflamatoria paravertebral y un absceso4,8. Estudios recientes proponen incluso el empleo de RM sin y con contraste como prueba complementaria de elección en el seguimiento de esta enfermedad, ya que muestra claramente el espacio discal, los cambios de los tejidos óseos y paraespinales en reparación, y es fácilmente reproducible y comparable en los estudios de seguimiento17,20.
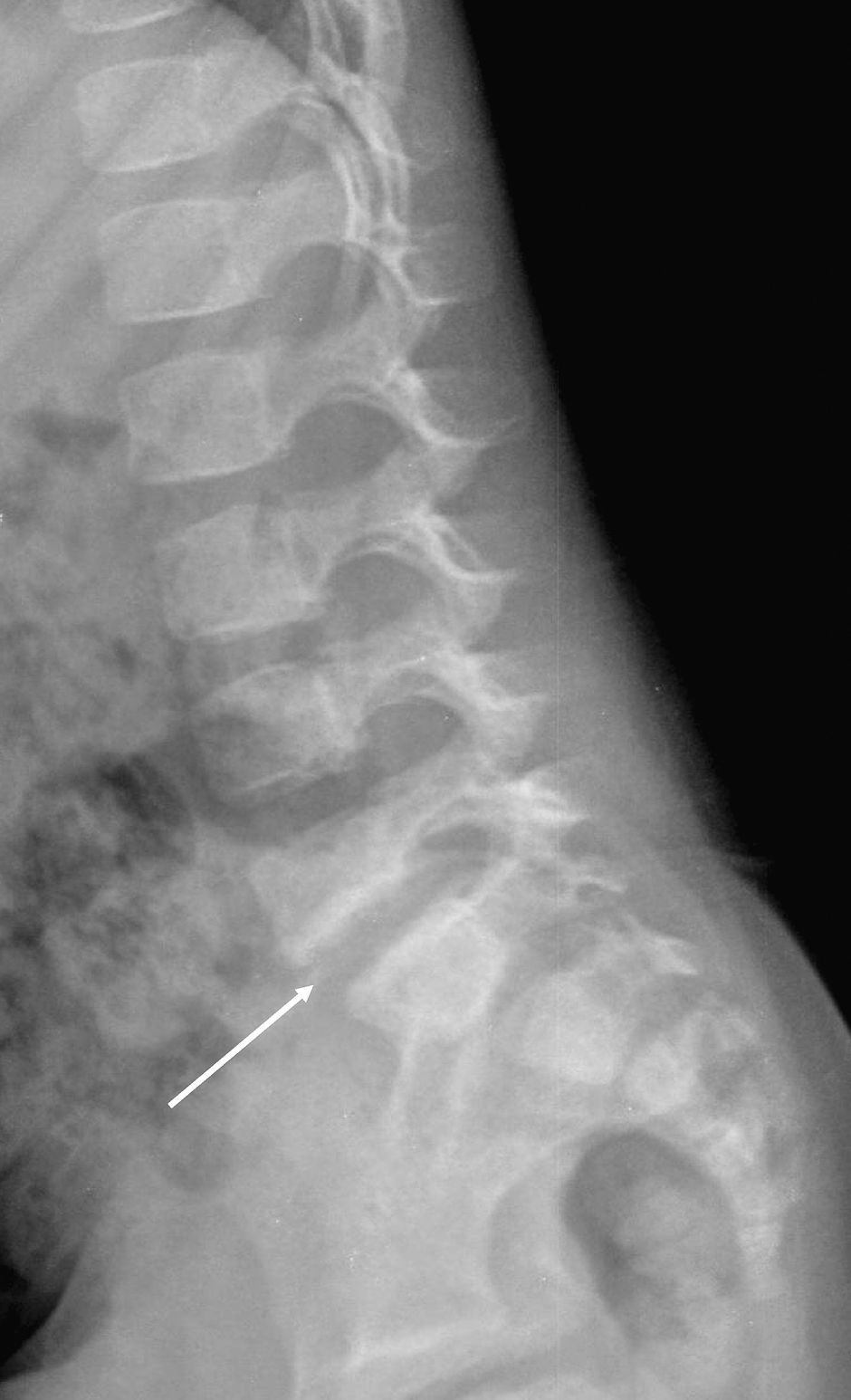
En el registro de casos que presentamos se observa un alto porcentaje de radiografías simples que muestran estrechamiento del espacio discal al diagnóstico y destacan dos de éstas por pertenecer a pacientes con síntomas de tan sólo 3 y 4 días de evolución; corresponden a los adolescentes con antecedente traumático claro. La RM nos permitió confirmar el diagnóstico en todos los casos, además de alertarnos sobre la extensión de la inflamación/infección a los tejidos vecinos. Además, mostró en casi todos los casos que la afectación discal se acompañó de alteración ósea de los platillos y cuerpos vertebrales, y se detectó esclerosis, edema o lesiones líticas de éstos.
La indicación de la aspiración discal es controvertida: ciertos autores la aconsejan (algunos la consideran esencial en los neonatos y lactantes pequeños5,21) o, por el contrario, otros la restringen a los casos con mala respuesta al tratamiento antibiótico8,11. Nosotros seguimos esta última indicación, debido a la escasa rentabilidad obtenida de los cultivos de los discos y a las complicaciones que pueden derivarse de esta técnica (punción aórtica, lesión de raíz nerviosa, neumotórax)23.
El tratamiento de la discitis no está establecido. Debido a la buena evolución clínica de algunos casos sin antibióticos y a que la etiología es incierta, existe controversia respecto al empleo de éstos. Algunos autores recomiendan tratamiento antibiótico e inmovilización sistemática en todos los casos, y concluyen que el tratamiento antibiótico intravenoso es mejor que el oral para alcanzar la desaparición de los síntomas y signos sin recurrencias3,8,22,24. Ésta es la pauta que nosotros adoptamos. Otros centros no los prescriben de forma sistemática y los reservan para los casos con signos de infección sistémica, cultivos bacterianos positivos o mala respuesta a la inmovilización9. El tratamiento quirúrgico es necesario si existen complicaciones neurológicas o, como en nuestro caso, para drenaje de los abscesos. Aunque clásicamente el tratamiento de los abscesos del psoas ha sido el drenaje de éstos asociado a tratamiento antibiótico, existen casos con respuesta favorable al tratamiento antibiótico exclusivo, como en uno de los niños que presentamos17,18. En caso de masas inflamatorias, al sugerir mayor extensión de la inflamación, se aconseja prolongar la fase de tratamiento antibiótico oral, lo que generalmente presenta una evolución favorable8,11. En nuestro caso, los pacientes presentaron una rápida mejoría tras la instauración del tratamiento, excepto aquellos afectados de abscesos del psoas, cuya evolución fue más tórpida.
Respecto al pronóstico, aunque en general la discitis se considera un proceso benigno, pueden existir recaídas o persistencia de los síntomas, que pueden estar relacionados con el retraso del diagnóstico8,14,25. La mayoría de los pacientes aquí recogidos quedaron asintomáticos y, con menor frecuencia, otros mostraron como secuela leves molestias o dolor crónico que no interfería con la actividad diaria. No se produjeron recaídas. También pueden persistir cifosis local y restricción de la motilidad de la columna6,10,25. Las secuelas son menos frecuentes en los niños más pequeños, posiblemente por las anastomosis vasculares presentes en esa edad. Aunque en la literatura médica existen algunos casos descritos de recuperación del espacio discal, suele persistir la disminución o desaparición del mismo, con fusión incluso de las vértebras contiguas3,10,14,22,25. Estos datos coinciden con la evolución observada en la serie expuesta, en la que hubo también casos de pérdida completa del disco y fusión vertebral.
La discitis, por lo tanto, no es una enfermedad banal. Su evolución a largo plazo no conlleva la regeneración del disco intervertebral en la mayoría de los casos. Además, puede complicarse con la aparición de masas inflamatorias, abscesos y afectación de raíces nerviosas, para cuya detección la RM es la prueba de elección. Un diagnóstico precoz, basado en un alto índice de sospecha clínica y en los datos aportados por la imagen, y la consecuente instauración del tratamiento adecuado sin demora, puede mejorar el pronóstico de estos pacientes.