Sr. Editor:
El estridor en el paciente pediátrico es un signo clínico frecuente que puede tener múltiples causas, algunas de las cuales pueden ser graves, por lo que es imprescindible realizar un adecuado y rápido diagnóstico. En pacientes con trasplante de órganos sólidos puede deberse a la aparición de un trastorno linfoproliferativo, complicación poco frecuente pero devastadora1. Los factores de riesgo para su aparición son el grado y tipo de inmunosupresión y la infección por virus, principalmente por el virus de Epstein-Barr (VEB), aunque también puede relacionarse con infecciones por citomegalovirus y por herpesvirus1–3. Se ha postulado la previsible activación de determinados oncogenes como factor etiopatogénico2.
Presentamos un caso de estridor en un paciente sometidos a trasplante renal. El comienzo de su enfermedad fue un cuadro de estridor persistente tras haber sido diagnosticado 1 año antes de laringitis hipertrófica mediante laringoscopia.
Niño de 7 años afectado de una anomalía renal quística, insuficiencia renal crónica e hipertensión arterial que precisó trasplante renal a los 3 años. Seguía tratamiento con tacrolimus, micofenolato y prednisona. Ha sido remitido para su estudio por presentar tos crónica y expectoración blanquecina de 1 año de evolución. En los últimos meses refieren su ronquera frecuente y el estridor continuo que aumenta durante el sueño. Había sido diagnosticado 1 año antes de laringitis hipertrófica debido a un cuadro de tos y afonía persistentes que no respondían a terapia antiinflamatoria ni antiinfecciosa.
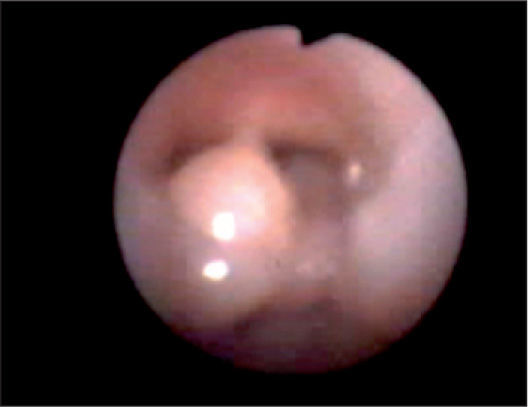
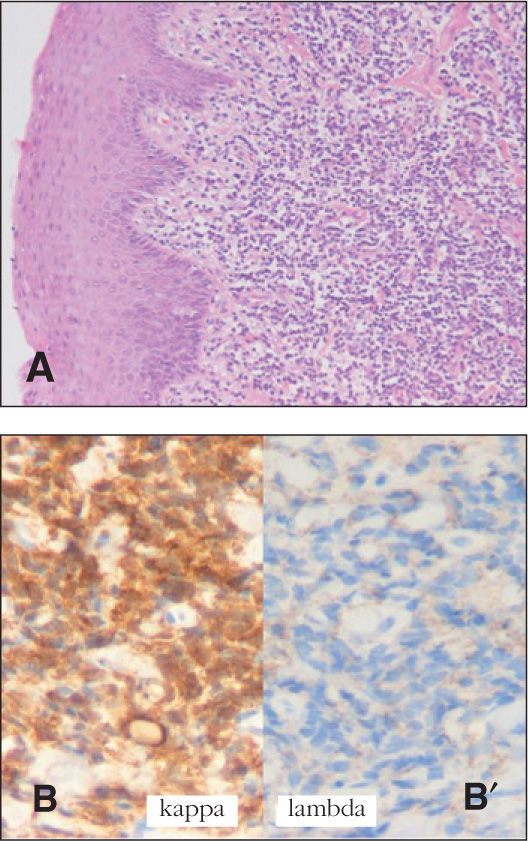
En la exploración no presentaba signos de dificultad respiratoria y a la auscultación pulmonar se objetivaban roncus bibasales en planos posteriores. Se realizan las siguientes pruebas complementarias: serologías y PCR virales seriadas, negativas. Espirometría basal normal. Saturación oxígeno aire ambiente del 98 %. Radiografía de tórax con imágenes intersticiales en ambas bases y hemidiafragma derecho elevado (parálisis diafragmática iatrogénica). Tomografía computarizada (TC) torácica con pérdida de volumen en el lóbulo medio, así como dilataciones bronquiales aisladas en lóbulos inferiores. Se indica una fibrobroncoscopia en la que se objetiva abundante tejido adenoideo en hipofaringe, con infiltración y engrosamiento de la mucosa epiglótica y aritenoides izquierdo y obstrucción grave de la luz glótica por el aritenoides izquierdo durante la inspiración (fig. 1). En la biopsia de la mucosa laríngea obtenida durante la intervención endoscópica se observa una proliferación polimorfa de elementos de talla pequeña de morfología linfocitaria con mayor cantidad de citoplasma, que les confiere un aspecto más plasmacitoide, compatible con proliferación linfoplasmacítica localizada (tipo II), en el contexto de una enfermedad linfoproliferativa postrasplante (fig. 2). No se detectó VEB en la muestra (EBER negativo).
Ante estos hallazgos se decide reducir la inmunosupresión, se aumenta la dosis de corticoides y se cambia micofenolato por everolimus, con buena evolución.
El estridor en pacientes pediátricos presenta diferentes causas4,5 que deben anlizarse con la confección de una adecuada historia clínica en la que se evalúen edad, sintomatología acompañante y antecedentes familiares y personales, así como exploración y realización de pruebas complementarias dirigidas y fundamentadas en estos datos (tabla 1).
Causas de estridor en pacientes pediátricos
Anomalías congénitas
|
| Infecciones |
| Congénitas, virales, bacterianas |
| Tumores |
| Teratoma, linfoma, granuloma, higroma quístico, neur oblastoma, rabdomiosarcoma, encefalocele |
| Traumatismos |
| Cirugía, postextubación, ingestión de cáusticos |
| Alérgicas |
| Anafilaxia, edema angioneurótico |
Otras
|
La enfermedad linfoproliferativa asociada al trasplante es una complicación relativamente infrecuente aunque grave, que aparece tras el trasplante de órganos sólidos, entre los que se incluye el trasplante renal1,6. Puede manifestarse de tres maneras: como un síndrome mononucleósico autolimitado; como un síndrome mononucleósico o infección del tracto respiratorio superior que evolucionan hacia un trastorno linfoproliferativo, o como un linfoma de células B monoclonales.
La prevalencia es de un 4-13 % y puede afectar al órgano trasplantado, tracto gastrointestinal, cabeza-cuello (63 %) y vía aérea.
Histológicamente este trastorno varía desde una proliferación linfoide policlonal benigna hasta una proliferación monoclonal con características de linfoma1,7.
El diagnóstico es fundamentalmente clínico, aunque es imperativa la realización de una biopsia para instaurar una pauta de actuación rápida y adecuada según grado y tipo de afectación.
El tratamiento de la enfermedad linfoproliferativa asociada al trasplante varía según el tipo8. El aspecto más importante es realizar un adecuado control de la inmunosupresión9 y, en segundo lugar, el uso racional de agentes antivirales10. En determinados casos pueden ser útiles la radiación, el tratamiento con antivirales, o el uso de interferón, inmunoglobulinas o rapamicina. Existen terapias alternativas como cultivos de linfocitos T específicos citotóxicos contra el VEB o anticuerpo monoclonal contra el CD20 (rituximab). En el caso de afectación laríngea la ablación con láser puede ser efectiva.
Es fundamental llevar a cabo un seguimiento riguroso de los pacientes sometidos a trasplantes mediante controles de antigenemia, serología y/o PCR frente a los virus implicados en la etiopatogenia de esta enfermedad. Al mismo tiempo, debemos estar alerta ante el desarrollo de síntomas y signos que en ocasiones pueden ser inusuales, como ocurrió en nuestro caso, ya que la monitorización y la utilización racional de las diversas terapias han demostrado ser eficaces en la prevención y el tratamiento de estos trastornos.