Programa de detección precoz de la hipoacusia en recién nacidos: cribado universal frente a cribado selectivo en grupos de riesgo
Las repercusiones de la hipoacusia infantil y la incidencia de sordera, cuantificado en cifras, son datos suficientes para despertar alarma social. Nadie duda de la necesidad de llevar a cabo estrategias de detección precoz (cribado o screening) de la hipoacusia en el recién nacido, cuyo objetivo es la detección y tratamiento precoz de las hipoacusias moderadas a profundas lo más precozmente posible en la etapa prelocutiva (primeros 2 años de vida) 1.
Inicialmente se establecieron programas de cribado en grupos de riesgo, es decir, aquellos recién nacidos que presentaban una serie de antecedentes en donde el riesgo de hipoacusia era más frecuente que en la población general (tabla 1). La incidencia estimada de hipoacusia congénita moderada a profunda oscila entre 1:900 y 1:2.500 recién nacidos en la población general, pero es entre 10 y 20 veces superior en aquellos con factores de riesgo de hipoacusia. Entre el 50 y 75 % de los niños con hipoacusia bilateral moderada a profunda tienen uno o más factores de riesgo 1.
Un programa de cribado por grupos de riesgo puede parecer más rentable (pues detecta hasta el 66 % de los recién nacidos con hipoacusia moderada a profunda actuando sólo sobre un 4-7 % de la población), pero tiene el inconveniente de los casos no detectados. Este es el fundamento y el supuesto beneficio del cribado universal, dato que se considera por sí suficiente para justificar la implementación de la detección universal, tal como ha sido apoya por el European Consensus Development Conference on Neonatal Hearing Screening en 1998 2, por la Comisión para la detección precoz de la hipoacusia infantil (CODEPEH) en 1999 1 y por la American Academy of Pediatrics en 2000 3. Pero antes de la implantación de un programa, éste debe ir precedido de un estudio pormenorizado de los siguientes elementos 4: dotación de personal y equipo necesario, adecuada organización para evitar pérdidas, previsión de flujo de pacientes que no pasen los diferentes escalones de cribado, asegurar una precoz y adecuada intervención, cálculo de costes, estimación de los posibles efectos secundarios basados en el diagnóstico precoz, etc.
El cribado neonatal universal de la hipoacusia se ha ido extendiendo en los países desarrollados en la última década. Destaca en este sentido la política de Estados Unidos, en donde se realiza en más de 30 estados. En Europa la implantación es más baja, si bien los programas de detección basados en criterios de riesgo siempre utilizan criterios de precocidad. España ha sido un país bastante puntero en el cribado universal, especialmente a través de la propuesta de la CODEPEH 1 y del aval de estudios multicéntricos previos 5,6, así como de la línea de investigación de algunos grupos de trabajo en nuestro país. En una búsqueda bibliográfica realizada en PubMed (abril de 2004) utilizando como palabras clave los términos MESH «hearing loss AND neonatal screening» y como límites «all child, publication date from 1998, spanish» encontramos un total de 12 artículos, publicados en revistas otorrinolaringológicas (5 artículos en Acta Otorrinolaringol Esp y uno en An Otorrinolaringol Ibero Am) 7-12 y pediátricas (6 artículos en An Esp Pediatr) 13-18. Los grupos fundamentales de estudio a nivel ORL se localizan en el Hospital Infanta Cristina de Badajoz 8,14,16 y Hospital Universitario de Valladolid 7,10,11. Los grupos fundamentales de estudio a nivel pediátrico se localizan en el Hospital Clínico San Carlos de Madrid 18, Hospital Clínico de Valencia 13, Hospital Dexeus de Barcelona 15 y Hospital Torrecárdenas de Almería 17, si bien son los dos primeros hospitales los que abarcan una línea de estudio más sólida sobre detección de la hipoacusia en el recién nacido 19-25.
El «Programa de detección precoz de la hipoacusia», publicado en nuestro país en el año 2003, incluye los siguientes apartados 26:
1.Contenido básico y mínimos del programa de detección precoz de la hipoacusia, en el que se determina que la hipoacusia reúne los requisitos mínimos de las patologías que son susceptibles de un cribado: el problema que se quiere detectar es potencialmente grave, existe un método fiable, objetivo y sencillo de detección, y está reconocido en la actualidad que se pueden instaurar tratamientos de forma precoz que son capaces de corregir las consecuencias de la hipoacusia. Las modalidades de tratamiento de la hipoacusia infantil (de conducción o transmisión, y de percepción o neurosensorial) y/o prevención (prenatal, perinatal y posnatal) se han descrito en el informe CODEPEH 1.
2.Objetivos del programa: detección precoz durante el primer mes de vida mediante cribado universal, acceso a la fase de diagnóstico a los 3 meses o antes, tratamiento instaurado a los 6 meses y seguimiento de todos los casos detectados.
3.Estrategias para lograr los objetivos: en el que se recoge la dinámica de realización de la prueba de cribado. La prueba de cribado inicial se puede realizar mediante otoemisiones acústicas (OEA) y/o potenciales evocados auditivos (PEA). En España, generalmente el cribado es con OEA (prueba rápida, económica y sencilla) y la confirmación de las pruebas positivas con PEA (prueba más fiable, pero más cara y laboriosa). Las OEA sólo evalúan la función de la cóclea y no toda la vía auditiva (de ahí la posibilidad de falsos negativos, pocos, pues por fortuna son infrecuentes las hipoacusias poscocleares), y la prueba se ve artefactada por los restos materiales y/o colapso de la vía auditiva (de ahí la posibilidad de falsos positivos, bastante habitual pues estas pruebas de detección se ven influidas por factores del oído externo y medio, y no sólo de la cóclea y vía auditiva). Los recién nacidos que «no pasan» en el cribado realizado en el hospital (generalmente a partir de los 2 días de vida) se le repite la prueba entre 2 y 8 semanas después del alta; si «no pasan» la segunda prueba de OEA se remiten para confirmación por PEA y/o evaluación audiológica por otorrinolaringólogo (ORL) antes de los 3 meses de vida. Los resultados de los criterios de «pasa» o «no pasa» en el cribado dependen de la sensibilidad del equipo, del entrenamiento de la persona que realiza la prueba y del control de calidad continuo. El «no pasa» en OEA significa que la cóclea no funciona perfectamente, pero no implica que esté completamente sordo, sino que lo más probable es que sea un falso positivo o que presente una hipoacusia leve-moderada. La mayoría de los programas usan este abordaje en dos estadios, en los cuales el recién nacido que «no pasa» la prueba inicial se realiza de nuevo la prueba un tiempo después, y sólo es remitido para evaluación audiológica si «no pasa» la segunda prueba 27.
Desde el punto de vista de la detección, la hipoacusia estará identificada cuando con OEA no se recojan respuestas ante estímulos de 80 ± 3 dB SPL (sound pressure level), o cuando con PEA no se obtenga onda V de amplitud y latencia normales con estímulos de 40 dB HL (hearing level)1. El personal, aunque no necesariamente ha de ser altamente especializado, precisa de un período de entrenamiento que no debe ser inferior a los 9 meses. La cualificación recomendada para el personal en la primera fase es la de asistente técnico sanitario (ATS) o pediatra, y para la segunda fase la de otorrinolaringólogo 1.
Desde un punto de vista conceptual, el programa de cribado de hipoacusia (principalmente para recién nacidos sin factores de riesgo) se estructura en cinco niveles: primer nivel o «cribado» con OEA; segundo nivel o «confirmación» mediante un segundo pase con OEA; tercer nivel o «diagnóstico» mediante PEA; cuarto nivel o «tratamiento», y quinto nivel o «evaluación».
Es obvio que tras la detección precoz de la hipoacusia debe existir un equipo multidisciplinar que lleve a cabo la orientación, tratamiento, rehabilitación y apoyo familiar adecuado en cada caso detectado, con el fin de conseguir la correcta integración familiar, escolar y social del niño sordo. El especialista en ORL es el profesional que debe contraer la responsabilidad de coordinar y dirigir las actuaciones que se lleven a cabo en este equipo multidisciplinar 1.
4.Indicadores de calidad del Programa de detección precoz de hipoacusia:
a)Indicadores de cobertura: de cobertura del programa, de participación en el cribado, de participación en el diagnóstico.
b)Indicadores de proceso: porcentaje de niños que realizaron el proceso de confirmación diagnóstica, porcentaje de niños que accedieron al tratamiento (a los 6 meses de edad corregida).
c)Indicadores de resultado: tasa de detección total de hipoacusia, tasa de detección de hipoacusia bilateral, valor predictivo positivo (VPP) de la prueba de cribado.
La American Academy of Pediatrics propuso que la estrategia de detección precoz de la hipoacusia debe tener las siguientes características 3: estudiar ambos oídos en, al menos, el 95 % de todos los recién nacidos; detectar todos los casos (o al menos el 80 %) de déficit auditivo bilateral superior a 40 dB HL; tener una tasa de falsos positivos (FP) # 3 % y una tasa de falsos negativos (FN) del 0 %; tener una tasa de remisión para estudio audiológico y confirmación del diagnóstico inferior a 4 %; que el diagnóstico definitivo y la intervención se realicen no más allá de los 6 meses de edad. En este sentido, se ha publicado recientemente en Anales de Pediatría un estudio sobre los indicadores de calidad del programa de cribado universal de la hipoacusia congénita 28.
La polémica del programa de cribado universal de la hipoacusia en el recién nacido frente al cribado selectivo en grupos de riesgo se vio reactivada ya hace una década a través de los comentarios en Pediatrics de los doctores Bess y Paradise 29,30, tal como se plasmó, posteriormente, en las sucesivas cartas al editor aparecidas en la revista. Las principales objeciones que estos autores encuentran en el programa de cribado universal de la hipoacusia se fundamentan en las características que deben cumplir la pruebas de cribado (OEA y/o PEA) y en las características del tratamiento que aplicamos a los recién nacidos en los que se detectó hipoacusia.
1.Las características de las pruebas de cribado son seguridad, sencillez, reproducibilidad, aceptabilidad, validez y valor predictivo, coste y aplicabilidad. En su análisis, dichos autores encuentran que las pruebas de cribado de hipoacusia son seguras, relativamente sencillas, se asume su reproducibilidad (aunque es preciso estudios adicionales que lo confirmen), adecuada validez intrínseca de las pruebas (en términos de sensibilidad y especificidad), pero escaso rendimiento de las mismas (en términos del bajo VPP, en relación con la baja prevalencia de la hipoacusia en el recién nacido), costes no totalmente valorados (es imprescindible conocer los costes directos e indirectos derivados de los FP de la prueba: sobrediagnóstico, fenómeno de etiquetado, etc.), y aplicabilidad pendiente de encuadrar con la actual política de alta precoz en las Maternidades (el alta en las primeras 24-48 h condiciona que la prueba de cribado se realice en un momento en el que es menor su especificidad, lo que condiciona más FP) 29.
2.Las características del tratamiento que aplicamos a los recién nacidos en los que se detecta hipoacusia vienen condicionadas por su eficacia, disponibilidad, accesibilidad, cumplimiento y valoración del cambio que implica realizar un tratamiento precoz frente a uno tardío. En su análisis, estos autores comentan que no es posible tener evidencia importante de la eficacia del tratamiento (en función de que los estudios realizados para tal objetivo tienen importantes limitaciones metodológicas), la disponibilidad y accesibilidad al mismo depende del entorno sanitario (en los hospitales de la red pública y privada de España no debería existir mayor problema), el cumplimiento es un aspecto básico (habrá que dedicar un gran esfuerzo para realizar un seguimiento completo de los pacientes) y se deduce un cambio favorable en el lenguaje y comunicación al realizar un tratamiento precoz de la hipoacusia frente a uno tardío (si bien está pendiente de realizar estudios bien diseñados, en los que se establezca si el cribado en recién nacidos de bajo riesgo es el factor importante) 29.
Preguntas clave en la evaluación del programa de cribado universal de hipoacusia en recién nacidos
En el campo de la medicina preventiva existe falta de concordancia de las diferentes instituciones y asociaciones científicas acerca de la pertinencia y efectividad de determinadas actuaciones preventivas, lo que desorienta y genera desánimo en los colectivos profesionales. En la sección Previnfad de la Asociación Española de Pediatría de Atención Primaria se recogen las recomendaciones de los diferentes grupos de expertos, asociaciones y entidades (tabla 2), en la que se aprecia que existe un consenso generalizado respecto a la recomendación del cribado auditivo neonatal en grupos de riesgo y que la mayoría también aconsejan el cribado universal 4. Sin embargo, en este último apartado, la única excepción es la del U.S. Preventive Service Task Force (USPSTF), probablemente el organismo más importante en el estudio y análisis de actividades preventivas, auspiciado por la Agency of Healthcare Research and Quality (AHRQ), que considera que hay insuficientes evidencias para realizar una recomendación a favor o en contra del cribado universal.
En 1995 la USPSTF encontró insuficiente evidencia científica para recomendar el cribado universal de hipoacusia en el recién nacido 31. Sus argumentos se basaban en que en las poblaciones de bajo riesgo la prevalencia de hipoacusia es muy baja, y un sustancial número de recién nacidos serían mal clasificados; encuentra que la eficacia de la intervención precoz en niños diagnosticados por el cribado era incompleta, pero aprueba el cribado selectivo en poblaciones de riesgo dada la alta prevalencia de la enfermedad en estos grupos. En el año 2001 la USPSTF ha actualizado la evidencia existente y considera dos cuestiones clave 32,33: a) la efectividad y éxito del programa de detección precoz universal de la hipoacusia en el recién nacido, y b) la evidencia de que un diagnóstico y tratamiento precoz de los recién nacidos con hipoacusia produce una mejoría en el habla y pronóstico del lenguaje. La USPSTF encuentra buen nivel de evidencia en relación con la detección y tratamiento más precoz de los recién nacidos con hipoacusia que son sometidos a un cribado universal al nacimiento; sin embargo, existe insuficiente nivel de evidencia en relación con el mejor pronóstico a largo plazo en el lenguaje de los niños sometidos a un cribado universal al nacimiento (debido a que los estudios que asocian el cribado y el lenguaje a los 2-4 años tienen serias limitaciones metodológicas). Ante estos resultados, el nivel de evidencia es insuficiente para recomendar o no la detección habitual universal de la hipoacusia en el recién nacido, y encuentran que el campo del cribado es más efectivo en poblaciones de riesgo 34,35.
El pensamiento lógico asume que las pruebas de cribado de hipoacusia en el recién nacido son válidas y precisas; que el cribado disminuye el retraso en el diagnóstico y tratamiento; que el tratamiento precoz conlleva a un mejor función del lenguaje en la etapa preescolar; y que esta mejoría en el lenguaje precoz mejorará la función educativa, ocupacional y social en el futuro. Es más, para que el cribado universal de la hipoacusia sea preferido al cribado selectivo de poblaciones de riesgo, los potenciales beneficios del diagnóstico y tratamiento precoz deben ser realizados en el subgrupo de recién nacidos sin factores de riesgo y que no serían cribados.
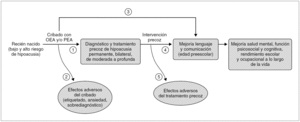
La USPSTF realiza un esquema lógico de evaluación del programa universal de detección precoz de hipoacusia en recién nacidos (fig. 1), en el que plantea las siguientes preguntas clave (para profundizar en las mismas aconsejamos revisar los artículos originales del USPSTF) 32,33.
Figura 1. Esquema de evaluación del programa de detección precoz universal de la hipoacusia en el recién nacido. De US Preventive Service Task Force, 2001.
¿Puede el cribado universal diagnosticar de forma válida las hipoacusias neurosensoriales moderadas a profundas? (flecha 1, fig. 1).
En el conjunto de diez publicaciones detectadas en la literatura médica (1 ensayo clínico, 4 programas estatales y 5 programas hospitalarios) el cribado universal detecta 1 caso de hipoacusia permanente moderada a profunda entre 465 y 925 niños en los que se realiza la prueba (entre 779 y 2.794 para recién nacidos de bajo riesgo y entre 86 y 208 para los de alto riesgo). En conjunto, el cribado detecta un caso de hipoacusia bilateral por cada 884 recién nacidos en los que se realiza.
1.¿Cuál es la sensibilidad y tasa de FN de la prueba de cribado? Tres estudios proporcionan datos sobre la sensibilidad (85, 89 y 94 %) y sobre la tasa de FN (1-sensibilidad), que es del 15, 11 y 6, respectivamente. Estos datos hacen referencia al SnNout: cuando una prueba diagnóstica tiene una sensibilidad muy elevada (sensitive), los resultados negativos (negative results) descartan el diagnóstico con alta probabilidad (rules out diagnosis). Ello se debe a que una prueba con alta sensibilidad tiene muy pocos FN, es decir, si la prueba es negativa, puede creerse.
Las hipoacusias que escapan al diagnóstico con la detección neonatal (FN) pueden ser consecuencia de una interpretación incorrecta de la prueba, de hipoacusias de aparición tardía, hipoacusias progresivas o hipoacusias adquiridas posnatales. Estas posibilidades podrían minimizarse implicando en las tareas de detección de la hipoacusia a los profesionales de atención primaria por medio de los exámenes de salud 1.
2.¿Cuál es la especificidad y tasa de FP de la prueba de cribado? La especificidad varía entre estudio, pero se cifra en el 98,5 %, con una tasa de FP (1-especificidad) que es del 1,5 %. Estos datos hacen referencia al SpPin: cuando una prueba diagnóstica tiene una alta especificidad (specificity) los resultados positivos (positive results) son muy indicativos de enfermedad (rules IN diagnosis). Ello se debe a que una prueba con alta especificidad tiene muy pocos FP, es decir, si la prueba es positiva puede creerse. Para tener una buena prueba de cribado es importante que cuente con una especificidad y valor predictivo negativo elevados (en contraste, para tener una buena prueba diagnóstica se requieren sensibilidad y VPP elevados).
3.En un recién nacido con un cribado positivo, ¿cuál es la probabilidad de que presente hipoacusia? Debido a que la prevalencia de la hipoacusia congénita es baja, habrá mucho más FP que verdaderos positivos; por tanto, el VPP también es bajo. En los distintos estudios, el VPP oscila entre el 2,2 y 6,7 %; es decir, sólo en 1 de entre 45 y 15 pacientes referidos para valoración audiológica por sospecha de hipoacusia («no pasa» el test y retest del cribado) se confirma la hipoacusia moderada a profunda. En recién nacidos de alto riesgo, el VPP es de 20 % (1 de cada 5).
4.Comparado con un cribado selectivo en recién nacidos de alto riesgo de hipoacusia, ¿cuántos casos más se identifican? Se precisa realizar el cribado a unos 600 recién nacidos, para identificar un niño con hipoacusia moderada a profunda. En relación con el cribado selectivo a recién nacidos de alto riesgo, el cribado requiere un número de pacientes a cribar (NNS, number needed to screen) de 1.440 para detectar un caso adicional (antes de los 10 meses), y realiza un tratamiento precoz adicional de hipoacusia (antes de los 10 meses) por cada 2.401 recién nacidos.
En defensa de este elevado NNS, algunos autores comentan que estas cifras son comparables o mejores que otros programas de cribado neonatales, tales como la fenilcetonuria y el hipotiroidismo. Entonces, si se confirman los efectos del cribado y tratamiento precoz sobre el pronóstico del lenguaje a largo plazo, el estudio coste-efectividad del cribado universal de hipoacusia puede ser igual o superior que la de otras pruebas de cribado tradicionales en la infancia 36.
5.¿Con cuánto tiempo de adelanto se diagnostican y tratan los niños? El mayor beneficio derivado del cribado auditivo vendría dado por la detección precoz de hipoacusia moderada a profunda en los casos congénitos, dado que los estímulos auditivos son críticos en la etapa prelocutiva (0-2 años) para la adquisición del habla y lenguaje 4. La edad media de diagnóstico de hipoacusia pasa de 12-13 meses sin programa de cribado a 3-6 meses con programa de cribado. La edad media de tratamiento de la hipoacusia detectada pasa a 13-16 meses sin programa de cribado a 5-7 meses con programa de cribado 37,38. Esta media de unos 6-9 meses de adelanto en el tratamiento de la hipoacusia a través del cribado universal en esta etapa prelocutiva puede considerarse por sí misma una ventaja; además, se supone un beneficio psicológico a los padres de los niños con sordera al considerar que se han evitado los inconvenientes del retraso en el diagnóstico y tratamiento de su hijo. Sin embargo, el USPSTF no ha sido capaz de identificar ninguna evidencia sobre la magnitud de estos potenciales beneficios en relación con los potenciales inconvenientes del cribado, especialmente por los FP.
¿Cuáles son los potenciales efectos adversos del cribado universal? (flecha 2, fig. 1)
Los potenciales efectos adversos de los FP incluyen el sobrediagnóstico (con la práctica posterior de pruebas complementarias para confirmación diagnóstica), etiquetado desfavorable, ansiedad de los padres (como consecuencia de los dos aspectos anteriores; un 14 % de los padres refieren prolongación de la ansiedad más allá de la segunda prueba de cribado, e incluso tras comprobarse una audición normal) e interpretación incorrecta (incluso la prueba oro para confirmar la hipoacusia valoración por ORL y PEA es imperfecta, pues en manos expertas se encuentra entre un 7 y 29 % de errores: diagnósticos de confirmación de hipoacusia persistente moderada a profunda que luego resultaron normales) 39. Algunas publicaciones detectan escasa ansiedad familiar con el cribado universal de la hipoacusia y sugieren que la mejor información ofrecida a los padres puede disminuir este potencial efecto adverso 40-42.
¿Produce el cribado una mejora en las habilidades de lenguaje y comunicación? (flecha 3, fig. 1)
Aunque algunos estudios retrospectivos han encontrado mejor pronóstico en el lenguaje a largo plazo, estos estudios presentan defectos metodológicos (tamaño muestral pequeño, no aleatorización de los grupos, no descripción adecuada de la población en estudio, seguimiento incompleto, etc.) y variables de confusión, por lo que, de momento, no se puede demostrar la efectividad de la detección y tratamiento precoz de la hipoacusia. No existen estudios prospectivos controlados que examinen directamente si el cribado de hipoacusia conlleva mejora en el habla, lenguaje y/o desarrollo educacional a largo plazo.
En la situación actual no sería ético realizar estudios controlados, prospectivos y con asignación aleatoria de un grupo de detección/intervención temprana y otro de detección/intervención tardía. Los estudios tendrán que comparar poblaciones donde no se realice el cribado universal con aquellas donde sí se realiza y establecer comparaciones entre ellas a largo plazo, pues es donde interesa conocer el resultado final en términos de calidad de vida y funcionalidad: resultados académicos, profesionales y laborales 4,43.
¿Conlleva el tratamiento antes de los 6 meses una mejora en la capacidad de lenguaje y comunicación? (flecha 4, fig. 1)
Los resultados proceden de ocho estudios de cohortes retrospectivas, que tienen importantes limitaciones (no criterios claros de inclusión, no enmascaramiento de los grupos, grupo con diagnóstico y tratamiento tardío presenta peor comorbilidad que puede influir sobre resultados en lenguaje y comunicación, etc.), lo cual puede ocasionar sesgos. En estos estudios se detecta una puntuación 15 a 20 puntos superior en el lenguaje expresivo y receptivo a los 2-5 años de edad en el grupo de pacientes identificados y tratados antes de los 6 meses en relación con los detectados posteriormente 44,45. Es plausible la hipótesis de que una intervención precoz es un predictor favorable para la adquisición del lenguaje, pero los estudios no establecen si el cribado en recién nacidos de bajo riesgo es el factor importante.
Dada la amplia divulgación del cribado universal, es importante llevar a cabo estudios poblaciones longitudinales prospectivos para evaluar estos factores sobre el pronóstico en el lenguaje, y contestar a estas lagunas científicas, teniendo presente los posibles sesgos asociados en la valoración de estudios de cribado, como el sesgo de adelanto de diagnóstico (lead time bias), el sesgo de duración de la enfermedad (length bias) y el sesgo de participación (compliance).
¿Cuáles son los efectos adversos potenciales del tratamiento precoz? (flecha 5, fig. 1)
No se han estudiado de forma adecuada. En los recién nacidos de bajo riesgo hay entre 25 y 50 FP por cada recién nacido con hipoacusia detectado. Debido a que el diagnóstico definitivo de hipoacusia puede tardar meses en confirmarse, los FP pueden ocasionar en ocasiones innecesarias intervenciones en un niño con audición normal 39.
Cribado universal de hipoacusia neonatal: evaluación de la prueba frente a evaluación del programa
A la hora de tomar la decisión de aplicar una prueba de detección precoz es preciso disponer de evidencias de que el programa de cribado en su conjunto proporcionará mayores beneficios que perjuicios a la población en relación a los efectos en salud.
Beneficios
Efectos positivos para la salud (aquí es muy importante diferenciar la validez del programa frente a la validez de la prueba de cribado), generalmente valorados a través de los verdaderos positivos y verdaderos negativos.
En el cribado de la hipoacusia neonatal existen datos suficientes que hablan de la validez de las pruebas de detección precoz (OEA y/o PEA), pero los datos sobre la validez del programa de detección precoz universal de la hipoacusia (frente a grupos de riesgo) son más confusos: a corto plazo parece inferirse un adelanto de unos 6-9 meses en el diagnóstico y tratamiento de los niños con hipoacusia moderada a profunda, pero queda por demostrar que esto no es una variable intermedia (surrogated end-point) respecto al pronóstico a largo plazo en las variables finales que implican una mejoría en la calidad de vida (las mejoras en el lenguaje prelocutivo deberán implicar en el futuro mejor función educativa, ocupacional y social).
Perjuicios
Analizar los posibles efectos secundarios (especialmente los basados en el diagnóstico precoz), como los FP, que producen una ansiedad innecesaria y la práctica de pruebas de confirmación diagnóstica, y el fenómeno de etiquetado, que es el proceso psicológico producido en una persona que se siente sana al comunicársele la probable existencia de una enfermedad.
Costes
Los programas de detección precoz implican una importante inversión de recursos (humanos y organizativos), a través de los costes de las pruebas, del seguimiento en los FP, del retraso en los FN y los tratamientos innecesarios, y deben justificar su eficacia, efectividad y eficiencia frente a otras alternativas de priorización del sistema sanitario.
Este debate respecto a la validez de las pruebas de cribado frente a la validez de los programas de cribado se ha hecho extensivo en artículos muy actuales a otras pruebas de detección precoz en el período neonatal. Waisbren et al 46 han expresado críticas en JAMA acerca de los costes, la validez, la utilidad y el impacto de los resultados positivos del estudio de metabolopatías congénitas por espectrometría de masas en tándem sobre la dinámica familiar. Respecto a este artículo, en la publicación secundaria AAP Grand Rounds 47 se comenta que antes de justificar la ampliación de pruebas de cribado en el recién nacido deberían contestarse a las siguientes preguntas: ¿estamos identificando formas benignas o leves de la enfermedad que no requieren tratamiento, en cuyo caso estamos sobreestimando su utilidad?; ¿los beneficios de la ampliación de las pruebas de detección neonatal superan sus costes a largo plazo, en términos de calidad de vida y carga económica? Ya se han planteado estudios coste-efectividad en los que se valora la necesidad de analizar los costes directos e indirectos derivados de los FP que implica la estrategia de cribado universal de hipoacusia 48.
El riesgo de FP, inherente a cualquier programa de detección, no debe superar los beneficios obtenidos. No es posible sopesar con precisión los beneficios logrados frente a los riesgos de estas propuestas si no se conoce a fondo el panorama de los efectos adversos de los resultados positivos en el cribado universal de la hipoacusia, cuyos costes humanos parecen ir a cargo de las familias con resultados FP. Cuando, debido a los importantes beneficios para los individuos y para la colectividad, ordenamos dichas pruebas de detección precoz, adquirimos también una responsabilidad para seguir los resultados, ya sean éstos verdaderos positivos o FP. Así, tenemos la obligación de utilizar los recursos públicos para conocer y reducir las importantes consecuencias adversas de los resultados FP de las pruebas de detección, del mismo modo que estamos obligados a tratar a los niños con resultados positivos verdaderos 49-51.
Todo lo expuesto hasta ahora entronca con el novedoso concepto de prevención cuaternaria (por extensión a los conceptos clásicos de prevención primaria, secundaria y terciaria), que es la intervención que atenúa o evita las consecuencias del intervencionismo médico excesivo, que atenúa o evita los efectos perjudiciales de la intervención médica innecesaria. La prevención cuaternaria debería primar sobre cualquier otra opción preventiva, diagnóstica y terapéutica, pues es la versión práctica del primun non nocere, incluso cuando haya que ejercer a contracorriente 52. Disponemos de pruebas adecuadas para el cribado de hipoacusia neonatal, pero hemos de confirmar que el programa cumple los objetivos a todos los niveles (cribado, confirmación, diagnóstico, tratamiento y evaluación), con el fin de promover una asistencia sanitaria basada en las mejores pruebas científicas en la evaluación de actividades preventivas, máxime en un momento en el que este tipo de actividades se encuentran en debate 53.