Distintos marcadores pronósticos han sido identificados en el postoperatorio de las cardiopatías congénitas como la saturación venosa y el lactato1. En esta cirugía con circulación extracorpórea (CEC) se produce una respuesta inflamatoria consistente en hiperglucemia, aumento de la proteína C reactiva (PCR), y elevación de la troponina (Tp). El objetivo de este estudio ha sido determinar la influencia que tienen estos parámetros en la morbilidad postoperatoria.
En una cohorte de 101 pacientes, se realizó en la UCI pediátrica un estudio prospectivo y observacional. Los criterios de inclusión fueron: a) edad>1 mes, y b) intervención con CEC. Los criterios de exclusión fueron: a) denegación del consentimiento informado, y b) utilización de corticoides o insulina.
Las variables preoperatorias fueron tipo de cardiopatía y riesgo quirúrgico (RACHS-1). Las variables del postoperatorio fueron glucemia (mg/dl), PCR (mg/l), y Tp (ng/l). Para medirlas se realizaron 4 extracciones de sangre venosa: al ingreso, a las 4 y 8h del ingreso, y a las 8h a.m. del día siguiente. La Tp que se determinó fue la «T ultrasensible», considerándose un valor patológico una cifra superior a 100ng/l. Se determinaron además otras variables, como tiempos de ventilación mecánica y de estancia en la UCI.
Se diferenciaron los pacientes según el RACHS-12, considerándose que presentaban una elevada complejidad quirúrgica (ECQ) cuando el RACHS-1≥3. Una hiperglucemia mantenida (HGM) se definió cuando la glucemia era superior a 126mg/dl3 en las 4 determinaciones. Se consideró una ventilación mecánica prolongada (VMP) la ≥ a 72h; y una estancia prolongada (EP) la ≥5 días.
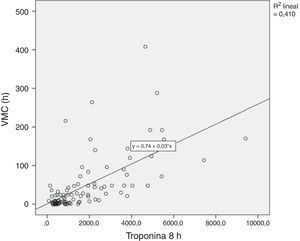
Un total de 22 niños (22%) presentaron una HGM que se asoció con una EP (Chi-cuadrado=7,3; p<0,05). Los pacientes que alcanzaron valores más altos de Tp fueron los que presentaron una VMP (Mann-Whitney=161; p<0,001), y una EP (Mann-Whitney=518; p<0,001). Se encontró, además, una correlación directa entre los niveles de Tp y los tiempos de ventilación mecánica (r=0,7; p<0,01) (fig. 1) y de estancia (r=0,5; p<0,01).
El valor medio más frecuente del RACHS-1 fue el grado 3 (42%). La escala RACHS-1 se correlacionó con los tiempos de ventilación mecánica (r=0,5; p<0,01), y una ECQ se asoció con una EP (Chi-cuadrado=5,2; p<0,05). La PCR no tuvo ninguna significación estadística.
En el análisis multivariante las variables que influyeron en una VMP fueron: la edad y el peso (p<0,01), los tiempos de CEC y de clampaje aórtico (p<0,05), el RACHS-1 (p<0,05), y los niveles de Tp (p<0,01). Las asociadas a una EP fueron: la edad y el peso (p<0,01), los tiempos de CEC (p<0,01) y de clampaje aórtico (p<0,05), el RACHS-1 (p<0,01) y los niveles de Tp (p<0,01).
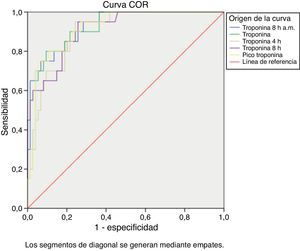
Se realizó entonces un análisis multivariante para predecir una VMP, donde resultó que solo la Tp fue significativa (p<0,01). Al dicotomizar se puso de manifiesto que todas las determinaciones de Tp fueron significativas para predecir una VMP (fig. 2).
En el modelo predictivo para una EP resultaron significativas: el peso, los tiempos de CEC y de clampaje aórtico, y de Tp a las 8h a.m. De entre todas ellas, solo la Tp a las 8h a.m. demostró una curva COR por encima de 0,75. Al dicotomizar ocurrió también que todas las determinaciones de Tp resultaron predictivas para una EP.
La técnica de CEC produce una respuesta sistémica consistente en una estimulación adrenérgica4 y una activación inflamatoria descontrolada, produciéndose una hiperglucemia y una liberación de mediadores de la inflamación. La relación entre hiperglucemia y un mal pronóstico no está clara, aunque en este estudio la HGM se ha asociado a una EP (p<0,05).
La elevación de la Tp se ha correlacionado con complicaciones postoperatorias5 y su tendencia descendente es un dato de buen pronóstico. En este estudio su aumento se ha asociado a unos tiempos prolongados de ventilación y de estancia, siendo capaz de predecir una VMP (fig. 2) y una EP. La escala RACHS-1 se correlacionó con el tiempo de ventilación mecánica; y aquellos pacientes con una ECQ fueron los que tuvieron una EP.
Como conclusiones se puede afirmar que la Tp es el parámetro que mejor nos predice la morbilidad postoperatoria. Lo que aporta este trabajo es que, una valoración multifactorial, es una herramienta útil para identificar niños en riesgo, como otros autores también lo han corroborado6.