El presente estudio persigue dos objetivos: a) analizar mediante una lista estructurada de tareas la calidad del manejo clínico en un escenario simulado de la taquicardia supraventricular (TSV) aguda y b) identificar posibles errores y áreas de mejora sobre las que incidir en el entrenamiento.
Material y métodosSe han revisado y valorado de forma sistemática los escenarios simulados de TSV realizados en los cursos de simulación avanzada pediátrica llevados a cabo entre junio 2008 y abril 2010. Se programaron en el sistema SimBaby® tres escenarios de dificultad creciente: TSV estable (TSV-E), TSV inicialmente estable que progresa a inestable (TSV-EI) y TSV inestable (TSV-I). La evaluación del escenario se basó en una lista de 18 tareas derivadas de las recomendaciones del ILCOR.
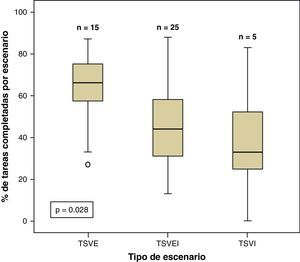
ResultadosSe analizaron 45 escenarios (15 escenarios de TSV-E, 25 de TSV e-I y 5 de TSV-I), en los que participaron 167 pediatras. Se completaron correctamente 328 de 551 (59,5%) tareas posibles. El porcentaje medio (desviación estándar) de tareas correctas por escenario varió en función del caso: 63,4 (16,7) en la TSV-E, 47,8 (20,3) en la TSV-EI y 38,6 (31) en la TSV-I (p=0,028). No se observaron diferencias significativas entre los pediatras de atención primaria y los de atención hospitalaria. La mayoría de los participantes diagnosticaron correctamente la TSV; sin embargo, se cometieron errores importantes como no identificar la inestabilidad hemodinámica en 20 de 43 (48%) escenarios, dosis incorrectas de adenosina en 18 de 39 (48%) escenarios, la administración inadecuada de adenosina en 23 de 39 (59%) escenarios y no reconocer la indicación de cardioversión inmediata en 15 de 31 (48%) escenarios.
ConclusionesLos pediatras saben identificar una TSV pero precisan mejorar su capacitación para tratarla de forma adecuada. El análisis sistemático de la actuación de los profesionales ante un caso simulado permite detectar tanto sus puntos fuertes como las áreas en las que es preciso reforzar la enseñanza.
The aims of this study are to: a) assess the quality in clinical management during a simulated scenario of acute supraventricular tachycardia (SVT) by means of a structured task-based checklist and to b) detect pitfalls and grey areas where reinforcement in training may be needed.
Material and methodsWe systematically reviewed SVT simulated scenarios during simulation courses between June 2008 and April 2010. Three scenarios were programmed using SimBaby® simulation system, and included stable SVT (S-SVT), stable progressing to unstable SVT (SU-SVT) and unstable SVT (U-SVT). Scenarios were evaluated by means of an 18-task checklist based on ILCOR international recommendations.
ResultsA total of 45 scenarios were assessed with the participation of 167 paediatricians, including 15 S-SVT, 25 SU-SVT and 5 U-SVT scenarios. Out of a total of 551 possible tasks, 328 (59.5%) were completed correctly. The mean percentage of correct tasks per scenario was 63.4 (16.7) for S-SVT, 47.8 (20.3) for SU-ST and 38.6 (31) for U-SVT (p=0.028). There were no significant differences between primary care paediatricians and hospital paediatricians. Most of the participants correctly identified non-sinus rhythm as SVT. However, important pitfalls were observed, including failure to identify haemodynamic instability in 20 out of 43 (48%) cases, an incorrect dose of adenosine in 18 out of 39 (48%), incorrect adenosine administration in 23 out of 39 (59%), and non-recognition of indication to emergent cardioversion in 15 out of 31 (48%).
ConclusionsPaediatricians are able to diagnose SVT correctly, but need to improve their skills in treatment. Systematic analysis of clinical performance in a simulated scenario allows the identification of strengths, as well as weak points, where reinforcement is needed.
La formación continuada de los pediatras es un pilar básico para la excelencia en la asistencia, que debería facilitar tanto la adquisición de conocimientos como de habilidades, ya que no es suficiente con «saber», sino que hay que «saber hacer»1.
La taquicardia supraventricular (TSV) es, excluyendo las extrasístoles, la arritmia más frecuente en pediatría2,3. Como en otras situaciones urgentes, para su tratamiento correcto se requieren conocimientos clínicos (evaluación del paciente) y habilidades técnicas (administración de fármacos y cardioversión sincronizada). Apenas existen estudios que hayan evaluado la competencia con la que los pediatras manejan la TSV4.
La simulación avanzada puede ser útil para estudiar la calidad del abordaje de los problemas clínicos e identificar tanto los aciertos como los errores, que podrían comprometer la seguridad del paciente y sobre los que, por tanto, se debería incidir en los programas docentes5–8. El objetivo de este estudio preliminar es analizar, mediante una lista estructurada de tareas, la calidad en el manejo clínico de la TSV por parte de pediatras, utilizando escenarios programados en un simulador pediátrico de alta fidelidad.
Material y métodosParticipantes y escenarios:Los escenarios analizados corresponden a los cursos de simulación avanzada pediátrica incluidos en el programa puesto en marcha por la Sociedad Española de Pediatría Extrahospitalaria y de Atención Primaria (SEPEAP). En cada curso se proponen 7 u 8 escenarios clínicos, que incluyen una TSV. En cada escenario participa un equipo de cuatro pediatras, uno actuando como líder. Antes de comenzar el equipo recibe una breve descripción clínica del paciente (motivo de consulta, constantes vitales…). El escenario es grabado y al acabar el caso, se realiza una sesión de discusión y crítica (debriefing)9.
Para este estudio se analizaron los escenarios de TSV realizados durante los cursos de junio de 2008 a abril de 2010. Los escenarios se programaron basándose en casos clínicos reales y correspondían a tres situaciones clínicas diferentes de dificultad creciente: TSV estable (TSE-E), TSV inicialmente estable que se hace inestable durante el escenario y TSV inestable desde el inicio (TSV-I) (tabla 1). Los escenarios de cada curso se programaron aleatoriamente para evitar que los participantes pudieran conocer de forma anticipada a qué caso se enfrentarían.
Información clínica y tipos de escenarios
| INFORMACIÓN CLÍNICA | TIPO DE ESCENARIO |
| Lactante de 8 meses y 10kg. Acude a urgencias acompañado de su madre por irritabilidad y rechazo de las tomas desde hace 2 días. En las últimas horas refiere palidez, sudoración y somnolencia | 1). TSV INESTABLE:Signos físicos: FC 289 lpm TA 63/34mmHg FR 60rpmT.° 37,1°C. Pulsos débilesEvolución: Paciente con colapso hemodinámico inminente. Debe realizarse cardioversión urgente |
| 2). TSV ESTABLE-INESTABLESignos físicos: FC 289 lpm, TA 85/45mmHg,T.° 37,1°C. Pulsos normalesEvolución: TSV refractaria a adenosina que evoluciona en un momento determinado a una situación de hipotensión que requiere cardioversión urgente | |
| Niño de 2 años y 15kg de peso. Es traído al centro de salud por su madre que lo introduce en la consulta rápidamente y solicita asistencia inmediata ante la impresión de gravedad | 3). TSV ESTABLESignos físicos: FC 233 lpm, TA 90/54mmHg, T.ª 35,8°C. Pulsos normalesEvolución: El paciente permanece estable durante todo el caso. Puede revertir con adenosina (dos dosis) o precisar amiodarona |
Al inicio de cada curso, los participantes fueron informados de que las grabaciones de los escenarios serían utilizadas para investigar la actuación de los equipos ante los casos programados y otorgaron su consentimiento para dicho uso.
SimuladorLos escenarios clínicos se programaron y desarrollaron en el simulador pediátrico avanzado Simbaby® (Laerdal, Norway). La evaluación fue facilitada por el programa informático de registro de eventos del simulador, y mediante la introducción manual de comentarios en tiempo real por el instructor9.
Evaluación de la TSVLa revisión y análisis sistemático de los vídeos fue realizado por uno de los autores, quien no había participado ni en la programación ni en el diseño de los escenarios. Para el análisis se elaboró una lista de 18 tareas susceptibles de presentarse en el desarrollo del escenario y que cubrieran todos los aspectos relevantes en el diagnóstico y tratamiento de la TSV10–12. (tabla 2). Dicha lista de tareas se elaboró a partir de las recomendaciones internacionales mediante consenso entre los autores13–16. Dado que no todas estas tareas debían aplicarse en cada uno de los escenarios, solo se evaluaron las tareas susceptibles de ser realizadas. Se consideraron válidos para el análisis aquellos videos en los que se pudieron evaluar al menos el 75% de las tareas susceptibles de ser realizadas. Se cuantificó el número de equipos que completaron cada tarea así como el número de tareas realizadas correctamente en cada escenario. Se registraron el tipo y frecuencia de los errores observados. Se comparó los resultados en función del tipo de escenario, del entorno de trabajo del pediatra y de su edad.
Lista de tareas y n (%) en que se completaron correctamente
| TAREAS | POSIBLESn=551 | CORRECTASn=328 (59,5%) |
| DIAGNÓSTICO | 170 | 123 (72,3%) |
| 1.-Identifica la taquicardia | 45 | 43 (95,5%) |
| 2.-Reconoce ritmo no sinusal como TSV en menos de 3min | 45 | 42 (93,3%) |
| 3.-Clasifica correctamente en estable/inestable en menos de 5min | 45 | 23 (51%) |
| 4.-Solicita un ECG de 12 derivaciones | 45 | 15 (33,3%) |
| TRATAMIENTO | 381 | 195 (51,2%) |
| 5.-Elige correctamente el 1.er tratamiento | 45 | 37 (82,2%) |
| 6.-Realiza correctamente maniobras vagales | 37 | 34 (91,8%) |
| 7.-Escoge correctamente la 1.ª dosis de adenosina | 39 | 20 (51,2%) |
| 8.-Escoge correctamente la 2.ª y subsecuentes dosis de adenosina | 24 | 12 (50%) |
| 9.-Administra correctamente la adenosina | 39 | 16 (41%) |
| 10.-Elige correctamente la 2.ª línea de tratamiento (amiodarona/cardioversión electiva/otros antiarrítmicos) | 14 | 4 (28,5%) |
| 11.-Solicita asistencia de un Cardiólogo Infantil | 33 | 1 (3%) |
| 12.-Reconoce la necesidad de cardioversión urgente | 31 | 16 (51,6%) |
| 13.-Activa sincronización en el desfibrilador | 18 | 3 (16%) |
| 14.-Elige correctamente la dosis de descarga | 18 | 7 (38%) |
| 15.-Elige correctamente tamaño y posición de las palas | 18 | 15 (83%) |
| 16.-Se asegura de que el equipo se aparta antes de la descarga | 18 | 12 (66,6%) |
| 17.-Se asegura de que se ha administrado la descarga | 18 | 13 (72,2%) |
| 18.-Considera sedar al paciente antes de la cardioversión | 18 | 6 (30%) |
Los resultados se expresan en n/N (%) y media (DS). Para facilitar la interpretación, el número de tareas completas por escenario se expresa como porcentaje del total (ej: si se completan 5 de 10 tareas posibles se expresa como 50%) Para las comparaciones se utilizaron los test no paramétricos de U Mann Whitney y Kruskal-Wallis y correlación de Pearson. Se consideró estadísticamente significativo una p<0,05.
ResultadosInicialmente fueron revisados 57 escenarios, correspondientes a 33 cursos. De ellos se eliminaron 12 (5 por defectos técnicos, 5 por interferencia del instructor en el caso y 2 por no poder analizar al menos el 75% de las tareas potenciales), de modo que el análisis se realizó sobre 45 escenarios. De estos, 15 correspondían a TSV-E, 25 a TSV E-I y 5 a TSV-I. En ellos participaron 167 pediatras, con una edad media de 40,3 años (rango 28-65 años), 143 (85,6%) de atención primaria y 34 (14,4%) de atención hospitalaria.
Las listas de tareas y el número y porcentaje en que fueron completadas se muestran en la tabla 2. Se completaron correctamente un total de 328 de 551 (59,5%) tareas posibles, siendo significativamente mayor su número en el apartado diagnóstico 123 de 170 (72,3%) que en el tratamiento 195 de 381 (51,2%) (p=0,023).
El porcentaje medio de tareas completadas por escenario fue de 52,2 (21,8) %, con diferencias significativas en función del tipo de escenario: 63,4 (16,7) en la TSV-E, 47,8 (20,3) en la TSV-EI y 38,6 (31) en la TSV-I (p=0,028) (fig. 1). No hubo diferencias significativas entre los pediatras hospitalarios y los de atención primaria en el porcentaje medio de tareas correctas por escenario: 51,9 (19,5) vs 56,4 (32,8) (p=0,618). Se encontró una correlación negativa significativa entre la edad y el porcentaje medio de tareas realizadas (r Pearson -0,433, p=0,01).
El tratamiento más utilizado fue la adenosina, en 38 de 45 (86%) escenarios, seguido de las maniobras vagales en 37 de 45 (82%), la cardioversión eléctrica en 18 de 45 (40%) y la amiodarona en 6 de 45 (13%).
La mayoría de los equipos (43 de 45, 93%), diagnosticó correctamente la TSV, aunque solo 15 de 45 (33%) lo confirmaron con un ECG de 12 derivaciones.
Se identificaron un número significativo de deficiencias y errores (tabla 3) entre los que caben destacar la ausencia de valoración o la valoración incorrecta de la situación hemodinámica en 20 de 43 (48%) escenarios, las dosis incorrectas de adenosina en 18 de 39 (48%), la administración incorrecta de la adenosina en 23 de 39 (59%), no reconocer la necesidad de cardioversión urgente en 15 de 31 (48%) y defectos en la técnica de cardioversión en 17 de 18 (94%) (entre los que se incluyen la utilización del aparato en modo no sincronizado en 15 de 18 (83%) y la elección incorrecta de la energía de descarga en 10 de 17 [58%]).
Errores observados con mayor frecuencia
| Valoración hemodinámica | Uso de adenosina | Cardioversión |
| Algún error (40/43) | Algún error (29/39) | Algún error (17/18) |
| Clasificación incorrecta (20/43)Inestable como estable (4)Estable como inestable (2)No valoración hemodinámica (14) | Indicación incorrecta (7/39)Administrada en TSV inestable (4)No administrada en TSV estable (3) | Fallos en indicaciónNo realizada (15/31)No indicada (2/24)Retraso uso (>3min) (7/15) |
| Otros errores (20/23)Retraso en valoración (>3min) (5)No valoración de• TA o pulso (19)• Conciencia (7)• Respiración (4) | 1ª dosis incorrecta (18/39)-0,01mg/kg (10)-20mg/kg (1)2ª dosis incorrecta (12/24)-0,02mg/kg (7)Errores administración (23/39)-No llave 3 pasos o lavado (19)-Preparación incorrecta• Diluida (1)• En gotero (1)• En perfusión (2)Retraso administración 1.ª dosis (>5min) (14/37) | Errores en técnica:-No sicronización (15/18)-Energía incorrecta (10/17)-Tamaño/posición palas (3/18)-No asegura equipo (6/18)-No comprueba descarga (5/18)-No sedación (12/18) |
La simulación avanzada ha surgido como una potente herramienta que facilita el entrenamiento de los profesionales ante situaciones como las que podrían encontrarse en su práctica habitual, de un modo controlado, sin riesgo para el paciente y utilizando el error como refuerzo de la enseñanza17–19. Por otro lado, el análisis de la actuación de un número significativo de equipos de pediatras en las sesiones de simulación puede revelar tanto sus puntos fuertes como los errores más frecuentes, de modo que en ulteriores cursos se refuerce la enseñanza precisamente en las áreas en las que los profesionales se hayan mostrado más débiles17.
Nuestro estudio, es uno de los primeros que ha analizado de forma sistemática cómo atenderían los pediatras a un lactante que acude a consulta con una posible TSV. Nuestros resultados indican que los pediatras saben diagnosticar la TSV, pero a la hora de aplicar el tratamiento presentan deficiencias y cometen errores que si ocurrieran en pacientes reales podrían tener consecuencias adversas.
Hemos evidenciado diversos puntos o áreas de mejora. Uno de los más relevantes en nuestra opinión es la dificultad observada para realizar una evaluación clínica adecuada de la situación hemodinámica3,4,11. Muchos participantes mostraron deficiencias en esta área siendo especialmente llamativa la omisión en la valoración de la tensión arterial o los pulsos en muchos casos. Quizás por esa razón casi la mitad de los equipos no reconocieron la necesidad de cardioversión inmediata cuando la situación hemodinámica así lo indicaba.
En cuanto a las actitudes terapeúticas, el uso mayoritario de las maniobras vagales y de adenosina indica que los pediatras están familiarizados con estos tratamientos. Sin embargo, los errores en la dosificación y la administración de adenosina fueron muy frecuentes. La simulación puso de manifiesto la omisión de detalles técnicos importantes como el uso de llaves de 3 pasos o la administración de un bolo de suero salino para facilitar la llegada de la adenosina a la circulación central4,11. Hemos observado también errores en la cardioversión, técnica relativamente sencilla pero con la que los pediatras estamos poco familiarizados, destacándose la omisión de la selección del modo sincronizado y la elección de dosis excesivas (en el rango de las recomendadas para la desfibrilación).
En cuanto a la edad hubo una correlación negativa entre la edad y el porcentaje de tareas correctas en cada escenario. Ello podría indicar que son necesarios programas de reentrenamiento que aseguren el mantenimiento de habilidades técnicas ya que sabemos que estas se pierden rápidamente si la práctica no es continuada20–22.
Dada la práctica ausencia de estudios sobre este tema, es difícil comparar nuestros resultados con otros. Solo conocemos un estudio con un diseño similar, que analizó a residentes que participaron en 10 escenarios de TSV inestable, en uno de los principales hospitales docentes de Estados Unidos, en el que también se observaron errores en la valoración de la situación hemodinámica, la indicación de cardioversión, la administración de adenosina y la técnica de cardioversión, lo que sugiere que se trata de un problema que no solo afecta a nuestros pediatras4.
Nuestros resultados refuerzan la utilidad de la simulación avanzada como herramienta de capacitación práctica y puente de unión entre el conocimiento teórico y las habilidades prácticas23,24. Ante una TSV real, no parece suficiente el diagnóstico de la arritmia; será necesario además tratarla de forma efectiva y para lograrlo, el entrenamiento con simulación avanzada ofrece una ayuda inestimable17.
Nuestro trabajo tiene algunas limitaciones que deben tenerse en cuenta para contextualizar los resultados y diseñar futuros estudios. La muestra analizada está formada fundamentalmente por pediatras de atención primaria, con lo que las conclusiones no pueden ser extrapoladas a otros grupos de pediatras. Por otro lado, la lista de tareas elegida, aunque basada en recomendaciones de expertos y consensuada entre profesionales con experiencia en diversas facetas de la asistencia a las urgencias pediátricas, no ha sido validada, con lo cual no podemos asegurar que los aspectos valorados sean necesariamente los más relevantes para el manejo de la TSV25. Finalmente, la simulación aunque sea avanzada y de alta fidelidad, y pueda imitar de forma eficaz casos clínicos, en ningún caso sustituye al paciente real, con lo que los resultados no pueden extrapolarse directamente a la práctica clínica; en este sentido, lo ideal sería realizar un estudio similar aplicando la evaluación sistemática a grabaciones de casos reales26.
En conclusión, los pediatras españoles saben identificar una TSV pero precisan mejorar su capacitación para tratarla de forma adecuada. El análisis sistemático de la actuación de los profesionales ante un caso simulado permite detectar tanto sus puntos fuertes como las áreas en las que es preciso reforzar la enseñanza.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.