Sr. Editor:
Presentamos el caso de una niña de 8 años, de origen colombiano, con residencia en este país desde hace 6, que consulta por pérdida de fuerza en mano derecha de 6 días de evolución; asocia cefalea y vómitos en los últimos días, sin fiebre.
Se objetiva paresia en mano derecha. Fondo de ojo: papiledema bilateral.
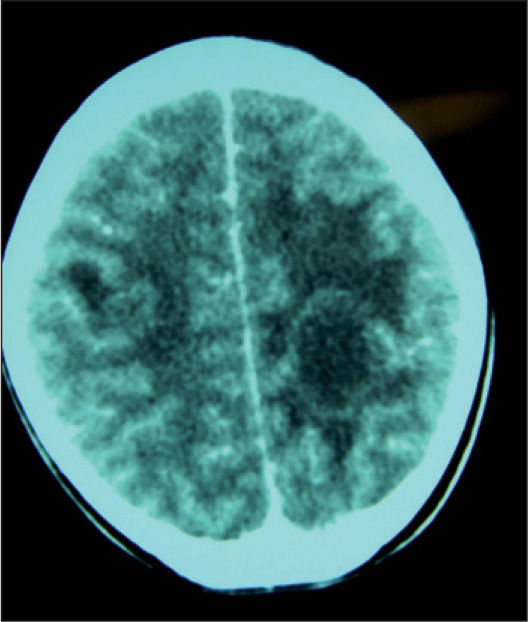
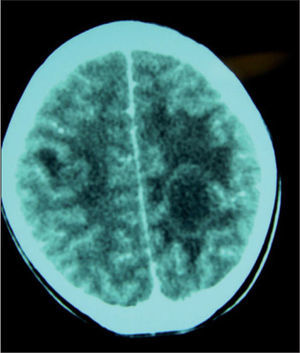
Se realiza tomografía computarizada (TC) cerebral, y se objetivan dos lesiones quísticas parenquimatosas en lóbulos parietales.
A las 24h de su ingreso, presenta deterioro neurológico brusco (Glasgow Coma Score de 6), por lo que se traslada a la unidad de cuidados intensivos pediátricos, y se conecta a ventilación mecánica.
Pruebas complementarias: hemograma, bioquímica, gasometría y proteína C reactiva (PCR) negativas.
Se repite TC cerebral, apreciándose las dos lesiones quísticas previamente descritas, con aumento del edema vasogénico perilesional, por lo que se inicia tratamiento con dexametasona.
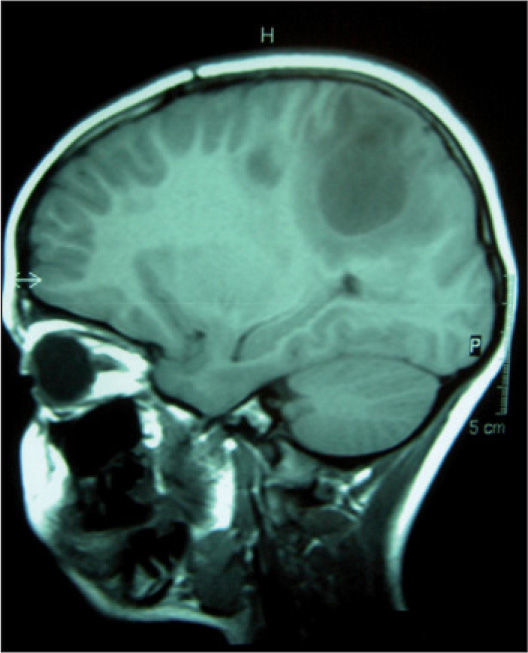
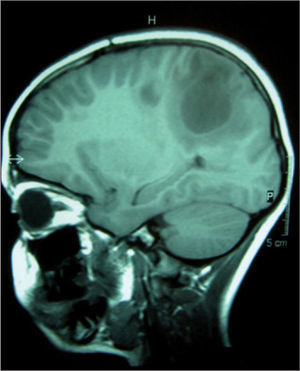
Se realiza resonancia magnética (RM) cerebral (figs. 1 y 2), en la que se visualizan hasta seis lesiones quísticas con cápsula hipointensa en secuencias potenciadas en T2, y con realce en anillo tras la administración de contraste, sugestivas de neurocisticercosis en fase coloidal.
Imagen de RM sagital que muestra las lesiones quísticas en sustancia blanca subcortical localizadas en lóbulos parietales, con fina cápsula hipointensa en T2, sugestivas de neurocisticercosis en fase coloidal. También se realiza espectroscopia de las lesiones, objetivándose gráfica patológica no tumoral.
Se solicitan serologías para cisticercosis, toxoplasmosis y citomegalovirus, inmunoglobulina E (IgE) sérica, derivado proteico purificado (PPD) intradérmico y parásitos en heces, que resultan negativas. El electroencefalograma (EEG) evidencia foco de actividad parietal, sin crisis convulsivas clínicas constatadas.
Se solicita ecografía abdominal, ecocardiografía y radiografías de tórax y de extremidades inferiores; todas las exploraciones son normales.
Dada la clínica neurológica, los antecedentes epidemiológicos, la correlación con las pruebas de imagen y sospechándose neurocisticercosis, se inicia tratamiento con albendazol durante 10 días, asociándose fenitoína.
La paciente evoluciona satisfactoriamente; se le retira el soporte ventilatorio 24h después, y presenta mejoría progresiva del déficit motor.
La neurocisticercosis, infección parasitaria endémica en América Central y del Sur, se está convirtiendo en una enfermedad emergente en nuestro país, debido a la inmigración.
Esta neuroparasitosis está causada por la forma larvaria de Taenia solium1,2 que tiene especial predisposición por el sistema nervioso central (SNC) formando estructuras quísticas que lesionan el tejido nervioso por su efecto masa o por la reacción inflamatoria que desencadenan. Estos quistes pueden localizarse también en el tejido subcutáneo, ojos, músculo esquelético y cardíaco y produciendo miositis y miocarditis.
Estudios epidemiológicos proponen que la fuente de transmisión más frecuente es la vía fecal-oral a través de un portador asintomático de T. solium adulta3.
Esta infección es menos frecuente en la edad pediátrica, el 0,5 % en niños frente al 2 % en la edad adulta4, y su prevalencia varía según las zonas. Los quistes pueden permanecer viables de 5 a 10 años, y cuando empiezan a degenerar causan reacción inflamatoria en la zona adyacente y se inicia la sintomatología en el huésped, hasta ese momento asintomático. La clínica es muy heterogénea, desde formas asintomáticas hasta cuadros graves de hipertensión intracraneal. El número, localización y viabilidad de los quistes, así como la respuesta inmunológica del huésped, son los factores que van a determinar el inicio y la gravedad de dicha clínica. Nuestra paciente presenta seis lesiones quísticas, y son las lesiones múltiples las más frecuentes en la edad adulta4.
Es sabido que la neurocisticercosis es la causa más frecuente de epilepsia adquirida en países en desarrollo. Las convulsiones son el primer síntoma en más del 70 % de los casos, sobre todo en niños. La cefalea y la hipertensión intracraneal son manifestaciones más frecuentes en el adulto. Nuestra paciente empieza con un déficit motor focal, descrito en el 4 % de los pacientes pediátricos3, presentando, además, signos de hipertensión intracraneal. El mecanismo patogénico de hipertensión intracraneal en el niño se debe a la reacción inflamatoria y al edema perilesional, siendo menos probable el mecanismo obstructivo del LCR4.
El diagnóstico es difícil de establecer con absoluta certeza, debido a que no existen unos criterios diagnósticos definitivos, la sensibilidad y especificidad de las pruebas serológicas en sangre y LCR son bajas, y la presencia simultánea de proglótides en las heces es infrecuente. La detección de antígenos específicos que determinen la viabilidad del quiste sigue en fase de investigación5; por lo tanto, el diagnóstico todavía requiere estudios de imagen. La presencia del escólex, como un nódulo excéntrico hiperdenso (TC) o hiperintenso (RM) es patognomónica de la neurocisticercosis.
Por otro lado, tampoco hay acuerdo en el régimen terapéutico óptimo ni en el tiempo de tratamiento6, aunque parece evidente que la resolución es más rápida con tratamiento antihelmíntico7,8.
En nuestro caso se opta por albendazol 15mg/kg/día durante 10 días, frente al praziquantel, porque se tolera mejor y parece que existe evidencia a su favor9, sobre todo en lesiones múltiples.
Otro punto de controversia es la asociación de tratamiento anticonvulsivo y la duración del mismo7. Algunos autores recomiendan tratamiento anticonvulsivo hasta permanecer 1 año sin crisis, con EEG normal; aunque el control parece relacionarse más con el cumplimiento del tratamiento, el tipo de crisis y la cronicidad de la enfermedad9, siendo las lesiones calcificadas un factor de riesgo para las crisis recurrentes.
Es importante destacar que este resurgimiento de la neurocisticercosis, la convierte en un problema de salud pública. La prevención primaria, mejorando las condiciones higiénico-sanitarias y la prevención secundaria, administrando tratamiento antihelmíntico a los portadores de T. Solium, son imprescindibles para interrumpir la cadena de contagio.