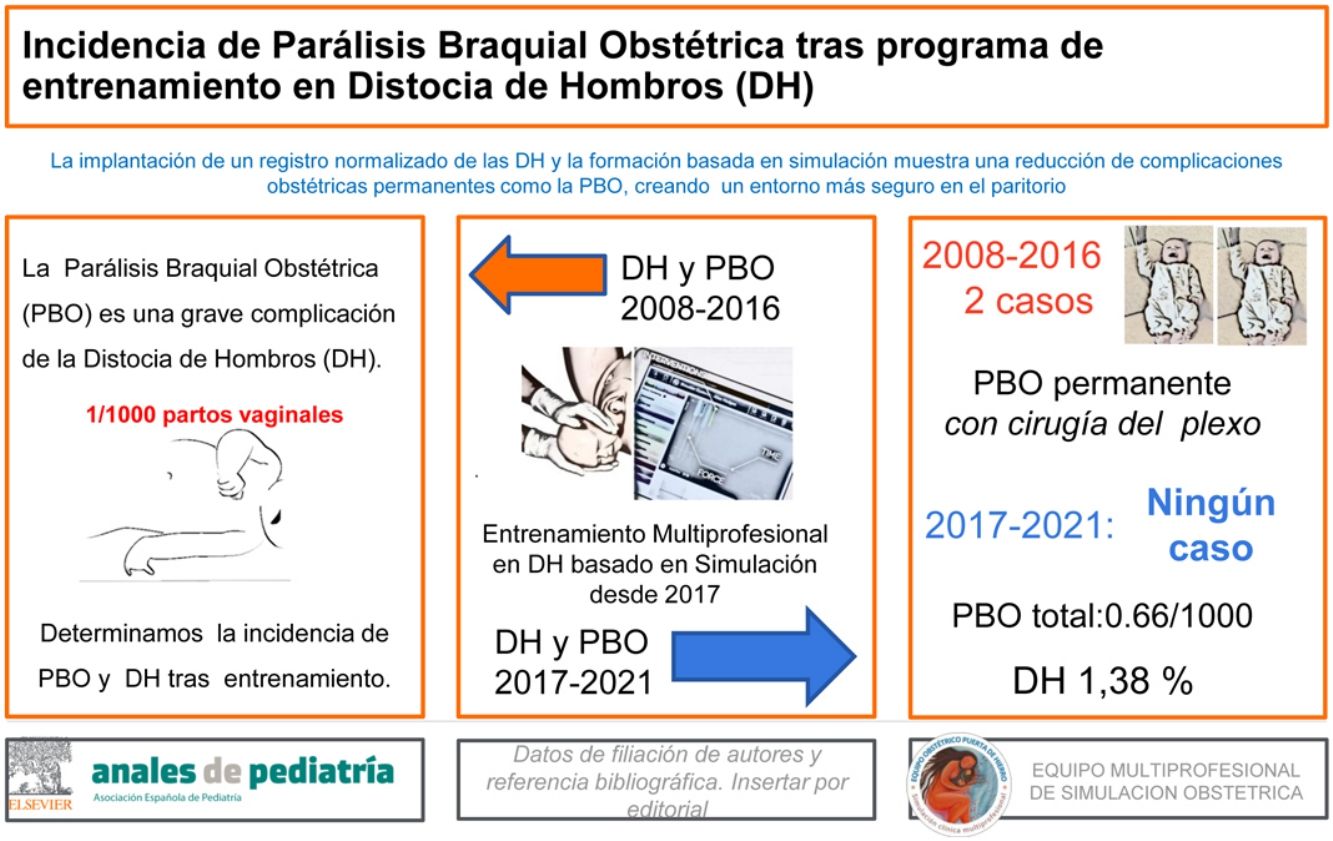
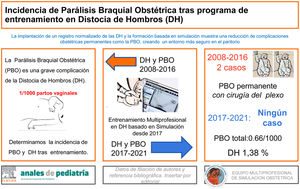
La distocia de hombros es una emergencia obstétrica no prevenible que causa graves complicaciones, como la parálisis braquial obstétrica. El objetivo del estudio fue determinar la incidencia de parálisis braquial obstétrica y de otras complicaciones neonatales asociadas a la distocia de hombros en los partos atendidos en un Hospital Universitario tras la implantación de un curso basado en simulación, de carácter voluntario y destinado a todos los profesionales en paritorio.
Material y métodosEstudio observacional retrospectivo; registro de los casos de distocia de hombros y de las complicaciones asociadas (principalmente parálisis braquial obstétrica) que tuvieron lugar entre enero del 2017 y diciembre del 2020, tras la implantación del curso. De forma paralela, se rescataron los casos de parálisis braquial obstétrica que tuvieron lugar en el hospital antes del entrenamiento (2008-2016).
ResultadosEn el período 2017-2020, de entre 125 distocias de hombros (lo que representa el 1,38% de los partos vaginales), hubo 14 casos de parálisis braquial obstétrica (el 11,2% de las distocias de hombros), siete fracturas de clavícula y una fractura de húmero; ninguna de las parálisis braquiales obstétricas fue permanente ni requirió tratamiento o rehabilitación más allá de los seis meses. En los años anteriores al entrenamiento, hubo siete casos de parálisis braquial obstétrica, dos permanentes y cinco transitorias (tres de las cuales necesitaron rehabilitación).
ConclusiónEstos resultados reflejan la importancia de conocer la morbilidad presente en el paritorio y el posible beneficio de la formación basada en simulación para la resolución de estas complicaciones obstétricas.
Shoulder dystocia is a nonpreventable obstetric emergency that causes severe complications, such as obstetric brachial plexus palsy. The objective of the study was to determine the incidence of obstetric brachial plexus palsy and other neonatal complications associated with shoulder dystocia in deliveries managed in a university hospital after the implementation of a simulation-based training that was offered to all the labour and delivery staff on a voluntary basis.
Material and methodsRetrospective observational study including all cases of shoulder dystocia and associated complications (mainly obstetric brachial plexus palsy) documented between January 2017 and December 2020, after the implementation of the training. In addition, we collected retrospective data on cases of obstetric brachial plexus palsy that developed in the hospital before the training (2008–2016).
ResultsIn 2017–2020 period, in the total of 125 cases of shoulder dystocia (amounting to 1.38% of vaginal deliveries), there were 14 cases of obstetric brachial plexus palsy (11.2% of the cases of shoulder dystocia), 7 clavicle fractures and 1 humerus fracture; none of the cases of obstetric brachial plexus palsy was permanent or required treatment or rehabilitation past six months. In the years preceding the training, there were 7 cases of obstetric brachial plexus palsy, 2 permanent and 5 temporary (3 of which required rehabilitation).
ConclusionThese results reflect the importance of knowing the morbidity present in the labour and delivery ward and the potential benefit of simulation-based training programmes in the resolution of these obstetric complications.
La distocia de hombros (DH) es una emergencia obstétrica impredecible y no prevenible1,2. Esta ocurre cuando los hombros quedan impactados en la pelvis materna y se requieren maniobras adicionales para completar el nacimiento tabla 1. Es una emergencia muy infrecuente, pero que implica serias complicaciones para la madre (hemorragias postparto y desgarros de cuarto grado) y el neonato, como la parálisis braquial obstétrica2–5 que puede aumentar su incidencia por un incorrecto manejo de la DH6–8, además de fracturas de clavícula y/o húmero, lesiones en el plexo braquial, hipoxia fetal y, poco frecuente, muerte neonatal1,9.
Maniobras de resolución de DH
| MANIOBRAS DE 1.° NIVEL | |
|---|---|
| Mc Roberts | Consiste en HIPERFLEXIÓN DE CADERAS con apertura del ángulo lumbo-sacro y aplanamiento de la pelvis de 6°, lo que facilita el descenso del hombro. |
| Presión suprapúbica | Se realiza sobre el hombro anterior, en sentido del tórax fetal, lo que ayuda al descabalgamiento de este hombro de la sínfisis, al tiempo que provoca una discreta reducción del diámetro biacromial fetal. |
| Maniobra de Gaskin | Se coloca a la parturienta apoyándose sobre sus manos y sus rodillas, sobre una superficie plana, y preferiblemente elevada |
| MANIOBRAS DE 2° NIVEL | |
| Extracción de brazo posterior | Se introduce la mano por la concavidad del sacro materno y se llega hasta el hombro posterior. La presión sobre la fosa antecubital hará que el antebrazo se flexione. A continuación, se desliza el brazo sobre el tórax cuidadosamente |
| Maniobras de Woods | Maniobra de Woods (maniobra de tornillo de Woods) Consiste en imprimir al hombro posterior un movimiento de rotación de 180̊ para convertirlo en anterior y conseguir de este modo la desimpactación del hombro anterior |
| Maniobra de Rubin | Consiste en aplicar presión en la escápula del hombro anterior en dirección al esternón para conseguir la aducción de los hombros y reducir así el diámetro biacromial |
| MANIOBRAS DE 3° NIVEL | |
| Rescate abdominal | Consiste en realizar una cesárea urgente y una histerotomía transversa baja para realizar maniobras por vía abdominal que ayuden a desimpactar el hombro y asistir a un parto vaginal. |
| Maniobra de Zavanelli | Consiste en la reintroducción de la cabeza y extracción fetal por cesárea |
DH: distocia de hombros.
Por otro lado, la parálisis braquial obstétrica (PBO) se caracteriza por producirse durante el proceso del parto y afectar a todo el miembro superior o parte de él, con disminución o anulación de su movimiento activo por alteración de la transmisión eléctrica debida a la lesión mecánica de los nervios del plexo braquial10,11. La incidencia estimada de PBO es 1,5-2 casos por 1.000 nacidos vivos y su clínica depende de las raíces nerviosas lesionadas y de la extensión del traumatismo. La forma más frecuente es la afectación de las raíces C5 y C6 (parálisis braquial superior o de Duchenne-Erb) que clínicamente asocia deficiencia funcional de hombro, seguida de la lesión de tronco superior y medio (C5-C7)12,13. El tipo de lesión neurológica se clasifica, dependiendo del estiramiento de los axones contenidos en el plexo braquial, en tres formas clínico-patológicas, que en orden creciente de severidad y peor pronóstico son la neuroapraxia, la axonotmesis y la neurotmesis14,15.
La Fundación Practical Obstetric Multi-Professional Training (PROMPT Foundation) clasifica las PBO de una manera pragmática que no sigue ninguna clasificación publicada. Las PBO que ellos denominan transitorias son aquellos casos en los que, tras una DH, se identifica algún signo de debilidad en el brazo, pero que se resuelve totalmente sin necesidad de tratamiento o cirugía en menos de 12 meses. En su esquema también recogen en un análisis intermedio, las PBO que permanecen hasta seis meses. Las PBO que ellos registran como más graves son aquellas de más de 12 meses de duración16,17.
La PROMPT Foundation en Bristol ha desarrollado un programa multiprofesional de entrenamiento en el manejo de emergencias obstétricas, de un día de duración, el cual ha sido validado y publicado18–20. Tras diez años de la implantación de esta formación basada en simulación, de carácter obligatorio y anual, se ha conseguido eliminar la parálisis braquial permanente en el Hospital de Southmead en Bristol, Reino Unido16,17.
El equipo multiprofesional de simulación obstétrica es un grupo de obstetras, matronas, enfermeras y anestesistas que están formados en el programa británico PROMPT y que desde junio del 2015 realiza cursos de entrenamiento basados en simulación en el manejo de diversas emergencias obstétricas, entre ellas, la DH.
El objetivo del estudio fue determinar la incidencia de PBO y de otras complicaciones neonatales asociadas a la DH en los partos atendidos en el Hospital Universitario entre enero del 2017 y diciembre del 2020, tras la implantación de un curso basado en simulación, de carácter voluntario y destinado a todos los profesionales que atiende partos en la unidad de Obstetricia.
Material y métodosEste es un estudio observacional retrospectivo llevado a cabo en un Hospital Universitario de Madrid. El estudio recibió la aprobación del comité de ética de la investigación con medicamentos del hospital el 21 de junio del 2021 (referencia: PI90/21).
En este centro se implantó un programa de entrenamiento normalizado similar al programa británico PROMPT, entre los años 2017 y 2020. Los instructores de este programa estaban acreditados por la Fundación PROMPT o por «el aula de instructores» del equipo multiprofesional de simulación obstétrica en programas de la sociedad española de simulación y seguridad del paciente. Se organizaron talleres de DH en los que participaron obstetras, matronas y residentes médicos (MIR) así como personal de enfermería (EIR) del Hospital Universitario.
Posteriormente, se realizó una investigación de las historias clínicas de pacientes nacidos en la maternidad de este hospital entre enero del 2017 y diciembre del 2020 (ambos inclusive), con el fin de registrar las DH acontecidas en este periodo y las complicaciones asociadas a dicha emergencia, con especial atención a las PBO y a las fracturas de húmero y clavícula. También se incluyeron los casos de pacientes nacidos en el Hospital que no fueron diagnosticados de PBO postparto o de distocia de hombros, pero que fueron atendidos por ese motivo, con posterioridad, en las unidades de rehabilitación pediátrica y neurología pediátrica del mismo hospital. Fueron excluidos los niños con PBO nacidos en otro hospital, aunque el neonato hubiera sido atendido en las unidades de pediatría.
Se utilizó una base de datos en formato Excel para la recogida de datos, con el fin de conocer la incidencia de DH y de otras complicaciones en paritorio, así como el seguimiento de la madre y su recién nacido. La información que alimentó dicha base de datos se recogió en tres niveles asistenciales diferentes:
- 1.
Paritorio: mediante las hojas de registro (formulario específico: Anexo 1) presentes en el paritorio, cumplimentadas por los profesionales que atienden los partos y firmadas por los adjuntos responsables de la guardia.
- 2.
Unidad de neonatos/Planta de maternidad: aquellos casos en los que no se ha registrado una DH en paritorio, pero el neonatólogo en una exploración diagnostica una PBO, fractura de clavícula o de húmero.
- 3.
Consultas de neuropediatría: casos de recién nacidos (RN) en el hospital y son los pediatras de Atención Primaria que derivan los casos a las consultas tras detectar la complicación.
Dicha base de datos incluyó las siguientes variables: inicio de parto y tipo de parto (distinguiendo entre espátulas, ventosa y fórceps dentro del instrumental), edad materna, diabetes gestacional, nulípara/multípara, aparición de DH y de complicaciones asociadas a la misma (PBO permanente/transitoria, rotura de clavícula, rotura de húmero), la maniobra empleada en la resolución de la DH, el primer interviniente y el responsable de dicha resolución. En caso de PBO, fractura de clavícula o de húmero, además de la información anterior, también se recogió: peso del recién nacido, puntuación Apgar al minuto y a los cinco minutos, pH de sangre arterial de cordón umbilical, si fue necesaria la reanimación del recién nacido y el tratamiento de la complicación (no requiere, rehabilitación o cirugía), además de otras complicaciones maternas (desgarro, hemorragia posparto).
Para el análisis descriptivo de los datos, se emplearon frecuencias y porcentajes en el caso de variables categóricas y medias, así como desviaciones estándar en el caso de variables continuas.
Cabe destacar que en el estudio se distinguen dos períodos: 2017-2018, que corresponde a los dos primeros años tras el inicio del entrenamiento y del registro de DH en paritorio, y 2019-2020, donde la mayor parte de los profesionales ya habían realizado al menos un curso de DH. Por ello, y con el fin de determinar las posibles diferencias entre ambos períodos en la incidencia de complicaciones neonatales asociadas a la DH, se analizaron los datos mediante la prueba X2 de Pearson o el test exacto de Fisher. Los análisis estadísticos fueron bilaterales y se consideraron estadísticamente significativos cuando el valor-p fue inferior a 0,05; para ello, se empleó el programa SPSS versión 20 (IBM Inc., Chicago, Il, EE. UU.).
Paralelamente, se investigó y rescató información sobre casos de trauma obstétrico (PBO y/o fracturas) anteriores al período de estudio, en concreto, de los años 2008 (cuando se inauguró el hospital) a 2016 (antes de que comenzara el registro normalizado de DH en el hospital), accediendo a los registros históricos del hospital y del servicio de Pediatría y Rehabilitación.
ResultadosEntre enero del 2017 y diciembre del 2020 se registraron 125 DH en el Hospital, lo que corresponde una incidencia acumulada de 1,38% sobre el total de partos vaginales.
En el registro de las DH ocurridas, se especificaron las maniobras que se realizaron para la resolución de la DH y el profesional que la resolvió. El 72% (90/125) de las DH se resolvieron en menos de dos minutos y en el 16% (20/125) de las distocias el tiempo entre la salida de la cabeza y el tronco fue superior a dos minutos. En el 44% (55/125) de las DH el primer interviniente fue una matrona; en el 43,2% (54/125), un residente de obstetricia; y en el 9,6% (12/125), un obstetra. El 44,8% (56/125) de las DH fueron resueltas por matronas, el 45,6% (57/125) por residentes de obstetricia y el 9,6% (12/125) por obstetras. El 5,6% (7/125) de las DH se resolvieron mediante la maniobra de Mc Roberts; el 52% (65/125), combinando Mc Roberts y presión supra púbica (56,8% con maniobras de primer nivel) y el 42,4% (53/125) con maniobras de segundo nivel. La maniobra de segundo nivel de principal elección fue la extracción de hombro posterior, las maniobras de rotación se usaron en un 5,6% (7/125) de los casos que requirieron maniobras de segundo nivel. En el 10,4% (13/125) de los casos se registraron maniobras no recomendadas como Kristeller o una excesiva tracción no axial.
En este mismo periodo (2017-2020) hubo 14 casos de PBO a consecuencia de las DH (lo que corresponde al 11,2% de las mismas), ocho de las cuales se resolvieron de forma espontánea antes de que el recién nacido alcanzara las 48 horas de vida. Por otro lado, las seis PBO restantes requirieron seguimiento: en cuatro casos fue suficiente el seguimiento por parte del servicio de Neonatología y se corrigió la PBO antes de que el recién nacido alcanzara el primer mes de vida, mientras que los otros dos casos necesitaron seguimiento de los servicios de Neurología y Rehabilitación y se resolvieron en menos de seis meses. Por tanto, ninguno de los catorce casos de PBO requirió tratamiento. No se registró ninguna PBO no relacionada con una distocia de parto.
En cuanto a las fracturas, hubo ocho casos de fracturas entre enero del 2017 y diciembre del 2020: siete corresponden a fractura de clavícula y un solo caso a fractura humeral. Las siete fracturas de clavícula se inmovilizaron y evolucionaron sin complicaciones (controladas desde atención primaria), dando de alta al recién nacido sin necesidad de rehabilitación, y la fractura de húmero se derivó al servicio de Traumatología para rehabilitación y se dio de alta a los dos meses de vida.
Respecto al tipo de parto en los 21 casos descritos de complicaciones asociadas a DH (14 PBO y siete fracturas): 11 fueron partos eutócicos y 10 instrumentales (ocho espátulas y dos Fórceps). De estos 21 casos, siete ingresaron en neonatología al nacimiento: uno fue por la fractura humeral arriba descrita (sin PBO asociada), tres por síndromes de distrés respiratorio (pero con buena evolución en las primeras horas) y los tres restantes por depresión neonatal al nacimiento, requiriendo en dos de los casos una reanimación con intubación traqueal. Uno de estos últimos casos sufrió además una encefalopatía hipóxico isquémica leve. Entre otras características, de estos siete recién nacidos que ingresaron en neonatología al nacimiento, se observa una media de peso de 3.936 g (rango: 3.384-4.526); respecto a la puntuación Apgar al minuto: el 42,9% (3/7) presentó una puntuación menor de 4, otro 42,9% (3/7), entre 4 y 6 (ambos inclusive) y el 14,28% (1/7) presentó un Apgar mayor de 7; sin embargo, ninguno (0,0%) de los siete recién nacidos tuvo una puntuación Apgar a los cinco minutos menor de 7 y la media del pH fue de 7,22. En relación con el tipo de reanimación, un caso no precisó ninguna maniobra, cuatro casos requirieron ventilación con presión positiva intermitente y en dos casos se realizó una reanimación con intubación traqueal.
La distribución por períodos (2017-2018 vs. 2019-2020) de las DH y complicaciones asociadas puede observarse en la tabla 2.
Características de los partos y de los casos de Distocia de Hombros registrados en el período de estudio 2017-2020
| 2017-2018 | 2019-2020 | Total período de estudio | ||
|---|---|---|---|---|
| Número y tipo de parto | Número de partos | 5.766 | 5.425 | 11.191 |
| Cesáreas | 1.146 | 964 | 2.110 | |
| Partos vaginales | 4.620 | 4.461 | 9.081 | |
| Complicaciones | Distocia de hombros | 56 | 69 | 125 |
| Incidencia de DH | 1,21% | 1,55% | 1,38% | |
| PBO permanente | 0 | 0 | 0 | |
| PBO < 12 meses | 12 | 2 | 14 | |
| Rotura de clavícula | 5 | 2 | 7 | |
| Rotura de húmero | 1 | 0 | 1 | |
| Características de los casos de DH | Partos inducidos | 22/56 (39,3%) | 29/69 (42,1%) | 40,8% |
| Partos eutócicos | 34/56 (60,7%) | 40/69 (57,9%) | 59,2% | |
| Espátulas | 15/56 (26,7%) | 12/69 (17,4%) | 21,6% | |
| Fórceps | 8/56 (14,2%) | 18/69 (26,1%) | 20,8% | |
| Nulíparas | 41/56 (73,2%) | 52/69 (75,4%) | 74,4% | |
| Multíparas | 15/56 (26,8%) | 17/69 (24,6%) | 25,6% | |
| Diabetes gestacional | 18/56 (32,1%) | 14/69 (20,3%) | 25,6% |
DH: distocia de hombros; PBO: parálisis braquial obstétrica
En los dos primeros años tras el inicio del entrenamiento (2017- 2018) se registraron 56 DH (1,21% de los partos vaginales), con 12 PBO transitorias (21,4% de las DH) y ninguna PBO permanente, cinco fracturas de clavícula y una fractura de húmero.
En los dos siguientes años (2019-2020), cuando la mayor parte de los profesionales ya habían realizado al menos un curso, se registraron 69 DH (1,55% de los partos vaginales), con dos PBO transitorias (2,90% de las DH) y ninguna PBO permanente, y dos fracturas de clavícula.
La diferencia en la incidencia de DH y de fracturas entre ambos períodos (2017-2018 vs. 2019-2020) no resultó estadísticamente significativa (p = 0,162 y p = 0,138, respectivamente); sin embargo, el riesgo de PBO tras una DH se redujo significativamente en el segundo período (p = 0,001).
Las demás características de los partos y casos de DH registrados en ambos períodos están recogidas en la tabla 2.
Por otro lado, se rescataron del período 2008-2016 ocho casos de PBO tratados en la unidad de Neuropediatría del Hospital; tres de estas PBO resultaron permanentes y se derivaron al Hospital de referencia para cirugía infantil, mientras que cinco fueron transitorias (tres requirieron rehabilitación con buena evolución y antes de los seis meses fueros dados de alta, y dos se resolvieron sin necesidad de tratamiento). No se encontró ningún registro de fracturas de clavícula o húmero asociadas al nacimiento. Además, no se encontró un registro del número de DH que tuvieron lugar durante estos años porque no existía registro antes de la implantación del taller basado en simulación para la resolución de DH.
DiscusiónCon base en el conocimiento actual, este es primer estudio sobre la incidencia de DH y de PBO en un centro hospitalario español.
Una de las fortalezas del estudio reside en que los datos han sido recogidos de tres unidades asistenciales diferentes con el fin de evitar cualquier pérdida de información. Además, este es el primer trabajo en el que se lleva a cabo una descripción del personal sanitario que atiende y resuelve las DH en paritorio en nuestro país, y consideramos que esta información es de gran relevancia de cara a elegir qué profesionales deben dirigir los programas de entrenamiento en esta emergencia obstétrica.
Como reflejan los resultados, en los cuatro años que siguieron a la implantación de este programa de entrenamiento, se han registrado 14 PBO, ocho de ellas se resolvieron de forma espontánea en las primeras 48 horas de vida, cuatro de ellas se resolvieron antes del primer mes de vida, y solo dos se derivaron a los servicios de Neurología y Rehabilitación, donde se dio de alta al paciente antes de los seis meses. Ninguna de las PBO resultó permanente. Estas PBO corresponden a un 11,2% de las 125 DH acontecidas en los 9.081 partos vaginales atendidos en este período. Sin embargo, en los años anteriores (2008-2016) al entrenamiento de los profesionales en DH, se registraron ocho PBO, tres de las cuales fueron permanentes y otras tres (de las cinco transitorias) necesitaron rehabilitación.
La ausencia de casos de PBO permanente, así como de PBO que requieran tratamiento o rehabilitación más allá de los seis meses, en nuestro hospital tras el programa de entrenamiento está en línea con lo descrito por los grupos de Jo Croft y Draycott, quienes también observaron una reducción del número de PBO permanentes tras el entrenamiento de la mayoría del personal que trabaja en paritorio, empleando la metodología basada en la del PROMPT17,19,21; también, con lo reportado por Inglis et al.7, cuya metodología no está ligada al programa PROMPT, pero con la que comparte similitudes.
En la bibliografía, no solo ha sido descrita una reducción en la incidencia de las complicaciones asociadas a la DH a raíz de los programas de entrenamiento del personal de paritorio, sino que también esta formación tiene una repercusión en lo que a costes legales se refiere, tal y como demostraron Weiner et al. en Kansas (EE. UU.) y la corporación VMIA en la provincia de Victoria (Australia), utilizando la metodología PROMPT, además de lo observado en el Hospital North Bristol Trust22.
A lo anterior, cabe añadir que, cuando se comparó la incidencia de PBO entre los períodos 2017-2018 (primeros años tras el inicio del entrenamiento) y 2019-2020 (momento en el que la mayoría de profesionales habían realizado mínimo un curso), se observó que el riesgo de PBO tras una DH había disminuido cerca de un 90% en este segundo período en comparación con el primero.
Por tanto, y con base en los resultados observados, consideramos que el entrenamiento en DH para reducción de las morbilidades asociadas a esta emergencia debería ser periódico, obligatorio, in situ, multiprofesional y gratuito, al igual que lo es en otros países como Reino Unido, Dinamarca y EE. UU.17,23,24. En Reino Unido, por ejemplo, el Royal College of Obstetricians and Gynecologists recomienda que dicho entrenamiento sea multiprofesional y periódico4 y está establecido como obligatorio por la Clinical Negligence Scheme for Trusts para la reducción de las complicaciones neonatales25, además de que esta formación está financiada por los centros sanitarios. Gracias a este programa, el país no ha registrado ninguna PBO permanente en el período de entrenamiento tardío, que corresponde al comprendido entre los 9 y 12 años tras el inicio de los cursos.
La principal limitación de este estudio es la ausencia de datos fiables correspondientes al período anterior al inicio del entrenamiento y de nuestro registro. El Hospital del estudio se inauguró en octubre del 2008, pero el registro de DH comenzó en el año 2017, una vez que se implantó el taller basado en simulación para la resolución de dicha emergencia obstétrica. Por tanto, no tenemos datos de las DH ni de otro tipo de trauma obstétrico que tuvo lugar en el hospital entre 2008 y 2016, lo que impide estimar la incidencia de complicaciones asociadas a DH en ese período y su comparación con lo registrado tras la implantación de la formación (2017 en adelante). Igualmente, cabe destacar que, en efecto, no fue posible rescatar las fracturas de clavícula y humero que tuvieron lugar durante 2008-2016, pero su etiología no siempre está asociada a DH.
Esta ausencia de datos (anteriores a 2017) representa por sí solo un resultado relevante, ya que pone de manifiesto el desconocimiento previo de esta emergencia obstétrica y la necesidad de un registro normalizado con el fin de conocer la patología a la que nos enfrentamos. Es por ello que nuestro grupo ha iniciado un registro de la atención obstétrica que se lleva a cabo en nuestros hospitales, y de los eventos adversos que tienen lugar, con el fin de contar con datos fiables en el futuro, ya que actualmente no existe nada similar en nuestro país.
A pesar de lo anterior, sí se encontraron registros de las PBO más severas y que tuvieron que ser derivadas en los años 2008-2016, por lo que sí podemos comparar estas cifras con lo acontecido tras el 2017. El sistema de captación, seguimiento y derivación de pacientes con PBO severa no se ha alterado desde 2007 y tampoco el centro de referencia; entendemos pues que en ambos períodos hemos detectado todas las PBO severas.
Otra limitación del estudio radica en la ausencia de seguimiento de las habilidades adquiridas por el personal en el entrenamiento y, por tanto, la imposibilidad de saber cómo estas se mantienen a largo plazo. El estudio de Draycott et al. y del equipo PROMPT establece un mantenimiento de las habilidades de entre seis y 12 meses25, y es algo que deberá evaluarse en nuestro escenario. De igual manera, desconocemos cómo la suspensión de cursos provocada por la pandemia puede afectar al mantenimiento de las habilidades mencionadas.
Podemos extraer de nuestros resultados y de la evidencia disponible de diferentes grupos del mundo como EE. UU. (Dalas), Australia (Victoria) o UK (Bristol) que parece estar demostrado que la simulación clínica multiprofesional es una herramienta útil en la reducción de la morbilidad obstétrica asociada a la DH17,19,25 y que no son necesarios más estudios en nuestro país para una implantación generalizada de este tipo de entrenamiento.
Aquellos programas sencillos en los que se aborda la habilidad clínica manual por personal experto con medios locales y simuladores de baja fidelidad (metodología seguida por PROMPT), es la base del éxito para una reducción de la parálisis braquial obstétrica.
ConclusionesA pesar de no contar con datos fiables previos al programa de entrenamiento, nuestros resultados parecen indicar una reducción de las complicaciones asociadas a DH tras esta formación, ya que se observa una reducción próxima al 90% en la incidencia de PBO del período 2017-2018 (primeros años tras el inicio del entrenamiento) al 2019-2020 (momento en el que la mayoría de profesionales habían realizado mínimo un curso), además de la ausencia de PBO permanentes tras la implantación de este programa de entrenamiento (2017 en adelante) y a diferencia de lo observado con anterioridad (2008-2016). Esta evidencia local, junto con la de países de nuestro entorno, podría animar al registro normalizado de las emergencias obstétricas y a la organización de talleres locales basados en simulación para la resolución de las mismas, con el fin de conocer la morbilidad presente en los paritorios españoles y generar un entorno más seguro.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Rita Salvador López, Sara Cruz Melguizo, Amelia Sanz Lorenzana, Gema Iglesias Escalera, Ana Malalana Martínez, Blanca Diez de los Ríos Quintanero, María Luisa de la Cruz Conty, Begoña Encinas Pardilla y Oscar Martínez Pérez.