Determinar la prevalencia de ingresos hospitalarios por enfermedades psicosomáticas en la edad adolescente. Definir la sintomatología más frecuente que acompaña a estos trastornos, los factores desencadenantes, las pruebas complementarias realizadas y la posible existencia de patología psiquiátrica en las figuras parentales.
Pacientes y métodoSe llevó a cabo un estudio descriptivo de tipo retrospectivo, durante el período comprendido entre enero de 2002 y agosto de 2006, en pacientes de 10 a 18 años ingresados en el Hospital Infantil Universitario Niño Jesús cuyo diagnóstico al alta incluía patología de origen psicosomático.
ResultadosEl número de historias recogidas fue de 33, lo que representa una prevalencia del 2,6 %. Se encontró un predominio de pacientes con sexo femenino, con edad media de 11,5 años, cuyo síntoma más frecuente fue el dolor abdominal aislado o acompañante de otra patología. La duración del síntoma antes de acudir al hospital fue de 11 días. En 13 de los 33 casos (39,4 %) existían síntomas previos de etiología psicosomática. El estudio complementario fue negativo en todos los casos. La media de ingreso fue de 5 días. Se encontraron factores desencadenantes en 21 de los 33 (63,6 %), de los cuales los problemas escolares fueron los más frecuentes. En 7 de los 33 (21 %) existían antecedentes de patología psiquiátrica familiar.
ConclusionesEl síntoma somatomorfo más frecuente de ingreso en adolescentes fue el dolor abdominal, y existieron factores desencadenantes estresantes en la mayoría de los pacientes. El estudio complementario para descartar patología somática no encontró alteraciones significativas. En un caso de cada cinco existe patología psiquiátrica familiar. Es recomendable la atención al enfermo de forma multidisciplinaria desde el inicio del ingreso mediante técnicas de interconsulta y enlace.
To determine the prevalence of hospital admissions due to psychosomatic diseases in the adolescents. To define the most frequent symptomatology that accompanies these disorders, the triggering factors, the complementary tests made and the possible existence of psychiatric illness in the parents.
Patients and methodA retrospective study was carried out with patients of 10 to 18 years who were admitted to the Niño Jesús Children’s Hospital during the period from January 2002 to August 2006, whose discharge diagnosis included symptomatology of psychosomatic origin.
ResultsThe number of medical histories was 33. In this period the frequency of admissions due to psychosomatic diseases was 2.6 %. We found a predominance of female patients, with an average age of 11.5 years; the most frequent symptom was abdominal pain, isolated or accompanied by other pathology. The duration of the symptom before going to the hospital was 11 days. In 13/33 (39.4%) of the cases previous symptoms of psychosomatic aetiology existed. The complementary study to discard organic disease was negative in all cases. The average stay was 5 days. The existence of triggering factors was found in 21/33 (63.6 %), school problems being the most common. In 7/33 (21%) there was a family history of psychiatric disease.
ConclusionsThe most frequent somatic symptom was abdominal pain, being the triggering factor in most of the patients. The complementary study did not find significant abmormalities. In one out of five cases there was a family history of psychiatric disease. It is recommended to give these patients multidisciplinary care from the beginning of the stay, using consultation and link technique.
La patología psicosomática está adquiriendo un papel relevante en la práctica médica pediátrica, al incrementarse el número de consultas de pacientes aquejados de estos procesos. La encrucijada de las enfermedades psicosomáticas consiste en la interacción de lo biológico y de lo psicológico en el desencadenamiento, mantenimiento y superación de la clínica, de tal modo que nos remite a una forma de reaccionar del sujeto. La adolescencia es una etapa de cambios en la que la personalidad del individuo se está desarrollando y toman importancia situaciones que producen tensión, existiendo gran influencia de las figuras parentales y de los pares. Los trastornos de presentación psicosomática en esta etapa pueden ser intencionales, haciendo aún más complejo el diagnóstico1–5.
Los trastornos de expresión corporal se pueden clasificar en psicosomáticos, que son aquéllos con alteraciones anatómicas o fisiológicas de una enfermedad médica conocida, y en otros trastornos con hallazgos exploratorios incongruentes que se subdividen según exista o no control voluntario de los síntomas. Dentro de estos últimos se encuentra la simulación (motivación económica o legal), el trastorno facticio (motivación psicológica) y los trastornos por somatización (de conversión, dismorfofobia, síndromes dolorosos e hipocondría).
Se sabe que existen factores de vulnerabilidad para el riesgo psicosomático. Dentro de ellos se encuentran los rasgos alexitímicos (muy típicos en la etapa preadolescente y en la adolescencia), que se caracterizan por la incapacidad para distinguir e identificar sentimientos y sensaciones corporales y por la gran dificultad para expresar verbalmente las emociones propias y el reconocimiento de las ajenas. Otros factores predisponentes serían la inestabilidad e irregularidad del funcionamiento psíquico, la rigidez funcional y la sensibilidad emocional excesiva; estas características son propias de la personalidad del adolescente, que le hacen sentirse aislado del mundo exterior.
Para profundizar en el tema también hay que tener en cuenta la disminución de la calidad de vida y el absentismo escolar. Los especialistas en medicina de la adolescencia consideran que lo más complicado es la identificación del factor desencadenante de la sintomatología somática; por ello, para el tratamiento de estas patologías se requiere un enfoque multidisciplinario adaptado a cada enfermo.
MATERIAL Y MÉTODOSEstudio descriptivo de tipo retrospectivo, llevado a cabo entre enero de 2002 y agosto de 2006, de las historias clínicas de pacientes de 10 a 18 años que al alta presentaban diagnóstico de patología psicosomática, tras realizar una búsqueda en el Servicio de Documentación y Archivo del Hospital Infantil Universitario Niño Jesús de Madrid. Se registraron las siguientes características: edad, sexo, síntoma actual, tiempo de evolución del mismo, existencia de algún posible factor desencadenante en los 6 meses previos, pruebas complementarias realizadas divididas en básicas (hemograma, bioquímica, gasometría, análisis de orina) y pruebas específicas, duración de la estancia hospitalaria, existencia de síntomas psicosomáticos previos y de antecedentes psiquiátricos familiares. Se excluyó del estudio a aquellos pacientes que presentaron patología orgánica de base en el momento inicial o durante su evolución posterior, y a aquellos que tuvieron alteraciones en las pruebas complementarias.
RESULTADOSSe identificaron 33 pacientes con patología psicosomática, cifra que corresponde al 2,6 % de los ingresos en nuestro hospital de enero de 2002 a agosto de 2006 para edades comprendidas entre los 10 y los 18 años. La edad media fue de 11,5 años. Un total de 21 casos (63 %) eran varones. El síntoma más frecuente fue el dolor abdominal, principalmente como síntoma aislado o acompañando a otra sintomatología (tabla 1).
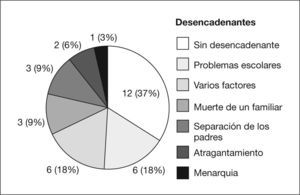
Se encontraron factores desencadenantes en 21 pacientes (63,6 %), de los cuales los problemas escolares fueron los más frecuentes (fig. 1).
El tiempo medio de evolución de la sintomatología hasta el momento de acudir al hospital fue de 11 días; el período más corto fue de 2h por cuadro clínico de vómitos y dolor abdominal, y el más largo, de 75 días por encopresis. La estancia media hospitalaria fue de 5 días; se observó un tiempo mínimo de 24h en un paciente que ingresó por vómitos, y el tiempo máximo correspondió a un ingreso de 12 días por seudocrisis convulsiva. Se realizaron pruebas complementarias básicas (hemograma, bioquímica general, gasometría y análisis de orina) en todos los casos, y en 24 (72,7 %) se completó el estudio con pruebas específicas (tabla 2).
Pruebas específicas realizadas según la sintomatología encontrada
| Síntoma | Pruebas específicas, número de pacientes (%) |
| Dolor abdominal | Ecografía abdominal, 5 (62,5); test de aliento, 4 (50)Otros: radiografía de caderas, 2 (25); interconsulta a Cirugía, 2 (25); coprocultivo, 2 (25); amilasa y lipasa, 2 (25); resonancia abdominal, 1 (12,5); radiografía de tórax, 1 (12,5); radiografía de abdomen, 1 (12,5); tránsito intestinal, 1 (12,5); estudio endoscópico, 1 (12,5); interconsulta a Gastroenterología, 1 (12,5) |
| Sintomatología múltiple | Ecografía abdominal y pélvica, 4 (57,1); electroencefalograma, 4 (50)Otros: test de aliento, 2 (25); coprocultivo, 1 (12,5); amilasa y lipasa, 1 (12,5); estudio endoscópico, 1 (12,5); radiografía de senos, 1 (12,5); radiografía abdominal, 1 (12,5) |
| Vómitos aislados | Interconsulta a Psiquiatría, 1 (14,2); test de aliento, 1 (14,2) |
| Cefalea | TC, 3 (60); electroencefalograma, 2 (40)Otras: RM cerebral, 1 (20); interconsulta a Psiquiatría, 1 (20) |
| Disfagia | Interconsulta a Psiquiatría, 2 (100); esofagograma, 1 (50) |
| Seudocrisis convulsiva | Electroencefalograma, 1 (100) |
| Encopresis | Manometría anorrectal, radiografía de tórax, coprocultivo, TC craneal, RM cerebraly de cono medular, tránsito intestinal e interconsulta a Psiquiatría, 1 (100) |
| Tortícolis | TC craneal, RM cervical y de fosa posterior, 1 (100) |
RM: resonancia magnética; TC: tomografía computarizada.
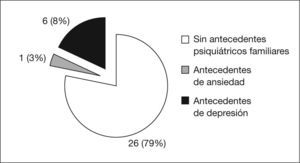
En 13 de los pacientes (39,4 %) se encontró sintomatología previa de probable etiología psicosomática, cuyo síntoma más frecuente fueron los vómitos. En 3 pacientes (9 %) se observó múltiple sintomatología previa y en 4 (28,5 %), antecedentes psicológicos (ambliopía psicológica, depresión, ansiedad y trastorno del comportamiento). En 7 de los pacientes estudiados (21 %) existían antecedentes de patología psiquiátrica familiar, de los cuales el más frecuente fue la depresión en la figura materna (fig. 2).
DISCUSIÓNEl perfil del paciente de este estudio es el de una niña de 11,5 años de edad que presenta dolor abdominal inespecífico aislado o que está asociado a otra patología, y que acude al hospital cuando había pasado una media de 11 días desde que apareciera el síntoma, y en un alto porcentaje de casos, tras haber presentado manifestaciones previas de enfermedad psicosomática. Para su diagnóstico se utilizan pruebas básicas y específicas, sin que se encuentren alteraciones en los resultados. La media de ingreso es de 5 días. Este patrón concuerda con el de otros trabajos6–14; no obstante, en éstos se observa que el tiempo de evolución de los pacientes fue cercano al mes de duración. En otros artículos, la patología fue más frecuente en varones adolescentes15.
Se hallaron factores desencadenantes en 21 de los pacientes (63,6 %), los más frecuentes de los cuales fueron los problemas en el ámbito escolar y los problemas familiares (separación de figuras parentales, enfermedad crónica o muerte de algún familiar)6,9,16–18. Otros desencadenantes descritos en la bibliografía son la inmigración, un nivel socioeconómico bajo8 y la patología psiquiátrica19,20. En este estudio se observaron otros desencadenantes diferentes a los referidos, como menarquia y atragantamiento.
El síntoma que se encontró en mayor medida fue el dolor abdominal, tanto aislado como asociado a otra sintomatología, seguido de los vómitos y, en tercer lugar, la cefalea. Como casos de sintomatología poco habitual destaca un caso de un paciente que cursó con encopresis de 75 días de evolución, una seudocrisis convulsiva, dos casos de disfagia y un caso de tortícolis.
De todos los pacientes con la sintomatología actual, 13 (39,4 %) habían presentado síntomas previos de etiología psicosomática6–12,15,16, el más frecuente de los cuales fueron los vómitos.
En 24 casos (72,7 %) fue preciso llevar a cabo pruebas complementarias específicas, como estudios de alto nivel de radiación corporal (tomografía computarizada), que se realizaron en 3 de los enfermos con cefalea (60 %), y que tuvieron como resultado la normalidad en todos los casos; este dato coincide con los estudios al respecto6. Se realizaron una amplia variedad de pruebas (analíticas, radiológicas y endoscópicas) en los pacientes con dolor abdominal. En éstos sería recomendable escalonar los pasos diagnósticos para evitar pruebas innecesarias21.
En este trabajo, sólo en 5 de los casos recogidos (15,1%) se tramitó una interconsulta a Psiquiatría, a diferencia de otros artículos, donde fue más solicitada6. Esto podría explicarse por la diferente disponibilidad de cada hospital y por la necesidad de describir las indicaciones de dicha interconsulta1–5.
Había antecedentes psiquiátricos familiares en 7 pacientes (21 %), predominando la patología depresiva en figuras parentales principalmente maternas6,10.
En la actualidad, existe una frecuencia creciente de los trastornos psicosomáticos en la práctica pediátrica1,22,23 y un escaso conocimiento de éstos por parte de la pediatría clínica. Como consecuencia de ello, se solicitan abundantes pruebas diagnósticas cuyos resultados son normales en la inmensa mayoría de los casos. Parece adecuado sugerir la realización de una buena anamnesis psicosocial para encontrar posibles factores desencadenantes que ayuden a encaminar el estudio de estos pacientes; ya que no se debe olvidar que los síntomas físicos sólo son un reflejo del estado psicobiológico del enfermo.