Los pacientes en seguimiento por unidades de cuidados paliativos pediátricos (UCPP) pueden ingresar en el hospital por distintas circunstancias. Cuentan con características dispares en sus necesidades y en las situaciones clínicas que presentan. El objetivo de este estudio es presentar datos correspondientes a los pacientes ingresados a cargo de la UCPP de la Comunidad Autónoma de Madrid.
MétodosEstudio retrospectivo observacional realizado a partir de las historias clínicas de la UCPP. Periodo: enero-2011 a diciembre-2016.
ResultadosDe los 499 pacientes seguidos en ese periodo, 166 (33%) ingresaron en alguna ocasión, generando un total de 314 episodios. El principal motivo de ingreso fueron los problemas respiratorios (34%). El motivo más frecuente de ingreso para intervención quirúrgica fue la realización de una gastrostomía (23 pacientes). En este periodo, 46 pacientes fallecieron durante el ingreso, siendo el motivo más frecuente el ingreso por problemas respiratorios (18/46), seguido de los ingresos por agonía (11/46). El 59% de los ingresos duró menos de 7 días y el 88%, 15 días o menos.
ConclusionesLos motivos y las características de los ingresos hospitalarios a cargo de una UCPP son heterogéneos, siendo los motivos más frecuentes los problemas respiratorios. La duración de la estancia hospitalaria es equiparable a la de unidades de cuidados paliativos de atención aguda. La creación de unidades específicas con posibilidad de ingreso hospitalario a cargo de las mismas puede ayudar a mantener la continuidad asistencial.
Patients may be admitted to hospital by paediatric palliative care units (PPCU) for different reasons, due to their different needs and clinical problems. The objective of this study is to present the data of patients admitted to the PPCU of the Autonomous Community of Madrid.
MethodsDescriptive retrospective study was conducted by reviewing the clinical records of the PPCU between January 2011 and December 2016.
ResultsOf 499 patients attended in this period, 166 (33%) were admitted to hospital at some point, generating a total of 314 episodes. Respiratory problems (34%) were the main cause of admission. Gastrostomy intervention (23 patients) was the commonest reason for a surgical admission. In this period, 46 patients died during hospitalisation. The highest frequencies of death, according to the admission cause, were respiratory problems (18 out 46) and end-of-life care (11 out 46). More than half (59%) of admissions lasted less than 7 days and 88% were 15 days or less.
ConclusionsThe causes and characteristics of the hospital admissions at a PPCU are heterogeneous, with respiratory problems being the most common cause of admission. The duration of the hospitalisation appears to be similar to that described for acute palliative care units. The creation of a specific PPCU that can refer their patients for hospital admission might help to improve continuity of care.
En los últimos 10 años los cuidados paliativos pediátricos (CPP)1,2 han experimentado un desarrollo exponencial en nuestro país3, como demuestra la puesta en marcha de nuevos equipos de CPP o la creación de la Sociedad Española de Cuidados Paliativos Pediátricos en el año 2016. Desde el análisis y la elaboración de estándares del Ministerio de Sanidad en el año 20144, algunas comunidades autónomas han actualizado y puesto en marcha recursos destinados a cubrir la atención paliativa pediátrica. Sin embargo, sigue existiendo heterogeneidad en los recursos existentes entre y dentro de las comunidades autónomas sin un modelo organizativo común5. El rápido crecimiento de los CPP hace necesario compartir los datos existentes sobre el empleo de recursos en esta materia. Determinadas situaciones pueden hacer que estos pacientes tengan que ingresar en centros hospitalarios, siendo necesarios dispositivos específicos para ello4.
El objetivo de los CPP es ofrecer una atención activa de las necesidades físicas, psicológicas, sociales y espirituales de los niños con enfermedades incurables y sus familias6,7, aumentando su calidad de vida. El lugar preferente para mantener esta atención es el domicilio. Existen distintos modelos organizativos de atención8, como las estructuras tipo hospice9, los equipos de atención domiciliaria y hospitalización a domicilio, los equipos de soporte hospitalarios o las unidades de CPP (UCPP), independientes pero integradas en los hospitales. Estos recursos pueden imbricarse en un mismo dispositivo asistencial, existiendo recomendaciones que defienden que la mejor forma de conseguir mejorar la calidad de vida de estos pacientes y sus familias es a través de una red integrada creada en torno a equipos específicos10. La complejidad de estos pacientes y la necesidad de mantener la continuidad asistencial hace que el escenario ideal sea aquel en el que el equipo responsable de su atención domiciliaria pueda asumir su atención hospitalaria ambulatoria y en ingresos7,8.
La UCPP de la Comunidad de Madrid se fundó en el año 2008, habiendo atendido desde entonces a aproximadamente 700 pacientes. En el momento actual cuenta con 6 médicos, 7 enfermeras, 2 trabajadores sociales, 2 psicólogas, una secretaria administrativa y el apoyo específico de una farmacéutica del HIU del Niño Jesús, donde la unidad está ubicada físicamente. Proporciona 3 niveles de atención según las necesidades de cada paciente. En caso de ser necesario el ingreso hospitalario, los pacientes pueden ingresar a cargo de la UCPP en el HIU del Niño Jesús o en su servicio u hospital de referencia si esa es su preferencia, sirviendo la UCPP de apoyo para la toma de decisiones de su equipo responsable. Asimismo, pacientes previamente ingresados en el HIU del Niño Jesús a cargo de otros servicios (neurología, oncología, cuidados intensivos1) pueden pasar a ser responsabilidad de la UCPP en un ingreso.
El objetivo de este estudio es presentar los datos correspondientes a los ingresos hospitalarios realizados a cargo de la UCPP en el HIU del Niño Jesús entre enero de 2011 y diciembre de 2016.
MetodologíaEstudio retrospectivo observacional realizado a partir de las historias clínicas de la UCPP. Los datos corresponden al periodo comprendido entre enero de 2011 y diciembre de 2016. Se recogieron los siguientes datos:
- •
Datos epidemiológicos: género, edad al ingreso y grupo de enfermedad según la clasificación de la Association for Children with Life-threatening or Terminal Conditions and their Families (ACT)11 a la que pertenecía el paciente (tabla 1).
Tabla 1.Clasificación por trayectorias clínicas de la Association for Children with Life-threatening or Terminal Conditions and their Families
Grupo I Situaciones de riesgo para la vida en las que es posible el tratamiento curativo (por ejemplo, cáncer) Grupo II Enfermedades limitantes en las que la muerte prematura es inevitable pero precedidas de periodos de tratamiento intensivo para prolongar la vida (fibrosis quística, infección por VIH, distrofia muscular de Duchenne, etc.) Grupo III Enfermedades progresivas sin curación que pueden prolongarse durante años (enfermedades neurodegenerativas, síndromes polimalformativos, etc.) Grupo IV Enfermedades irreversibles pero no progresivas que pueden llevar a la muerte prematura y que asocian comorbilidad importante (parálisis cerebral infantil) - •
Características del ingreso: motivo principal de ingreso (respiratorio, neurológico, intervención quirúrgica, digestivo, descompensación metabólica, valoración de cuidados, agonía u otros); paciente procedente de derivación (sí/no y, en caso afirmativo, servicio de origen), duración del ingreso (días), fallecimiento durante el ingreso (sí/no). En los pacientes con más de un ingreso se recogió si correspondieron a reingresos (ingreso en los primeros 30 días tras el alta), diferenciándose entre reingresos precoces (<8 días tras el alta) o tardíos (8-30 días).
Para el análisis descriptivo de los datos empleamos el programa IBM SPSS Satistics® versión 22 para Macintosh. Presentamos los datos a modo de cifra absoluta o como frecuencia relativa en forma de porcentaje. Para la descripción de los datos se calculó la mediana, el rango intercuartílico (RIC) y el rango. Para la comparación de variables se empleó la t de Student para variables cuantitativas.
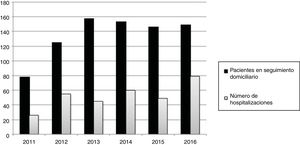
ResultadosCaracterísticas de los ingresos: uno de cada 3 pacientes en seguimiento requirió ingresoEn el periodo de estudio, del total de 499 pacientes atendidos por la UCPP, 166 (33%) ingresaron en el hospital en una o más ocasiones, generando un total de 314 ingresos. Con respecto al número de pacientes seguidos en atención domiciliaria (fig. 1), se observa un aumento desde el primer año en el número de ingresos en paralelo al aumento de pacientes en seguimiento domiciliario.
Las características de los pacientes se muestran en la tabla 2. Sobre la distribución por género, 93 fueron varones, presentando este grupo 204 ingresos (60% de los pacientes y 65% de los ingresos). No se observaron diferencias en el número de ingresos entre varones y mujeres (p<0,05). El rango de edad abarca de 25 días a 28 años y un mes; la mediana se sitúa en 8 años y 3 meses (RIC: 2 años y 3 meses-14 años y 3 meses).
Características de los ingresos
| Número total de pacientes | % | |
|---|---|---|
| Género por ingreso | ||
| Varón | 204 | 65 |
| Mujer | 110 | 35 |
| Ingresos por edad | ||
| <1 mes | 1 | 0,3 |
| 1 mes-1 año | 31 | 9,8 |
| 1 año-2 años | 29 | 9,2 |
| 2 años-5 años | 52 | 16,6 |
| 5 años-12 años | 98 | 31,2 |
| 12 años-18 años | 74 | 23,6 |
| >18 años | 29 | 9,2 |
| Grupo ACT | ||
| I | 20 | 7 |
| II | 3 | 1 |
| III | 89 | 28 |
| IV | 202 | 64 |
| Duración del ingreso en días | ||
| <7 | 185 | 58,9 |
| 7-15 | 92 | 29,3 |
| 16-20 | 12 | 3,8 |
| 21-30 | 16 | 5,1 |
| ≥31 | 9 | 2,9 |
| Ingresos por paciente | ||
| Un ingreso | 101 | 60,8 |
| 2 ingresos | 34 | 20,5 |
| 3 ingresos | 11 | 6,6 |
| 4 ingresos | 9 | 5,4 |
| 5 ingresos | 2 | 1,2 |
| 6 ingresos | 5 | 3 |
| 7 ingresos | 1 | 0,6 |
| 8 ingresos | 1 | 0,6 |
| 9 ingresos | 1 | 0,6 |
| 12 ingresos | 1 | 0,6 |
Atendiendo a la clasificación de la ACT, los grupos con más ingresos fueron el iv (64%) y el iii (28%). Solo un 7% corresponden a pacientes del grupo i. Hubo solamente 3 ingresos en paciente del grupo ii.
Con respecto al número de ingresos por paciente, el 87% de los pacientes ingresaron 3 o menos veces y el 60,8% tuvieron un único ingreso. La mediana de ingresos entre los pacientes que lo hicieron fue de 1 (RIC:1-2). Se produjo el reingreso en 26 ocasiones, el 8,2% del total de ingresos. En 9/26 se trató de reingresos precoces (<8 días tras el alta) y en 17/26, tardíos (entre 8-30 días tras el alta). En 14 ocasiones (6 precoces y 14 tardíos) el reingreso se produjo por el mismo motivo que el ingreso previo. La mediana de duración de ingresos fue de 5 días (RIC: 3-11; rango: 1-195). El 88% de los ingresos tuvieron una duración igual o inferior a 15 días y el 59%, menor de 7 días. De los 314 episodios, 25 ingresos (8%) duraron más de 3 semanas.
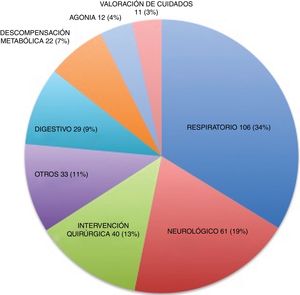
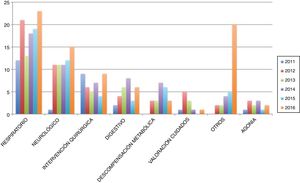
Características clínicas de los ingresos: predominio de ingreso por problemas respiratorios y neurológicosEl motivo de ingreso más frecuente (fig. 2) fueron los problemas respiratorios (34%) tanto globalmente como en todos los años por separado del estudio (fig. 3), seguidos de los problemas neurológicos (19%). A lo largo de los años se produce un aumento de los ingresos clasificados bajo el apartado «otros», hasta ser el segundo en frecuencia en 2016. En este grupo, el principal motivo de ingreso fue para respiro de los cuidadores (11 pacientes), seguido del control del dolor (7 pacientes) y las complicaciones cardiovasculares (4 pacientes).
El 33,4% de los ingresos procedían de derivaciones de otros servicios (tabla 3). Los servicios de origen más frecuentes fueron cirugía pediátrica (23 ingresos), cuidados intensivos pediátricos (22 ingresos) y pediatría (21 ingresos). Dos pacientes ingresaron desde otros hospitales para continuidad de cuidados.
Origen de los ingresos producidos tras la derivación desde otros servicios
| Derivación desde otros servicios (%) | ||
|---|---|---|
| Sin derivación | 210 | (66,8) |
| Otros hospitales | 2 | (0,3) |
| Cirugía Pediátrica | 23 | (7,3) |
| Cuidados Intensivos | 22 | (7) |
| Pediatría | 21 | (6,6) |
| Traumatología | 14 | (4,4) |
| Neurología | 10 | (3,1) |
| Neurocirugía | 5 | (1,6) |
| Oncología | 4 | (1,3) |
| Gastroenterología | 3 | (0,19) |
| Neumología | 1 | (0,3) |
Durante el tiempo de estudio se produjeron 40 ingresos para intervenciones quirúrgicas; 23/40 fueron para realización de gastrostomía, 9/40 para intervenciones ortopédicas y 5/40 para inserción de bomba intratecal de baclofeno.
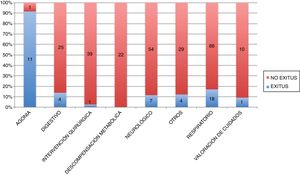
Exitus en los ingresos: el 20% de los pacientes atendidos por la UCPP fallecieron durante el ingresoSe produjo el fallecimiento en un total de 46 ingresos. Esto supone un 14% con respecto al total de ingresos, un 27% de los pacientes que ingresaron alguna vez en el periodo de estudio y un 20% de los fallecimientos totales atendidos por la UCPP en el periodo de estudio. En números absolutos, el grupo con un mayor número de fallecimientos fue el de motivos respiratorios (18/46; 17% de los ingresos por motivos respiratorios). El ingreso por agonía se produjo en 12 pacientes (fig. 4), después de que el equipo detectará que el paciente se encontraba en el periodo final de la vida. Uno de estos pacientes fue trasladado finalmente a su domicilio. Esto supone una frecuencia de fallecimiento de 11/12 pacientes.
DiscusiónEn este estudio se presentan los datos correspondientes a los ingresos hospitalarios de la UCPP de la Comunidad de Madrid, localizada en el HIU del Niño Jesús. Desde nuestro conocimiento, este es el primer estudio que describe las características de los ingresos hospitalarios a cargo de una UCPP en España. En nuestro estudio, ingresó uno de cada 3 pacientes atendidos por la UCPP, con una duración inferior a 15 días en casi el 90% de los casos. Los pacientes que ingresaron predominantemente presentaban enfermedades neurológicas (grupos iii y iv de la ACT) con motivos de ingreso heterogéneos, siendo el grupo más frecuente el de problemas respiratorios. Solo un 27% de los pacientes que ingresaron (el 20% del total de pacientes atendidos por la UCPP en este periodo) fallecieron durante uno de estos ingresos.
Desde el punto de vista epidemiológico se observa en nuestra serie un predominio de varones, con una distribución por edades heterogénea. La baja incidencia de ingresos en menores de un mes, a pesar de constituir el grupo en el que se produce el 50% de los fallecimientos por causas previsibles15, se podría explicar en gran parte porque la mayoría de estos pacientes permanecen ingresados en las unidades de neonatología. Además, un 9,2% de los ingresos se produjeron en pacientes mayores de 18 años. Esto estaría justificado por la presencia en adultos jóvenes de enfermedades que por sus características (diagnóstico en la infancia, trayectoria clínica, etc.) requieren de una atención y manejo pediátricos4. A este respecto, hay que recordar que un 39% de los pacientes que ingresaron lo hicieron en más de una ocasión, con una tasa de reingresos similar a la de estudios previos12,13.
La gran mayoría de los pacientes pertenecieron a los grupos iv y iii de la ACT. Estos grupos se corresponden, en su mayoría, a pacientes con enfermedades neurológicas graves, asociadas muchas veces a comorbilidades respiratorias y/o digestivas crónicas y/o dependencia de dispositivos (soporte respiratorio domiciliario, soporte enteral artificial, etc.). En contraste, a pesar de que según registros internos del servicio aproximadamente el 30% de nuestros pacientes tienen una enfermedad oncológica y quedarían incluidos en el grupo i, solo un 7% de los ingresos pertenecieron a este grupo. Existen distintas explicaciones para este fenómeno, desde la posibilidad de que estos pacientes ingresen en el servicio de oncología recibiendo atención conjunta por ambos servicios, a una menor cobertura en el tiempo de estos pacientes que justifique una menor posibilidad de ingreso a cargo de la UCPP. Sin embargo, en este estudio no contamos con datos suficientes para esclarecerlo. En cuanto a la baja prevalencia del número de ingresos correspondientes al grupo ii, en nuestra unidad solo se han atendido 8 pacientes de este grupo. Muchas de las enfermedades incluidas en él (sida, fibrosis quística, etc.) cuentan con una mayor supervivencia en países desarrollados, asociada a la existencia de tratamientos que retrasan el empeoramiento causado por la enfermedad.
Las causas más frecuentes de ingreso (figs. 2 y 3) fueron los problemas respiratorios y neurológicos, y se corresponden con problemas característicos de los pacientes con afectación neurológica grave, siendo estos datos congruentes con los de trabajos previos14–16. Serían necesarios nuevos estudios que caracterizasen los motivos específicos de ingreso dentro de cada grupo, así como las necesidades de soporte de cada ingreso, especialmente en los grupos más frecuentes, como el de problemas respiratorios. De entre las intervenciones quirúrgicas, la más común fue la realización de gastrostomía, uno de los dispositivos más utilizados en CPP12,17 tanto por el potencial efecto que esta intervención puede tener para evitar ingresos por infecciones respiratorias15 como para potencialmente mejorar el control de los síntomas y la calidad de vida de los pacientes con disfagia, si bien la evidencia a este respecto es todavía controvertida.
Es destacable el incremento en el año 2016 de los ingresos por «otros motivos» (fig. 3). Dentro de este grupo, los motivos más frecuentes fueron los ingresos para control del dolor y los ingresos para respiro de los cuidadores. Este cambio de tendencia podría estar en relación con una mayor complejidad en el control de síntomas o en la situación de los pacientes. Sería necesario estudiar esta evolución en los años posteriores al estudio. Cabe mencionar que los ingresos por respiro en centros hospitalarios18 serían prevenibles de existir estructuras específicas, como los hospice, para el cuidado de estos pacientes en el final de la vida9. A día de hoy no existe en España ningún centro que cumpla los requisitos para funcionar como hospice pediátrico.
En cuanto al tiempo de ingreso, la mediana y el RIC, así como la tasa de reingresos, son similares a los de la Unidad de Niños con Patología Crónica Compleja del Hospital Infantil La Paz17, que atiende pacientes con características similares a las nuestras, donde se observó una mediana de duración de 6 días y un RIC de 3 a 14 días. Son necesarios más estudios que analicen los factores asociados a la duración del ingreso y las posibles medidas para disminuirlos12. La posibilidad de contar tras el alta hospitalaria con atención domiciliaria continuada19 y con herramientas basadas en telemedicina20,21 podría favorecer el alta precoz de los pacientes.
Sobre la derivación desde otros servicios, se produjo en un tercio de los casos (tabla 3). Las derivaciones desde cirugía pediátrica se realizaron en el contexto de postoperatorios de gastrostomías. La posibilidad de favorecer la transición y adecuar las medidas entre cuidados intensivos y cuidados paliativos ya fue analizada en otra publicación1 a raíz de la experiencia en nuestra unidad con las unidades de cuidados intensivos de la Comunidad de Madrid. El presente estudio no analiza si, previamente al ingreso en los distintos servicios, los pacientes recibían seguimiento por parte de la UCPP o si estos ingresos fueron el primer punto de contacto entre los pacientes y la UCPP. Tampoco se estudian los posibles ingresos en otros servicios del hospital o en servicios de referencia en otros centros, donde la UCPP podría participar como servicio de apoyo. Estos datos serían necesarios para caracterizar la atención global de los pacientes, si bien el objetivo de este estudio era caracterizar la actividad llevada a cabo en los ingresos propios de la UCPP.
En relación con el fallecimiento (fig. 4), a pesar de describirse el domicilio como el lugar más adecuado para que este ocurra22,23, trabajos previos muestran una mayor prevalencia de estos en el ámbito hospitalario24. El fallecimiento en el domicilio parece favorecer el proceso de duelo para la familia, reduciendo las necesidades de apoyo social y psicológico25. De forma global, y al contrario, por lo tanto, de lo hallado en la literatura previa, los fallecimientos acaecidos en ingresos a cargo de la unidad constituyen solo un 20% del total de las defunciones atendidas por la UCPP. Esto parece un dato alentador que pondría de relieve la utilidad de contar con UCPP, si bien un grupo importante de pacientes podría haber fallecido a cargo de otros servicios o, incluso, en otros centros. En nuestra experiencia, contar con un equipo interdisciplinar en el que se integren psicólogos y trabajadores sociales es uno de los aspectos esenciales para poder atender integralmente las necesidades de estos pacientes y favorecer el domicilio y la familia como lugar y unidad fundamentales de cuidados del paciente8. No obstante, se debería estudiar el lugar exacto de fallecimiento del resto de los pacientes atendidos por la UCPP para describir y analizar adecuadamente este dato.
Este estudio presenta limitaciones importantes. Se trata de un estudio retrospectivo realizado a partir de registros de la UCPP y de documentación clínica, habiendo podido omitirse datos que resultarían de interés. Al no contar con un grupo con el que comparar no podemos determinar cuáles de los datos ofrecidos (tasas de ingreso, duración, etc.) serían mejorables. Los datos recogidos son fundamentalmente clínicos y administrativos, sin reflejar la problemática social y emocional inherente a estos problemas. Además, se presentan los datos de manera general, sin individualizar cada ingreso por las características de los pacientes. En estudios previos, los días de ingreso parecen variar en función del tipo de dolencia del paciente26, siendo mayor en aquellos con enfermedad oncológica o neuromuscular16, y especialmente cuando el paciente cuenta con afectación multisistémica. Teniendo en cuenta que los grupos iii y iv de la ACT se corresponden con pacientes con afectación neurológica grave, el grupo i con pacientes con cáncer, y que el 99% de nuestros ingresos correspondieron a pacientes de estas categorías, no podemos establecer un grupo de control. A falta de explorar la influencia de los factores ya mencionados (hospitalización a domicilio, asistencia continuada, telemedicina, etc.), la duración de los ingresos parece adecuarse a los estándares de unidades de agudos de la Sociedad Europea de Cuidados Paliativos8. La edad no se exploró comparativamente entre grupos, al no poder corregir otras variables que influyen en la tasa de ingresos, y podría ser un factor determinante, dado que los pacientes con menos de un año de vida pueden presentar una mayor tasa de ingreso en el final de la vida que el resto de grupos etarios24. Se excluyeron los datos correspondientes a los primeros 4 años de la UCPP para evitar el periodo de puesta en marcha de la unidad y reflejar cuáles son las características de la misma tras iniciar su funcionamiento. A pesar de ello, el número de hospitalizaciones crece a lo largo del periodo de estudio, en paralelo al número de pacientes en seguimiento por la UCPP. Son varios los factores que han podido influir, como un eventual aumento de la cobertura de la UCPP dentro de la Comunidad de Madrid o la complejidad cambiante de los pacientes. Los datos presentes no permiten estudiar estos fenómenos. La agrupación por motivos de ingreso impide conocer si este fue finalmente el principal problema durante el mismo o únicamente el motivo inicial. En nuestra experiencia, es frecuente que el motivo por el que un paciente permanece ingresado cambie y que la prolongación del ingreso o el empleo de recursos varíe a lo largo del tiempo.
Los datos de este estudio pueden no ser aplicables a otros entornos. Son necesarios más estudios que analicen las características de los pacientes con complejidad similar, para poder individualizar sus necesidades. En nuestro país hacen falta estudios epidemiológicos regionales que caractericen a la población susceptible de recibir CPP, el grado de cobertura existente y la dotación de recursos de cada dispositivo5. La integración de la atención psicológica y social en equipos sanitarios debe ser abordada específicamente, dado que puede ser un factor crucial para favorecer el domicilio como principal lugar de cuidados14.
ConclusiónLa puesta en marcha de UCPP debe responder a las necesidades específicas de estos pacientes. Exponemos por primera vez los datos correspondientes a la actividad hospitalaria de una unidad específica de CPP en nuestro país. En nuestro estudio se muestra que tan solo uno de cada 3 pacientes atendidos por la UCPP requirió ingreso y que en general lo hicieron en ingresos de corta duración. El motivo de ingreso más frecuente fueron los problemas respiratorios. Solo un 20% de los pacientes atendidos por la UCPP en este periodo fallecieron en un ingreso. Son necesarios estudios multicéntricos que permitan identificar y analizar los beneficios y las oportunidades de mejora que este tipo de unidades suponen para los pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Al personal que forma y ha formado parte de la Unidad de Cuidados Paliativos a lo largo de estos años, al resto del personal del Hospital Infantil Universitario Niño Jesús, por participar de la atención a nuestros pacientes, y a nuestros pacientes y sus familias, por incluirnos en sus vidas, en el hospital y en sus casas.