Bilbao, 6-8 de mayo de 2004
Pósters
Registro de trauma pediátrico en urgencias de pediatría: características de los pacientes
S. García González, M. González Balenciaga, J. Sánchez Etxaniz, S. Mintegi Raso, J. Benito Fernández y S. Capapé Zache
Urgencias de Pediatría. Hospital de Cruces. Vizcaya. España.
Objetivo: Describir las características de los traumatismos pediátricos (0-14 años) que ingresan en el hospital (Unidad de Observación [UO], planta y/o unidad de cuidados intensivos pediátricos [UCIP]).
Material y método: Estudio retrospectivo de 516 traumatismos pediátricos que precisan ingreso hospitalario entre abril de 2002 y diciembre de 2003.
Resultados: Entre abril de 2002 y diciembre de 2003 ingresaron 516 pacientes con traumatismos, 207 correspondientes a fracturas de extremidades aisladas no incluidas en el estudio global. De los 309 restantes, 214 (69,3 %) eran varones y el 50,6 % menores de 5 años. Los mecanismos más frecuentes fueron: caída casual, 95 (30,7 %), caída de altura, 54 (17,5 %) y accidentes de tráfico/atropello, 40 (12,9 %). Reciben atención prehospitalaria 98 (31,7 %). De éstos, 34 (34,6 %) acuden con inmovilización cervical, 13 (13,2 %) con inmovilización corporal, reciben líquidos intravenosos 17 (5,5 %), medicaciones 13 (4,2 %) y 4 (4 %) acudieron intubados. El 8,1 % fueron trasladados desde otro hospital. El pediatra atendió a todos los niños salvo a 5, 128 (41,4 %) junto con otro especialista. El especialista que más intervino fue el cirujano plástico en 66 (51 %). Los hallazgos en la exploración más frecuentes se encontraron en la cabeza 195 (63,1 %). El diagnóstico más frecuente fue el traumatismo craneal sin fractura ni lesión intracraneal 114 (36,8 %). Presentaron lesión intracraneal, 16 (5,1 %). Ingresaron 163 (52,7 %) en UO, 121 (39,1 %) en planta y 25 (8 %) en UCIP. De los 309, 22 (7 %) fueron politraumatismos. Fallecieron 2 niños.
Conclusiones:1. La atención prehospitalaria tiene un papel importante en la atención de algunos de estos niños, en nuestra serie hasta de un tercio. 2. El abordaje inicial en urgencias en ocasiones requiere la atención integrada de varios especialistas. 3. En nuestra serie casi el 10 % los consideramos graves porque precisan ingreso en UCIP y/o porque son politraumatismos. 4. Estos hechos recomiendan poseer un equipo de trauma pediátrico y una atención organizada y sistematizada a los traumatismos.
Procedimientos diagnóstico-terapéuticos en urgencias a los niños con traumatismos que ingresan en el hospital
M. González Balenciaga, S. García González, M. Vázquez Ronco, S. Mintegi Raso, J. Benito Fernández y S. Capapé Zache
Urgencias de Pediatría. Hospital de Cruces. Vizcaya. España.
Objetivo: Describir los procedimientos diagnóstico-terapéuticos realizados en urgencias de pediatría (UP) a los niños con traumatismos que precisan ingreso hospitalario (unidad de observación, planta y/o UCIP).
Material y métodos: Estudio retrospectivo de 516 traumatismos atendidos en UP previo al ingreso hospitalario entre abril de 2002 y diciembre de 2003. Se extraen datos del registro de trauma pediátrico.
Resultados: De los 516 traumatismos, se excluyeron 207 con fracturas de extremidades. En éstos, el pediatra de urgencias exclusivamente decidió el tipo de exploración radiológica y la analgesia a pautar.
En los 309 restantes, la prueba radiológica más realizada fue la radiografía de cráneo en 111 (35,9 %, alteradas el 36 %), en 89 (28,8 %) se realizó TC craneal (33 patológicas, 37 %: 16 lesiones intracraneales y 18 fracturas) y radiografía de tórax a 76 (24,5 %). Se realizaron 26 ecografías abdominales (8,4 %, alteradas el 30,7 %) y 13 TC abdominal (4,2 %, alteradas el 46,1 %). Se practicaron 50 radiografías cervicales (una alterada) y 29 radiografías de pelvis (una alterada).
Se canalizó vía periférica en 189 (61,1 %). No fue necesario ningún acceso venoso central. En 124 (40,1 %) se realizó analítica, recibieron líquidos IV 115 (37,2 %) y en 86 (27,8 %) se administró alguna medicación. Tres precisaron transfusión sanguínea.
Un paciente fue intubado en UP tras la administración de fármacos y cuatro fueron manejados con ventilación mecánica al acudir intubados al hospital. En dos se realizó toracocentesis y colocación de tubo de drenaje. Se colocó sonda urinaria y sonda nasogástrica en 7 y 6 pacientes, respectivamente.
Conclusiones:1. Aun en los niños con traumatismos que precisan ingreso la realización de procedimientos mayores en urgencias es excepcional. Esta excepcionalidad obliga a la necesidad de formación continuada en el paciente crítico. 2. El rendimiento de las exploraciones es irregular, siendo escaso en pruebas como la radiografía cervical y de pelvis y alto en pruebas como la TC abdominal.
Características de los niños con traumatismos atendidos en urgencias de pediatría que ingresan en cuidados intensivos
M. González Balenciaga, S. García González, E. Mora González, M. Vázquez Ronco, J. Benito Fernández y S. Capapé Zache
Urgencias de Pediatría. Hospital de Cruces. Vizcaya. España.
Objetivo: Describir las características de los niños con traumatismos atendidos en urgencias de pediatría (UP) que precisan ingreso en la unidad de cuidados intensivos pediátricos (UCIP).
Material y método: Estudio retrospectivo de 25 traumatismos que ingresaron en UCIP entre abril de 2002 y diciembre de 2003 tras abordaje inicial en UP. Se extraen datos del registro de trauma pediátrico.
Resultados: De los 25, 20 (80 %) eran varones y el 72 % mayores de 5 años. La mayoría de los niños (80 %) fueron atendidos entre las 16 y 24 h. Los accidentes de coche y bicicleta fueron los mecanismos más frecuentes, 6 y 5 casos, respectivamente.
De los 25, 19 (76 %) reciben atención prehospitalaria. Ocho niños (32 %) acuden con collarín cervical, 7 (28 %) con inmovilización corporal, 4 (16 %) intubados, 11 (44 %) reciben líquidos intravenosos y 8 (32 %) alguna medicación. El 36 % son trasladados desde otro centro hospitalario.
Todos los niños fueron atendidos por el pediatra de urgencias y 18 (72 %) junto con otro especialista, el que más intervino fue el neurocirujano en 7 casos (28 %).
Los hallazgos más frecuentes fueron a nivel de la cabeza (17, 68 %) y en 10 (40 %) alteración neurológica (Glasgow < 15).
El diagnóstico más frecuente fue la lesión intracraneal (19, 40 %), 5 (20 %) pacientes presentaron lesión intraabdominal. Hasta 10 (40 %) presentaron más de una lesión traumática.
Precisaron ingreso hospitalario más de 7 días 18 niños (72 %). Fallecieron 2 niños.
Conclusiones:1. Los niños que ingresan UCIP requieren en muchas ocasiones una atención organizada desde el momento que se produce el accidente hasta su llegada a un servicio de urgencias hospitalario donde la intervención de varios especialistas puede ser necesaria. Esto hace necesario la creación de programas de atención al traumatismo grave. 2. Las lesiones intracraneales y la presencia de más de una lesión traumática son las causas más frecuentes de ingreso en UCIP.
Actuación en urgencias pediátricas ante un traumatismo craneoencefálico
I. Echevarríaa, G. Navarroa, C. Camposa y J. Melendob
aUnidad de Urgencias. bUnidad de Cuidados Intensivos Pediátricos. Hospital Infantil Miguel Servet. Zaragoza. España.
Objetivos: Conocer las características epidemiológicas y clínicas de los traumatismos craneoencefálicos (TCE) atendidos en la unidad de urgencias y valorar la idoneidad del protocolo de atención a los TCE vigente, sobre todo en lo referente a la utilización de pruebas radiológicas y de la unidad de observación.
Métodos: Estudio retrospectivo de 575 TCE asistidos entre septiembre y diciembre de 2003, que suponen el 4,3 % de las urgencias de dicho período (n = 13.202).
Resultados: El motivo de consulta más frecuente fue caída accidental aislada (90 %). Los TCE fueron más frecuentes en varones (n = 389) y en menores de 3 años (55 %). Los TCE se produjeron con más frecuencia en viernes y domingos y en octubre (30,4 %). Precisaron ingresó en la unidad de observación el 27 %, con una estancia media de 4 h, siendo los pacientes de 1 a 3 años el grupo de edad predominante. El 7,8 % de los pacientes fue remitido desde otros centros, precisaron vigilancia en la unidad de observación el 55,6 % y se procedió al ingreso el 22 %. Del total de TCE, 31 pacientes precisaron ingreso (5,4 %), siendo el 54,7 % mayores de 3 años. El diagnóstico más frecuente fue fractura craneal (58 %). Se realizó radiografía de cráneo al 73 % de los pacientes atendidos y TC craneal al 67,7 % de los ingresos. La estancia media fue 4,6 días. Se produjo politraumatismo grave en el 10 % de los ingresos, siendo la precipitación la etiología más frecuente.
Comentarios: A pesar de las controversias, la radiografía de cráneo es una prueba habitual en nuestra unidad de urgencias. La observación durante las primeras horas tras el traumatismo es la pauta de actuación más frecuente ante un TCE. La utilización de la unidad de observación permite disminuir el número de ingresos hospitalarios. En presencia de vómitos, disminución de conciencia o fractura consideramos indicado el ingreso y/o TC craneal.
Traumatismo craneal pediátrico
J.A. Navascués, A. de la Huerga, C. Míguez, R. Marañón, P. Vázquez y J. Vázquez
Hospital Infantil Gregorio Marañón. Madrid. España.
Objetivos: Analizar algunos de los aspectos epidemiológicos de los traumatismos craneales pediátricos en nuestro medio.
Material y métodos: Entre enero de 1995 y abril de 2002 fueron ingresados en nuestro centro 2.633 niños por traumatismos, de los que 919 (34,9 %) sufrieron un traumatismo craneal y constituyen la población del presente estudio.
Resultados: Hubo un claro predominio del sexo varón (n = 607; 66,1 %). La distribución fue bastante homogénea en todas las edades, aunque predominaron los niños de 14-15 años (n = 178; 19,4 %). Los mecanismos más frecuentes fueron las caídas accidentales (37,8 %), seguidas de los atropellos (13,5 %), las precipitaciones (10,7 %), y los accidentes de automóvil (8,9 %). El 62,7 % fueron traumatismos craneales aislados y el 37,3 % asociados a lesiones extracraneales, principalmente del aparato locomotor (n = 144) y faciales (n = 142). Comparando ambos grupos (craneales y extracraneales), se hallaron grandes diferencias en cuanto a edad, etiología, gravedad, necesidad de cuidados intensivos, estancia hospitalaria y morbimortalidad, que fueron claramente superiores en el segundo grupo. Según la escala de coma de Glasgow, hubo 43 traumatismos craneales graves, 89 moderados y 787 leves. Sin embargo, en 6 de los moderados y en 24 de los leves se diagnosticaron lesiones intracraneales como hemorragias, hematomas y contusiones cerebrales, a pesar de que sólo se realizó TC craneal a un tercio y una décima parte de los niños, respectivamente. Casi la mitad de los traumatismos craneales graves se produjeron en accidentes de automóvil, y en ninguno de ellos los niños eran portadores de dispositivos de retención. Se realizaron 24 intervenciones neuroquirúrgicas en 21 pacientes. Los 10 niños que fallecieron habían sufrido un traumatismo craneal grave, siendo en este grupo la mortalidad del 23,3 %. Estos fallecimientos representaron el 76,9 % del total de muertes por trauma en el período de estudio.
Conclusiones: Los traumatismos craneales constituyen la primera causa de muerte en la infancia, y los casos mortales se asocian principalmente a accidentes de automóvil en los que el niño no lleva ningún dispositivo de retención. Una puntuación elevada en la escala de coma de Glasgow no excluye en absoluto la posibilidad de que exista una lesión intracraneal.
Traumatismos toracoabdominales en el niño
J.A. Navascués, A. de la Huerga, C. Míguez, R. Marañón, P. Vázquez y J. Vázquez
Hospital Infantil Gregorio Marañón. Madrid. España.
Objetivos: Analizar las características comunes y diferenciales de los traumatismos torácicos y abdominales en el niño.
Material y métodos: Se analiza la información de los 275 niños que ingresaron en nuestro centro entre los años 1995 y 2003 tras sufrir un traumatismo torácico o abdominal. Se divide a los pacientes en 3 grupos: los que sufrieron un traumatismo torácico sin lesiones abdominales asociadas (TT, n = 97), los que sufrieron un traumatismo abdominal sin afectación torácica (TA, n = 129) y los que padecieron ambos tipos de lesiones (TTA, n = 49).
Resultados: Los niños con lesiones torácicas (n = 146) representaron el 5,2 % del total de niños ingresados por traumatismos (n = 2.824) y los que sufrieron un traumatismo abdominal (n = 178), el 6,3 %. La razón entre sexos fue de 1,7 a 1 en el grupo TT; de 2,4 a 1 en el TA, y de 1,9 a 1, en el TTA. La edad promedio de los niños del grupo TT fue de 10,9 años, la del grupo TA de 9,3 y la del grupo TTA de 10,7 años. Las etiologías más frecuentes en el grupo TT fueron las caídas (17,5 %) y los atropellos (16,5 %), en el grupo TA las caídas (16,3 %) y los accidentes de automóvil (14,7 %) y en el grupo TTA los accidentes de automóvil (30,6 %) y los atropellos (24,5 %). El 54,6 % de los niños del grupo TT asociaron un traumatismo craneoencefálico y el 39,2 % lesiones de extremidades. En el grupo TA ambos porcentajes fueron del 37,2 y 32,6 %, y en el grupo TTA del 57,1 y 44,9 %, respectivamente. El 13,4 % de los niños del grupo TT precisaron cuidados intensivos, frente al 7,7 % en el grupo TA y el 30,6 % en el TTA, siendo las diferencias estadísticamente significativas para ambos parámetros. La mortalidad fue del 1, 0 y 2 %, respectivamente, siendo la causa de muerte la asociación a un traumatismo craneal grave en todos los casos.
Conclusiones: Los tres grupos analizados mostraron marcadas diferencias epidemiológicas. Los traumatismos torácicos y abdominales se asocian entre ellos con gran frecuencia, así como a otras lesiones.
Manejo en UCI del traumatismo abdominal cerrado en niños: actitud no quirúrgica ante traumatismos esplénicos y hepáticos
F. Alonso, M. González, R. Reig, M. Herrera, J. Mira y J. Flores
Unidad de Cuidados Intensivos Pediátricos. Servicio de Pediatría. Hospital General de Alicante. España.
Introducción: Los traumatismos abdominales cerrados son la principal causa de lesión intraabdominal pediátrica. Afectan, por orden de frecuencia, bazo, hígado, intestino delgado y duodenopáncreas. En las últimas décadas se ha establecido una actitud conservadora (no quirúrgica) ante los traumatismos abdominales cerrados hepatoesplénicos, basándose en el estado hemodinámico del niño, y numerosas series han mostrado buen pronóstico y menores requerimientos transfusionales.
Material y métodos: Revisamos los ingresos en los últimos 7años en UCI-pediátrica de nuestro hospital, referencia provincial en UCI y cirugía infantiles. Las lesiones esplénicas se clasificaron según porcentaje de órgano afectado (S.J. Bond, 1996) y las hepáticas según la Hepatic Injury Scale 1989.
Resultados: Hallamos 28 niños con traumatismos abdominales cerrados (1,7-15 años), 16 por accidente de tráfico; 8 recibieron eco, 6 TC, y 14 eco + TC. Presentaron lesión esplénica 13, 8 hepática y 2, ambas. Hubo dos hemoperitoneos sin lesión visceral, un traumatismo vesicular, un hematoma de meso, una rotura duodenal y una de páncreas. Entre las lesiones asociadas destacaban 12 TCE (siete graves), siete traumatismos torácicos (tres hemoneumotórax), una fractura pélvica, y cuatro femorales. Entre los traumatismos esplénicos hubo cinco de grado I, cinco de grado II y cinco de grado III, y siete requirieron cirugía (cuatro esplenectomía). En los hepáticos, cuatro eran de grado III, dos de grado II y uno de grado I, grado IV y grado V: sólo uno requirió cirugía. La cirugía se basó en la inestabilidad hemodinámica (shock hemorrágico, anemización). 15 niños requirieron transfusión de hematíes: 9 intervenidos (32,6 ml/kg de media) y 5 tratamiento conservador (media 18,0 ml/kg). Ningún paciente con hemoperitoneo aislado fue operado. Los hematomas de meso, rotura duodenal y pancreática fueron intervenidos de urgencia. Dos pacientes requirieron soporte inotrópico y dos niños fallecieron: un TCE-grave y un hemotórax masivo (PRISM al ingreso de 19 y 26).
Conclusiones: Nuestra muestra, aunque sin un volumen suficiente como para extraer inferencias significativas, refleja bien la mayor frecuencia de lesiones esplénicas y hepáticas y la tendencia al tratamiento conservador de las mismas.
Calcificación de discos intervertebrales como causa de dolor cervical
L. Gómez Gómez, M. Garatea Rodríguez, F. Gallinas Victoriano, F.J. Molina Garicano, N. Clerigué Arrieta y N. Viguria Sánchez
Servicio de Pediatría. Hospital Virgen del Camino. Pamplona. España.
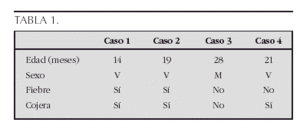
Introducción: En la infancia, las calcificaciones de discos intervertebrales (CDIV) como causa de tortícolis son raras y existen pocos casos descritos en la literatura. Se presenta un paciente con clínica de dolor cervical y tortícolis con CDIV múltiples.
Caso clínico: Paciente de 4 años. Acudió al servicio de urgencias por presentar, 24 h de evolución de dolor cervical, de aparición brusca y que limita la movilidad, sin otros síntomas acompañantes. No refiere antecedente traumático. Antecedentes: familiares y personales sin interés. Exploración física: afebril. Posición antiálgida. Movilidad cervical limitada por importante dolor a la flexión e hiperextensión. ORL: normal, no apreciándose adenopatías ni otras masas cervicales. Resto de exploración por aparatos normal. Exámenes complementarios: serie roja y plaquetaria normales. Leucocitos, 9.500/μl (42,6 % N, 42,5 % L, 6,3 % M); PCR, 1,2 mg/dl; urea, 34 mg/dl; creatinina, 0,4 mg/dl; calcio, 10 mg/dl; fósforo, 5,9 mg/dl; GST, 13 U/l; GOT, 27 U/l; CK, 75 U/l; ferritina, 36,4 ng/ml; PTH, 19,2 pg/ml; ANA, negativo; FR, negativo. Radiografía de columna cervical: calcificación en discos intervertebrales C2-C3 y C5-C6, sin disminución de altura, con herniación anterior. Evolución y tratamiento: Se inicia tratamiento conservador con collarín cervical y antiinflamatorios no esteroideos, mejorando progresivamente hasta desaparecer la sintomatología.
Discusión: Las CDIV en la infancia son un hallazgo raro. Se producen en el núcleo pulposo y se cree que los síntomas aparecen coincidiendo con la resorción del disco calcificado. Suelen ser múltiples (en la literatura médica encontramos hasta 8 discos afectados en un paciente), los más frecuentemente afectados son C6-C7. Las complicaciones son muy raras y secundarias a herniación y protrusión del disco. Se desconoce la etiología, aunque existen hipótesis que apuntan hacia microtraumatismos o infecciones como mecanismos patogénicos. En general, se trata de un proceso autolimitado y que no precisa la realización de más estudios de imagen (tomografías o resonancias) salvo que exista sintomatología neurológica acompañante.
Espondilodiscitis: un reto diagnóstico
Y. Lage Alfranca, S. Quevedo Teruel, C. Calvo Rey, I. Pinto Fuentes y F. Verjano Sánchez
Hospital Severo Ochoa. Madrid. España.
Introducción: La espondilodiscitis es una inflamación del disco intervertebral y de las vértebras adyacentes. Su diagnóstico no siempre resulta fácil en las fases iniciales por presentar unas manifestaciones clínicas inespecíficas. Es importante realizar un diagnóstico precoz e iniciar cuanto antes el tratamiento para evitar secuelas ortopédicas que pueden producirse si éste se retrasa.
Material y métodos: Se realiza un estudio retrospectivo descriptivo de las espondilodiscitis entre 1998 y 2004. Se recogen datos epidemiológicos clínicos, analíticos y pruebas de imagen así como el tratamiento y la evolución a largo plazo.
Resultados: En la tabla 1 se muestran las principales características clínicas de los pacientes:
El dato analítico más destacado fue el aumento de la VSG. El hemocultivo en todos los casos fue estéril y el resto de estudios microbiológicos (Mantoux, serologías) fueron negativos.La prueba de imagen más concluyente fue la RM en la que se objetivaba una disminución de la altura del disco intervertebral afectado (tres en región lumbar y uno cervical). Todos recibieron tratamiento con reposo y antibioticoterapia, presentando buena evolución sin secuelas posteriores.
Conclusión: Pretendemos hacer hincapié en esta enfermedad, que es de difícil diagnóstico en fases iniciales si no hay una sospecha clínica.
La discitis en la infancia: una entidad con diagnóstico tardío
S. Péreza, J.M. Riusa, B. Lópeza, L. Arandaa, I. Calvoa y J. Aragób
aUnidad de Reumatología y bUrgencias Pediátricas. Hospital Infantil La Fe. Valencia. España.
Introducción: La discitis es una entidad poco frecuente que consiste en la inflamación del disco intervertebral. Aparece principalmente en niños menores de 5 años debido a que la vascularización de la placa terminal cartilaginosa, en la interfase disco-vértebra, involuciona con la edad. El diagnóstico suele ser tardío. El tratamiento consiste en inmovilización, analgesia y antibioticoterapia en caso de cultivo positivo o evolución atípica.
Objetivo: Reón de los síntomas hasta el diagnóstico.
Métodos: Estudio retrospectivo. Variables analizadas: edad de presentación, tiempo de evolución, manifestaciones clínicas, hallazgos radiológicos y tratamiento.
Resultados: Media de edad, 3,9 años (1-12). Distribución por sexos 6/4 (V/M). Tiempo medio de evolución al diagnóstico: 43,6 días (6-180). El síntoma inicial más frecuente varía con la edad, siendo en menores de 2 años la cojera y el rechazo a la deambulación, y en mayores de 2 años el dolor lumbar. El 60 % de los pacientes no presentó fiebre y el 40 % restante no sobrepasó los 38,5 °C. En la exploración física el hallazgo más común en todas las edades es la rigidez del raquis (70 %) seguido de alteraciones en la marcha (60 %) y dolor a la presión en las apófisis espinosas (50 %). En todos los pacientes se encontraron hallazgos radiológicos compatibles con discitis consistentes en disminución del espacio intervertebral y erosión de las superficies vertebrales adyacentes. El espacio afectado con más frecuencia es L4-L5 (60 %). Todos los pacientes se ingresaron para estudio. No se aisló germen causal en ninguno de los cultivos. El tratamiento que se llevó a cabo en todos los pacientes consistió en inmovilización con corsé rígido, analgesia y antibioticoterapia.
Comentarios: Todos nuestros pacientes se diagnosticaron tardíamente a pesar de que el diagnóstico se basa principalmente en la clínica y en la radiología simple.
El tratamiento de elección consiste en reposo, analgesia e inmovilización; sin embargo, todos nuestros pacientes fueron tratados con antibioticoterapia, siendo éste un tema controvertido en la literatura médica actual dado que en la mayoría de los casos no se aísla ningún germen responsable.
El pronóstico de la discitis en la edad pediátrica, según nuestros resultados, es favorable.
¿Es útil la procalcitonina en la enfermedad inflamatoria?
L. Arandaa, B. Lópeza, I. Calvoa, S. Pérezb, J.M. Riusb y J. Aragób
aUnidad de Reumatología y bUrgencias Pediátricas. Hospital Infantil La Fe. Valencia. España.
Introducción: La artritis idiopática juvenil (AIJ), es la enfermedad inflamatoria más frecuente en la edad pediátrica y la presentación sistémica tanto en su inicio como en sus brotes presenta características clínicas similares a la infección bacteriana invansiva.
La procalcitonina (PCT) es un nuevo marcador de infección bacteriana ampliamente validado, con una especificidad del 94 % y sensibilidad del 65 % para valores > 0,53 ng/ml superiores a los obtenidos con los parámetros clásicos de laboratorio.
Objetivo: Evaluar los resultados en la aplicación de la PCT en nuestros pacientes con AIJ forma sistémica y valorar su posible capacidad discriminativa respecto a la infección bacteriana.
Sujetos y métodos: Se inicia un estudio prospectivo desde abril de 2003 en el que participan un grupo de pacientes incluidos en la categoría de fiebre de origen desconocido (FOD) con sospecha de enfermedad inflamatoria y aquellos ya diagnosticados de AIJ forma sistémica con proceso febril de 24 h de evolución y superior a 39 °C. A todos ellos se les realizó hemograma, PCR (mg/l), estudio microbiológico (sangre, orina, frotis) y serología infecciosa. La PCT fue medida por test rápido semicuantitativo con cifras superiores a 0,5 ng/ml que fueron consideradas como muy significativas de infección bacteriana.
Resultados: Se incluyen un total de 10 pacientes; cinco de ellos habían sido diagnosticados de AIJ forma sistémica y la fiebre se atribuyó a una probable infección bacteriana y los cinco restantes se trataba de la primera manifestación de esta enfermedad. En cuanto a los resultados de la PCT en todos nuestros pacientes fueron inferiores a de 0,5 a pesar de las cifras alcanzadas en el número de leucocitos con una media de 22.700 (18.000-37.900), el número de neutrófilos fue de 82 % (80-95) y la PCR fue 278 (130-540). En todos ellos el estudio microbiológico fue negativo.
Conclusiones: En todos nuestros pacientes los parámetros clásicos de laboratorio no excluyeron la infección bacteriana, sin embargo, en todos los casos la PCT < 0,5 ng/ml, lo que demuestra su capacidad discriminativa respecto a los procesos infecciosos invasivos.
A pesar de nuestra escasa muestra poblacional por tratarse del inicio de un trabajo actualmente en elaboración, pensamos se trata de una técnica eficaz y de gran ayuda en el inicio de esta enfermedad, para descartar la infección bacteriana y no someter a estos pacientes a múltiples terapias con antibióticos para llegar a su diagnóstico por exclusión.
Poliartritis: manejo en urgencias y evolución
S. Yeste González, L. Lacruz Pérez, F. Ferrés Serrat, M.D. Rodrigo Jiménez y J.M. Román Piñana
Servicio de Pediatría. Hospital Son Dureta. Palma de Mallorca. España.
Introducción: La poliartritis se define como la inflamación de más de cuatro articulaciones periféricas. Las causas más frecuentes son las reactivas, la artritis idiopática juvenil (AIJ), las asociadas a enfermedad inflamatoria intestinal y las enfermedades sistémicas (lupus, vasculitis). Siempre deben descartarse las causas sépticas y tumorales.
Objetivos: Conocer las formas de presentación de las poliartritis en urgencias y su evolución y diagnóstico final, así como analizar y revisar su manejo en urgencias.
Metodología: Revisión de las historias de los niños menores de 15 años con poliartritis desde enero de 2001 a diciembre de 2003.
Resultados: Se revisaron 22 casos, 12 niños y 11 niñas, con rango de edad entre 16 meses y 14 años y una edad media de 7 años. Evolucionaron a la cronicidad (AIJ) 16 pacientes (73 %): 9 poliarticulares y 6 sistémicas. Presentaron fiebre 12 niños (55 %), de los cuales siete fueron diagnosticados de AIJ sistémica, cuatro de poliartritis agudas y uno de AIJ poliarticular. Articulaciones afectadas: tobillos, 14 casos; muñecas, 14; rodillas, 13; interfalángicas de las manos, 11; carpo, 7, y caderas 4. Los pacientes con formas agudas tenían una mayor afectación de rodillas, tobillos, muñecas y pequeñas articulaciones de las manos, mientras que los que evolucionaron a formas crónicas tenían, además, afectación de caderas y mayor afectación de codos. Datos analíticos: leucocitos > 10.000/μl un 55 %; VSG > 20 mm un 77 % y PCR > 2 mg/dl un 29 %. Presentaron ANA positivos ≥ 1/80 11 niños, de los cuales 10 se cronificaron (6 poliarticulares y 4 sistémicas). No se han obtenido resultados valorables de los estudios serológicos.
Comentarios y conclusiones: 1. En urgencias debemos saber identificar una poliartritis e iniciar el estudio diagnóstico de forma protocolizada; los pacientes siempre serán ingresados; únicamente se pautará tratamiento analgésico (no antiinflamatorio). 2. Rutinariamente se solicitará un hemograma con morfología de sangre periférica, PCR, VSG, serologías y estudio inmunológico incluyendo poblaciones linfocitarias; si fiebre también hemocultivo; para cursar en Planta se solicitará una gammagrafía ósea. 3. Siempre que sea posible se realizará artrocentesis para analizar el líquido sinovial. 4. Destaca el hallazgo de mayor afectación de caderas y codos en las formas crónicas frente a las agudas; de confirmarse en estudios más amplios, la presencia de esta afectación podría considerarse un dato importante a la hora de adelantar un pronóstico de cronicidad.
Inicio de protocolo de sedoanalgesia para los procedimientos dolorosos en la urgencia pediátrica de nuestro hospital
P. Rojo Conejo, V. Nebreda Pérez, D. Agüero Orgaz, F. Gómez-Caminero López y D. Manso López
Urgencias Pediátricas, Hospital 12 de Octubre. Madrid. España.
Introducción: En los servicios de urgencias pediátricas se realizan diferentes procedimientos terapéuticos que resultan muy dolorosos y que generan ansiedad en los niños: fundamentalmente reducción de fracturas o luxaciones y curas o suturas de heridas complejas. Existen numerosos estudios sobre la eficacia y seguridad de realizar sedoanalgesia en servicios de urgencia pediátrica.
Objetivos: Describir el inicio del protocolo de sedoanalgesia en nuestra unidad y la presentación de los primeros pacientes.
Material y métodos: Se realiza revisión del protocolo de sedoanalgesia en la urgencia y de la hoja de recogida de datos de los pacientes. Desde el inicio del protocolo, octubre de 2003, hasta enero de 2004 se ha realizado el protocolo de sedoanalgesia a 4 pacientes.
Resultados: De los 4 pacientes a los que se les realizó sedoanalgesia en tres fue para reducción de fracturas (epifisiólisis de tibia, fractura de radio, fractura de cúbito y radio) y en uno para curetaje de múltiples lesiones de molusco contagioso. Ninguno de los pacientes tenía enfermedades de base de interés. La sedoanalgesia se realizó en el quirófano de la urgencia, con todo el material de reanimación cardiopulmonar. A todos los pacientes se les monitorizó de manera continua la SaO2 y la frecuencia cardíaca. En los 4 pacientes la sedoanalgesia se realizó con midazolam (dosis inicial media, 0,06 mg/kg; dosis total media, 0,11 mg/kg) y fentanilo (dosis inicial media, 1 μg/kg; dosis total media, 2 μg/kg). En todos los casos el procedimiento se realizó con éxito. El grado de sedación, valorado subjetivamente por el pediatra, la enfermera y la auxiliar de enfermería resultó entre aceptable y bueno. En tres de los pacientes no se observó efecto adverso alguno y en el otro paciente presentó desaturación del 88 % durante el procedimiento que se resolvió con administración de oxígeno directo.
Comentarios: La sedoanalgesia en la urgencia pediátrica es un procedimiento bien establecido en otros países y unidades que se puede implementar en nuestras urgencias. Si se cuenta con el espacio, material y personal cualificado tiene una gran seguridad, en nuestra pequeña experiencia no se han encontrado efectos adversos graves.
Inmovilización de extremidades con material semirrígido en urgencias de pediatría
N. Trebolazabala Quirante, S. Capapé Zache, A. Fernández Landaluce, E. Mora González, J. Benito Fernández y S. Mintegi
Urgencias de Pediatría. Hospital de Cruces. Vizcaya. España.
Objetivo: Describir nuestra experiencia en la inmovilización de extremidades con material semirrígido en pacientes pediátricos.
Material y método: Estudio prospectivo de 200 traumatismos periféricos en los que se realizó inmovilización con material semirrígido. Se recogieron datos sobre la inmovilización y control posterior a las 2 semanas en el servicio de urgencias.
Resultados: De los 200 episodios recogidos, 29 no entraron en el estudio por no acudir a control. De los 171 niños controlados 53,2 % fueron mujeres y la edad media 9,5 años. Se realizó radiografía en todos los niños excepto en dos esguinces de tobillo, en los que se inmovilizó directamente. Todas las radiografías resultaron normales salvo una (fractura diafisaria de tibia). El diagnóstico más frecuente fue traumatismo tobillo/pierna en 91 casos, seguido de antebrazo/muñeca 43 y dedos 36, un caso se diagnostico de fractura de tibia. Se realizó inmovilización de tobillo/pierna en 92 pacientes (53,8 %) de muñeca/antebrazo 43 (25,1 %) y de dedos 36 (21,1 %). Fueron inmovilizados por el médico adjunto, 146 niños (85,4 %), 23 (13,5 %) por residentes y dos (1,2 %) por enfermería. Todos los niños fueron valorados por el pediatra y uno de ellos conjuntamente con traumatología.
En el control realizado a las 2 semanas, en 143 de los casos (83,6 %) la evolución fue favorable. En 28 niños persistía sintomatología realizándose segunda radiografía en 24 de ellos (85,7 %) resultando dos alteradas (fisuras dedo pie y mano). De los 22 restantes, nueve fueron remitidos para valoración traumatológica; 13 continuaron con inmovilización una semana más. De estos niños, 10 fueron controlados en urgencias y tres por su pediatra, todos con evolución favorable. En los 4 casos en los que no se realizó control radiológico, en tres de ellos persistía dolor leve que se trató con antiinflamatorios y uno (trauma de tobillo) fue remitido a traumatología.
Comentarios: El abordaje de los niños con traumatismo periférico debe realizarse en primer lugar por el pediatra de urgencias. Consideramos que la utilización de material semirrígido para el tratamiento de traumas/contusiones de extremidades es un buena opción, dado que la mayoría de los niños tienen una evolución favorable.
Papel del pediatra de urgencias en la reparación de heridas en un servicio de urgencias pediátrico hospitalario
A. Andrés Olaizola, A. Pérez Fernández, A. Fernández Landaluce, B. Azkunaga Santibáñez, M.J. Bartolomé Albistegui y S. Mintegi Raso
Servicio de Urgencias de Pediatría. Hospital de Cruces. Vizcaya. España.
Introducción: Todos los niños que consultan en nuestro servicio de urgencias son recibidos inicialmente por un pediatra, que decide quién debe atender definitivamente al niño. De cara a la reparación de heridas, los pediatras de urgencias y MIR de nuestro hospital reciben formación específica.
Objetivos: Describir el papel del pediatra de urgencias en la reparación de heridas en un servicio de urgencias pediátrico hospitalario (preparación, analgesia y reparación en sí).
Pacientes y método: Estudio prospectivo descriptivo de los 350 niños que consultaron por herida en urgencias de pediatría durante 3,5 meses. Se recogieron datos sociodemográficos, características de las heridas, analgesia-sedación utilizadas y tipo de reparación. Se contactó telefónicamente con las familias 2 semanas después para evaluar el grado de satisfacción de éstas. Se volvió a consultar a las que no se mostraron contentas un mínimo de 5 meses después.
Resultados: El 61,2 % fue menor de 4 años. Las heridas fueron únicas, lineales, poco profundas y de 1-3 cm de longitud en el 90 %. La localización más común fue la cara (73 %). Más del 60 % de los niños atendidos no recibió analgesia y sólo en el 3 % se utilizó sedación farmacológica. El 96 % de las heridas fueron atendidas exclusivamente por pediatras (90 % adjuntos y 6 % MIR) y el 4 % por otros especialistas. El 35 % requirió sutura en un plano, el 28 % pegamento biológico y el 14 % no precisó reparación. La estancia media en urgencias fue de 44 min. El 89 % de las familias estaban satisfechas pasadas 2 semanas (96 % transcurridos 3 meses).
Conclusiones:1. La mayoría de las heridas atendidas en nuestra urgencia de pediatría son menores y localizadas en cara. 2. En general la atención puede ser proporcionada por un pediatra de urgencias adecuadamente formado, con resultados satisfactorios para la familia. 3. Probablemente la sedación farmacológica está siendo infrautilizada.
Aspectos diferenciales en urgencias pediátricas
F. Ferouelle Novillo
Hospital Materno-Infantil Gregorio Marañón. Madrid. España.
Introducción y objetivos: Sin lugar a dudas, las urgencias pediátricas, constituyen uno de los terrenos de la medicina y de la enfermería donde se han observado los mayores cambios teóricos, prácticos, técnicos, diagnósticos y terapéuticos, así como en cuanto a cobertura, gestión y formación del personal sanitario.
Material y métodos: Explicación previa por parte del profesional sanitario y la familia, con un lenguaje adaptado a la edad del niño, qué es urgencias y qué se le va a hacer allí. Advertir al niño si se le va a provocar dolor o no.
Permitir estar a los padres durante la exploración; también es útil dejar que el niño tenga su mascota o juguete preferido durante el proceso diagnóstico.
Resultados: Adecuando las unidades de urgencias pediátricas a la idiosincrasia de los niños, se consigue un ambiente menos hostil. La educación sanitaria dirigida a los padres, en ciertos aspectos de la enfermedad, junto con medidas preventivas que frenen, aunque no detengan, el proceso evolutivo de la dolencia, hace que en las vistas a la urgencia sepan qué signos deben vigilar y detectar rápidamente cualquier cambio negativo en la situación clínica del niño.
Discusión y conclusiones: Los cuidados de enfermería pediátrica requieren de una preparación especial, para poder realizar una valoración correcta de las necesidades físicas, psíquicas y sociales del niño y la familia.
Quiste aracnoideo gigante
A. Jiménez Moya y D. Iglesias Salvador
Servicio de Pediatría. Hospital Verge del Toro. Mahón. Menorca. España.
Objetivo: describir un caso de quiste aracnoideo gigante en un lactante de 5 meses con clínica de aumento del perímetro craneal exclusivamente.
Observación clínica: Lactante de 5 meses de edad que acude a urgencias remitido por su pediatra de zona, con importante grado de ansiedad familiar, porque en la revisión del niño sano en su centro de salud se detecta importante aumento del perímetro craneal en los últimos 2 meses.
Antecedentes personales y familiares: Embarazo y parto normal. PC al nacer 34 cm. Hijo de madre infectada por Streptococcus agalactiae positivo. Lactancia materna 2 meses, actualmente artificial. Calendario vacunal correcto para su edad. Madre PC 53 cm. Padre PC 58,5 cm. Resto sin interés para el proceso actual.
Exploración física: peso, 7.440 g (P50-75); talla, 62,5 cm (P10-25); PC 47 (P > 97). Excelente estado general. Bien hidratado y perfundido. Color normal de piel y mucosas. Macrocefalia. Fontanela anterior normotensa, a punta de dedo. No diástasis de suturas. Tórax normoconfigurado. ACP: normal. Abdomen normal. Genitales infantiles masculinos normales. ORL normal. Desarrollo psicomotor normal. Exploración neurológica normal. Exámenes complementarios: TC sin contraste: en fosa temporal derecha, región parietal hasta el vértex así como región frontal del mismo lado, se visualiza una estructura hipodensa (que es isodensa respecto al líquido cefalorraquídeo) con un tamaño de 11 x 5 x 13 cm en sentido anteroposterior, lateromedial y craneocaudal, respectivamente, en relación con quiste aracnoideo que condiciona efecto de masa con pinzamiento del ventrículo lateral derecho y herniación subfalcina hacia el lado izquierdo, y desplazamiento del parénquima del lóbulo frontoparietal derecho.Evolución y tratamiento: se realiza TC craneal bajo sedación con hidrato de cloral, observándose gran quiste aracnoideo. Se realiza traslado a centro de referencia para intervención quirúrgica del quiste mediante válvula de derivación cistoperitoneal. Evolución favorable, sin complicaciones hasta la fecha.
Comentario: En la literatura médica, la macrocefalia es el hallazgo más referido. El tratamiento depende de la localización y tamaño del quiste, síntomas neurológicos que produce y anomalías asociadas. Insistir una vez más en no restar importancia a los motivos de consulta que genera la urgencia de pediatría, a pesar del burn out que puede y suele existir entre el personal facultativo y no facultativo que las atiende.
Frecuentación de la urgencia pediátrica: evolución en los últimos 2 años
B. Martín Cuesta, M.P. Gutiérrez Díez, M. Cortés Coto, A. Galera, T. Alarcón Alacio y E. García Zarza
Hospital Universitario de Getafe. Madrid. España.
Introducción: La presión asistencial en nuestra urgencia pediátrica se ha ido incrementando desde la apertura del hospital, hace 13 años, si bien en el último año este incremento ha sido del 16,6 % en relación al año anterior.
Material y métodos: Se recoge el número de asistencias y su distribución por turnos, grupos de edad, días de la semana, nacionalidad y procedencia de otras áreas.
Conclusiones:1. Se confirma el incremento progresivo del uso del Servicio de Urgencias (16,6 %), sin que la patología que lo motive sea de asistencia hospitalaria obligada, como lo confirma el hecho de que los ingresos no aumentan en la misma proporción (9,7 %). 2. Elevación del número de urgencias por la mañana a pesar de estar en funcionamiento los equipos de atención primaria. 3. La cantidad de población inmigrante atendida supone casi una cuarta parte del total. 4. Una mínima parte (6-7 %) de los pacientes vistos corresponden a otras áreas. 5. Aumento en el número de asistencias los domingos. 6. Los menores de 2 años constituyen el grupo de edad de mayor frecuentación en la urgencia (57 %). 7. Incremento en el rango de edad de 3 a 5 años.
Vómitos persistentes como presentación de un tumor maligno de fosa posterior
D. González Santana, C. Trujillo Cabrera, R.J. González González, A. Espino González, I. Reyes Azpeitia y E. González Díaz
Unidad de Urgencias Pediátricas del Hospital Universitario Materno-Infantil de Canarias. España.
Fundamento y objetivo: Con este caso clínico queremos resaltar que una sintomatología aparentemente banal puede ocultar una patología grave.
Observaciones clínicas: Lactante varón de 11 meses con cuadro de 4 meses de evolución consistente en vómitos alimenticios en número de 1-4 al día, rechazo del alimento y pérdida de peso (830 g en 5 semanas). Había acudido en varias ocasiones al servicio de urgencias por el mismo motivo, siendo dado de alta con el diagnóstico de vómitos inespecíficos. Ante la persistencia del cuadro fue ingreometría, urocultivo, radiografía y ecografía abdominales, siendo todas normales, y un tránsito esofagogastroduodenal con resultado de reflujo gastroesofágico. Se instaura tratamiento con sueroterapia, omeprazol y domperidona, sin apreciarse mejoría. Al no parecer de causa digestiva, se realiza un fondo de ojo (que es normal) y una TC de cráneo en la que se objetiva una tumoración de fosa posterior. El resultado del análisis anatomopatológico fue de tumor teratoide-rabdoide atípico del sistema nervioso central (SNC). Aunque se realizó una extirpación tumoral total desde el punto de vista macroscópico, el paciente desarrolló diversas complicaciones, como hipertensión intracraneal aguda y signos de infiltración del tronco cerebral y falleció a los 46 días del ingreso.
Comentarios:1. Ante la persistencia del mismo motivo de consulta, es preciso una correcta revaluación para descartar otras patologías. 2. Los tumores intracraneales pueden manifestarse sin síntomas neurológicos. 3. La presencia de vómitos con un fondo de ojo normal no excluye la existencia de un tumor intracraneal. 4. Mal pronóstico e infrecuente presentación de los tumores teratoides-rabdoides atípicos del SNC.
Encuesta prevención de accidentes en la infancia
N. García Lara, I. Maté Cano, C. Gutiérrez Humanes y A. Camarero Miguel
Urgencias Pediátricas. Departamento de Pediatría. Hospital Universitario 12 de Octubre. Madrid. España.
Introducción: Los accidentes en la edad infantil constituyen la primera causa de muerte en niños, siendo una patología potencialmente evitable.
Objetivos: Conocer los hábitos de prevención de accidentes de las familias del área.
Material y métodos: Encuesta administrada según la edad a los primeros 100 niños de 0 a 6 años atendidos en el servicio de urgencias pediátricas de nuestro hospital durante las mañanas del mes de febrero de 2004.
Resultados: Entrevistamos 100 niños de entre 0 y 6 años (edad media, 26 meses) distribuidos en los grupos de edad: 0-6 meses, 6-12 meses, 12-24 meses y 2-6 años. El 44 % de los padres había recibido información para la prevención de accidentes; en atención primaria 68,2 %; colegio, 11,4 %; televisión, 9,1 %; hospital, 2,3 %. El 55,6 % de los niños entre 0-6 meses duerme boca arriba, el 33,3 % de lado. El empleo de juguetes con piezas pequeñas entre 6-12 meses fue del 0 %; entre 12-24 meses del 30,4 %. El empleo cubreenchufes entre 12-24 meses fue de 74,9 %; entre 2-6 años, 73 %. La accesibilidad a los productos de limpieza entre 12-24 meses fue del 56,5 %; entre 2-6 años fue del 43,8 %. La accesibilidad a los medicamentos entre 12-24 meses fue del 17,4 %; entre 2-6 años fue del 20,8 %. El empleo de asientos homologados para viajar en coche entre 0-6 meses fue del 38,9 %; entre 6-12 meses del 81,8 %; entre 12-24 meses del 60 % y entre 2-6 años del 68,8 %.
Comentarios: El porcentaje de padres que había recibido información es todavía insuficiente. La principal fuente de información sobre prevención de accidentes es el centro de salud. Existen hábitos preventivos generalizados en la población: la postura al dormir (niños 0-6 meses), el empleo de juguetes seguros, la protección de enchufes y la inaccesibilidad de los medicamentos. Contrariamente, los productos de limpieza continúan siendo ampliamente accesibles.
Accidentes infantiles: ¿desconocimiento o descuido?
R. Laporta Ocaña, A. Sánchez Padilla, A. Ruiz López, M. Coll Fonts y A. Álvarez Lázaro
Equipo de Pediatría. ABS Ripollet. Ripollet. España.
Objetivo: Conocer el grado de aplicación, por parte de los padres, de las medidas preventivas de accidentes en la franja de edad de 1 a 3 años, así como los factores que influyen en la no aplicación de dichas medidas.
Material y métodos: Se recogen 60 encuestas sobre medidas preventivas de accidentes infantiles aplicadas a los padres de niños de dichas edades que acuden a la consulta de atención primaria para el control de niño sano entre junio y diciembre de 2003.
Las variables estudiadas han sido la edad y sexo del niño, sexo y parentesco del cuidador principal, medidas de seguridad referentes a productos de limpieza, fármacos, cosméticos, enchufes, en la calle y en el coche.
Resultados: El 50 % de las encuestas han correspondido a niños de un año de edad, el 26,7 % a 2 años y el 23,3 % a 3 años. El 46,7 % son niños y el 53,3 % son niñas.
En un 73,3 % de los casos es la madre la cuidadora principal; el padre y los abuelos lo son en un 3,3 % de los casos, respectivamente.
En lo referente a los productos de limpieza, el 56,7 % manifestaban tenerlos todos en un sitio inaccesible para el niño; el 43,3 % restante referían no tenerlos y aludían como principales justificaciones la falta de espacio en el hogar (30,8 %) y la intención de hacerlo en un futuro próximo (34,6 %).
Al preguntar sobre los fármacos y cosméticos la mayoría respondieron tenerlos fuera del alcance de los niños, con un 85 % y un 70 %, respectivamente. Los que manifestaban no tenerlos en un lugar inaccesible aludieron como principal causa la falta de espacio en la vivienda (44,4 y 38,9 %).
Al analizar la protección de los enchufes, el 43,3 % indicaban tenerlos todos protegidos, el 36,7 % tenían protegidos los más accesibles y el 18,4 % referían no tenerlos protegidos.
En lo referente al hábito del niño cuando va por la calle, un 71,7 % van correctamente (en el carrito sujeto o de la mano de un adulto) y un 6,7 % van de forma incorrecta.
Cuando preguntamos sobre los sistemas de sujeción cuando el niño viaja en automóvil, un 76,7 % manifiesta utilizar siempre el adecuado al peso y tamaño del niño y en un 20,0 % no lo utiliza siempre alegando como principal causa los trayectos cortos.
Conclusiones: Según el ítem valorado, entre un 10 y un 43 % de los padres reconoce no adoptar medidas preventivas de accidentes infantiles. El mayor descuido se produce con los productos de limpieza donde manifiestan no tenerlos en un lugar inaccesible en un 43,3 % de los casos.
Síndrome del niño sacudido. A propósito de un caso
R.J. González González, I. Reyes Azpeitia, J. Quintana Álvarez, A. Espino González, J. Syltern y E. González Díaz
Unidad de Urgencias Pediátricas. Hospital Universitario Materno-Infantil de Canarias. España.
Introducción: La incidencia es de 1/2.500 de lo que se detectan el 10-20 % de casos. Se asocia a hemorragias intracraneales y retinianas, eventuales fracturas y manifestaciones neurológicas secundarias.
Historia clínica: Lactante mujer de 3 meses de edad y 4,600 kg de peso con cuadro de vómitos de repetición de 2 días de evolución. Antecedentes personales: gestación controlada, 35 s/AEG. Parto eutócico. Peso: 2,670 kg. Apgar, 9-10. Tortícolis congénita. Hospitalizada 15 días antes por presentar vómitos, rechazo parcial de tomas y convulsiones focales en hemicuerpo derecho en tratamiento hospitalario con fenitoína y fenobarbital. A su alta ácido valproico. Estudio: hemograma LCR, serología viral y TORCH, eco craneal y EEG normales. TC cráneo con dudosa atrofia temporal. AAS en sangre y orina y cariotipo pendiente de resultados. Antecedentes familiares: sin interés. Exploración-REG, afebril, irritable, llanto agudo. Xerosis cutánea. Frente olímpica con manchas hipopigmentadas. ACP: soplo sistólico I/IV panfocal. Pruebas complementarias: HMG, bioquímica y orina: sin alteraciones. Ecografía transfontanelar: colección subdural alrededor de ambos lóbulos frontales y parietales. RM craneal: hematoma subdural agudo en hemisferio cerebeloso izquierdo, así como de forma bilateral en fosa posterior. Exp. oftalmología: hemorragias dispersas. Lesiones planas que parecen corresponder con reabsorción de hemorragia previa. EEG: actividad focal de ondas theta-delta en áreas posteriores y de predominio izquierdo. Mapa óseo: cráneo, huesos largos y parrilla costal demostrando fractura con deformación de callo óseo a nivel del arco anterior costal quinto y sexto derechos. Gammagrafía ósea: discreta hipercaptación a nivel de la unión costocondral de dos arcos anteriores derechos, compatible con trauma antiguo. Densitometría ósea: normal. Eco abdominal: normal. Estudio cardiológico: soplo cardíaco funcional. Dermatología: pitiriasis alba.
Diagnóstico clínico: Síndrome de niño sacudido. Pitiriasis alba.
Conclusiones: Se sospechará sí lesiones importantes sin antecedentes de traumatismo previo.Retraso inesperado o inexplicable en busca de ayuda médica. Historia de lesiones traumáticas diferentes a lo largo del tiempo. Las lesiones que afectan a muchos órganos debe llevarse a cabo un exhaustivo diagnóstico diferencial dadas las implicaciones médico legales que conlleva. Máxima mortalidad en lactantes y niños pequeños.
Cuerpos extraños en urgencias pediátricas
P. Genaró, J. Mengíbar, E. Jiménez, E. Ametller, C. Casas y G. Giralt
Servicio de Pediatría. Hospital Universitario de Girona Dr. Josep Trueta. Girona. España.
Objetivos: Describir las características clinicoepidemiológicas de los niños que consultan por presencia de cuerpo extraño en nuestro servicio de urgencias.
Material y métodos: Sobre un total de 11.750 urgencias pediátricas (edades de 0 a 14 años) atendidas de enero a diciembre de 2003 en el Hospital Universitari de Girona Dr. Josep Trueta se seleccionaron, de forma retrospectiva, aquellas cuyo motivo de consulta era la presencia de un cuerpo extraño. Los cuerpos extraños emplazados en tejidos blandos fueron atendidos por el servicio de traumatología por lo que se excluyeron del estudio. En las 60 urgencias seleccionadas se analizaron las siguientes variables: fecha y hora de consulta, edad, sexo, emplazamiento y composición del cuerpo extraño y destino del paciente. Para el análisis estadístico se utilizó el programa SPSS 8.0.
Resultados: De un total de 11.750 urgencias 60 (el 0,51 % del total) se debieron a la presencia de un cuerpo extraño. La mayoría se presentaron por la tarde media 16 h: 39 min (6 h) de forma uniforme a lo largo del año. El 58,3 % fueron niñas. La edad media fue de 3,9 años (2,6) para las niñas y de 5,8 (3,9) para los niños (p < 0,05). Por localizaciones se halló cuerpo extraño en el aparato digestivo en un 31,7 % de los casos, nasal (26,7 %), ocular (20 %), conducto auditivo externo (13,3 %), orofaringe (8,3 %). La localización varió según el grupo de edad estudiado (p < 0,05). En menores de 5 años la localización más frecuente fue la nasal, en mayores el aparato digestivo. El 91,7 % de los pacientes se dieron de alta domiciliaria, el 5 % ingresó y el 3,3 % se citaron a consultas externas. En 38 historias constaba la composición del cuerpo extraño: piedrecillas (26,3 %), monedas (13,2 %), espinas (10,5 %), frutos secos (7,9 %), piezas de juguete (7,9 %), pilas de botón (5,3 %) y miscelánea (28,9 %), ni la edad ni el sexo mostraron asociación estadística con la composición del cuerpo extraño.
Conclusiones: Sólo el 0,5 % de las urgencias se deben a cuerpo extraño. En la mayoría de los casos se trata de menores de 5 años que presentan cuerpo extraño (habitualmente piedrecillas) a nivel nasal.
La localización muestra significancia estadística con la edad, no con el sexo. El 5 % de los pacientes requieren ingreso, la mayoría para realización de esofagogastroscopia.
Intoxicación por ingesta accidental de organofosforado
O. Segarra Cantóna, A. de la Fuente Juáreza, M. Raspall Chaurea, J. Fàbrega Sabatéb, M. Pujol Jovera y J. Ballabriga Vidallerb
Servicios de aUCIP y bUrgencias. Hospital Materno-Infantil Vall d'Hebron. Barcelona. España.
Objetivo: La familia química de los organofosforados, presentes en la mayoría de los insecticidas y pesticidas, constituyen una de las intoxicaciones más graves en la edad pediátrica. Su relativa infrecuencia (2,5 al 4 % de todas las intoxicaciones) conlleva una escasa o a veces nula experiencia de manejo por parte del personal que realiza la primera asistencia.
Observación clínica: Niña de 2 años derivada de otro centro por dolor abdominal tras la ingesta accidental doméstica de un insecticida CHAS 48 (clorpirifo, con un 48 % de concentrado emulsionable y solventes aromáticos). A la exploración física presenta temperatura 36,8 °C; FC, 185 lat./min; FR, 28 rpm; PA, 120/90 mmHg, y SaO2 92 %. Afectación del estado general. Reactiva. Aliento a producto volátil. Sudoración. Sialorrea. Leve dificultad respiratoria con polipnea, broncorrea y roncus en la auscultación pulmonar. Abdomen anodino. NRL: Glasgow, 11 (O:4 V:1 M:6) con tendencia a la desconexión, alternando con crisis de agitación autolimitadas; pupilas medias; hipotonía e hiporreflexia; fasciculaciones faciales y linguales. Se practica: hemograma, bioquímica y EAB normales, niveles de colinesterasa sérica: 167,2 U/l (VN 5.300-12.900 U/l). Radiografía del tórax y ECG normales. Tras su estabilización inicial en urgencias con monitorización cardiorrespiratoria, oxigenoterapia, lavado gástrico y carbón activado, se administra una primera dosis de atropina y se traslada a UCIP, donde requiere repetidas dosis de atropina (4 dosis) y pralidoxima (2 dosis) que revierten tanto la sintomatología muscarínica como la nicotínica. Tras 48 h de observación se traslada a planta y a la semana recibe el alta a domicilio con una exploración neurológica estrictamente normal.
Comentarios: La ingesta accidental de productos del hogar sigue siendo la segunda causa más frecuente de intoxicación pediátrica tras la medicamentosa. Los organofosforados como paradigma del grupo de insecticidas y pesticidas contribuyen de forma significativa a aumentar la morbimortalidad en este grupo de patologías. Además de las medidas generales aplicables ante toda ingesta tóxica, de forma específica, los organofosforados requieren de atropina (antagonista colinérgico que neutraliza el efecto muscarínico) y de pralidoxima (regenerador de la colinesterasa que minimiza los efectos muscarínico y nicotínico). Sin embargo, la prevención primaria, su tratamiento ideal, tan sólo será posible a través de la colaboración conjunta entre gobierno (legislación), industria (fabricación de productos), sanidad (epidemiología y asistencia médica) y sociedad (medidas de seguridad doméstica).
Intoxicación con acenocumarol (Sintrom). Presentación de 2 casos
M.ªA. Pérez Sáez, E. Blarduni Cardón, E. Moreno Arnedillo, M.E. Palacios López y C. Calvo Monge
Servicio de Pediatría. Hospital de Zumárraga. Zumárraga. Guipúzcoa. España.
Introducción: El acenocumarol es un anticoagulante oral que se utiliza para la prevención de las trombosis, cada vez más frecuentemente al aumentar sus indicaciones y la edad de la población. Su rango terapéutico es variable y se controla con análisis de la coagulación. Existen pocos casos comunicados de intoxicación por anticoagulantes en niños.
Objetivo: Describir 2 casos clínicos de intoxicación con Sintrom.
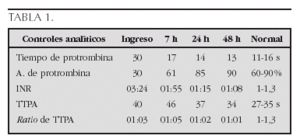
Observaciones clínicas:Caso 1. Varón de 12 años. Ingesta equivocada de Sintrom. En el contexto de un cuadro gripal su abuela le administró Sintrom (4 comprimidos de 4 mg, a intervalos de 8 h), pensando que le administraba un antitérmico. Exploración física: normal. Peso 45 kg. Exploraciones complementarias: hematimetría normal. Pruebas de coagulación: ver tabla 1. Evolución: se trata con vitamina K intravenosa y oral. Se mantiene en reposo. Presenta epistaxis que se controla con taponamiento anterior.
Caso 2. Varón de 2 años, ingesta accidental de 4 comprimidos de 4 mg de Sintrom unos 20 min antes. Exploración física: normal. Peso 14,6 kg. Exploraciones complementarias: hematimetría normal. Pruebas de coagulación: Tiempo de protrombina 11 s, activación de protrombina 100 %, INR 1, TTPA 29 s.
Se practica lavado gástrico, donde se obtienen restos de comprimidos, se administra carbón activado y vitamina K. Los controles de coagulación a las 6 y 24 h tras la ingesta fueron normales.
Comentarios:1. El uso creciente de Sintrom puede aumentar el riesgo de intoxicaciones. 2. Ante una intoxicación con comprimidos desconocidos puede ser de ayuda efectuar prueba de coagulación.
Intoxicación por paracetamol en lactantes pequeños
O. Sardón Pardo, A. Vivanco López, A. Sarasua Miranda, J. Landa Maya y J.A. Muñoz Bernal
Urgencias de Pediatría. Hospital Donostia. España.
Introducción: La intoxicación por paracetamol es una de las causas más frecuentes de intoxicación pediátrica en nuestro medio. En lactantes menores de 6 meses, se debe generalmente a un error en la dosificación por parte de los cuidadores. Ante niveles potencialmente tóxicos de paracetamol (> 140 mg/kg) se debe administrar N-acetilcisteína (NAC) intravenosa, la cual requiere una dilución para su administración, que puede suponer una importante sobrecarga hídrica en lactantes en función de su peso.
Observación clínica: Lactante de 48 días de vida y 4.960 g de peso, que presenta intoxicación aguda tras la ingesta accidental, por error en la dosificación por parte de los padres, de dos dosis de 100 mg/kg de paracetamol en un intervalo de 7 h. Exploración física: normal. Pruebas complementarias: hemograma y bioquímica: normal; INR, 1,29; TTPA, 40,1 s (N: 24-36 s); RTTPA, 1,43 R; IP, 71 %; nivel de paracetamol a las 8 h de la primera dosis, 142,5 μg/ml; pH, 7,16; pCO2, 56,5 mmHg; HCO3, 16,7, y EB, 7,8 mmol/l.
Tras confirmar niveles tóxicos de paracetamol, se inició tratamiento con NAC intravenosa. Se le administró una primera dosis de 150 mg/kg diluida en 200 ml de suero glucosado al 5 % (SG 5 %) en 60 min. Una segunda dosis de 50 mg/kg diluida en 500 de SG 5 % en 4 h y una tercera dosis de 1.000 mg/kg diluido en 100 ml en 16 h. Secundariamente a la dilución con SG 5 % requerida para la administración de NAC intravenoso, presentó poliuria de 12 ml/kg/h, glucosuria (> 20 g/l) y hiperglucemia 304 mg/dl. La evolución fue satisfactoria, normalizándose los niveles de paracetamol en las primeras 16 h y los parámetros de coagulación en las posteriores 32 h.
Comentarios:1. La dilución con SG 5 %, según la pauta actual, requerida para la administración de NAC intravenoso en la intoxicación por paracetamol, supone una importante sobrecarga de volumen y glucosa en lactantes pequeños. 2. Con el fin de evitar dicha situación, proponemos modificar la dilución a utilizar en lactantes pequeños, según su peso.
Análisis de los costos hospitalarios en las intoxicaciones infantiles
M.A. Arias Consuegraa, S. Grande Bárezb, A. Grande Benitoa, A. Hernández Fabiána, M.D. García Garcíaba y S. González de la Gándaraa
aServicios de Pediatría y bUrgencias. Hospital Universitario de Salamanca. España.
Objetivos: Análisis de los costes producidos por las intoxicaciones infantiles, que precisan hospitalización y comparación con los costes totales de los ingresos por accidentes.
Método: Revisión de las historias clínicas de pacientes hospitalizados por intoxicaciones accidentales en niños menores de 14 años. Mediante el programa de gestión clínico financiera (GECLIF), cálculo de los costes completos que incluyen tanto los costes directos por el consumo de recursos generado por la atención sanitaria en sí, como los repercutidos de otros servicios y los costes estructurales.
Resultados: Durante el período de enero a diciembre del año 2002, ingresaron en el Hospital Universitario de Salamanca, por intoxicaciones, 30 niños de los 113 casos atendidos en urgencias, lo que supone un porcentaje de ingresos del 26,5 %, con mucho el porcentaje más elevado de todos los grupos de accidentes atendidos. Los 30 casos ingresados producen 82 estancias con una estancia media de 2,7 días (rango, 1-26 estancias). Todos los niños han sido asignados al GRD 451 (envenenamiento y efecto tóxico de drogas < 18 años). El gasto hospitalario producido por las intoxicaciones accidentales es de 66.089,33 euros, (media, 2203; rango, 305,24-28.016,65) que representan el 15,13 % del gasto total de los 169 niños ingresados durante el mismo período por todo tipo de accidentes. Las intoxicaciones medicamentosas (10 casos) suponen el 17 % del gasto total, correspondiendo el 83 % restante a las intoxicaciones no medicamentosas (20 casos). El niño que más recursos consume durante la hospitalización es una intoxicación por ingestión accidental de limpiavajillas industrial (28.016,65 ???) que permanece ingresado 26 días y sufre causticación esofágica.
Conclusiones: el consumo de recursos económicos de los accidentes infantiles que precisan hospitalización es muy elevado, correspondiéndole al grupo de intoxicaciones una importante parte del gasto total. Dentro de ellas son las intoxicaciones producidas por productos no farmacológicos las que más repercuten en el gasto hospitalario total, además de las potenciales secuelas y pérdidas de productividad que pueden producir, lo que nos obliga a extremar las medidas encaminadas a su prevención.
Intoxicación por monóxido de carbono (CO)
F.M. Aznar Mañas, R. Gil Gómez, S. Pérez Bertólez, D. Moreno Pérez, L. Martínez De La Rosa y C. Calvo Macías
Servicio de Urgencias y Críticos. Departamento de Pediatría. Hospital Universitario Materno-Infantil. Complejo Hospitalario Carlos Haya. Málaga. España.
Objetivos: Analizar los datos epidemiológicos, clínicos, analíticos, evolutivos a corto plazo y terapéuticos de casos de intoxicación por CO en la edad pediátrica, desde que se implantó la determinación de COHb en el Servicio de Urgencias y Críticos.
Metodología: Estudio retrospectivo de las historias clínicas de los pacientes atendidos en el Servicio de Urgencias entre enero de 1998 y diciembre de 2003.
Resultados: Fueron atendidos 55 casos entemente existían familiares afectados (85,5 %). La fuente del CO se debió en la mayoría de los casos a calentadores o estufas dependientes de butano (54,5 %), seguido de brasero de leña o carbón (29 %). La sintomatología más frecuente fue la cefalea (73 %) seguida de vómitos (56 %) y alteración del nivel de conciencia (36 %) desde tendencia al sueño a coma y menor proporción mareos, dificultad respiratoria, palpitaciones, hipotonía, relajación de esfínteres, etc. Cinco casos no presentaron síntomas. Se realizó determinación de COHb en 53 casos (96 %), con un nivel medio de 31,8 % (rango, 6,8-49,6 %); 15 casos (27 %) tenían niveles inferiores al 15 % de COHb, 20 (36 %) entre 15-20 % de COHb, 15 (27 %) entre 25-35 % de COHb y 3 (5,4 %) superiores al 35 % de COHb. Se administró oxigenoterapia a alta concentración en todos los casos, con una duración media de 10,5 h, precisando 13 de ellos tratamiento en cámara hiperbárica. Sólo hubo un caso grave (COHb 49,6 %) que permaneció 8 días ingresado, con secuelas neurológicas al alta.
Conclusiones: 1. El diagnóstico de intoxicación por CO puede ser difícil en niños, por la sintomatología tan inespecífica y variable, pudiendo pasar desapercibido hasta llegar al coma profundo. La clínica familiar asociada puede ayudar al diagnóstico. 2. Necesidad de realizar niveles de COHb ante la sospecha diagnóstica, iniciándose tratamiento con oxigenoterapia a alta concentración para prevenir las secuelas neurológicas. 3. Se recomienda oxígeno en cámara hiperbárica ante niveles de COHb superiores al 25 % o la existencia de pérdida de conciencia en algún momento de la evolución.
Intoxicación por cloro en la piscina de un colegio
L. Somalo Hernández, R.P. Arias Llorente, M. Costa Romero, C. Rodríguez Dehli y J.L. Fanjul Fernández
Hospital Universitario Central de Asturias. Oviedo. España.
Introducción: La intoxicación por gases de cloro en las piscinas es una situación que continúa ocurriendo produciéndose con cierta frecuencia en niños pudiéndose producir lesiones en piel, ojos, vías respiratorias y aparato digestivo dando síntomas cuya gravedad puede tardar en presentarse.
Objetivos: Describir las características clínicas de 21 casos de intoxicación por inhalación de cloro que acudieron a urgencias de pediatría (UPED) del Hospital Universitario Central de Asturias el 30-10-2003.
Material y métodos: Estudio retrospectivo de los casos que acudieron a UPED por intoxicación por cloro.
Resultados: De los 21 casos que acudieron a UPED, 47,6 % eran niños (10 casos) y 52,4 % eran niñas (11 casos). Las edades estaban comprendidas entre 8 y 9 años.
A su llegada se realizó una primera selección en función de la clínica y de la saturación de oxígeno por pulsioximetría, siendo atendidos en primer lugar aquellos con clínica respiratoria más marcada.
Presentaron molestias faríngeas (71,5 %), tos irritativa (42,8 %), disnea (28,5 %) y cefalea (28 %). Otros síntomas fueron: molestias abdominales (4,7 %), náuseas y vómitos (23,8 %), mareos (4,7 %) y estridor laríngeo (4,7 %).
Se encontraron alteraciones en la auscultación pulmonar en el 19 % (espasticidad bronquial 14,3 % y crepitantes 4,7 %).
Se administró salbutamol nebulizado en 5 casos (23,8 %), budesonida nebulizada en 4 casos (19 %) y analgésicos orales (paracetamol) en 5 casos (23,8 %).
Tres pacientes (14,2 %) requirieron ingreso en el Hospital de Corta Estancia (cefalea persistente, crisis de ansiedad y dificultad respiratoria) durante 24 h.
Sólo un paciente reacudió al servicio de urgencias aquejado de cefalea.
El seguimiento lo realizó el médico del colegio, no encontrando alteraciones en días sucesivos.
Conclusiones: La mayoría de los casos fueron leves y autolimitados. Importancia de un protocolo de actuación y un tiraje adecuados. El seguimiento es fundamental ya que, aunque inicialmente la clínica sea leve, pueden ir agravándose de formar tardía.
Complicaciones en los pacientes ingresados por bronquiolitis
A. Ruiz Comellas, M. Pujol Mensa, M. Viladomiu Pascual, Ll. Galcerán Jové, J. Sitjes Costas y S. Nevot Falcó
Servicio de Pediatría. Hospital Sant Joan de Déu. Althaia. Xarxa Asistencial. Manresa. España.
Objetivos: Demostrar que los lactantes ingresados en nuestro servicio por bronquiolitis durante el cuatrimestre de octubre de 2003 a enero de 2004, han presentado un mayor número de complicaciones, como neumonía, atelectasia, gastroenteritis, apneas, otitis, etc.
Relacionamos la positividad del VRS, edad, etnia, con aparición de complicaciones, además de la incidencia sobre la estancia media y el tratamiento efectuado.
Material y métodos: Revisión retrospectiva de los pacientes ingresados con el diagnóstico de bronquiolitis en el período citado. Analizando las siguientes variables: grupos de edad, etnia, estancia media, complicaciones, positividad VRS y tratamientos administrados. Revisión de infección por VRS en pacientes ingresados a los que se ha administrado palivizumab.
Resultados: Sobre un total de 6.669 visitas a urgencias en este período, ingresaron 560 pacientes (8,4 %), de los cuales, 47 fueron diagnosticados de bronquiolitis (8,39 %). Presentaron complicaciones 17 de los pacientes (36 %). Las más frecuentes fueron: gastroenteritis (GEA) por rotavirus (43 %), neumonía (24 %), atelectasia (19 %), apneas (10 %) y otitis (5 %). El grupo de edad que presentó más complicaciones (45 %) fue el de menores de 3 meses VRS positivo. El grupo étnico que presentó proporcionalmente más complicaciones fue el magrebí (67 %).
La estancia media total fue de 5 días, siendo la del grupo que presentó mas complicaciones de 7,18 días.
Conclusiones:1. La proporción de niños ingresados y la estancia media es comparable a otras series revisadas. 2. Las complicaciones han aumentado en más del 50 %, con respecto a otra revisión llevada a cabo en nuestro servicio en los años 1994-1995 y también con respecto a otras series revisadas. 3. El aumento de las complicaciones se debe a varios factores: edad del paciente, positividad VRS, etnia y clase social media-baja (hacinamiento, inmigración). 4. No ha habido ningún paciente tratado con palivizumab que haya ingresado por infección por VRS.
Asma de riesgo vital: una visión actual a través de situaciones clínicas
E. Villalobos Jarque, E. Castellarnau Figueras, M. Jiménez Ximenis, L. Martí Mas, A. Tarrés Roure y X. Allué Martínez
Urgencias de Pediatría. Servicio de Pediatría. Hospital Universitari de Tarragona Joan XXIII. Tarragona. España.
Fundamento y objetivo: El asma de riesgo vital es una exacerbación aguda grave de asma caracterizada por hipercapnia y/o acidosis respiratoria, independientemente de la necesidad o no de ventilación mecánica y/o parada respiratoria. Presentamos 2 casos recientes con este diagnóstico, que sobrevivieron a una crisis casi mortal, por su baja frecuencia y gravedad.
Observaciones clínicas:Caso 1. Niño de 10 años con atopia y asma extrínseca tipo persistente moderada. Presenta durante la noche dificultad respiratoria severa súbita, dolor torácico y cianosis, con parada cardiorrespiratoria antes de llegar a Urgencias. Exploración física: hemorragia conjuntival, deshidratación, inestabilidad hemodinámica y focalidad neurológica (midriasis arreactiva derecha). Exploraciones complementarias: acidosis respiratoria (pH, 6,97; pCO2, 86), hiperglucemia, leucocitosis y atrapamiento aéreo con atelectasias. Precisa reanimación cardiopulmonar, ventilación mecánica (24 h), sedoanalgesia, curarización, soporte inotrópico y tratamiento broncodilatador. Mejoría clínica hemodinámica y respiratoria a las 24 h. En su evolución presenta disminución de fuerza, inestabilidad, temblor y dismetría en extremidades superiores.
Caso 2. Niño de 8 años con único antecedente de tres episodios de bronquitis leve. Presenta fiebre y dificultad respiratoria de 48 h de evolución, sin respuesta a tratamiento broncodilatador. Exploración física: FR, 35 resp./min; FC, 170x'; PA, 160/80 mmHg; SaO2, 80 %; crepitación supraclavicular, cervical y torácica anterior, cianosis, deshidratación, hipofonesis, dificultad respiratoria, uso musculatura accesoria supraesternal y obnubilación. Exploraciones complementarias: acidosis respiratoria (pH, 7,10; pCO2, 69), hiperglucemia, leucocitosis, atrapamiento aéreo, condensación, neumomediastino y enfisema subcutáneo. Precisa ventilación mecánica (60 h), sedoanalgesia, curarización y tratamiento broncodilatador intensivo, destacando hipercapnia grave. Mejoría clínica respiratoria a los 3 días.
Comentarios: 1. El asma fatal o casi fatal es un evento muy grave y poco frecuente en la historia natural del asma. 2. Las características diferenciales de nuestros pacientes son: gravedad del asma, factor desencadenante, instauración, forma de presentación y evolución. 3. Como el reconocimiento de estos pacientes es difícil, es necesario prestar atención a los factores de riesgo, evaluar correctamente la gravedad de las crisis asmáticas y ajustar el tratamiento a la situación del paciente.
Aproximación diagnóstico-terapéutica de los derrames pleurales paraneumónicos en urgencias
M. Fletas Torrent, J. Travería Casanovas, O. Asensio de la Cruz, M. Bosque García, V. Pineda Solas y A. Pérez Benito
Hospital de Sabadell. Corporació Parc Taulí. Barcelona. España.
Objetivo: Valorar la aplicación/utilidad del protocolo diagnóstico-terapéutico de los derrames pleurales paraneumónicos en el servicio de urgencias de nuestro hospital.
Material y métodos: Revisión retrospectiva de los pacientes que ingresaron por neumonía con derrame pleural entre enero de 2002 y diciembre de 2003. Análisis de datos epidemiológicos, exploraciones diagnósticas realizadas en urgencias y manejo posterior.
Resultados: Se han valorado un total de 24 pacientes (12 niños y 12 niñas) de una edad comprendida entre 8 meses y 10 años (media 4 años y 11 meses). A todos los pacientes se les realizó analítica general (destacando leucocitosis en 10/24 y aumento de proteína C reactiva [PCR] en 23/24), hemocultivo y radiografía de tórax frente, perfil y decúbito lateral. En 8 pacientes (33 %) el derrame pleural fue no significativo (< 1 cm). Del resto, a 15/16 se les hizo toracocentesis diagnóstica desde urgencias, mostrando los siguientes resultados: derrame pleural simple en 6 casos y derrame pleural complicado en 9 casos. De estos últimos, a 8 se les colocó drenaje torácico en urgencias (cuatro fueron colocados por un cirujano y cuatro por un radiólogo intervencionista guiándose por ecografía). A 9/16 de los pacientes con derrame pleural significativo (> 1 cm) se les ha hecho la ecografía durante las primeras 24 h. La estancia media hospitalaria fue de 14 días. Durante la evolución posterior en hospitalización 3/8 pacientes que habían tenido derrame no significativo evolucionaron a derrame complicado, requiriendo drenaje. En un caso se diagnosticó malformación adenomatoidea quística que requirió tratamiento quirúrgico posterior.
Comentarios: ha habido una aplicación adecuada del protocolo durante el período estudiado. El realizar el diagnóstico e iniciar el tratamiento en urgencias permite evitar complicaciones y disminuir la estancia media hospitalaria. Los pacientes con derrame pleural no significativo en el momento del diagnóstico requieren control clínico para detectar posible evolución a derrame complicado.
Tromboemolismo pulmonar en la edad pediátrica
M.E. Palacios López, E. Moreno Arnedillo, C. Calvo Monge, L. Arranz Arana, M.M. Lertxundi Etxebarría y A. Pérez Sáez
Servicio de Pediatría. Hospital de Zumárraga. Guipúzcoa. España.
Introducción: Se desconoce la incidencia del tromboembolismo pulmonar (TEP) en niños, dado lo infrecuente de su diagnóstico, que a menudo pasa inadvertido.
Objetivo: Describir un caso de TEP en la edad pediátrica.
Caso clínico: Niña de 13 años, previamente sana y sin antecedentes familiares de interés, que acude a urgencias por "cansancio al incorporarse" y fiebre (38 °C) de 24 h de evolución. Fue diagnosticada 12 días antes de neumonía bilateral y tratada con eritromicina 7 días, con desaparición de la fiebre en 3 días. Exploración: peso, 65 kg, afebril; FC, 160 lat./min; FR, 40 resp./min; PA, 120/60 mmHg; SaO2, 88 %. Afectación del estado general. Acrocianosis. Taquipnea y aleteo nasal. Hipoventilación y crepitantes en bases pulmonares. Resto normal. Exploraciones complementarias: Hemograma: leucocitos, 22.200/μl con 80 % segmentados, resto normal; PCR, 13,6 mg/dl. Radiografía de tórax: neumonía bibasal con derrame pleural izquierdo. Antígenos de neumococo y Legionella en orina, negativos. ECG: taquicardia sinusal. Evolución: se instaura tratamiento con cefotaxima intravenosa, eritromicina oral y oxígeno, con mejoría del estado general en pocas horas. A las 24 h presenta dolor en pantorrilla izquierda y edema local. En eco-Doppler se objetiva trombosis venosa profunda (TVP) en vena femoral común superficial y poplítea izquierda. Coagulación normal. Se inicia tratamiento con heparina, acenocumarol y media compresiva. Persiste hipoxemia durante 3 días, fiebre hasta el sexto día y posteriormente febrícula mantenida. Se realiza angiografía-TC, en que se objetivan signos compatibles con TEP. La evolución posterior es favorable, siendo dada de alta bajo tratamiento con acecumarol. Pendiente de estudios de hipercoagulabilidad.
Comentarios:1. Tener en cuenta el diagnóstico de TEP en niños con insuficiencia respiratoria asociada a: taquicardia sin otras causas aparentes y/o fenómenos tromboembólicos en otras localizaciones. 2. La angiografía-TC una buena herramienta diagnóstica, incluso varios días después de la instauración del cuadro clínico.
Neumonía como causa de rigidez de nuca en el servicio de urgencias
E. Bergón Sendín, M. García González, I. Hernández Bernal y P. Rojo Conejo
Urgencias Pediátricas. Departamento de Pediatría. Hospital 12 de Octubre. Madrid. España.
Fundamento y objetivos: La presentación clínica más habitual de neumonía son los síntomas respiratorios; sin embargo, existen casos en los que el cuadro respiratorio está ausente y la aparición de otros síntomas pueden hacer retrasar el diagnóstico. A continuación se describen 3 casos de neumonía, valorados en urgencias, que presentan rigidez de nuca como síntoma inicial.
Observaciones clínicas:Caso 1. Paciente de 11 años que acude a urgencias por fiebre elevada de 5 días de evolución, vómitos y síntomas catarrales leves. Exploración física sin hallazgos relevantes salvo decaimiento y rigidez nucal. Se realiza hemograma en el que destaca leucocitosis con desviación izquierda (16.800 L; 74 % S, 15 % C) bioquímica sérica normal y punción lumbar normal. Posteriormente se realiza radiografía de tórax, para descartar foco respiratorio, donde se objetiva consolidación en lóbulo superior derecho.
Caso 2. Paciente de 4 años de edad que consulta por cuadro febril, cefalea y rigidez de nuca de 24 h de evolución. Exploración física normal salvo rigidez de nuca. Se realiza hemograma (16.800 L; 71,4 % N); PCR, 3,2 mg/dl; punción lumbar, normal. Dos días más tarde consulta de nuevo por persistencia de síndrome febril, presentando leves síntomas catarrales, motivo por el cual se realiza radiografía de tórax, encontrando consolidación en lóbulo superior derecho.
Caso 3. Paciente de 7 años que acudió a urgencias por fiebre de 24 h de evolución y cefalea, sin otros síntomas. Exploración física normal, salvo rigidez de nuca y signos meníngeos positivos. Se realiza hemograma (17.700 L; 5 % C; 82 % S), PCR mayor de 12 y punción lumbar normal. Se mantiene en observación por afectación del estado general y se realiza radiografía de tórax donde se objetiva consolidación retrocardíaca.
Comentario: La presencia de rigidez de nuca y fiebre en la urgencia pediátrica obliga a la realización de una punción lumbar para descartar la presencia de meningitis. Sin embargo, ante la normalidad de la citoquímica del líquido cefalorraquídeo (LCR) debemos tener en cuenta otras posibilidades diagnósticas. Queremos resaltar la posibilidad de la existencia de una neumonía en los niños con síndrome meníngeo y LCR normal.
Síndrome leucoeritroblástico en lactante de cinco meses
M. Falcón Rodríguez, S. Pavlovic Todorcevic, A. Molinés Honrubia, J. Poch Paez, A. Suárez Suárez y H. Sosa Santana
Servicio de Urgencias. Servicio de Hematología. Hospital Universitario Materno-Insular. Las Palmas de Gran Canaria. España.
Introducción: Lactante de 5 meses que consulta en urgencias por palidez y estancamiento ponderoestatural.
Observación clínica:Antecedentes familiares: madre asmática, refiere dos abortos. Padre sano. No antecedentes familiares de hemopatías. Antecedentes personales: corresponde a una tercera gestación, parto eutócico a término. Período neonatal normal. Exploración física: regular estado general, impresiona de enfermedad. Aspecto distrófico (peso y talla inferior a P3). Perímetro cefálico normal (P50-75). No presenta lesiones cutáneas. Hipertelorismo, ligero exoftalmos, retrognatia, paladar ojival. Hepatoesplenomegalia de 2 cm. Resto de exploración física normal, salvo escaso seguimiento visual. Pruebas complementarias: hemograma, leucocitos: 15 x 109/l; hemoglobina, 8,0 g/dl; plaquetas, 100 x 109/l; síndrome leucoeritroblástico y numerosos dacriocitos compatible con fibrosis medular.
Mielograma: extracción dificultosa por aumento de consistencia ósea, resistencia cortical aumentada, no diferenciación corticomedular. Médula ósea hipocelular, no se observan células anormales.
Serie ósea: aumento difuso de la densidad ósea sugestiva de Osteopetrosis.
Comentario: La osteopetrosis es una enfermedad poco frecuente que hay que sospechar en lactantes con insuficiencia medular, síntomas de hipertensión intracraneal con perímetro craneal normal, exoftalmos o visceromegalias; ya que de la precocidad del diagnóstico y del tratamiento depende la supervivencia y las secuelas neurológicas en estos pacientes.
Diagnóstico en urgencias del síndrome de la unión pieloureteral de presentación tardía
E. Castuera Jurado, A.M. Molina Jurado, M.D. Simarro Bravo, A. Sánchez Carrión, F. Aguilar Humanes y F. Barcones Míngueza
Urgencias Pediátricas. Hospital Reina Sofía. Córdoba. España.
Objetivos: Valorar la importancia de la sospecha diagnóstica en urgencias del síndrome de la unión pieloureteral de presentación tardía.
Pacientes y métodos: Revisión de los pacientes diagnosticados en el servicio de urgencias de síndrome de la unión pieloureteral obstructivo desde febrero de 1998 hasta febrero de 2004. Se diagnosticaron 5 pacientes varones, edad media 9,42 ± 2,78 años (6,3-11,9). La forma de presentación fue dolor abdominal secundario a traumatismo banal en 2 casos (uno de ellos con hematuria).
Resultados: Otros 2 pacientes presentaban dolor abdominal recurrente y el quinto, infección urinaria febril con masa abdominal. En todos se realizó una ecografía abdominal en urgencias que demostró una hidronefrosis grave (4 izquierda y 1 derecha) confirmándose patrón obstructivo en el renograma diurético. Se realizó pieloplastia en todos los casos (nefrostomía percutánea previa en 3 pacientes). Los hallazgos quirúrgicos fueron la existencia de vaso polar aberrante en 3 pacientes y estenosis de la unión pieloureteral en los dos restantes. La evolución clínica fue satisfactoria si bien los 2 casos secundarios a estenosis de la unión pieloureteral mantuvieron una nefropatía parenquimatosa grave.
Conclusiones: El inicio clínico de la hidronefrosis obstructiva en el niño mayor es atípico. Los traumatismos abdominales y el dolor abdominal son la forma de presentación más frecuente. Es importante la sospecha clínica en Urgencias y la confirmación diagnóstica con ecografía (tabla 1).
Importancia del diagnóstico precoz en urgencias. A propósito de un caso
A.M. Molina Jurado, E. Castuera Jurado, M.D. Simarro Bravo, M.E. Mateos González, F. Aguilar Humanes y A.M. Bello Luque
Servicio de Críticos y Urgencias de Pediatría y Oncología Pediátrica. Hospital Reina Sofía. Córdoba. España.
Introducción: El neuroblastoma es un tumor derivado de la cresta neural de localización habitualmente abdominal, sobre todo en la glándula suprarrenal o en cualquier punto de la cadena simpática paravertebral.
Caso clínico: Lactante de 50 días, varón, primogénito que consulta por vómitos, algunos proyectivos (3-4/día), de una semana de evolución, deposiciones normales, escasa ganancia ponderal. La exploración física es normal salvo hepatomegalia de 2 cm. Se realizan pruebas complementarias de rutina siendo la hematimetría y bioquímica sanguíneas normales, excepto discreta trombocitosis (489.000 x μl) y sedimento urinario normal. Ante la sospecha de estenosis hipertrófica de píloro (" SIZE=2>2 cm y lesiones hipoecoicas en parénquima hepático, con sospecha de neuroblastoma IV S.
Al tratarse de un lactante menor de un año se le aplicó el Score de Philadelphia (HSU, 1996) con puntuación de 0.
Score de Philadelphia (HSU, 1996) < 1 año
Síntomas gastrointestinales Emesis > 10 % 1
Precisa líquidos IV 2
Síntomas respiratorios: taquipnea 1
Precisa CPAP/TET 2
Retorno venoso: edema piernas 1
Edema escrotal 2
Síntomas renales: oliguria 1
Fallo renal 2
Coagulación alterada (CID) Trombopenia < 50.000 2
Conclusiones: Destacar la importancia del diagnóstico precoz en urgencias del neuroblastoma, con el fin de aplicar el score de Philadelphia (> 2 en lactantes y > 1 en neonatos) con objeto de iniciar tratamiento urgente con quimioterapia, sin necesidad de otras pruebas diagnósticas de confirmación.
Estridor neonatal, como motivo de consulta en urgencias
B. Romero Hidalgo
Hospital General Universitario de Alicante. España.
Fundamento: El estridor es un signo de obstrucción de la vía aérea superior localizado a nivel supraglótico, glótico o infraglótico. En lactantes, la laringomalacia explica alrededor del 60 % de los casos de estridor.
0bjetivo: Presentar el manejo de dos recién nacidos que ingresaron en febrero en nuestro hospital.
Observaciones clínicas:Caso 1. Recién nacida que ingresa a los 8 días de vida por estridor inspiratorio y dos crisis de cianosis tras las tomas. Se valoró en su hospital de referencia, dónde se realizó fibrolaringoscopia, que fue normal, por lo que se remite a nuestro hospital para completar estudio. Presenta estudio cardiológico, tránsito gastrointestinal superior y radiografía de tórax, normal. En la laringoscopia directa: laringomalacia completa anterior y posterior. Evolución favorable, dándose de alta con monitor de apneas.
Caso 2. Recién nacida a término, que es llevada a urgencias a los 4 días de vida por estridor inspiratorio, afonía y dificultad respiratoria. Lactancia artificial, come mal. Se ingresa, realizándose estudio cardiológico, radiografía de tórax y gasometría que son normales. Tránsito gastrointestinal: "reflujo a rinofaringe importante, paso de contraste a laringe y tráquea. No reflujo gastroesofágico". Laringoscopia directa: "Estenosis subglótica: membrana subglótica anterior". Durante su ingreso presenta dificultades en la alimentación, con desaturaciones ocasionales, precisa alimentación por sonda nasogástrica. Persiste afonía y estridor.
Conclusiones: Todos los estridores deben ser evaluados ya que no son un diagnóstico en sí mismo sino un síntoma de una enfermedad subyacente. Existen causas poco frecuentes pero potencialmente de riesgo vital frente a las que hay que mantener una alta sospecha clínica. La laringomalacia es la causa más común, por lo general benigna y autolimitada, pero en el 5-10 % puede ser lo suficientemente grave para producir apneas, cianosis, dificultad en alimentación, etc. La membrana subglótica puede obstruir en distintos grados la laringe, causando estridor inspiratorio y llanto ronco desde el nacimiento. El tratamiento es la lisis endoscópica con microcirugía o láser. El pronóstico es excelente. Ambas pueden asociarse a otras lesiones de la vía aérea, algunas potencialmente graves y que es obligado descartar: hemangioma subglótico, anillos vasculares, tumores, etc., así como a reflujo gastroesofágico. Por tanto, la evaluación del estridor debe incluir el estudio de la totalidad del aparato aerodigestivo alto, presentando la laringoscopia directa un alto rendimiento.
Cuerpo extraño fantasma en esófago
A. Ruiz Hernández, R. Porto, J. Martínez Pérez y J.L. Alonso Calderón
Hospital Infantil Universitario Niño Jesús. Madrid. España.
Introducción: Los cuerpos extraños en el aparato digestivo son frecuentes en la infancia, sobre todo entre los 2 y 5 años de edad. La gran mayoría son monedas o piezas metálicas de juguetes, que suelen progresar a través del tubo digestivo hasta su salida. Debido a que son radioopacos es fácil seguir su trayectoria. No obstante, algunos cuerpos extraños permanecen ocultos tras la exploración radiológica convencional.
Material y método: Paciente que ingiere un cuerpo extraño inusual para su edad por el tamaño y forma del mismo (soldado de plástico), que aporta uno similar, y que refiere dolor cervicotorácico ante la ingestión de líquidos (incluida su propia saliva). En las radiografías de tórax practicadas no se aprecia ningún cuerpo extraño. En ese momento se comprueba que el otro muñeco aportado por el niño sí es radioopaco. Ante la persistencia de la sintomatología se practica esofagograma con bario, apreciándose una discontinuidad de la columna radiopaca en el tercio superior del esófago y superponiendo el cuerpo extraño aportado por el paciente se obtiene concordancia con cuerpo extraño esofágico oculto. En la esofagoscopia (con esofagoscopio rígido) se encuentra el cuerpo extraño aludido que es extraído.
Resultados: Tras la extracción no se observan ningún tipo de complicación posterior.
Comentarios:1. La ingestión de cuerpos extraños de formas irregulares, puntiagudos o con aristas es infrecuente. 2. Aunque la exploración radiológica convencional no confirme la presencia del cuerpo extraño en esófago, la persistencia de síntomas clínicos debe hacernos mantener un alto índice de sospecha para su detección. 3. El esofagograma constituye una exploración radiológica de indudable valor en los cuerpos extraños esofágicos, sobre todo si son radiotransparentes. 4. El empleo del esofagoscopio rígido sigue siendo útil en nuestro medio para la extracción de cuerpos extraños esofágicos, sobre todo cuando por sus características físicas existe riesgo de lesión de pared esofágica.
Bazo emigrante. A propósito de un caso
R. Chacón, S. Villar, C. Menéndez, J. Delgado, A. Casanova y R. Zabalza
Hospital General Universitario Gregorio Marañón. Madrid. España.
Introducción: El bazo emigrante o bazo ectópico es una anomalía rara en la que el bazo emigra desde su posición normal. Es consecuencia de un fallo de la fusión del mesogastrio dorsal durante el desarrollo fetal, lo que proporciona una deficiencia congénita de los ligamentos suspensorios, predisponiéndole a la hipermovilidad y, a menudo, a la torsión. Se presenta un caso de un niño con bazo ectópico, que acude a urgencias por dolor abdominal.
Caso clínico: Niño de 11 años de edad que acude a urgencias por dolor abdominal intenso y vómitos. Refería en sus antecedentes, crisis de dolor abdominal agudo de carácter intermitente y estreñimiento pertinaz. Exploración física: buen estado general, afebril, abdomen no defendido, en el que se palpaba una "masa" dura y móvil en porción medial de hemiabdomen izquierdo, que se interpretó como fecaloma. Pruebas complementarias: analítica sanguínea sin alteraciones significativas. Radiografía de abdomen simple: masa en flanco izquierdo, que se superpone y comprime el riñón izquierdo y ausencia del bazo en el hipocondrio izquierdo. Ecografía abdominal: ángulo esplénico del colon situado entre el diafragma y el riñón izquierdo, no visualizándose el bazo en su lugar habitual. La tumoración correspondía con una esplenomegalia de 15 cm situada inferomedialmente, presentando un largo pedículo vascular. Evolución: se realizó inicialmente esplenopexia.
A los 10 días de la intervención presentó cuadro de abdomen agudo, realizándose ecografía abdominal que mostró infarto esplénico por torsión parcial del pedículo. Se procedió a una esplenectomía con implante en antebrazo, con evolución posterior favorable.
Comentarios: La etiología de las masas abdominales en la infancia es múltiple, teniendo que tener en cuenta el bazo ectópico dentro de los diagnósticos diferenciales. La ecografía es un método útil para el diagnóstico de las masas abdominales en el servicio de urgencias.