Los médicos se encuentran a menudo ante la necesidad de tomar decisiones en situaciones de incertidumbre cuando tienen que hacer un diagnóstico clínico o evolutivo y en el tratamiento de sus pacientes. Las guías clínicas ofrecen recomendaciones aplicables en circunstancias específicas y pueden ser utilizadas por los diferentes profesionales y por los pacientes. Permiten reducir las variaciones en los cuidados, mejorar la precisión de los diagnósticos y la efectividad de las terapias y desaconsejar intervenciones inefectivas y peligrosas. Podemos encontrar abundantes guías clínicas en formato de texto en sitios web especializados, como GuíaSalud (http://portal.guiasalud.es) o National Guidelines Clearinghouse (http://guideline.gov). Dada la importancia de la sistematización de su desarrollo y de la necesidad de contar con la evidencia científica disponible1, el uso de metodologías de desarrollo como SIGN2 y de evaluación como AGREE3 está cada vez más extendido4.
En función del alcance de sus recomendaciones, existen diferentes tipos de guías. Las guías de práctica clínica recogen las mejores prácticas en un dominio concreto. Los protocolos clínicos las adaptan para su implementación local. Las guías de cuidados5 reúnen acciones recomendadas por varias guías para establecer los cuidados planificados de un paciente. Las vías clínicas permiten estandarizar la atención a pacientes de una determinada enfermedad. Como todas ellas podrían aumentar su efectividad mediante la informatización, en este artículo utilizaremos el término guías clínicas (GC) para referirnos al conjunto de tipos de guía.
Transferencia efectiva de las mejores prácticas no conseguidaA pesar de la importancia concedida a las GC, la transferencia efectiva de sus contenidos a la práctica clínica es un objetivo no alcanzado todavía. Se han detectado diferentes tipos de barreras que lo dificultan. Así, Bracha6 concluye que los textos narrativos no son utilizados por los médicos, además de por razones de tiempo y comprensión, por no encontrar en ellos todo lo que necesitan. Lugtenberg7 expone que la ambigüedad y la falta de claridad de las recomendaciones es también un problema extendido, sobre todo en las guías locales. La revisión de Latoszek-Berendsen8 señala además la dificultad para ofrecer recomendaciones individualizadas por la deficiente interoperabilidad con historiales clínicos electrónicos (HCE), las carencias de detalles prácticos sobre acciones complementarias a realizar por los usuarios durante su aplicación y, por último, la baja adherencia de los médicos tanto a las guías en papel como a las GC informatizadas (GCI).
La tecnología puede facilitar al trabajo colaborativo para crear y mejorar guías clínicasLa revisión sistemática de Damiani9 concluye que la implementación de GCI ha demostrado mejoras significativas en el proceso de los cuidados. Además, señala la necesidad de integrar sus recomendaciones en el flujo de trabajo clínico y el consenso existente en cuanto a la efectividad de los Sistemas de Ayuda a la Toma de Decisiones Clínicas (SATDC) basados en GCI. Para superar las barreras restantes, es preciso establecer un proceso de mejora continua de los contenidos de cada GCI fundamentado en la colaboración de todos los profesionales implicados.
La sostenibilidad y la adaptabilidad al cambio de la tecnología es una característica capital para la generación de los sucesivos prototipos y versiones finales de las GCI. La continua evolución tanto de las tecnologías como de las GC no puede ser obstáculo para una generación ágil de nuevas versiones de GCI. Para ello, es preciso disponer de una plataforma tecnológica que dé soporte a las diferentes actividades de todo el ciclo de vida de la informatización de GCI para capturar los cambios en el ámbito en el que se den y generar, automáticamente, nuevas GCI.
Es más útil pensar en el problema global que en las soluciones parcialesSi enfocamos en el ciclo de vida completo de las GC en lugar de aspectos parciales de su informatización, podremos ofrecer soluciones que satisfagan los diferentes niveles de necesidades de los diversos tipos de profesionales sanitarios implicados. Esta es la estrategia seguida en la industria en general y en el desarrollo industrial del software en particular. Las funcionalidades que necesitan los expertos que crean las GC son diferentes de las requeridas por los profesionales no especialistas que los usan, pero están relacionadas. Además, en el camino de la imprescindible informatización, Lyng10 concluye que la colaboración entre expertos y usuarios finales con informáticos ofrece beneficios superiores a la complejidad del proceso. El tener en cuenta todos los requerimientos de contexto y el que los usuarios sientan las GCI como propias acercan al éxito. Aunque los esfuerzos en la informatización de GC no han tenido los resultados esperados, actualmente es posible disponer de la infraestructura informática que puede dar soporte a la colaboración y al proceso cíclico de mejora continua11.
La creación de guías clínicas y búsqueda de evidenciaLa primera etapa del ciclo de vida se centra en la creación de la GC; en ella se realizan 2 actividades principales:
- 1.
Desarrollo de las revisiones sistemáticas. Permiten recoger la evidencia científica disponible y dar respuesta a las preguntas establecidas por los expertos en función de las necesidades clínicas detectadas.
- 2.
Desarrollo de las GC tras la evaluación de revisiones sistemáticas, otras evidencias y la incorporación opiniones de expertos.
El esfuerzo invertido y la valiosa información contenida en las GC resultantes deberían tener una amplia diseminación y aplicación.
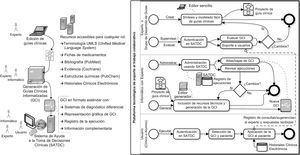
La generación y actualización ágil de guías clínicas informatizadas es posibleEl proceso de generación y actualización ágil de una GCI necesita de una plataforma tecnológica que pueda incorporar nuevas funcionalidades manteniendo la compatibilidad con las GCI desarrolladas con versiones previas de la tecnología o adaptar las desarrolladas con otras. Actualmente, es posible desarrollar y mantener una tecnología que cumpla estos requisitos11. Por lo tanto, podemos pensar en organizar un desarrollo cíclico de GCI en el que colaboren médicos e informáticos. En la figura 1 puede verse el conjunto de roles, componentes y el proceso de creación/actualización de GCI.
El proceso de informatización comienza con el trabajo de uno o varios expertos mediante un editor sencillo que les permita dibujar la guía clínica, definir tablas de decisión y buscar terminología UMLS (Unified Medical Language System), bibliografía, evidencia y recursos partiendo de la información de una GC. Este rol es equiparable al denominado Guideline Development Group en la metodología SIGN2.
Un ingeniero en informática implementará los componentes técnicos que incorporen la información elaborada en una GCI: la guía clínica en formato estándar, los sistemas de evaluación de diagnósticos diferenciales, la representación gráfica del conocimiento, los accesos a toda la información complementaria necesaria y el producto que recoge todo ello en un fichero que se podrá cargar en el SATDC. Estas actividades pueden tener un alto nivel de automatización y hacer que su generación sea tan rápida que pueda utilizarse para generar prototipos de GCI de una reunión para otra en el proceso de creación/actualización de una GC por un comité de expertos. Este proceso agiliza la mejora continua de las GCI pero, de una forma similar, el ingeniero debe ocuparse también de hacer progresar la tecnología para hacer frente a las crecientes exigencias de nuevas GC o a nuevas funcionalidades requeridas.
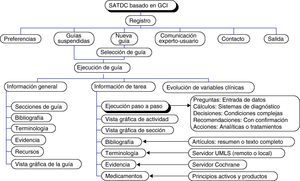
Los usuarios podrán ejecutar paso a paso la GCI, disponer de resúmenes de ejecuciones previas, participar en su evaluación y comunicarse con el experto correspondiente para transmitir sugerencias o preguntas. Véase la figura 2 para una información más detallada.
Interoperabilidad entre guía clínica informatizada e historiales clínicos electrónicos heterogéneosLa diversidad de estructuras de datos de los HCE de diferentes sistemas o centros sanitarios dificulta el acceso a los datos de un paciente que haya sido tratado en varios de ellos. Este complejo problema ha tenido avances significativos en los últimos años con la extensión del uso de estándares como HL7 (http://www.hl7spain.org) y los arquetipos12. Estos utilizan el lenguaje estandar ADL (Archetype Definition Language) para la definición de conceptos médicos de forma que puedan relacionarse con los datos contenidos en un HCE independientemente de su estructura interna. En ellos pueden indicarse las constantes clínicas a las que se refieren y las restricciones que les caracterizan. La iniciativa internacional openEHR (http://www.openehr.org) ofrece arquetipos estandarizados y modelos de referencia que pueden utilizarse para automatizar su uso. Por lo tanto, la interoperabilidad semántica entre conceptos médicos y estructuras de datos de HCE heterogéneos es técnicamente posible. Utilizando arquetipos podemos hacer que una GCI en ejecución pueda acceder a un HCE y tomar los datos del paciente al que se le está aplicando la GCI.
Las guías clínicas informatizadas pueden incorporar sistemas de diagnóstico diferencialUn porcentaje significativo de las GC hacen referencia a procedimientos que pretenden identificar una afección determinada en función del estado del paciente con respecto a los factores desencadenantes de dichas enfermedades. Las relaciones entre factores y categorías pueden quedar recogidas, inicialmente, en una tabla de decisiones y, después, en un módulo ejecutable generado a partir de dicha tabla e incorporado en la GCI correspondiente. Dicho módulo determinará las afecciones más probables para los datos del paciente.
Las guías clínicas informatizadas como recursos docentesEl resultado del esfuerzo de creación de GC y su transformación en GCI puede ser aprovechado en el ámbito docente. Las GCI pueden acumular, en un proceso de mejora continua, tanto el conocimiento de guías de práctica clínica y la información complementaria actualizada de repositorios internacionales, como procedimientos específicos para la aplicación de sus recomendaciones en circunstancias concretas.
Además de la posibilidad de ejecución paso a paso de una GCI, podría accederse directamente al punto en el que se trata un problema clínico de interés correspondiente a un caso clínico concreto. Los recursos disponibles en la GCI podrían ofrecer toda la información disponible sobre una materia, de forma que sea utilizable en todo el ámbito geográfico del idioma en el que se ha desarrollado.
La evaluación de las guías clínicas informatizadasComo todo producto sanitario, las GCI deben ser evaluadas por expertos y usuarios finales. La disponibilidad de las mismas en un portal web facilita el acceso, la intercomunicación con expertos y administración informática y el registro de toda la información producida durante la aplicación de la GCI a un paciente. En la figura 1 puede verse el proceso de desarrollo y evaluación de GCI con mayor precisión.
El lector puede consultar un ejemplo de SATDC en el portal e-GuidesMed, accesible en http://www.e-guidesmed.ehu.es.