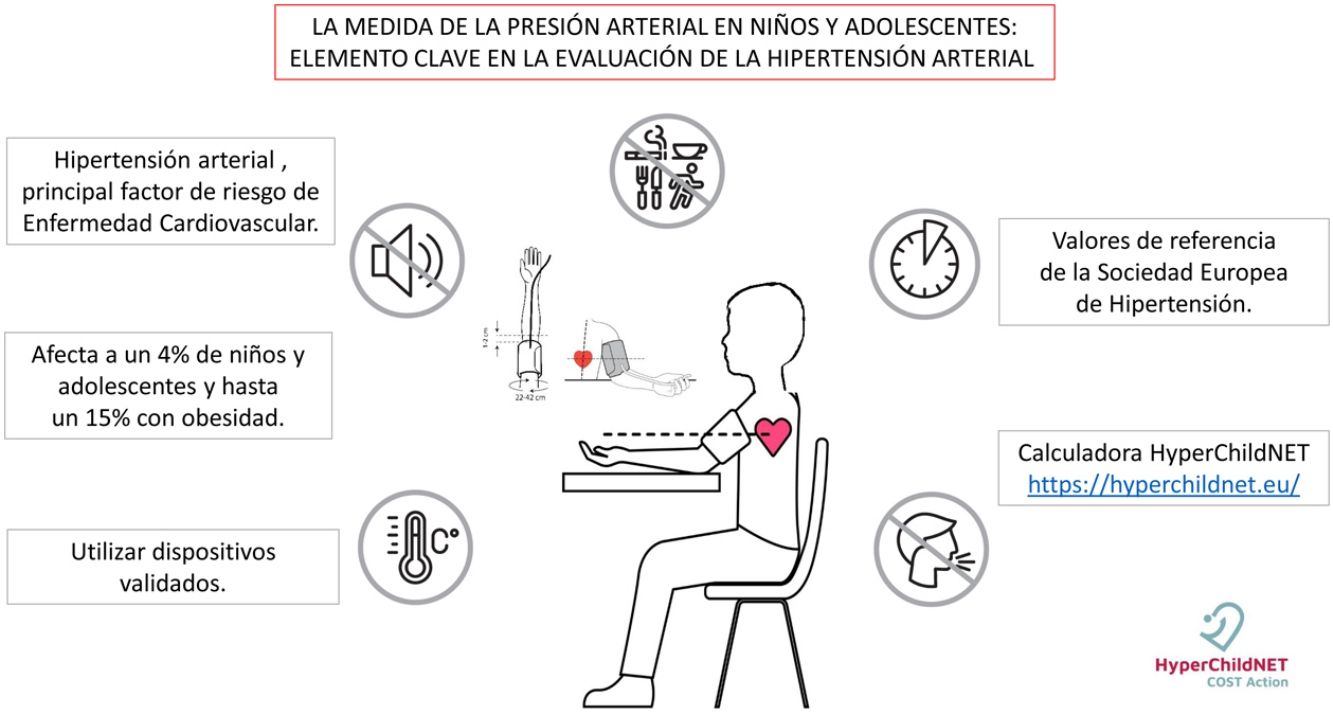
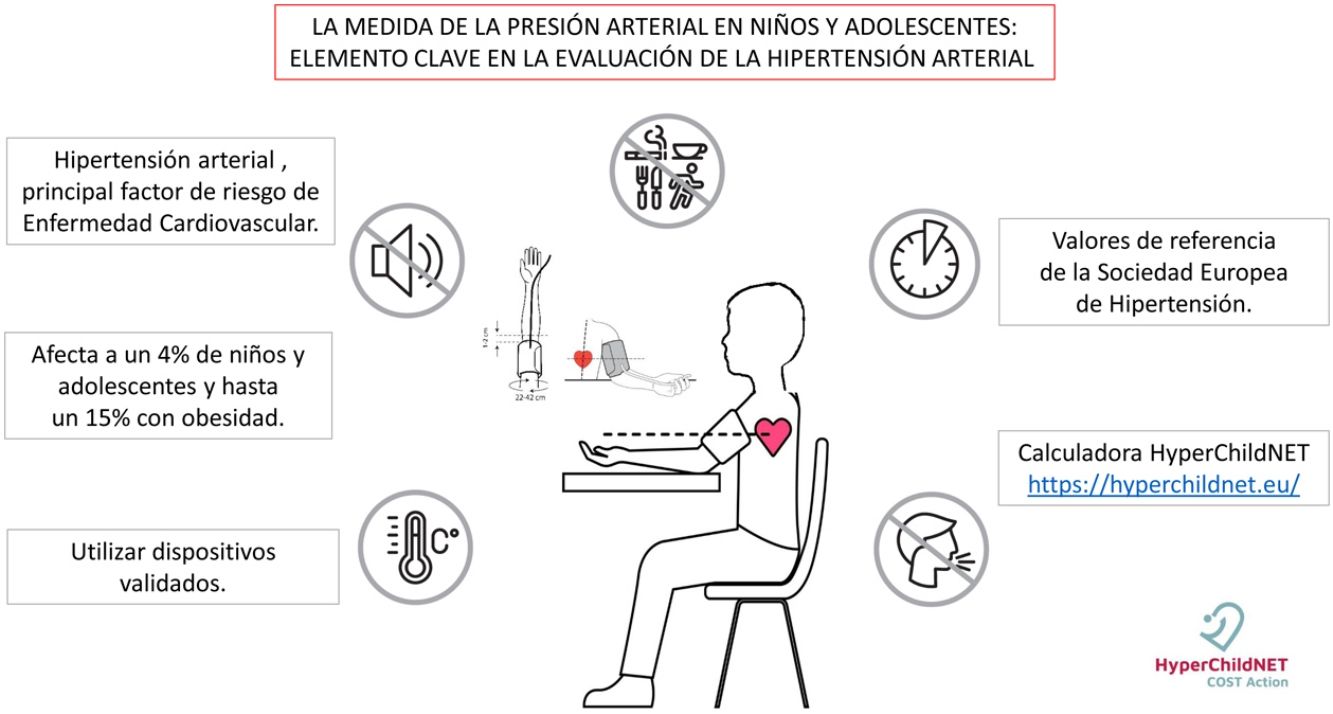
La hipertensión arterial es el principal factor de riesgo modificable para la enfermedad cardiovascular, ocupando el primer lugar entre las causas de pérdida de años de vida ajustados por discapacidad. En los últimos años la hipertensión arterial en niños y adolescentes ha ganado terreno en la medicina cardiovascular gracias a los avances en diversas áreas de la investigación fundamentalmente fisiopatológica y clínica. A pesar de los avances que se han llevado a cabo en los últimos años, la prevención, diagnóstico y tratamiento de la hipertensión arterial en niños y adolescentes todavía son susceptibles de mejorar. En este sentido cobra especial relevancia la medida correcta de la presión arterial que contempla una serie de elementos indispensables como son los dispositivos de medición, el procedimiento reglado y la interpretación de los resultados con base en percentiles según edad, sexo y talla. La disponibilidad de una calculadora de acceso libre facilita el diagnóstico y seguimiento de la hipertensión arterial https://hyperchildnet.eu/
Arterial hypertension is the main modifiable risk factor for cardiovascular disease, occupying the first place among the causes of loss of life years adjusted for disability. In recent years, arterial hypertension in children and adolescents has gained ground in cardiovascular medicine thanks to progress made in several areas, fundamentally in pathophysiological and clinical research. Despite the advances that have been made in recent years, the prevention, diagnosis and treatment of high blood pressure in children and adolescents still have room for improvement. In this sense, the correct measurement of blood pressure is especially important, since it includes a series of essential elements such as the measurement devices, the regulated procedure and the interpretation of the results based on percentiles according to age, gender and height. The availability of a free access calculator facilitates the diagnosis and monitoring of arterial hypertension https://hyperchildnet.eu/.
La hipertensión arterial (HTA) es el principal factor de riesgo modificable para la enfermedad cardiovascular, ocupando el primer lugar entre las causas de pérdida de años de vida ajustados por discapacidad1. En los últimos años la HTA en niños y adolescentes ha ganado terreno en la medicina cardiovascular gracias a los avances en diversas áreas de la investigación, fundamentalmente fisiopatológica y clínica. La recomendación, por parte de las guías de HTA en niños y adolescentes, de medir la presión arterial (PA) a partir de los 3 años de edad2-4 y estudios longitudinales han demostrado que elevaciones sutiles de la PA en las primeras etapas de la vida son mucho más comunes de lo que se pensaba con anterioridad y que la HTA del adulto tiene ya sus raíces en época pediátrica5-7. Por debajo de 3 años, la PA debe medirse en circunstancias que aumentan el riesgo de HTA, tales como prematuridad, bajo peso al nacer, condiciones neonatales que hayan requerido cuidados intensivos, cardiopatía congénita, enfermedad renal, tratamiento con fármacos que elevan la PA, enfermedad oncohematológica, trasplante de órgano sólido o de médula ósea y evidencia de presión intracraneal elevada2.
A pesar de un gran número de estudios que han evaluado la prevalencia de HTA en niños y adolescentes, esta prevalencia ha sido difícil de precisar principalmente por 3razones: 1) la PA normalmente cambia en función del crecimiento y desarrollo, lo que significa que no existe un valor fijo para definir los valores elevados de la PA sistólica (PAS) y diastólica (PAD); esta dificultad ha llevado a la aplicación de percentiles basados ??en edad, sexo y talla para definir HTA si los valores de PA están en el percentil 95 o superior; 2) existen diferentes definiciones de HTA empleadas por las 3guías de práctica clínica más recientes, desde Europa2, Estados Unidos3 y Canadá3, y 3) considerando la variabilidad de la PA latido a latido, la definición de HTA ha requerido que la PAS o PAD sea persistentemente superior a los umbrales establecidos en 3ocasiones separadas. Como consecuencia, muchos estudios transversales con una única medida de PA no han podido definir la prevalencia de HTA.
Un metaanálisis recientemente publicado que incluye datos de 185.000 niños y adolescentes ≤ 19 años aporta una prevalencia global de HTA de un 4%8. Esta prevalencia varía dentro de la edad pediátrica, siendo hipertensos un 4,3% a los 6 años de edad y un 7,9% a los 14 años, y descendiendo a una prevalencia del 3,3% a los 19 años. Coincidiendo con otros estudios, la prevalencia de HTA es mayor en presencia de obesidad (15%), si se compara con sobrepeso (5%) y con normopeso (1,9%). Así mismo el estudio señala un incremento del 75% de la prevalencia de HTA desde el año 2000 al 2015, aumento en parte explicado por el incremento de la obesidad en la población pediátrica.
Actualmente es bien conocido que en niños y adolescentes la prevalencia de HTA secundaria es del 1%, siendo la HTA primaria el tipo más frecuente, especialmente en adolescentes9. La HTA primaria suele ser asintomática o en algunos casos responsable de síntomas leves tales como cefalea, epistaxis, cambios en el comportamiento o en el rendimiento escolar, por lo que la relación entre la HTA y esta sintomatología en muchas ocasiones puede pasar desapercibida, de ahí la importancia de la medida de la PA, iniciándose, tal y como recomiendan todas las guías, a los 3 años de edad2-4. Detectar alteraciones de PA en etapas precoces de la vida puede facilitar la implementación de medidas de corrección con el fin de disminuir la carga de enfermedad cardiovascular.
A pesar de los avances que se han llevado a cabo en los últimos años, la prevención, el diagnóstico y el tratamiento de la HTA todavía son susceptibles de mejorar. En este sentido, cobra especial relevancia la medida correcta de la PA.
Metodología para la medida de presión arterialLa medida de la PA es considerada uno de los exámenes más importantes en la práctica clínica; sin embargo, ya el profesor Thomas G. Pickering escribió en el año 2005: «la determinación de la PA sigue siendo una de las mediciones más importantes de todas en la medicina clínica y sigue siendo una de las más inexactas»10. Existe una serie de elementos indispensables de tener en cuenta para la correcta medida de la PA.
Dispositivos de medición de presión arterialLas guías de la Sociedad Europea de Hipertensión en Niños y Adolescentes (ESH), las de la Academia Americana de Pediatría (AAP) para el manejo de HTA, y, recientemente, las canadienses indican que el método de elección para el diagnóstico de HTA es el método auscultatorio2-4. Sin embargo, debido a las restricciones en la utilización de esfigmógrafos de mercurio y el avance de los dispositivos electrónicos oscilométricos, este último es el método más extendido de medición de la PA en la actualidad.
Con el fin de establecer la correcta metodología para la utilización de estos dispositivos, en el año 2021, la Sociedad Europea de Hipertensión ha publicado la guía práctica para la medición de la PA clínica y ambulatoria11. Según esta guía, se permite la utilización de dispositivos electrónicos de medición de la PA clínica siempre y cuando se utilicen monitores que hayan sido validados en niños y adolescentes. A través de los enlaces web, se puede comprobar los dispositivos adecuados para cada población. En este sentido las Sociedades Europea e Internacional de Hipertensión han desarrollado la iniciativa STRIDE BP, que se puede encontrar en su página web (www.stridebp.org). También se pueden encontrar los dispositivos validados en población pediátrica en: www.dableducational.org. Se prefieren los dispositivos que realizan de forma automática 3mediciones seguidas. Es importante destacar que no existe ningún dispositivo de muñeca validado para esta franja de edad.
Si no se dispone de uno de estos dispositivos, puede utilizarse un dispositivo electrónico manual (híbrido) con columna de LED (diodo emisor de luz) o LCD (pantalla de cristal líquido) o un esfigmógrafo aneroide. Estos últimos han de ser calibrados al menos una vez al año. Una vez inflado el manguito, debe desinflarse a un ritmo de 2-3mmHg/s, utilizando el primer ruido de Korotkoff para la determinación de la PAS y el 5.° ruido para la PAD. Se ha de utilizar el 4.° ruido si persisten los ruidos tras desinflar totalmente el manguito o si se ausculta por debajo de los 40mmHg.
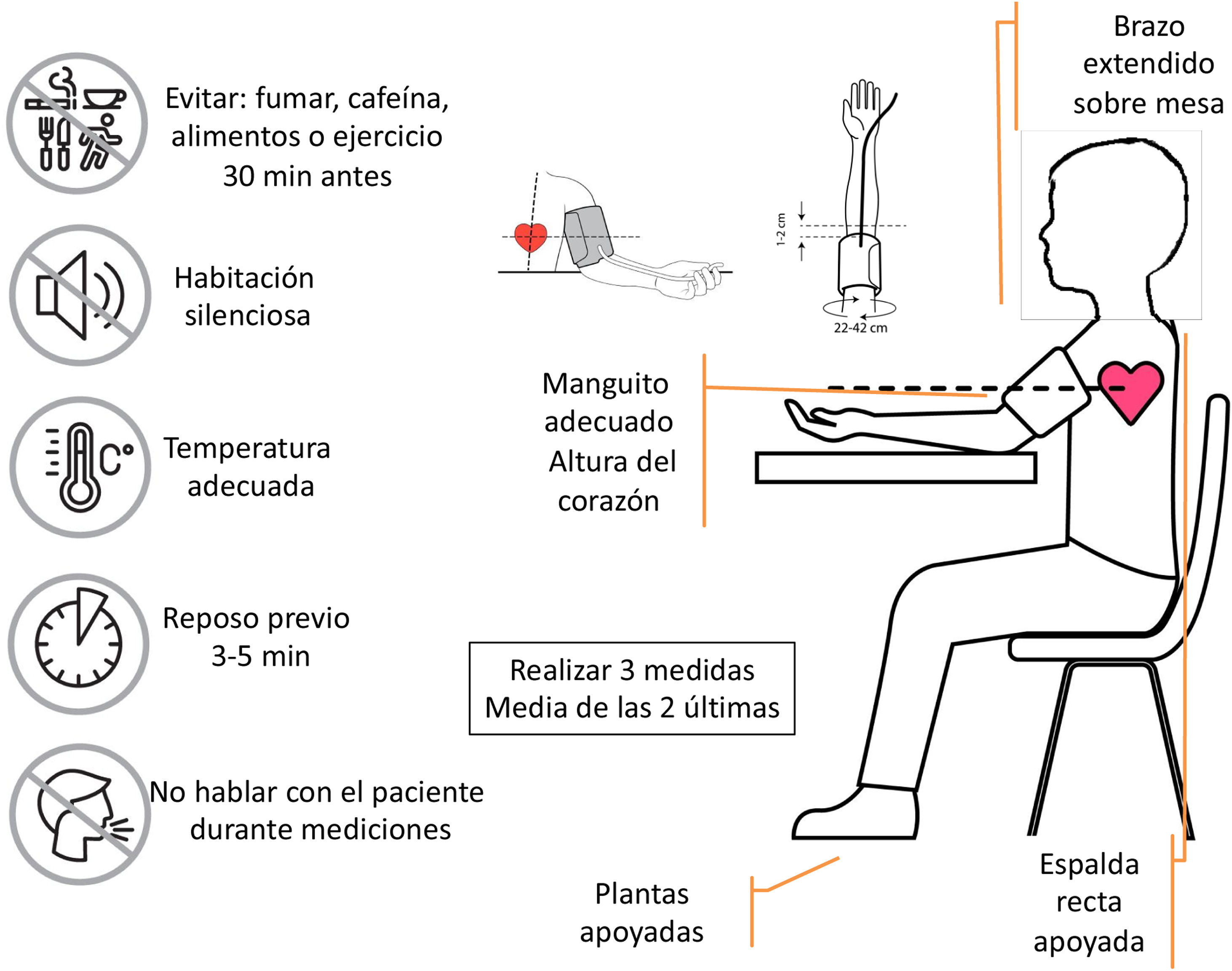
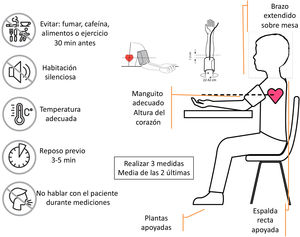
Procedimiento reglado de toma de presión arterialSiguiendo las recomendaciones de la Sociedad Europea de Hipertensión Arterial10, con el fin de obtener adecuadamente los valores de PA deben seguirse los siguientes pasos:
Asegurar que el niño/adolescente no ha tomado sustancias estimulantes (cacao/cola), fumado o realizado ejercicio 30min antes de la toma de PA.
Seleccionar el manguito adecuado según el perímetro braquial medido en el punto medio entre el codo y el hombro.
Colocar el manguito en el brazo por encima de la fosa antecubital y mantener al paciente sentado en una silla en un ambiente tranquilo con temperatura agradable, con mínima interacción, con respaldo recto, pies apoyados en el suelo y brazos apoyados sobre una mesa.
Tras unos 3-5min de reposo, realice una primera medición de PA y realice 2mediciones más, separadas por 1 min entre mediciones. El valor de la PA clínica será la media de las 2últimas mediciones.
Elección de brazoEn la primera visita, se ha de medir la PA en ambos brazos. Una diferencia entre ambos de más de 10mmHg ha de confirmarse con medidas repetidas. En caso de que se confirme esa diferencia, las medidas de PA se harán en el brazo con valores más elevados. Si se encuentra una diferencia de PA superior a 20mmHg, se ha de extender el estudio para descartar estenosis vasculares.
Elección de manguitoEstando sentado el paciente, medir el perímetro del brazo en el punto medio (entre hombro y codo). Apuntar el perímetro y elegir el manguito más adecuado (que contenga la medida del perímetro del brazo dentro del rango indicado en el mismo manguito). Los tamaños de manguito más comunes en edad pediátrica son: 17-22, 22-32 y 32-42cm. La elección adecuada del tamaño es crucial, ya que un manguito menor del adecuado sobrestimará los valores de PA y viceversa. Es imprescindible usar con cada monitor solo los manguitos provistos por el fabricante para cada modelo de monitor.
Se colocará el manguito de presión con la marca en zona anterior del codo (2-3cm por encima de la fosa antecubital) con el brazo apoyado sobre una mesa a la altura del corazón (fig. 1). El manguito debe de estar igualmente ajustado por su parte superior como inferior, pero dejando pasar el dedo del explorador por estos bordes.
En los pacientes con obesidad grave (perímetro braquial mayor de 42cm), valorar utilizar manguitos especiales, cónicos, ya que los rectangulares pueden sobrestimar los valores de presión. Si no se dispone de estos manguitos, como alternativa se podría utilizar un dispositivo de medición de PA en la muñeca, validado.
Los errores más comunes que se pueden cometer en la medición de la PA en niños y adolescentes se recogen en la tabla 1.
Principales fuentes error en la medición de la presión arterial en niños y adolescentes
| Origen del error | Problema |
|---|---|
| Paciente | Nerviosismo o llanto (lactante)Consumo previo de excitantes (cacao, colas, etc.)Escaso reposo previa determinación de presión arterial |
| Material | Uso de dispositivo no validadoUso de dispositivo no calibradoTamaño inadecuado del manguitoManguito no recomendado por fabricante del dispositivoManguito o tubuladura en mal estado |
| Técnica | Postura inadecuada del pacienteManguito colocado incorrectamente (posición/ ajuste)Colocación inadecuada del fonendoscopio (auscultatorio)Adquisición de menos de 3determinaciones de presión arterial |
Al contrario de lo que ocurre en los adultos, como se ha descrito previamente, la definición de HTA en niños y adolescentes se basa en la distribución normal de la PA en niños sanos y no en la morbimortalidad cardiovascular asociada a un determinado valor de PA.
En el año 2016 la Sociedad Europea de Hipertensión publicó sus últimas recomendaciones2, manteniendo como valores de referencia hasta los 16 años los datos de la Fourth Report12. Un año después, la AAP modificó los valores de referencia de la Fourth Report12, excluyendo a los participantes con sobrepeso/obesidad3. La discrepancia entre los valores de referencia ha sido un tema de interés que ha suscitado controversia. En un estudio realizado por Lurbe et al.13, en el que se compara cómo se clasificaría a pacientes de distintas edades pediátricas utilizando unos u otros valores de referencia, se objetiva que la utilización de los criterios de la AAP3 clasificaba como hipertensos o como PA normal alta a un mayor número de sujetos que con las normas de la Sociedad Europea de Hipertensión2. Con el fin de valorar el impacto que las 2normativas tienen en la práctica clínica, se ha estudiado la presencia de la afectación típica de la HTA, como es la masa del ventrículo izquierdo en niños clasificados con arreglo a los criterios establecidos por las 2mencionadas guías2,3. Un estudio previo14 y un metaanálisis recientemente publicado15 concluyen que, siguiendo la normativa de la AAP frente a la de la ESH, se identifica una mayor proporción de sujetos como hipertensos; sin embargo, esto no comporta que se identifique con mayor precisión la presencia de aumento de masa ventricular14,15. Por lo tanto, la ESH mantiene los criterios de clasificación establecidos en las recomendaciones del año 20162.
Con el fin de facilitar la detección de valores de PA elevados en los niños y adolescentes, se adjunta una versión simplificada de las tablas de valores de referencia (tabla 2). Esta tabla presenta los valores por edad del percentil 90 de PA considerando el percentil 5 de talla. Si el valor de PAS o la PAD del niño estudiado, teniendo en cuenta el sexo y la edad, está por debajo de los valores de la tabla, el niño es normotenso y no requiere más estudios, sino los controles de PA dentro del seguimiento del niño sano. En el caso de presentar valores superiores, se deberían de utilizar las tablas de valores de referencia publicados por la Sociedad Europea de Hipertensión Arterial y seguir las recomendaciones de estas guías2. Recientemente, gracias al trabajo de la acción COST Hyperchildnet, financiada por la Unión Europea (COST Action HyperChildNET, reference number CA 19115)16, se ha publicado la primera calculadora online basada en los valores de referencia propuestos por la Sociedad Europea de Hipertensión Arterial en Niños y Adolescentes2. Esta calculadora puede encontrarse libre en: https://hyperchildnet.eu/
Tabla de cribado de valores elevados de presión arterial según las Guías europeas de hipertensión arterial en niños y adolescentes
| Edad(años) | Presión arterial (mmHg) | |||
|---|---|---|---|---|
| Varones | Mujeres | |||
| PAS | PAD | PAS | PAD | |
| 1 | 94 | 49 | 97 | 52 |
| 2 | 97 | 54 | 98 | 57 |
| 3 | 100 | 59 | 100 | 61 |
| 4 | 102 | 62 | 101 | 64 |
| 5 | 104 | 65 | 103 | 66 |
| 6 | 105 | 68 | 104 | 68 |
| 7 | 106 | 70 | 106 | 69 |
| 8 | 107 | 71 | 108 | 71 |
| 9 | 109 | 72 | 110 | 72 |
| 10 | 111 | 73 | 112 | 73 |
| 11 | 113 | 74 | 114 | 74 |
| 12 | 115 | 74 | 116 | 75 |
| 13 | 117 | 75 | 117 | 76 |
| 14 | 120 | 75 | 119 | 77 |
| 15 | 122 | 75 | 120 | 78 |
| ≥ 16 | 135 | 85 | 135 | 85 |
PAD: presión arterial diastólica; PAS: presión arterial sistólica.
Fuente: Lurbe et al.2.
Para el diagnóstico de HTA se utilizan percentiles de PA para edad, sexo y talla hasta los 16 años.
A partir de esta edad son los criterios del adulto establecidos por las Guías de la Sociedad Europea de Cardiología junto con la Sociedad Europea de Hipertensión Arterial los que se aplican para definir HTA, 140/90mmHg17. Los percentiles que establecen los criterios diagnósticos en menores de 16 años y los valores de PA que establecen los puntos de corte en adolescente de 16 años o más están recogidos en la tabla 3.
Definición y clasificación de la hipertensión en niños y adolescentes
| Percentil de PAS o PAD | ||
|---|---|---|
| < 16 años | ≥ 16 años y adultos | |
| Normal | < P90 | < 130/85 |
| Normal-alta | ≥ P90 y < P95 | 130-139/85-89 |
| Hipertensión | ||
| Estadio 1 | ≥ P95 al P 99 más 5 mmHg | 140-159/90-99 |
| Estadio 2 | > P99 más 5 mmHg | 160-179/100-109 |
| HTASistólica aislada | PAS ≥ P95 y PAD < P90 | PAS ≥ 140 y PAD < 90 |
HTA: hipertensión arterial; P90: percentil 90; P95: percentil 95; P99: percentil 99; PAD: presión arterial diastólica; PAS: presión arterial sistólica.
Modificado a partir de Lurbe et al.2.
La medida de PA en niños y adolescentes puede variar de una visita a otra. Así hay evidencia de que la prevalencia de detectar valores de PA elevados (por encima del P95), se reduce un 53% en la segunda visita y hasta un 77,7% en la tercera visita en comparación con la primera visita en la que se miden presiones12. Por ello, el diagnóstico de HTA no debe de hacerse nunca con base en una única visita, a menos de que los valores de PA clínica sean compatibles con HTA sintomática, HTA estadio 2 en menores de 16 años, o por encima de 180/110mmHg en ≥ 16 años. Para confirmar el diagnóstico de HTA clínica son necesarias al menos 2-3 determinaciones de PA clínica medidas en un intervalo de entre 1 y 4 semanas (dependiendo de los valores de PA y el riesgo de la enfermedad subyacente).
Todas las guías2-4 recomiendan confirmar el diagnóstico de HTA con medidas fuera de la consulta mediante la monitorización ambulatoria de la PA de 24 h (MAPA) o de la PA domiciliaria, con el fin de descartar HTA de bata blanca.
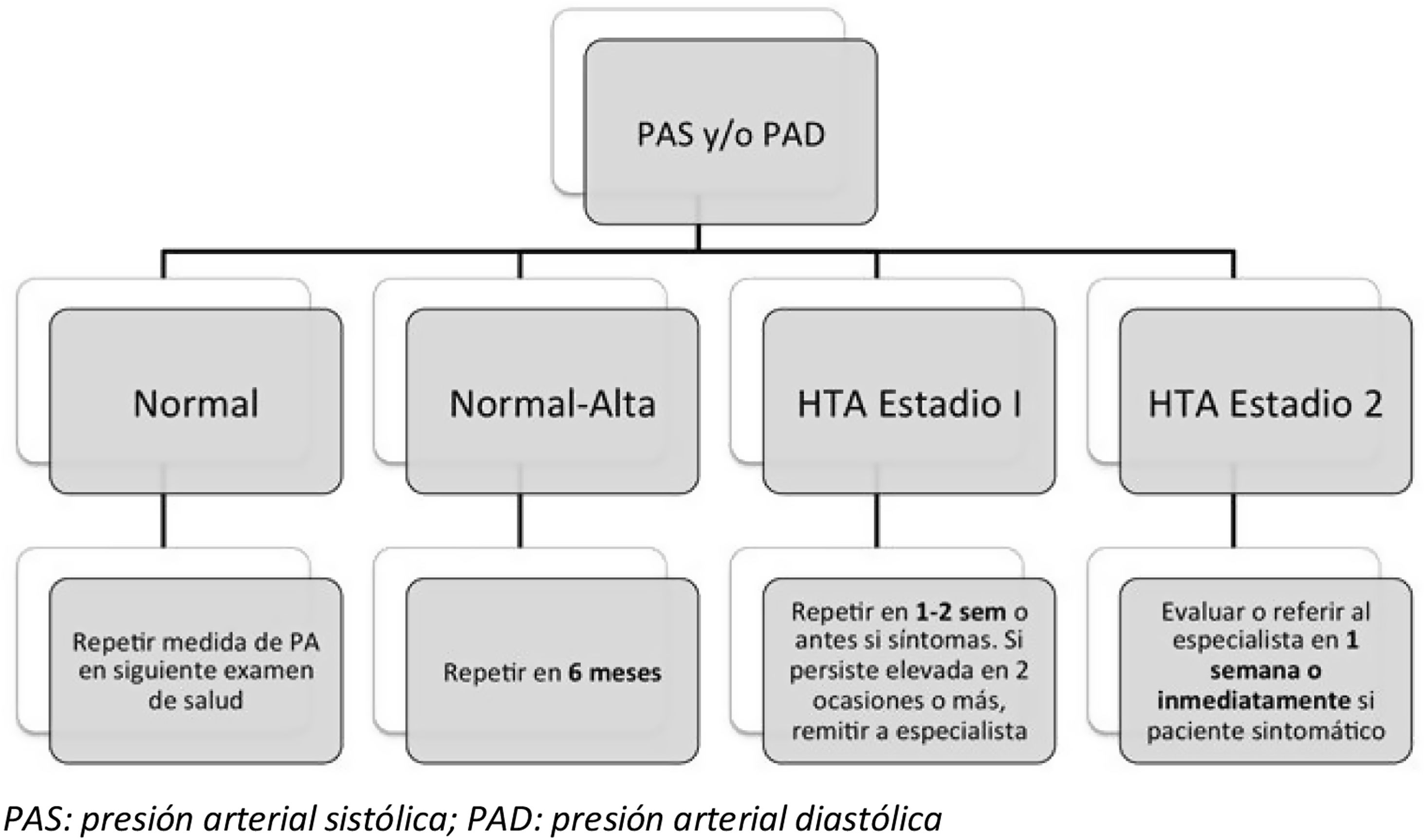
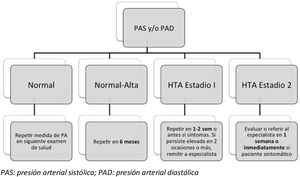
El algoritmo de seguimiento propuesto por la ESH2 tras la valoración de la PA clínica está reflejado en la figura 2.
Algoritmo diagnóstico de la hipertensión según las Guías europeas de hipertensión arterial.
PAD: presión arterial diastólica; PAS: presión arterial sistólica.
Fuente: Lurbe et al.2
La HTA neonatal es poco común, pero se reconoce cada vez con mayor frecuencia. La medida de PA debe llevarse a cabo en el brazo derecho, siendo los dispositivos oscilométricos validados para recién nacidos el método de medición más común. La longitud de la vejiga del manguito debe abarcar del 80 al 100% de la circunferencia del brazo. Los valores de referencia son limitados, así como los riesgos, el tratamiento y los resultados a largo plazo. No existen guías de práctica clínica y el manejo se basa en el juicio clínico y la opinión de expertos. Los valores de referencia corresponden a los publicados por Dionne et al. en 2012 que incluyen los valores de PA en neonatos entre 26 y 44 semanas de edad posconcepcional18.
En el caso de los lactantes, las recomendaciones actuales contemplan la medición en el brazo derecho, manguito con vejiga hinchable que tenga una anchura de aproximadamente el 50% de la circunferencia de la zona media del brazo, método oscilométrico con monitor validado y realizar 3 determinaciones con 2 min de intervalo entre ellas19. Los valores de referencia para lactantes entre 1 mes y un año siguen siendo los publicados en 198720.
En ambos casos, el enfoque diagnóstico es similar al utilizado para identificar a los niños mayores.
Más allá de la PA clínicaActualmente se dispone de métodos para obtener medidas de PA fuera de la consulta. Entre ellas:
MAPA. Los monitores de PA ambulatoria son dispositivos portátiles que permiten recoger más de 80 mediciones de PA fuera del ambiente clínico y cuando el niño o adolescente realiza actividades de la vida normal. Los valores recogidos por MAPA han demostrado ser más reproducibles y tener mayor correlación con la presencia de afectación de órgano diana que los valores de PA clínica2. La combinación de los valores de PA clínica y ambulatoria nos permiten establecer 4 fenotipos de PA. Cuando existe concordancia entre la PA clínica y la MAPA puede ser que por ambos métodos la PA sea normal, normotensión, o elevada, HTA sostenida. Si existen discrepancias puede ser la HTA de bata blanca (HTA por clínica y normotensión por ambulatoria) y la HTA enmascarada (normotensión clínica e HTA ambulatoria). Por todo ello, la ESH recomienda realizar MAPA a todo paciente con diagnóstico de HTA clínica, sobre todo si se plantea el inicio de medicación antihipertensiva, con el fin de evitar iniciar tratamiento antihipertensivo en sujetos con HTA de bata blanca2. Esta técnica debe llevarse a cabo en centros especializados con experiencia en el diagnóstico y el tratamiento de la HTA. Los valores de referencia para MAPA y las indicaciones para su utilización están recogidos en la Guías de la ESH2.
Monitorización de PA domiciliaria. Las determinaciones de PA en el domicilio también se han demostrado como una herramienta útil, al demostrar una mayor reproducibilidad y relación con la afectación de órgano diana que los valores obtenidos en la clínica2-4. Requiere un mínimo entrenamiento por parte de las familias, explicando la importancia de hacer 3 medidas consecutivas de PA por la mañana y al acostarse, al menos de 3 a 4 días a la semana (aunque preferible 7 días seguidos), siempre antes de la toma de fármacos antihipertensivos (en caso de estar recibiendo medicación). Las mediciones se han de llevar a cabo considerando los mismos aspectos metodológicos recomendados previamente (fig. 2) y con monitores validados para niños y adolescentes. Los valores se han de anotar en un registro que se evaluará posteriormente por el pediatra responsable. Para interpretar los valores recogidos en domicilio, se descartarán los valores del primer día, se hará la media de todas las demás determinaciones y se percentilarán siguiendo los valores de referencia publicados en las guías de la ESH2. Estaría indicado su uso en el seguimiento del paciente ya diagnosticado, con o sin tratamiento farmacológico antihipertensivo.
Otras formas de medición de la PA. Están apareciendo en el mercado nuevas tecnologías que permiten estimar los valores de PA. Entre ellos, los dispositivos de medida sin manguito, que se basan (entre otras variables) en el cálculo de la velocidad de la onda del pulso. Estos dispositivos, en forma de reloj o banda, pueden ser potencialmente interesantes, ya que permiten una monitorización continua de los valores de PA. Sin embargo, ninguno de ellos ha pasado un proceso adecuado de validación en la población pediátrica, por lo que no se recomienda su uso.
HyperChildNET calculadoraCon el fin de facilitar la interpretación de los valores de PA en el diagnóstico y seguimiento de los niños y adolescentes, HyperChildNET ha desarrollado una calculadora de acceso libre que permite rápidamente conocer el significado del valor de PA clínica. Su uso facilita el diagnóstico y seguimiento de la HTA https://hyperchildnet.eu/
FinanciaciónEsta publicación se basa en el trabajo de COST Action HyperChildNET (CA19115), con el apoyo de COST (Cooperación Europea en Ciencia y Tecnología) y el Programa Marco Horizonte 2020 de la Unión Europea.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.