Introducción
En las últimas décadas estamos asistiendo en España a un progresivo aumento de las llamada enfermedades emergentes, particularmente de las infecciones emergentes. Es decir, enfermedades con agente infeccioso conocido, hasta hace poco infrecuentes en nuestro medio, pero que en los últimos años han presentado un aumento de su incidencia, hasta alcanzar, en algunos casos, carácter epidémico.
Ello es debido, sobre todo, a que se ha producido en la última década una aceleración en el ritmo de inmigración procedente de países en vías de desarrollo, endémicos en muchas ocasiones, en una serie de enfermedades infecciosas que hasta hace pocos lustros eran prácticamente desconocidas en nuestro medio. Malaria, filariasis y distintos tipos de parasitosis intestinales formarían parte de este grupo de enfermedades.
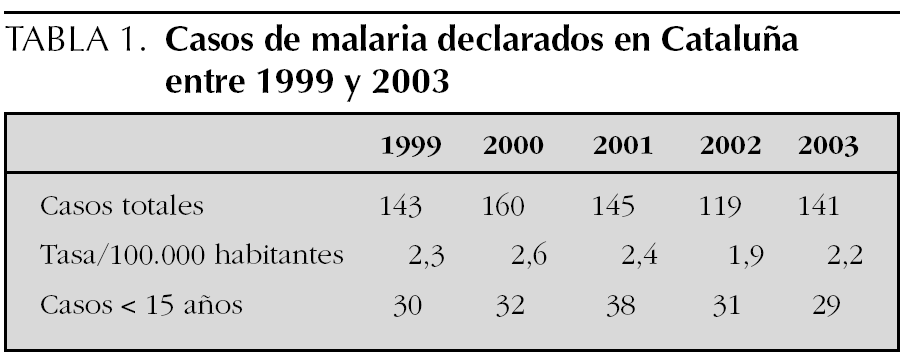
En Cataluña, según el sistema de declaración obligatoria de enfermedades, los casos diagnosticados de malaria se han mantenido estables con escasa variaciones entre 1999 y 2003 en torno a los 140-145 casos. De ellos, entre 30 y 40 suelen acontecer en menores de 15 años (tabla 1).
Para muchos autores, los viajes de residentes del mundo industrializado hacia destinos exóticos, ya sea en forma de turismo vacacional o de viajes de negocios, tienen un papel importante en el crecimiento de la incidencia de este tipo de enfermedades. Otros autores señalan también la importancia epidemiológica del crecimiento exponencial de las adopciones internacionales en los últimos años1-3.
A nuestro entender, y particularmente en el caso del paludismo infantil en nuestra área, estos dos últimos puntos tienen un escaso valor epidemiológico, dado que la práctica totalidad de pacientes diagnosticados de malaria en España son inmigrantes, ya sea recién llegados a nuestro país, o hijos de inmigrantes que se han trasladado al país de origen familiar para pasar una temporada, a menudo coincidiendo con las vacaciones escolares estivales. Los casos de niños españoles, hijos de españoles, suponen hasta la fecha, la excepción a esta regla.
El objetivo de nuestro trabajo es presentar 24 casos de malaria importada diagnosticada en nuestro hospital en los últimos 9 años. Aportamos datos epidemiológicos, clínicos, biológicos, terapéuticos y evolutivos, con el fin de aportar un poco más de luz a una enfermedad con la que los pediatras tendremos que convivir cada vez de forma más frecuente.
Pacientes y métodos
Se revisaron los pacientes en edad pediátrica (hasta 15 años) diagnosticados de paludismo en nuestro hospital, entre los años 1997 y 2005. Se recogieron las siguientes variables: edad, sexo, nacionalidad, país de origen familiar, destino, motivo y época del viaje, quimioprofilaxis realizada y nivel de cumplimiento (se considera correcta si ha completado el tratamiento hasta 4 semanas después de llegar a nuestro país), clínica, exploración física, datos de laboratorio (hemograma y bioquímica), especie de plasmodio y grado de parasitación determinada realizando una tinción de Giemsa en una extensión en sangre periférica, tratamiento efectuado, copatología asociada (preferentemente otras parasitaciones), días de ingreso hospitalario y evolución.
Resultados
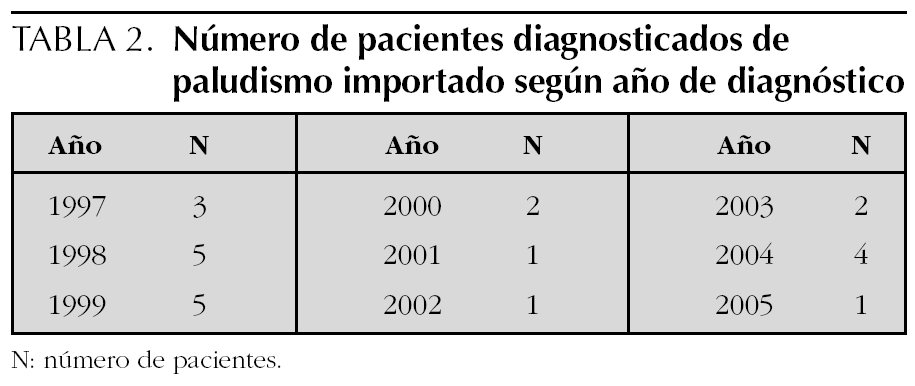
Entre 1997 y 2005 se han atendido en nuestro centro 24 casos de malaria importada (16 varones, 8 mujeres), de edades comprendidas entre 2 y 14 años (media de edad de 6,5 años). Un paciente ha presentado dos veces malaria al regresar de sendos viajes a Mali, a la edad de 3 y 6 años, respectivamente. En la tabla 2 se puede apreciar la distribución según el año del diagnóstico.
Todos los pacientes tenían un origen familiar africano, aunque 16 de ellos habían nacido ya en España. Los países de procedencia familiar (que coinciden con el país de adquisición de la malaria) se refleja en la tabla 3.
El motivo más frecuente de su estancia en África fue las vacaciones estivales en 13 casos (todos ellos en el período de junio a septiembre). Seis pacientes habían regresado de África tras una estancia de seis o más meses. Por último, 5 niños habían llegado por primera vez a nuestro país procedentes de su país de origen.
De los 13 pacientes que habían regresado de vacaciones estivales, en 12 casos iniciaron profilaxis antipalúdica. Sólo 2 niños la habían completado correctamente.
El lapso de tiempo entre su regreso de África y la consulta fue muy variable: de 3 a 40 días, además de un paciente que consultó a los 2 meses de regresar y otro, a los 3 meses.
En el momento de acudir al servicio de urgencias, 21 pacientes presentaban fiebre (aunque sólo 15 de ellos la referían), 16 niños presentaban clínica digestiva (predominantemente vómitos, pero también diarrea y abdominalgia), siete malestar general y seis cefalea.
En la exploración física destacaban 10 pacientes con hepatoesplenomegalia, un paciente con hepatomegalia aislada y 2 pacientes con esplenomegalia aislada (uno de ellos en el curso de un cuadro de vómitos y diarreas afebriles, motivo por el cual había consultado). Seis pacientes presentaban lesiones cutáneas secundarias a picaduras de insectos.
Se realizó analítica básica con hemograma y bioquímica a todos los pacientes. Diecinueve pacientes presentaban anemia con hemoglobina de menos de 12 mg/dl (tres de ellos, con menos de 7 mg/dl, requirieron transfusión de hematíes). Seis pacientes presentaban plaquetopenia de menos de 150.000 plaquetas/µl (ninguna de ellas, de menos de 20.000/µl, criterio de paludismo grave), 3 pacientes presentaban hiponatremia y 3 pacientes aumento de las transaminasas.
Se realizó frotis de sangre periférica con tinción de Giemsa para el estudio de la parasitemia. En 19 casos el parásito aislado fue Plasmodium falciparum; en un caso, P. vivax; en 3 casos, P. malariae. Por último, un caso presentaba parasitación mixta de P. vivax y P. falciparum.
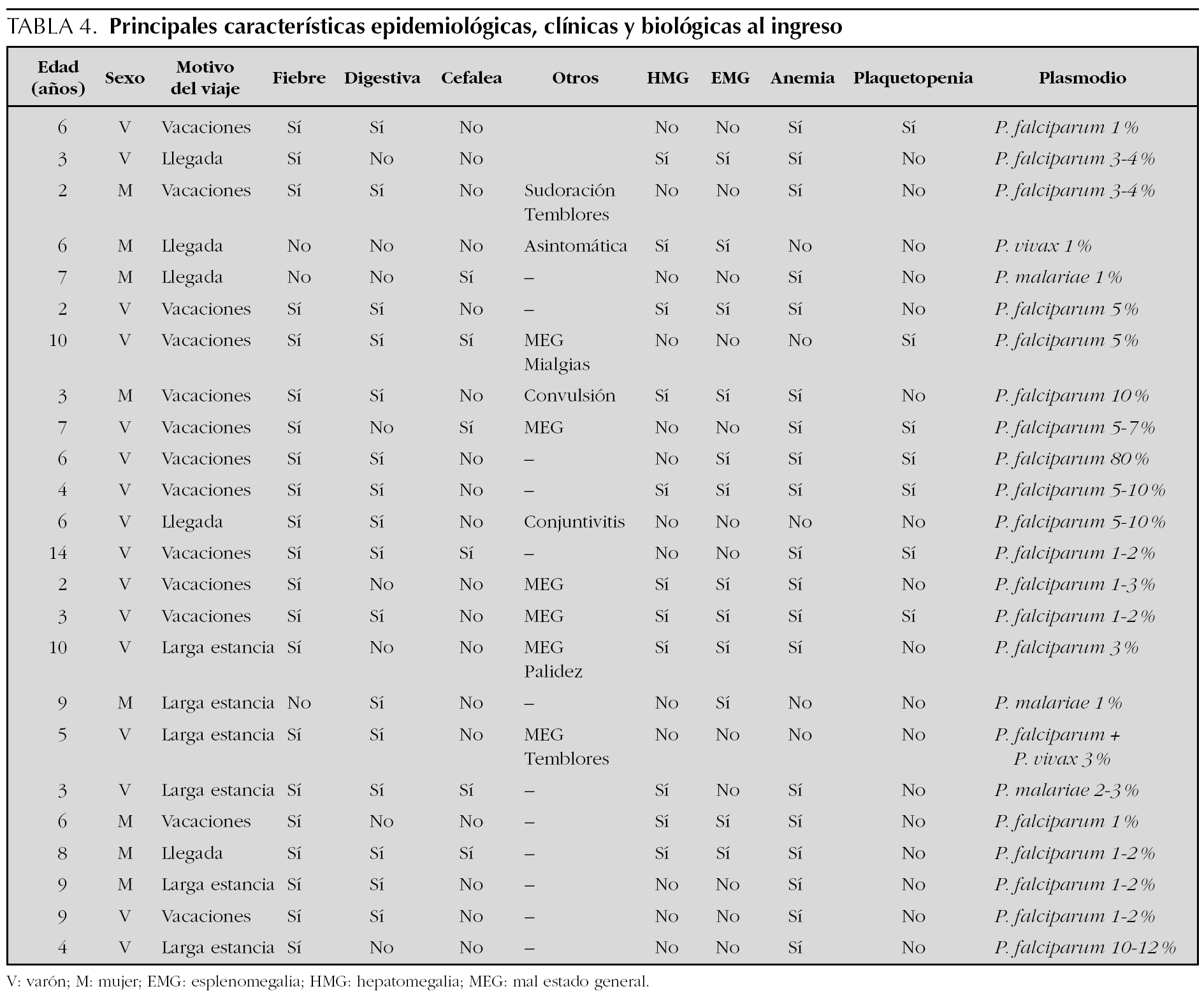
Las parasitaciones oscilaron entre el 1 y el 12 %, excepto un caso que presentaba una parasitación del 80 %. La estancia hospitalaria fue entre 5 y 8 días, excepto un caso que requirió 20 días de ingreso y otro caso que falleció a los 30 días del ingreso tras ser trasladado a una unidad de cuidados intensivos pediátricos. Este paciente es el que presentaba un 80 % de parasitación inicial y falleció por fallo multiorgánico. La tabla 4 muestra las principales características epidemiológicas, clínicas y biológicas de los pacientes en el momento de ingresar.
En los pacientes diagnosticados de malaria en nuestro centro es práctica habitual realizar un sedimento de orina, un coprocultivo y un estudio de parásitos en heces y orina. En las heces de estos niños se aislaron: dos Entamoeba coli, uno Giardia lamblia, uno Ascaris lumbricoides, uno Crisptosporidium y uno Salmonella enteritidis. En un paciente se aisló Esquistosoma en orina y en otro, Escherichia coli. Por último, un paciente fue diagnosticado de microfilariasis (ser observó la filaria en la extensión de sangre periférica) y otro de larva migrans.
En los pacientes diagnosticados de malaria por P. falciparum o P. vivax se realizó tratamiento antipalúdico con quinina más un segundo fármaco (habitualmente clindamicina, pero en algún caso doxiciclina o sulfadoxina-pirimetamina). Los pacientes con malaria por P. malariae recibieron tratamiento con quinina más clindamicina (2 casos) o cloroquina sola (un caso).
De los 24 niños diagnosticados, siete presentaban criterios de malaria grave (tabla 5). Veintiún niños tuvieron una evolución satisfactoria. Destaca un paciente que presentó una recidiva a los 3 meses. Ello fue debido a que inicialmente se aisló P. falciparum, realizándose tratamiento con quinina y clindamicina. A los 3 meses presentó una recidiva de malaria aislándose P. vivax. Ello es posiblemente causado por una parasitemia inicial mixta (P. falciparum más P. vivax) sometida al tratamiento convencional contra P. falciparum que no cubre los hipnozoitos de P. vivax, que serían los causantes de la recidiva en este caso. Un caso presentó una mielitis transversa concomitante a la malaria. Tras el tratamiento la paciente presentó secuelas (incontinencia anal, vejiga neurógena en tratamiento con ditropan y espasticidad de extremidades inferiores en tratamiento con toxina botulínica).
Discusión
El paludismo ha pasado de ser una enfermedad epidemiológicamente despreciable en nuestro medio a ser una enfermedad cada vez más frecuente, debido al aumento del tránsito migratorio que se ha producido en la última década procedente, en gran parte, de países en vías de desarrollo con alta tasas de malaria endémica. Este es el caso de África subsahariana.
Aunque algunos autores refieren como causa importante el aumento de los viajeros de los países desarrollados a países con malaria endémica1-3, en España, y particularmente en la edad pediátrica, esta es una causa probable pero epidemiológicamente aún poco importante. Así, en nuestra serie todos los pacientes procedían de familias de origen subsahariano, no existiendo ningún turista occidental entre los afectados. En España, la cultura del viaje a países tropicales acompañados de menores está menos extendida que en otros países occidentales3. Además, los turistas occidentales suelen cumplir de forma más estricta la quimioprofilaxis, que los inmigrantes de origen subsahariano. Por otra parte, aunque el fenómeno de la inmigración desde África subsahariana se inicia a finales de la década de 1970, no es hasta mediados de 1990 cuando los recursos económicos de este colectivo mejoran. A ello, se suma el abaratamiento de los pasajes aéreos en los últimos lustros que les permite viajar a su país de origen ya sea solos, o a menudo, acompañados de sus hijos, en muchos casos, ya nacidos en Europa4.
En una de las series sobre malaria importada más largas publicadas hasta la fecha en Europa, de 173 niños residentes en el Reino Unido que habían contraído malaria al desplazarse a países endémicos, 132 habían nacido en el Reino Unido, pero ninguno de ellos era de raza caucásica4.
Nos parece destacable que, de los 24 pacientes diagnosticados de malaria, 13 de ellos fueran infectados en un viaje durante su período vacacional en su país de origen. Ello tiene especial importancia dado que, en todos los casos, el viaje (de entre 15 días y 3 meses de duración) se desarrolló en el período estival (de junio a septiembre), coincidiendo con la temporada de lluvias en África subsahariana y, por tanto, durante el período de máxima incidencia de malaria en su país de origen. Este dato, de vital importancia a nuestro modo de ver, ya ha sido reflejado en algunos estudios recientes5. Por ello, se debería insistir en que, a ser posible, los viajes al África subsahariana se realicen fuera de dicho período, aunque ello sea a costa de que los niños pierdan unos días de escuela.
También debe destacarse que en sólo 2 de los 13 niños se completó la profilaxis antipalúdica. La falta de una correcta quimioprofilaxis es un dato recurrente en los estudios sobre malaria importada realizados en Europa, ya sea por no haberse iniciado, por no haberse completado correctamente e incluso, por realizarse con fármacos no adecuados al país visitado5,6. Es evidente pues, que debe insistirse en la importancia de completar correctamente la profilaxis (es muy habitual abandonar la medicación al regresar a España). Esta es una labor que debe abordarse no sólo desde el ámbito de la Atención Primaria, sino que también desde cualquier consulta que trate con este grupo de pacientes y también desde ámbitos no estrictamente sanitarios (quizá los educadores puedan tener también un papel destacable en este campo, aprovechando las reuniones con los padres, desde el ámbito escolar). Además, debe aconsejarse el uso de repelentes de insectos, mosquiteras e insecticidas7. Las recientes recomendaciones francesas sobre quimioprofilaxis antipalúdica en niños viajeros establecen tres zonas de riesgo8: en zona sensible a cloroquina (grupo 1) se recomienda profilaxis con cloroquina. En la zona con resistencia moderada a cloroquina (grupo 2) se recomienda la asociación de cloroquina más proguanil o de atovaquona más proguanil. Por último, en las zona de resistencia a cloroquina (grupo 3) se recomienda mefloquina o la asociación atovacuona más proguanil. Aunque no específicamente adaptadas a la edad pediátrica, las recomendaciones de 2005 de la Organización Mundial de la Salud (OMS) se dirigen en la misma dirección9.
Por otra parte, es necesario recalcar entre los profesionales de la pediatría que la malaria es una enfermedad cada vez más frecuente. El axioma "todo niño procedente de África con fiebre tiene malaria hasta que no se demuestre lo contrario" está ahora más vigente que nunca. En una serie de 153 niños con fiebre tras viajar a países tropicales en el año anterior, hasta en 22 niños se diagnosticó malaria3. Por ello, desde cualquier hospital debe ser posible confirmar la sospecha diagnóstica en urgencias mediante una extensión de sangre periférica. Debe recordarse que la inmunidad naturalmente adquirida frente al plasmodio que presentan los niños recién llegados de África se pierde rápidamente en caso de no presentarse repetidas reexposiciones al parásito10.
La clínica presente en el momento de acudir a urgencias suele ser muy variable e inespecífica. A ello hay que sumarle, la mayor frecuencia con que los niños presentan cuadros febriles de variadas etiologías7. Tanto es así que debe aplicarse un alto índice de sospecha para el diagnóstico de esta patología. Así, 21 niños (87 %) presentaban fiebre, aunque sólo en 15 de ellos este era el motivo de consulta. A menudo, no es práctica habitual la toma de la temperatura del niño en el domicilio por parte de este segmento de población y el motivo de consulta puede ser otro. A todo ello se debe añadir que la fiebre palúdica del niño difiere del patrón periódico típico de la malaria del adulto10. La clínica digestiva se presentó en forma de vómitos, diarreas o dolor abdominal en 16 niños (66 %). Fiebre y clínica digestiva es la forma de presentación más frecuente de malaria, ya sea en su forma importada o en la diagnosticada en países endémicos5,9. En una serie pediátrica francesa (país europeo con la mayor tasa de paludismo importado) un 58 % de los 53 niños diagnosticados de malaria asociaban fiebre y clínica digestiva en el momento del diagnóstico6. En nuestra serie 15 de los 24 niños (63 %) asociaron clínica digestiva y fiebre. Por el contrario, en nuestro medio, las convulsiones son mucho menos frecuentes que en África, donde algunas series presentan hasta un 19 % de niños con convulsiones por malaria11. En nuestra serie, sólo 2 niños convulsionaron. Otros niños presentaban sudoración profusa, temblores, artromialgias o conjuntivitis.
De los 3 pacientes afebriles en el momento de su valoración, uno fue estudiado por ser hermano de un enfermo, otro por presentar gastroenteritis aguda con esplenomegalia tras su regreso de África y otro fue diagnosticado tras realizarse un cribado a su llegada de África. A nuestro entender, este último paciente apoya la necesidad de realizar una extensión de sangre periférica en todo inmigrante recién llegado procedente de áreas con malaria endémica. A ello debe unirse la batería habitual de estudio: hemograma y bioquímica completa, coprocultivo con estudio de parásitos en heces, serología de hepatitis B, sedimento de orina e intradermorreacción de Mantoux12.
En la exploración física destaca especialmente la existencia de esplenomegalia (12 casos) o hepatomegalia (11 casos).
Las alteraciones de laboratorio son habituales en los pacientes con malaria. Destaca la anemia que se presentó en 19 pacientes (80 %). En tres de ellos, dicha anemia era grave (Hb < 7 g/dl), requiriendo transfusión de hematíes. Se trata de una anemia hemolítica secundaria a la propia parasitación del hematíe. Es por ello, que puede acompañarse con aumento de la bilirrubina indirecta y de la lactato deshidrogenasa (LDH), aunque en nuestros pacientes no se evidenció este hecho. También es habitual la plaquetopenia. Debe destacarse, que durante los primeros 2 o 3 días de tratamiento tanto la anemia como la plaquetopenia pueden empeorar. Ello no indica una mala respuesta a la terapia.
El diagnóstico se realizó en todos los casos con una extensión de sangre periférica con tinción de Giemsa, técnica que debería estar disponible en cualquier hospital susceptible de recibir estos pacientes. Se trata de una técnica de fácil ejecución pero que requiere de personal adiestrado en este tipo de muestras. El parásito aislado más frecuentemente fue P. falciparum (20 casos, 83 %), dato que coincide con otras series de malaria importada desde África, tanto en España12,13, como en otros países industrializados1,6. En caso de alta sospecha y ante un estudio inicialmente negativo, no debe dudarse en repetir la extensión de sangre periférica10.
Al igual que en otros estudios12,14, hemos observado en nuestros pacientes una elevada frecuencia de coinfecciones parasitarias. Es por ello que creemos indispensable la búsqueda activa de parásitos en sangre, heces y orina que pudieran acompañar a la malaria. De manera recíproca, la positividad en la determinación de los parásitos en heces en un niño con fiebre y clínica digestiva procedente de áreas endémicas, no evita la necesidad de realizar una extensión de sangre periférica que descarte paludismo.
Todo niño diagnosticado de malaria debe ingresar en el hospital dada la posibilidad de una rápida evolución a formas graves10.
Dada la alta tasa de resistencias a cloroquina que presenta P. falciparum y P. vivax en el área subsahariana (los 2 plasmodios más habituales), debe empezarse el tratamiento antipalúdico con quinina (de forma intravenosa si no se tolera la posología oral) acompañado de un segundo fármaco (doxiciclina [sólo en mayores de 8 años], sulfadoxina-pirimetamina, halofrantina, clindamicina o atovacuona/proguanil). En caso de P. malariae puede realizarse monoterapia con cloroquina.
En caso de P. vivax o P. ovale es imperativo realizar tratamiento preventivo de las recaídas con primaquina después de descartarse un déficit de glucosa-6-fosfato deshidrogenasa. En pacientes con este déficit enzimático, la primaquina puede provocar una crisis hemolítica e inducir la formación de metahemoglobina. Además, la primaquina está contraindicada en mujeres embarazadas y en niños menores de un año15,16. Actualmente está en revisión el tratamiento con dicho fármaco, pues son bastante habituales las recaídas tras el tratamiento convencional a dosis bajas de primaquina. Este hecho, parece que podría subsanarse con un aumento en la dosis diaria o en la duración del tratamiento hasta 21 días3,10. La falta de este tratamiento que da lugar a la erradicación de los hipnozoitos intrahepáticos motivó la recaída a los 3 meses de nuestro paciente afectado de parasitemia mixta (P. vivax más P. falciparum) al que inicialmente sólo se había aislado P. falciparum. Es por este motivo que ante un episodio febril en un niño diagnosticado y tratado en los meses previos de malaria por P. falciparum debe excluirse una recaída de un paludismo por P. ovale o P. vivax inadvertido en el primer diagnóstico10.
Aunque la evolución suele ser buena en caso de un rápido diagnóstico e inicio de la terapia, no son excepcionales los casos con mala evolución, particularmente en caso de paludismo por P. falciparum con un retraso en el diagnóstico1. Los casos de malaria grave son subsidiarios de un tratamiento intensivo. En este sentido, recientemente, se han editado guías de práctica clínica para el tratamiento de malaria grave en el Reino Unido17. Uno de nuestros pacientes, con parasitemia inicial del 80 % presentó una evolución tórpida que resultó en un fallo multiorgánico irreversible. Otro paciente presenta secuelas tras presentar una mielitis transversa concomitante a la malaria. Ambos casos, presentaban malaria por P. falciparum.
Por último, recordar que probablemente, en los próximos años observemos un aumento de la malaria importada, ya sea debido al tránsito migratorio, al aumento de los viajes a destinos tropicales y exóticos, a las adopciones internacionales y al progresivo aumento de la resistencia del parásito a los tratamientos antimaláricos habituales10. Por todo ello, debe generalizarse el uso de la extensión de sangre periférica como detección de paludismo en todo paciente febril procedente de áreas endémicas que acuda a nuestra consulta.
Correspondencia: Dr. J. Martínez-Baylach.
Servicio de Pediatría. Hospital de Mataró.
Ctra. De Cirera, s/n. 08304 Mataró. Barcelona. España.
Correo electrónico: jmar9072@hotmail.com
Recibido en abril de 2006.
Aceptado para su publicación en abril de 2007.