a causa de las medidas de prevención de la transmisión perinatal del virus de la inmunodeficiencia humana (VIH), la tasa de transmisión vertical es cercana al 1%. Los fármacos antirretrovíricos usados no están exentos de efectos adversos; el más observado es el efecto mielosupresor de la cidovudina. En este estudio se pretende analizar la tasa, la distribución y los factores asociados a las malformaciones congénitas (MC) observadas en una cohorte madrileña integrada por pares de madres infectadas por el VIH y sus hijos.
Métodosse analizó según protocolo estandarizado a 623 niños no infectados seguidos
en la cohorte FIPSE (2000–2005), que agrupa a 8 hospitales públicos de la Comunidad de Madrid, así como también se analizaron las características sociosanitarias, biológicas y el tratamiento antirretrovírico (TAR) de las madres infectadas por el VIH. Se definieron las MC según el EUROCAT, organismo europeo de registro, y se eliminaron del análisis los errores leves de la morfogénesis. Se clasificó a los niños según prematuridad, peso, origen étnico, presencia de síndrome de abstinencia y tratamiento recibido intraútero. Se compararon las variables categóricas mediante el test de la χ2 o el test exacto de Fisher.
Resultadoscuatrocientas ochenta y seis madres (78%) eran caucásicas; 117 madres (18,8%) tomaron alguna droga durante la gestación; 55 madres (8,8%) no recibieron tratamiento; 10 madres (1,6%) recibieron monoterapia, y 469 madres (75,3%) recibieron tratamiento antirretrovírico de gran actividad (TARGA). Cincuenta y dos niños (8,4%) presentaron MC; las más frecuentes fueron las genitourinarias y las cardiológicas. La anemia materna en el primer trimestre (17,9 frente a 1%; p=0,04) y el uso de metadona u otras drogas (13,8 frente a 7,6%; p=0,04) fueron los únicos parámetros asociados. No se observó aumento del riesgo de MC de manera significativa para ningún fármaco en concreto, aunque se observó cierto efecto protector significativo con el uso de nevirapina (NVP) intraútero. La tasa de MC en niños que habían recibido TAR en el primer trimestre de la gestación (8,8%) fue igual a la tasa de los que no lo habían recibido (7,4%; p=0,67).
Conclusionesen este estudio se ha obtenido una tasa de MC superior a la que muestran otros estudios con población general o con población infantil expuesta a TAR, debido a que este estudio es del tipo «de seguimiento activo» (búsqueda activa mediante seguimiento y ecografías). Las características inmunovirológicas maternas parecieron no influir en la tasa de MC, pero sí la anemia materna del primer trimestre y la ingesta de drogas. No se ha encontrado teratogénesis relacionada con ningún fármaco antirretrovírico, aunque la nevirapina podría ejercer cierto efecto protector. En este estudio, las madres que empezaron el tratamiento en el primer trimestre parecen no tener en su descendencia más MC que las madres que lo suspenden en ese momento o lo inician más tarde.
Mother-to-Child HIV transmission is now just 1% in western countries, due to prevention measures. Antiretroviral Treatment (ART) drugs do have adverse effects, anaemia and myelosupression caused by cidovudina being the most commonly observed effects. In the present study, we have analysed the proportion and characteristics of congenital malformations (CM) or birth defects (BD) in a cohort of uninfected children born to HIV-infected women.
MethodsA total of 623 uninfected children belonging to the FIPSE cohort were followed up according to standardised protocols. This cohort includes 8 public hospitals from Madrid and follows up HIV-infected pregnant women and their children. Children were classified according to prematurity, ethnic origin, birth weight, withdrawal syndrome, in-utero treatment. Birth defects were described and defined according to the EUROCAT, the European registry for BD. Mild errors of morphogenesis were excluded from the analysis. Categorical variables were compared with the X2 or the Fisher test.
ResultsA total of 78% (486) of the mothers were of Caucasian origin; 18.8% (117) used some illicit drug (heroine, cocaine or methadone) during gestation; 51 mothers (8.1%) received no ART, 10 (1.6%) received monotherapy and 469 (75.3%) received HAART. BD were seen in 52 children, with the most frequent being genitourinary and cardiological. Anaemia in the first trimester was an associated risk for BD (17.9% vs. 8.1%, P=0,04). Similarly, mothers who used any illicit drug (plus methadone), had a slightly higher risk for BD in their offspring (13.8% vs. 7.6%, P=0,04) There was no increased risk for BD significantly associated with any of the in-utero used antiretrovirals, although Nevirapine use in-utero showed a protective effect. Children born to mothers who received ART in the first trimester had the same rate of BD (7.4%) as those whose mothers started ART in the second trimester (8.8%), P=0,67.
ConclusionsThe proportion of BD that we have observed seems higher than those shown in other European teratogenicity studies and also higher than those shown in cohorts with HIV and antiretroviral exposed infants. This may be due to the fact that our series show the results of an active surveillance system (that includes ultrasound), where BD classically appear in a higher proportion. Immunovirological characteristics of the mother did not influence the proportion of BD, but anaemia in the fist trimester and the use of illicit drugs (or methadone) did. No specific antiretroviral drug was associated with an increase in BD, although Nevirapine showed a possible protective effect in the statistical analysis. Mothers who started antiretrovirals in the first trimester do not have more BD in their offspring than mothers who started on antiretrovirals later on.
Desde finales de la década de 1990 se observó que la combinación de 3 o más fármacos antirretrovíricos, el tratamiento antirretrovírico de gran actividad (TARGA) de la mujer gestante infectada por el virus de la inmunodeficiencia humana (VIH) junto con otras medidas terapéuticas, disminuía el riesgo de transmisión vertical (TV) por debajo del 2%1. Muchos de estos fármacos no se han investigado de manera extensiva para descartar su potencial teratogenicidad, aunque al menos uno de ellos (el efavirenz [EFV], un inhibidor de la transcriptasa inversa no análogo de los nucleósidos [ITINAN]) se ha asociado a defectos en el cierre del tubo neural en ensayos con simios cuando a éstos se los ha expuesto in útero2. Si bien los estudios en animales no son siempre predictivos del riesgo humano3, hay informes individualizados de defectos congénitos en recién nacidos asociados al uso de este fármaco4,5, por lo que en 2005 se clasificó como categoría «D» de seguridad, dentro de la clasificación de la Food and Drug Administration (FDA)6. Asimismo, un estudio retrospectivo identificó un aumento de las malformaciones congénitas (MC) en hijos de madres infectadas por el VIH que habían recibido tratamiento antirretrovírico (TAR) junto con antagonistas del ácido fólico (cotrimoxazol)7. Por otro lado, el potencial teratógeno de la cidovudina, el antirretrovírico más usado, se ha descrito en ensayos en roedores pero sólo cuando se usa en dosis 300 veces mayores que las indicadas7,8. Además, se ha demostrado que la cidovudina se incorpora en el ácido desoxirribonucleico (ADN) de la placenta y de los linfocitos fetales9. Por esto, se considera la cidovudina dentro de la categoría «C» de seguridad, según la clasificación de la FDA2,7,9 (tabla 1). Los fármacos inhibidores de la transcriptasa inversa análogos de los nucleósidos (ITIAN), dentro de los que está la propia cidovudina, tienen un alto paso transplacentario2,6,10,11. Estos fármacos se han asociado a depleción del ADN mitocondrial y, en estudios preliminares en monos, se ha obsevado daño mitocondrial en el músculo esquelético y en el músculo cardíaco así como en el tejido cerebral2,6,10. Actualmente, y desde los resultados de la cohorte perinatal francesa donde se diagnosticaron 8 casos de enfermedad mitocondrial, hay un alto interés por este efecto adverso2,6,10,12,13. La nevirapina (NVP), otro ITINAN ampliamente usado, no ha demostrado ser teratógeno ni mutagénico, aunque se ha asociado a hepatotoxicidad en la mujer gestante6, por lo que se desaconseja cuando las concentraciones de linfocitos CD4 están por encima de 0,2 × 109/l14. Los inhibidores de la proteasa (IP) tienen un paso transplacentario escaso y los estudios en animales aún no han demostrado ningún potencial teratógeno en la mayoría de ellos2,6,10 (tabla 2). Las principales cohortes de estudio de la TV (la cohorte americana WITS y el Estudio Colaborativo Europeo) han publicado recientemente sus observaciones respecto a la seguridad del TAR, así como los efectos de tratamiento combinado con 3 o más fármacos en la gestación y no han observado un aumento de las MC15–17. Asimismo, la mayor fuente de información acerca de defectos congénitos, el Antiretroviral Pregnancy Registry (APR), un estudio colaborativo de la industria farmacéutica iniciado en 1989, tampoco ha revelado un aumento del número de las MC18.
Categorías y descripción de seguridad de fármacos en la gestación según la Food and Drug Administration
| A | Controles adecuados no demuestran riesgo para el feto durante el primer trimestre de la gestación y no hay pruebas en trimestres posteriores. |
| B | Estudios de reproducción animal no demuestran un riesgo para el feto y no se han realizado estudios bien controlados en gestantes. |
| C | La seguridad en gestación humana no se ha determinado, los estudios en animales son positivos para riesgo fetal o no se han realizado. El fármaco no debe usarse salvo que el beneficio potencial supere el riesgo potencial para el feto. |
| D | Hay pruebas de riesgo humano basadas en datos de reacciones adversas desde la investigación o la comercialización, pero los beneficios potenciales por el uso del fármaco pueden ser aceptables en gestantes a pesar de sus riesgos potenciales. |
| X | Estudios en animales o informes de reacciones adversas indican que el riesgo asociado al uso del fármaco en gestantes supera cualquier posible beneficio. |
| Fármaco | Categoría | Teratogenicidad |
| Cidovudina | C | Con dosis 300 veces superiores, MC en conejos |
| Zalcitabina | C | Hidrocéfalo con 1.071 dosis superiores en ratas |
| Didanosina | B | Negativo |
| Estavudina | C | Negativo (hipocalcemia) |
| Lamivudina | C | Negativo |
| Abacavir | C | Anasarca y malformaciones esqueléticas en ratas expuestas a dosis 35 veces superiores |
| Emtricitabina | B | No hay datos en la gestación |
| Tenofovir | B | No hay datos en la gestación |
| Nevirapina | C | Negativo |
| Efavirenz | D | Malformaciones en el cierre del conducto neural |
| Delavirdina | C | CIV |
| Saquinavir | B | Negativo |
| Indinavir | C | Costillas supernumerarias, anoftalmia |
| Ritonavir | B | Negativo, pero se presenta toxicidad fetal si hay toxicidad materna |
| Nelfinavir | B | Negativo |
| Amprenavir | C | Abortos en conejos, defectos de osificación |
| Lopinavir | C | Negativo (variantes de la normalidad esqueléticas a dosis tóxicas maternas) |
| Lopinavir/ritonavir | B | Negativo |
| Enfuvirtide | B | No hay datos |
CIV: Comunicación interventricular; MC: Malformaciones congénitas.
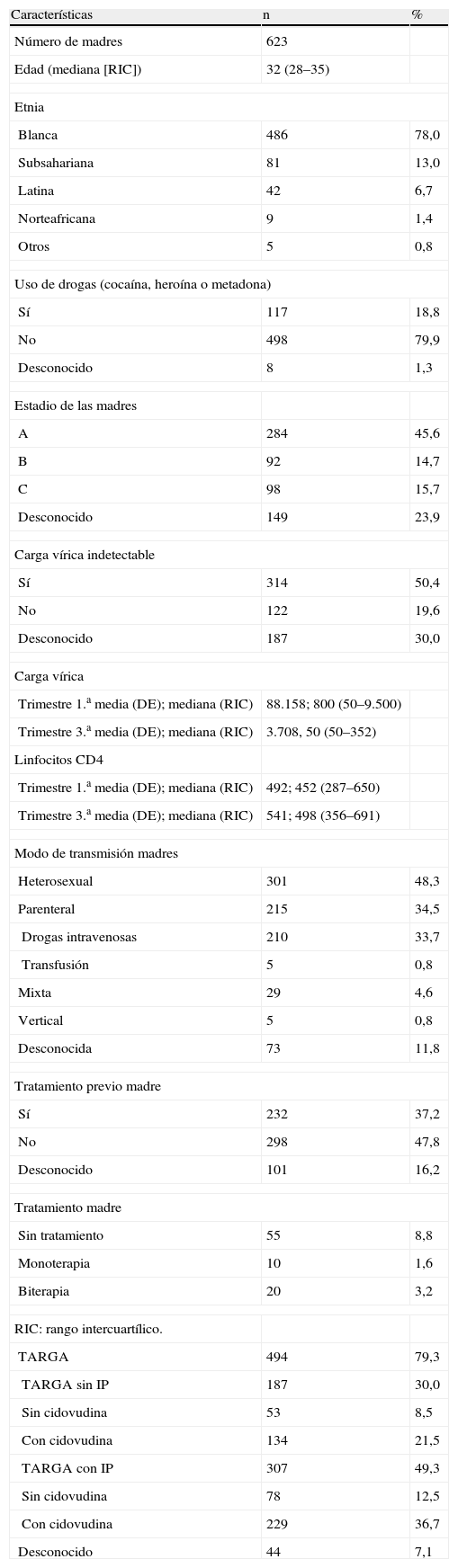
Características de las madres de la población estudiada
| Características | n | % |
| Número de madres | 623 | |
| Edad (mediana [RIC]) | 32 (28–35) | |
| Etnia | ||
| Blanca | 486 | 78,0 |
| Subsahariana | 81 | 13,0 |
| Latina | 42 | 6,7 |
| Norteafricana | 9 | 1,4 |
| Otros | 5 | 0,8 |
| Uso de drogas (cocaína, heroína o metadona) | ||
| Sí | 117 | 18,8 |
| No | 498 | 79,9 |
| Desconocido | 8 | 1,3 |
| Estadio de las madres | ||
| A | 284 | 45,6 |
| B | 92 | 14,7 |
| C | 98 | 15,7 |
| Desconocido | 149 | 23,9 |
| Carga vírica indetectable | ||
| Sí | 314 | 50,4 |
| No | 122 | 19,6 |
| Desconocido | 187 | 30,0 |
| Carga vírica | ||
| Trimestre 1.a media (DE); mediana (RIC) | 88.158; 800 (50–9.500) | |
| Trimestre 3.a media (DE); mediana (RIC) | 3.708, 50 (50–352) | |
| Linfocitos CD4 | ||
| Trimestre 1.a media (DE); mediana (RIC) | 492; 452 (287–650) | |
| Trimestre 3.a media (DE); mediana (RIC) | 541; 498 (356–691) | |
| Modo de transmisión madres | ||
| Heterosexual | 301 | 48,3 |
| Parenteral | 215 | 34,5 |
| Drogas intravenosas | 210 | 33,7 |
| Transfusión | 5 | 0,8 |
| Mixta | 29 | 4,6 |
| Vertical | 5 | 0,8 |
| Desconocida | 73 | 11,8 |
| Tratamiento previo madre | ||
| Sí | 232 | 37,2 |
| No | 298 | 47,8 |
| Desconocido | 101 | 16,2 |
| Tratamiento madre | ||
| Sin tratamiento | 55 | 8,8 |
| Monoterapia | 10 | 1,6 |
| Biterapia | 20 | 3,2 |
| RIC: rango intercuartílico. | ||
| TARGA | 494 | 79,3 |
| TARGA sin IP | 187 | 30,0 |
| Sin cidovudina | 53 | 8,5 |
| Con cidovudina | 134 | 21,5 |
| TARGA con IP | 307 | 49,3 |
| Sin cidovudina | 78 | 12,5 |
| Con cidovudina | 229 | 36,7 |
| Desconocido | 44 | 7,1 |
DE: desviación estándar; IP: inhibidores de la proteasa; RIC: rango intercuartílico; TARGA: tratamiento antirretrovírico de gran actividad.
En el presente trabajo se pretende describir la frecuencia y el tipo de MC observadas en una cohorte prospectiva de Madrid, la cohorte FIPSE, en el período de 2000 a 2005. Esta cohorte registra a mujeres gestantes infectadas por el VIH, durante su gestación y el parto, así como a sus hijos durante los 3 primeros años de vida.
MétodosPoblación de estudio (base FIPSE): La cohorte FIPSE, se inició en el año 2000 con el objetivo de seguir de forma prospectiva a gestantes infectadas por el VIH y a sus hijos hasta la edad de 3 años para determinar la tasa de TV dentro de la cohorte y para evaluar los efectos adversos y las MC del TAR, tanto en la madre como en el feto, el recién nacido y el lactante. Las características basales de la cohorte y los datos de TV se han descrito previamente19. Actualmente se ha incluido a más de 700 pares madre y niño, aunque para el presente estudio se seleccionaron los 623 niños no infectados nacidos vivos desde el inicio de la base en mayo de 2000 hasta diciembre de 2005 en 8 hospitales de la Comunidad de Madrid (Hospital 12 de Octubre, Hospital La Paz, Hospital Gregorio Marañón, Hospital Universitario de Getafe, Hospital Severo Ochoa, Hospital de Móstoles, Hospital Príncipe de Asturias y Hospital Fundación Alcorcón). Se incluyó en la base a las gestantes infectadas por el VIH identificadas antes de la gestación, durante ésta o en las 48 h posteriores al parto. Se incluyó a los pares madre y niño, y un equipo de infectólogos, ginecólogos y pediatras les realizó seguimiento de forma prospectiva y de manera activa desde que se detectó la gestación (si era una mujer seropositiva seguida previamente) o desde que se detectó en una gestante la seropositividad para el VIH con el fin de detectar la eficacia del TAR así como la presencia de efectos adversos o MC. Ningún lactante tomó leche materna.
Variables: En el seguimiento de las madres se recogieron datos sobre el control de la gestación, datos demográficos personalizados de cada gestante, enfermedad concomitante, ingesta de fármacos o drogas, TAR recibido, datos físicos, analíticos y carga vírica correspondientes a cada visita programada, efectos adversos observados y características del parto. En el seguimiento de los niños se realizó una exploración física detallada: se registraron las características antropométricas, el tratamiento recibido y los datos clínicos y analíticos correspondientes a cada visita (que comprenden hemograma, bioquímica con perfil hepatorrenal y ácido láctico) efectuada al nacimiento, a las 2 o 3 y a las 6 semanas, y a los 3, 6, 12, 18, 24 y 36 meses. Asimismo, se midió la proteína C reactiva (PCR) para el VIH en las visitas del nacimiento, a las 2 o 3 y a las 6 semanas, y al tercer mes; y los anticuerpos contra el VIH (anti-VIH) en las visitas de los 12, 18 y 24 meses. También se realizaron ecografía abdominal y radiografía torácica en el primes mes de vida, así como ecocardiografia a los 24 meses. Se consideró como «no infectado» al niño que presentaba al menos 2 PCR negativas, una de ellas después de los 3 meses de edad. Se consideró como «parto prematuro» a los niños que presentaban menos de 37 semanas de gestación. Se consideró como de «bajo peso al nacimiento» a los niños nacidos con un peso de entre 1.500 y 2.500g, y de «muy bajo peso» a los niños nacidos con un peso igual o menor de 1.499g. La anemia materna se definió, siempre según las tablas de toxicidad del ACTG (Aids Clinical Trials Group, grupo de pruebas clínicas de sida')24, como una cifra de hemoglobina (Hb) en el tercer trimestre igual o inferior a 10g/dl. La carga vírica materna se definió como «indetectable» si presentaba menos de 200copias/ml. El TAR en la embarazada se clasificó en: sin tratamiento, monoterapia (cidovudina), biterapia (cidovudina más lamivudina [3TC] o NVP), TARGA con inhibidores de la proteasa (IP) y TARGA sin IP (2 análogos de nucleósidos más un no análogo). Se controló el uso de drogas (cocaína, heroína o metadona) y tabaco, pero no se controló el abuso de alcohol debido a un elevado porcentaje de datos desconocidos sobre el hábito enólico (26%). En la base no figuran infecciones maternas durante la gestación que conlleven riesgo de embriopatías (como las del grupo TORCH [toxoplasma, otros organismos, virus de la rubéola, citomegalovirus, herpes simple]) ni uso de otras drogas o fármacos con efectos teratógenos conocidos.
Malformaciones congénitas estudiadas: Se eliminaron del estudio los llamados errores leves de morfogénesis, que comprenden los defectos congénitos leves o las variables morfogenéticas que no afectan a la calidad de vida ni a la viabilidad, ni suelen requerir intervención quirúrgica20, tales como angiomas, nevos congénitos, apéndices preauriculares, dilataciones piélicas menores de 10mm (sin hidronefrosis ni atresia de uréter), los clics de cadera no asociados a displasia, la drepanocitosis, los quistes ováricos, los hidroceles, los nódulos sinusales, las fositas sacras y las atresias del conducto lacrimal. Tampoco se incluyeron las hernias inguinales o umbilicales por no considerarse errores presentes al nacimiento. La MC se definió como un defecto estructural del organismo o de los órganos de los aparatos que afecta a la viabilidad, la calidad de vida y que, a menudo, requiere intervención quirúrgica20. Las MC se registraron y clasificaron según el EUROCAT21, un sistema que se consideró más sencillo que el propuesto por el APR22. Se clasificaron por órganos y aparatos: sistema nervioso, ojos, cara (incluidos cuello y oído), hepaticodigestivas, musculoesqueléticas (incluidas las alteraciones óseas craneales), cardíacas, genitourinarias, anomalías cromosomitas, extremidades y otros.
Análisis estadístico: Las variables categóricas se expresaron como frecuencias y porcentajes mientras que las variables numéricas se presentaron como medias, medianas, desviación estándar y rango intercuartílico (RIC). Se compararon las variables categóricas mediante el uso de los tests de la χ2 y de la χ2 de tendencia lineal o del test exacto de Fischer cuando se lo consideró apropiado. Todos los valores de p son bilaterales y se consideró estadísticamente significativa una p < 0,05. Los intervalos de confianza (IC) fueron del 95%. Para el análisis de los datos se empleó el programa SPSS (Chicago, IL) versión 15.0 para Windows.
ResultadosPoblación estudiada: La población de la base FIPSE incluía 632 niños; 9 de ellos resultaron infectados. La TV en la base fue del 1,42% (IC del 95%: 0,71–2,68). La población del estudio comprendía a los 623 niños no infectados. Las características basales de las madres figuran en la tabla 2: 486 madres (78%) eran caucásicas; 117 madres (18,8%) tomaron drogas durante la gestación (cocaína, heroína o metadona), y no se obtuvo registro de seguimiento de 11 niños dentro de este grupo; 98 madres (15,7%) presentaban categoría clínica C. Cincuenta y una madres (8,1%) no recibieron tratamiento durante la gestación; 10 madres (1,6%) recibieron monoterapia con cidovudina exclusivamente; 17 madres (2,7%) recibieron biterapia (cidovudina más 3TC o NVP), y 469 madres (75,3%) recibieron TARGA, de las que 291 (46,7%) lo recibieron con IP y 363 (58,2%) lo recibieron con cidovudina.
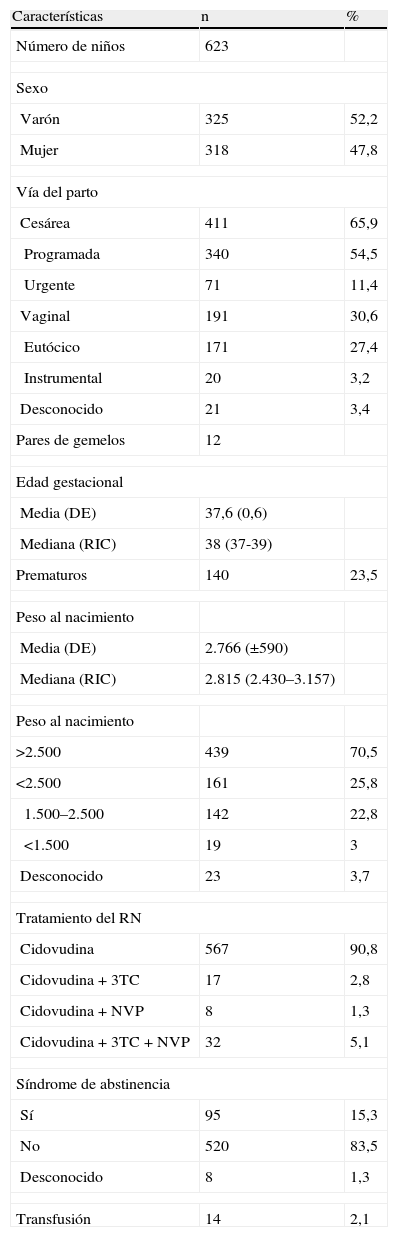
Las características basales de los recién nacidos figuran en la tabla 3. Ciento cuarenta niños (23,5%) fueron prematuros; 161 niños (25,8%) presentaron bajo peso al nacimiento y 19 (3%) presentaron muy bajo peso. La vía del parto fue cesárea en 411 niños (65,9%); de estas cesáreas, 340 (54,5%) fueron programadas y 71 (11,4%) fueron urgentes. Noventa y cinco niños (15,2%) presentaron síndrome de abstinencia. La media de seguimiento fue de 5,8 meses; la mediana fue de 6 meses, con un mínimo de 1,5 y un máximo de 36 meses (RIC de 3 a 12 meses). Se realizó una mediana de 4 analíticas por niño (RIC de 2 a 5).
Características basales de los niños del estudio
| Características | n | % |
| Número de niños | 623 | |
| Sexo | ||
| Varón | 325 | 52,2 |
| Mujer | 318 | 47,8 |
| Vía del parto | ||
| Cesárea | 411 | 65,9 |
| Programada | 340 | 54,5 |
| Urgente | 71 | 11,4 |
| Vaginal | 191 | 30,6 |
| Eutócico | 171 | 27,4 |
| Instrumental | 20 | 3,2 |
| Desconocido | 21 | 3,4 |
| Pares de gemelos | 12 | |
| Edad gestacional | ||
| Media (DE) | 37,6 (0,6) | |
| Mediana (RIC) | 38 (37-39) | |
| Prematuros | 140 | 23,5 |
| Peso al nacimiento | ||
| Media (DE) | 2.766 (±590) | |
| Mediana (RIC) | 2.815 (2.430–3.157) | |
| Peso al nacimiento | ||
| >2.500 | 439 | 70,5 |
| <2.500 | 161 | 25,8 |
| 1.500–2.500 | 142 | 22,8 |
| <1.500 | 19 | 3 |
| Desconocido | 23 | 3,7 |
| Tratamiento del RN | ||
| Cidovudina | 567 | 90,8 |
| Cidovudina + 3TC | 17 | 2,8 |
| Cidovudina + NVP | 8 | 1,3 |
| Cidovudina + 3TC + NVP | 32 | 5,1 |
| Síndrome de abstinencia | ||
| Sí | 95 | 15,3 |
| No | 520 | 83,5 |
| Desconocido | 8 | 1,3 |
| Transfusión | 14 | 2,1 |
3TC: lamivudina; DE: desviación estándar; NVP: nevirapina, RIC: rango intercuartílico; RN: recién nacido.
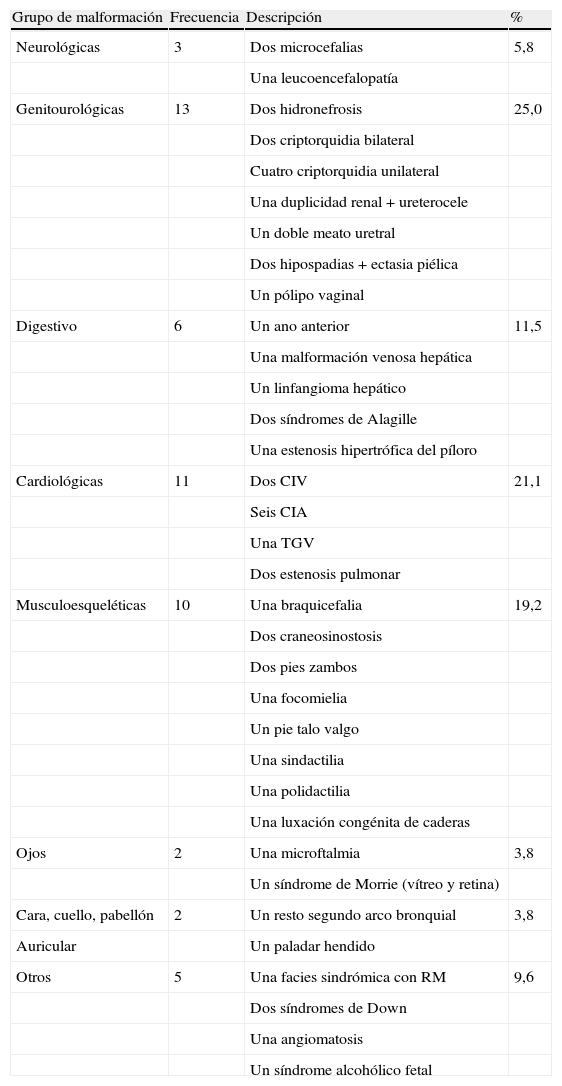
Malformaciones congénitas. Descripción: Las MC se registraron en 53niños y presentaron una tasa global del 8,4% (IC del 95%: 7,9–8,9%). Se clasificaron por órganos y aparatos; las más frecuentes fueron las genitourinarias, presentes en 13 casos (25,0%), seguidas de las cardíacas en 11 casos (21,1%), las musculoesqueléticas (incluidas las malformaciones óseas craneales, según clasificación EUROCAT) en 10 casos (19,2%), las hepaticodigestivas en 6 casos (11,5%), las del sistema nervioso en 3 casos (5,8%), las oculares en 2 casos (3,8%), las anomalías cromosomitas en 2 casos (3,8%), el síndrome de Down en 2 casos (3,8%), las de la cara en 2 casos (3,8%) y de otro tipo en 3 casos (5,8%) (tabla 4).
Descripción general de las malformaciones congénitas
| Grupo de malformación | Frecuencia | Descripción | % |
| Neurológicas | 3 | Dos microcefalias | 5,8 |
| Una leucoencefalopatía | |||
| Genitourológicas | 13 | Dos hidronefrosis | 25,0 |
| Dos criptorquidia bilateral | |||
| Cuatro criptorquidia unilateral | |||
| Una duplicidad renal + ureterocele | |||
| Un doble meato uretral | |||
| Dos hipospadias + ectasia piélica | |||
| Un pólipo vaginal | |||
| Digestivo | 6 | Un ano anterior | 11,5 |
| Una malformación venosa hepática | |||
| Un linfangioma hepático | |||
| Dos síndromes de Alagille | |||
| Una estenosis hipertrófica del píloro | |||
| Cardiológicas | 11 | Dos CIV | 21,1 |
| Seis CIA | |||
| Una TGV | |||
| Dos estenosis pulmonar | |||
| Musculoesqueléticas | 10 | Una braquicefalia | 19,2 |
| Dos craneosinostosis | |||
| Dos pies zambos | |||
| Una focomielia | |||
| Un pie talo valgo | |||
| Una sindactilia | |||
| Una polidactilia | |||
| Una luxación congénita de caderas | |||
| Ojos | 2 | Una microftalmia | 3,8 |
| Un síndrome de Morrie (vítreo y retina) | |||
| Cara, cuello, pabellón | 2 | Un resto segundo arco bronquial | 3,8 |
| Auricular | Un paladar hendido | ||
| Otros | 5 | Una facies sindrómica con RM | 9,6 |
| Dos síndromes de Down | |||
| Una angiomatosis | |||
| Un síndrome alcohólico fetal |
CIA: comunicación interauricular; CIV: comunicación interventricular; RM: retraso mental; TGV: transposición de grandes vasos.
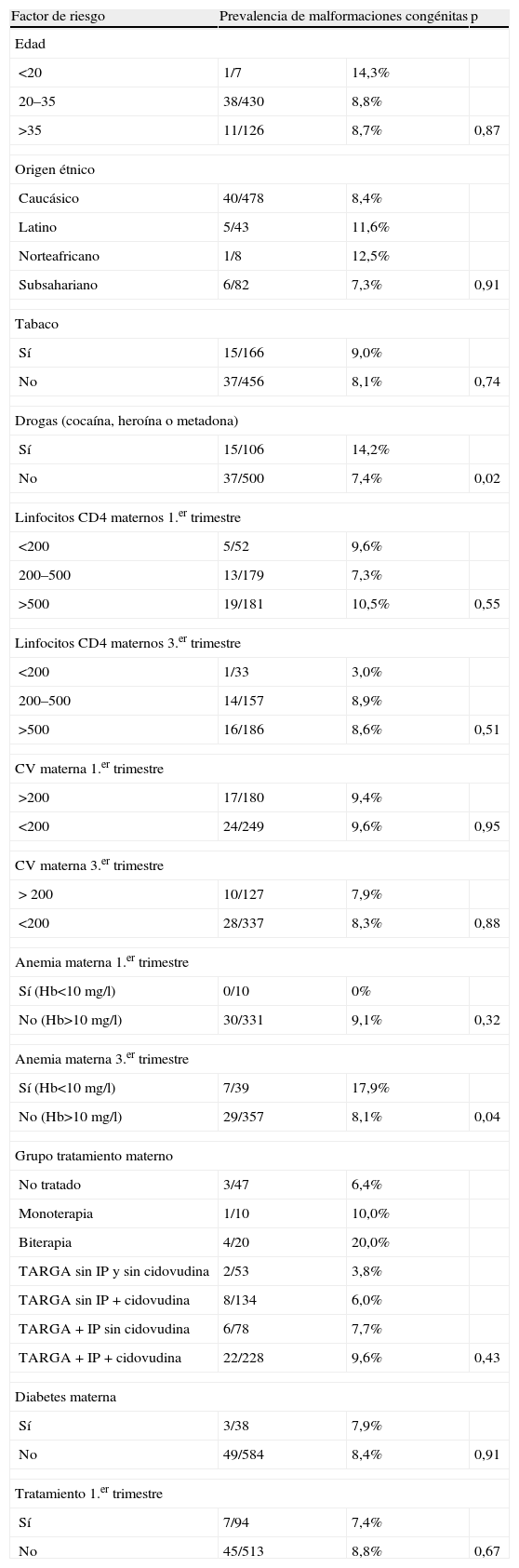
No hubo diferencias significativas en la prevalencia de MC al estratificar por orígenes étnicos. En la comparación de los grupos entre sí se encontró un 12,6% entre los hijos de madres norteafricanas, un 11,6% entre los hijos de madres latinoamericanas, un 8,4% entre los caucásicos y un 7,2% entre los niños de origen subsahariano (p > 0,9) (tabla 5). Tampoco hubo significación estadística cuando se realizó el análisis de forma que cada grupo étnico se comparara frente al resto. No se encontraron diferencias significativas al clasificar a las gestantes según su edad y comparar los grupos entre sí: las madres menores de 20años presentaban en su descendencia un 14,3% de MC frente a un 8,7% en los grupos de edad de 20 a 35años y mayores de 35años (p=0,87). Las madres de los 2 niños con síndrome de Down tenían 28 y 40años. El uso del tabaco en la gestación no pareció influir en la tasa de MC: un 8,1% en los hijos de madres no fumadoras frente a un 9,0% entre los hijos de madres fumadoras (p=0,74). La ingesta de drogas (cocaína, heroína o metadona) fue un factor que influyó en la tasa de MC debido a la presencia frecuente en este grupo de gestaciones no controladas y de gestantes que habitualmente son politoxicómanas y presentan a menudo un estado nutricional peor que el resto de la cohorte. En el grupo de gestantes que consumieron drogas en la gestación, la tasa de MC fue del 14,2%, significativamente mayor que en el grupo de gestantes que no tomaron drogas (7,4%; p=0,02). La presencia de diabetes durante la gestación no influyó en la prevalencia de MC: un 7,9% de las madres con diabetes pregestacional o gestacional presentó descendencia con MC frente a un 8,4% de las madres sin diabetes en la gestación (p=0,9).
Factores de riesgo
| Factor de riesgo | Prevalencia de malformaciones congénitas | p | |
| Edad | |||
| <20 | 1/7 | 14,3% | |
| 20–35 | 38/430 | 8,8% | |
| >35 | 11/126 | 8,7% | 0,87 |
| Origen étnico | |||
| Caucásico | 40/478 | 8,4% | |
| Latino | 5/43 | 11,6% | |
| Norteafricano | 1/8 | 12,5% | |
| Subsahariano | 6/82 | 7,3% | 0,91 |
| Tabaco | |||
| Sí | 15/166 | 9,0% | |
| No | 37/456 | 8,1% | 0,74 |
| Drogas (cocaína, heroína o metadona) | |||
| Sí | 15/106 | 14,2% | |
| No | 37/500 | 7,4% | 0,02 |
| Linfocitos CD4 maternos 1.er trimestre | |||
| <200 | 5/52 | 9,6% | |
| 200–500 | 13/179 | 7,3% | |
| >500 | 19/181 | 10,5% | 0,55 |
| Linfocitos CD4 maternos 3.er trimestre | |||
| <200 | 1/33 | 3,0% | |
| 200–500 | 14/157 | 8,9% | |
| >500 | 16/186 | 8,6% | 0,51 |
| CV materna 1.er trimestre | |||
| >200 | 17/180 | 9,4% | |
| <200 | 24/249 | 9,6% | 0,95 |
| CV materna 3.er trimestre | |||
| > 200 | 10/127 | 7,9% | |
| <200 | 28/337 | 8,3% | 0,88 |
| Anemia materna 1.er trimestre | |||
| Sí (Hb<10mg/l) | 0/10 | 0% | |
| No (Hb>10mg/l) | 30/331 | 9,1% | 0,32 |
| Anemia materna 3.er trimestre | |||
| Sí (Hb<10mg/l) | 7/39 | 17,9% | |
| No (Hb>10mg/l) | 29/357 | 8,1% | 0,04 |
| Grupo tratamiento materno | |||
| No tratado | 3/47 | 6,4% | |
| Monoterapia | 1/10 | 10,0% | |
| Biterapia | 4/20 | 20,0% | |
| TARGA sin IP y sin cidovudina | 2/53 | 3,8% | |
| TARGA sin IP + cidovudina | 8/134 | 6,0% | |
| TARGA + IP sin cidovudina | 6/78 | 7,7% | |
| TARGA + IP + cidovudina | 22/228 | 9,6% | 0,43 |
| Diabetes materna | |||
| Sí | 3/38 | 7,9% | |
| No | 49/584 | 8,4% | 0,91 |
| Tratamiento 1.er trimestre | |||
| Sí | 7/94 | 7,4% | |
| No | 45/513 | 8,8% | 0,67 |
CV: característica virológica; Hb: hemoglobina; IP: inhibidores de la proteasa; TARGA: tratamiento antirretrovírico de gran actividad.
Respecto a las características maternas, al analizar los linfocitos CD4 maternos del tercer trimestre no se encontraron diferencias significativas en la tasa de MC. La característica virológica (CV) materna del tercer trimestre de la gestación no fue un factor influyente en el desarrollo de MC, pero sí lo fue la presencia de anemia materna: la tasa de MC alcanzó el 17,9% en las madres con hemoglobina inferior a 10mg/l frente al 8,1% en las gestantes no anémicas (p=0,043) (tabla 5). Al comparar las cifras de hemoglobina, linfocitos CD4 maternos y CV del primer trimestre, no se observó ninguna diferencia significativa.
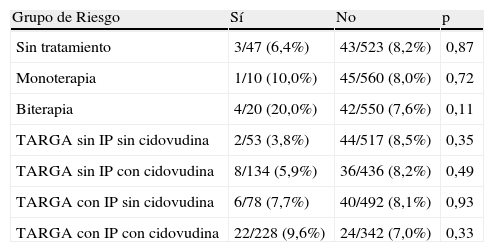
Malformaciones congénitas. Teratogénesis: Se inició el estudio de la teratogenicidad del TAR dividiendo inicialmente a los niños según el tipo de tratamiento que recibieron sus madres (sin tratamiento, monoterapia, biterapia, TARGA con o sin IP y TARGA con o sin cidovudina) y, al comparar los grupos de tratamiento entre sí, se encontraron diferencias respecto a la tasa de MC, aunque no fueron estadísticamente significativas. Cabe mencionar la escasa incidencia de MC entre la descendencia de las gestantes tratadas con TARGA sin cidovudina ni IP (3,8%), así como el aumento de la tasa en el grupo de las gestantes tratadas con biterapia (20%; p=0,34) (tabla 5). Al comparar cada grupo de tratamiento con el resto de la cohorte las diferencias tampoco fueron significativas (tabla 6).
Malformaciones congénitas según el grupo de tratamiento
| Grupo de Riesgo | Sí | No | p |
| Sin tratamiento | 3/47 (6,4%) | 43/523 (8,2%) | 0,87 |
| Monoterapia | 1/10 (10,0%) | 45/560 (8,0%) | 0,72 |
| Biterapia | 4/20 (20,0%) | 42/550 (7,6%) | 0,11 |
| TARGA sin IP sin cidovudina | 2/53 (3,8%) | 44/517 (8,5%) | 0,35 |
| TARGA sin IP con cidovudina | 8/134 (5,9%) | 36/436 (8,2%) | 0,49 |
| TARGA con IP sin cidovudina | 6/78 (7,7%) | 40/492 (8,1%) | 0,93 |
| TARGA con IP con cidovudina | 22/228 (9,6%) | 24/342 (7,0%) | 0,33 |
IP: inhibidores de la proteasa; TARGA: tratamiento antirretrovírico de gran actividad.
Al analizar cada uno de los fármacos no se encontró prueba con significación estadística de teratogenicidad asociada a ningún fármaco antirretrovírico (tabla 7). Se analizó cidovudina, 3TC, estavudina, didanosina, abacavir, tenofovir, EFV, NVP, nelfinavir, saquinavir, indinavir, ritonavir y lopinavir más ritonavir. Las diferencias más llamativas fueron con indinavir (8,1 en el grupo que no había recibido frente al 16,1% en el grupo que sí había recibido intraútero; p=0,30) y con abacavir (8,1 frente al 11,9%; p=0,57). Se observó que los niños que habían recibido NVP intraútero o saquinavir presentaron una tasa global de MC menor que los niños que no habían recibido ninguno de ellos, es decir, se observó un posible efecto protector. Esta diferencia fue significativa en el caso de la NVP (10,4 en el grupo que no había recibido NVP frente al 3,2% en el grupo que sí había recibido NVP; p=0,006). El grupo de niños que recibió saquinavir intraútero no presentó ninguna MC. La tasa de MC en el grupo que no recibió saquinavir fue del 8,8 frente al 0% en el grupo que sí lo recibió (p=0,33).
Prevalencia de malformaciones congénitas según fármacos empleados intraútero
| Fármaco | Prevalencia MC | p |
| Cidovudina | ||
| Sí | 34/391 (8,7%) | 0,425 |
| No | 14/202 (6,9%) | |
| Abacavir | ||
| Sí | 7/59 (11,9%) | 0,65 |
| No | 42/520 (8,1%) | |
| Lamivudina | ||
| Sí | 32/436 (7,3%) | 0,32 |
| No | 16/157 (10,2%) | |
| Estavudina | ||
| Sí | 8/123 (13,8%) | 0,42 |
| No | 40/453 (8,8%) | |
| Didanosina | ||
| Sí | 10/86 (14,3%) | 0,27 |
| No | 38/491 (7,7%) | |
| Tenofovir | ||
| Sí | 3/35 (8,6%) | 0,98 |
| No | 47/544 (8,6%) | |
| Nevirapina | ||
| Sí | 6/189 (3,2%) | 0,006 |
| No | 42/405 (10,4%) | |
| Efavirenz | ||
| Sí | 3/34 (8,8%) | 0,99 |
| No | 47/547 (8,6%) | |
| Saquinavir | ||
| Sí | 0/21 (0%) | 0,33 |
| No | 49/560 (8,8%) | |
| Indinavir | ||
| Sí | 5/31 (16,1%) | 0,29 |
| No | 45/556 (8,1%) | |
| Nelfinavir | ||
| Sí | 22/226 (9,7%) | 0,39 |
| No | 26/351 (7,4%) | |
| Ritonavir | ||
| Sí | 3/29 (10,3%) | 0,82 |
| No | 46/554 (8,3%) | |
| Lopinavir/ritonavir | ||
| Sí | 3/48 (6,3%) | 0,81 |
| No | 47/531 (8,9%) | |
MC: malformaciones congénitas.
Al analizar la tasa de MC entre la descendencia de las madres que no recibieron tratamiento en el primer trimestre frente a las que sí lo recibieron se encontró una prevalencia muy similar: el 7,8 entre los niños que no recibieron tratamiento intraútero en el primer trimestre frente al 8,8% entre los que sí lo recibieron (p=0,76).
DiscusiónEn el presente estudio se ha estudiado la prevalencia y la posible influencia que una serie de variables podría tener en el desarrollo de MC en una cohorte de niños no infectados hijos de madre seropositiva, con seguimiento desde el nacimiento. En esta cohorte, similar a otras europeas en aspectos como el uso de antirretrovíricos, las características maternas, las características de los lactantes, la tasa de prematuridad (23,5%) y la tasa de TV (1,42%)1,16,23, se ha observado una prevalencia de MC del 8,4% (IC del 95%: 7,9–8,9%), mayor a las descritas en otras series europeas o americanas6,8,13,15-18,24-28. Para justificar este hallazgo es necesario establecer una diferencia entre los sistemas de vigilancia activos (en los que se realizan estudios dirigidos [como ecografías programadas] y la tasa de MC se sitúa en torno al 7 o al 8%) y los sistemas de vigilancia pasivos (en los que mayoritariamente se registran sólo los defectos congénitos detectados al nacimiento y presentan una tasa de MC que oscila en torno al 3 o al 4%20). En un estudio de vigilancia activa realizado en Alemania y publicado en 2002 sobre 30.940 recién nacidos vivos, la prevalencia de MC en los no expuestos a TAR fue del 6,9%20. Sin embargo, la prevalencia de MC en otras series, resultado de estudios de vigilancia pasiva, oscila entre el 1,3 (en un estudio británico publicado en 200529) y el 3,2% (3,1% en una serie brasileña publicada en 200630; 3,2% hallado en Glasgow en 200231, según un estudio realizado dos años después en París32). De manera permanente, los estudios realizados en países latinoamericanos en niños no expuestos a TAR arrojan porcentajes mayores, incluso dentro de sistemas pasivos de vigilancia (7,74% en un estudio chileno de 200133). Por otra parte, obviamente hay factores ambientales en distintas partes del mundo donde se realizan estudios sobre MC que influyen en sus resultados. En España hay 2 sistemas de clasificación con porcentajes similares35: el ECEMC, de base hospitalaria, que encontró un 2% de MC en la última década34 y los registros de base poblacional en 4 comunidades autónomas inscritos en el sistema europeo EUROCAT. Por otro lado, las series que han revisado las MC en niños hijos de madres con el VIH expuestos a TAR arrojan porcentajes de entre el 2 y el 4%, como los del Estudio Colaborativo Europeo16,26,27, la cohorte americana WITS15,17, o el APR8,13,18,24,25,28, el estudio colaborativo de la industria farmacéutica. Estas últimas son series de vigilancia pasiva, al contrario que la del presente estudio, y no realizan estudios ecográficos abdominorrenales en el período neonatal ni ecocardiográficos al año de vida como se programa en el seguimiento de esta cohorte. Este estudio activo amplía el diagnóstico de MC que de otra manera podrían no haberse diagnosticado, como las alteraciones vasculares hepáticas (2 casos en esta serie), las comunicaciones interauriculares o interventriculares (8casos diagnosticados de ese modo) o las alteraciones en la morfología ureteral (3casos).
Se han eliminado del estudio los llamados errores leves de la morfogénesis (según se indica más arriba) como los nevos congénitos, los angiomas, los apéndices preauriculares, etc., que en estudios poblacionales alcanzan una prevalencia del 20 al 35%20. En las series de vigilancia de MC estos errores leves se excluyen de los estudios y ni siquiera se encuentran en la codificación del EUROCAT dentro de la definición de «defecto congénito».
Al clasificar a las MC según distintos órganos y aparatos (tabla 4) la mayor prevalencia se encontró en el sistema genitourinario (13 casos; 2,1%), el sistema cardiovascular (11 casos; 1,8%) y el sistema musculoesquelético (10 casos; 1,6%), que generalmente son los sistemas que agrupan la mayor parte de las MC. Respecto al registro alemán arriba mencionado y al registro EUROCAT, en la presente serie se aprecia un aumento relativo de las malformaciones cardíacas, como la comunicación interauricular, todas ellas asintomáticas y detectadas mediante ecocardiografia programada. Esto aumenta el registro de defectos congénitos cardíacos respecto a las series de vigilancia pasiva, en las que la prevalencia de este tipo de defectos es del 1,1%20–21. Asimismo, se observó una disminución en el número de MC del sistema nervioso central (solamente 2 casos: 0,3%) en comparación con la serie alemana20, donde se registra un 0,7% de prevalencia global.
Al clasificar a las madres por grupo étnico (tabla 5) no se encontraron diferencias significativas, aunque se observó que las madres norteafricanas (12,5%) y las madres latinoamericanas (11,6%) presentaban en su descendencia un riesgo levemente mayor (las series de madres de estas etnias no eran lo suficientemente grandes como para realizar conclusiones). La edad de las madres no arrojó diferencias estadísticamente significativas así como tampoco se observaron éstas al comparar a las madres según su CV y sus linfocitos CD4 (tanto las cifras correspondientes al primer semestre como en las correspondientes al tercer trimestre) (tabla 4). El hábito tabáquico tampoco pareció influir en el desarrollo de MC en los hijos. Efectivamente, el tabaco es un factor de riesgo para la insuficiencia placentaria y el bajo peso al nacimiento, aunque hasta la fecha no se ha demostrado su asociación a teratogénesis36.
La anemia materna durante el tercer trimestre de la gestación (tabla 5) influyó en el presente análisis: las madres con una cifra de Hb menor a 10 mg/l presentaron el doble de MC (17,6%) en comparación con el resto de las madres (8,1%; p=0,043). Dentro de este grupo no hay una serie o conjunto concreto de malformaciones; sin embargo, no se encontraron diferencias en la frecuencia de MC al comparar a la descendencia de madres con anemia en el primer trimestre con la descendencia de las madres sin anemia, como cabría esperar ya que la organogénesis y el desarrollo de una posible malformación ocurren durante el primer trimestre, y la anemia y los defectos de ácido fólico se han asociado históricamente a defectos de cierre del tubo neural y a otras MC. Probablemente el hecho de no haber hallado diferencias se deba al reducido número de madres con anemia encontradas en el primer trimestre: 10 madres y ningún niño con MC en este grupo. Estos resultados se explican por el escaso número de hemogramas maternos realizados durante el primer trimestre (341), cifra que aumentó en el tercer trimestre (397). Este hecho traduce gestaciones mal controladas en el primer trimestre, las que posiblemente hubieran mostrado déficits nutricionales y anemia. También excluye selectivamente a las madres con mayor riesgo de presentar anemia en el primer trimestre y reduce las posibilidades de encontrar aumento de riesgo para la anemia del primer trimestre.
Las madres adictas a drogas (cocaína, heroína o metadona) presentaron también una tasa mayor de MC en su descendencia (14,2 frente al 7,4%; p=0,02) (tabla 5). Hay numerosas asociaciones que actúan como factor de confusión en este grupo, como la situación sociosanitaria, la desnutrición, el uso de diferentes combinaciones de alcohol, drogas y fármacos, y el control inadecuado de la gestación37. En el grupo del presente estudio, el peso materno y el número de visitas obstétricas fue claramente inferior en el grupo de las madres adictas a drogas. Aún no hay estudios que confirmen o desmientan con rotundidad el efecto teratogénico de la metadona y la cocaína, ya que su dosis y su empleo es muy variable de unas gestantes a otras y están constantemente asociados a los factores de confusión señalados. Hay publicaciones que relacionan la ingesta de cocaína con defectos cardiovasculares38, además de un estudio derivado de datos del ECEMC publicado en 1998 que observa aumento de riesgo de atresia de esófago y gastrosquisis en los lactantes hijos de consumidoras de cocaína. Todavía hay pocos estudios sobre la teratogenicidad de la metadona.
Respecto al alcohol, se documentó un único caso de síndrome alcohólico fetal en el hijo de una gestante consumidora de altas cantidades de éste. Como se ha mencionado en el apartado Métodos, no se ha estudiado el efecto global del consumo de alcohol debido a que está poco documentado en la base.
Al analizar la teratogénesis en los lactantes por grupos de tratamiento materno (tabla 5), si bien no se encontraron diferencias significativas, fueron al menos llamativas las diferencias entre la tasa de MC entre la descendencia de madres tratadas con biterapia (20%) y las tratadas con TARGA sin IP y sin cidovudina (3,8%; p=0,34). El resto de los grupos de tratamiento obtuvieron tasas de MC similares a la media global de 8,4%. Se realizó la comparación de las MC por grupos de tratamiento y tampoco hubo significación estadística (se comparó cada grupo con el resto de la cohorte) (tabla 6). No se encontró una explicación plausible para este aumento de riesgo (si bien no fue significativo y se realizó en un conjunto reducido) en el grupo de biterapia; tampoco se encontraron ensayos con TAR consistente en biterapia durante la gestación que mostraran prevalencia de MC. Actualmente, la biterapia durante la gestación está en desuso.
Al observar las tasas de MC individualizadas según el tipo de fármaco usado (tabla 7) no se encontraron pruebas con significación estadística de un aumento de teratogenicidad en ninguno de ellos, ni siquiera con EFV (el 8,6% en el grupo de MC tratadas con ese fármaco frente al 8,8% en el grupo de las MC no tratadas; p=0,99). Sin embargo, se observó que la tasa de MC de los niños que recibieron indinavir intraútero fue el doble que la del resto de los niños (el 16,1 frente a 8,1%; p=0,3). Este fármaco (ya muy poco usado en la actualidad) está clasificado como grupo C por la FDA y ha demostrado ser teratógeno en roedores. El resto de los fármacos antirretrovíricos se asoció a tasas similares, a excepción del saquinavir que se podría asociar a cierto efecto protector no significativamente estadístico (el 0 frente a 8,8%; p=0,33) y de la NVP que también se asoció a cierto efecto protector estadísticamente significativo (3,2 frente a 10,4%; p=0,006).
Estos resultados son llamativos ya que, como se mencionaba en la introducción, el EFV es un antirretrovírico proscrito (clasificado dentro del grupo D durante la gestación) al que generalmente se le ha asociado un aumento de riesgo de MC, dato que no se ha podido comprobar aquí. Por otro lado, se ha observado un probable efecto protector para MC en la NVP, un fármaco también restringido durante la gestación debido al riesgo de hepatopatías en la gestante y clasificado dentro del grupo C por el Centro para el Control y Prevención de Enfermedades, al que nunca se le ha atribuido teratogenicidad.
No se observaron diferencias significativas en la tasa de MC en los niños que recibieron TAR intraútero durante el primer trimestre de la gestación respecto a los que lo iniciaron más adelante (tabla 5). Este dato es homogéneo a las últimas publicaciones sobre defectos congénitos y TAR, que tampoco observan un aumento de riesgo para teratogénesis en los hijos de gestantes expuestas a TAR durante el primer trimestre.
Acorde con estos datos, se observaron tasas moderadas de exposición a fármacos contraindicados en la gestación (exposición a EFV del 5,5%) con lo que se debe plantear la limitación de éstos en mujeres en las que un embarazo no planeado pudiera ser una posibilidad factible (hasta que otros estudios similares a éste los consideren más seguros para el feto).
Entre las limitaciones del presente estudio figuran en primer lugar las propias de los estudios de cohortes. Estos estudios observacionales sobre los efectos de un fármaco no tienen el mismo rigor que un estudio aleatorizado, con grupo control, que es el único que puede atribuirle al fármaco en estudio los efectos adversos observados. En las cohortes prospectivas, como es la cohorte FIPSE, los factores de confusión no están suficientemente controlados y pueden derivar en sesgos debido a la interpretación de los resultados pero es indudable que proporcionan la base para realizar estudios aleatorizados. Por otro lado, la frecuente pérdida de sujetos a lo largo del seguimiento hace que las conclusiones sobre la persistencia de los efectos observados sean menos rigurosas. Otra limitación en el seguimiento de la base es el hecho de que muchos de los datos, sobre todo aquellos que se relacionan con la duración y el cumplimiento del tratamiento, derivan de encuestas realizadas a las madres durante las visitas sucesivas. Asimismo, no se agruparon las distintas y numerosas pautas de tratamiento (más de 20) sino que se tuvo en cuenta cada fármaco por separado y cada grupo de fármacos ya que, de lo contrario, los grupos resultantes por pauta de tratamiento serían demasiado pequeños para el análisis. Por otro lado, en el presente análisis no se tuvo en cuenta la duración del tratamiento, que sí podría ser un factor importante para el desarrollo de MC en el lactante.
A pesar de esas limitaciones, este estudio es el primer informe en España sobre las MC en este tipo de cohortes y la base FIPSE proporciona una información fundamental para sostener la actual política de TAR en la gestación, acorde con las guías actuales del Grupo de estudio de sida (GESIDA).