El manejo de la infección por Helicobacter pylori en los niños es un dilema permanente en la práctica clínica. A lo largo de los años se han ido creando multitud de interrogantes respecto a los síntomas ligados a la infección, los métodos diagnósticos y los modos de tratamiento, siendo la más controvertida la indicación diagnóstica.
En los últimos 10 años el colectivo pediátrico ha dispuesto de una guía elaborada por expertos de las Sociedades de Gastroenterología Pediátrica de Europa (ESPGHAN) y Estados Unidos (NASPGHAN) publicada en 2011 y actualizada en 2017 que nos ha orientado en el manejo de la infección por H.pylori en la edad pediátrica.
El presente documento pretende unificar los criterios de indicación de estudio así como las pautas de diagnóstico y tratamiento de la infección por H.pylori en los niños y adolescentes para que puedan ser utilizadas tanto en atención primaria como en la clínica hospitalaria.
The management of Helicobacter pylori infection in children is a consistent problem in clinical practice. Over the years, many questions have been raised regarding symptoms associated with the infection, the diagnostic methods and type of treatment. What is most controversial is determining the criteria that enable us to initiate and carry out the study in children.
In the last 10 years, pediatricians have followed the joint ESPGHAN/NASPGHAN guidelines published in 2011 and updated in 2017 in the management of H.pylori in children.
This document aims to unify the study indication criteria as well as the diagnosis and treatment recommendations for H.pylori infection in children and adolescents, so they can be used in both Primary and Hospital care.
Helicobacter pylori es una bacteria que causa una gastritis crónica en los individuos infectados. La infección se adquiere en la infancia, habitualmente por contagio intrafamiliar, y en la mayoría de los casos persiste hasta la edad adulta1. La lesión más frecuente en los niños es la gastritis crónica, y es raro que en la infancia se desarrollen complicaciones2.
La mayoría de los niños son asintomáticos. No se ha encontrado relación entre la infección por H.pylori con el dolor abdominal crónico de características funcionales. Sin embargo, la úlcera asociada a la infección por H.pylori puede causar dolor abdominal y hemorragia digestiva alta, siendo la indicación más importante de búsqueda de esta infección3.
El diagnóstico de la infección en la infancia debe efectuarse mediante métodos invasivos que precisan de una endoscopia para su realización. Los métodos no invasivos están reservados fundamentalmente para el control de la erradicación1.
El tratamiento debe ser guiado por el resultado del antibiograma, obtenido por el cultivo de la mucosa gástrica. La primera línea de tratamiento consiste en la combinación de un inhibidor de la bomba de protones (IBP) con dos antibióticos: la amoxicilina más la claritromicina o el metronidazol, durante 14días3. El nivel de erradicación de la infección por H.pylori en los niños ha descendido de manera importante en relación con el aumento de las resistencias bacterianas a los antibióticos, especialmente a los macrólidos, y en menor grado al metronidazol4.
En los últimos 10 años, el colectivo pediátrico ha dispuesto de una guía elaborada por expertos de las Sociedades de Gastroenterología Pediátrica de Europa (ESPGHAN) y de Estados Unidos (NASPGHAN) publicada en 20111 y actualizada en 20173, que nos ha orientado en el manejo de la infección por H.pylori en la edad pediátrica4.
El presente documento pretende unificar los criterios de indicación de estudio así como las pautas de diagnóstico y tratamiento de la infección por H.pylori en los niños y adolescentes, dada la gran variabilidad observada en la práctica clínica y al aumento en las tasas de resistencia antibiótica reportadas recientemente, para que puedan ser utilizadas tanto en atención primaria como en la clínica hospitalaria.
MetodologíaGrupo de trabajoLo constituyeron 13 expertos representantes de cuatro sociedades científicas: la Sociedad Española de Gastroenterología, Hepatología y Nutrición Pediátrica (SEGHNP), la Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica (SEIMC), la Sociedad Española de Pediatría Extrahospitalaria y Atención Primaria (SEPEAP) y la Sociedad Española de Pediatría de Atención Primaria (AEPap). Se estructuró el trabajo en tres apartados principales: aspectos generales, diagnóstico y tratamiento, consensuando los aspectos a considerar. Los miembros del grupo se distribuyeron para su revisión en función de la experiencia personal.
Búsqueda bibliográficaSe realizó una búsqueda sistemática en Pubmed/Medline, desde el 1 de julio 2016 (fecha de envío del manuscrito de las Guías conjuntas ESPGHAN/NASPGHAN para su publicación) hasta el 31 de diciembre de 2020, de artículos escritos en idioma inglés o castellano y utilizando como palabras claves: «Helicobacter pylori» o «Helicobacter», «Child» y «Adolescent». Solo se tuvieron en cuenta los artículos referidos a humanos. Los coautores de cada uno de los tres apartados del documento seleccionaron los artículos de interés para dar respuesta a las cuestiones específicas asignadas.
Elaboración del documentoLas revisiones efectuadas por cada coautor en base a la búsqueda bibliográfica se concretaron en una serie de declaraciones, fundamentos y recomendaciones que posteriormente fueron discutidas y consensuadas por todos los miembros del grupo. El documento completo puede consultarse en las páginas web de cada una de las sociedades que han participado en su elaboración.
Resultados y recomendacionesBúsqueda de la infecciónP1. ¿Cuándo investigar la infección por H.pylori?La infección por H.pylori carece de síntomas específicos y no se ha podido establecer una relación entre esta infección y los síntomas del tracto digestivo superior del niño. Nuestro objetivo debe ser investigar la causa de estos síntomas mediante la realización de una gastroscopia, y no limitarnos a efectuar el diagnóstico de la infección por H.pylori. La indicación principal de búsqueda de la infección por H.pylori en el niño con manifestaciones digestivas es el hallazgo endoscópico de úlceras o erosiones gástricas o duodenales, aunque estas solo representan el 5% de los casos3,4.
¿Debo investigar la infección por H.pylori ante hallazgos endoscópicos diferentes a las úlceras o erosiones?En el niño, la infección por H.pylori causa una inflamación crónica que predomina en el antro gástrico y endoscópicamente suele apreciarse como un antro de aspecto nodular. El hallazgo de nodularidad antral, sin úlcera, no supone un riesgo para el paciente pediátrico si el H.pylori no es tratado y erradicado, pero en previsión de que se vaya a realizar un tratamiento erradicador, debe investigarse mediante cultivo, para evitar la terapia empírica3.
¿Está indicada la búsqueda de la infección por H.pylori en un paciente con dolor abdominal y/o dispepsia crónica?El dolor abdominal crónico o recurrente es una de las causas más frecuentes de demanda asistencial en pediatría. En la mayoría de los casos se trata de un dolor abdominal crónico de características funcionales, descrito en los criterios RomaIV de los trastornos gastrointestinales funcionales, caracterizado por no tener ninguna sospecha identificable de una afección orgánica (tabla 1). Su diagnóstico se basa en síntomas positivos más que en descartar otras enfermedades, por lo que no siempre son necesarias pruebas complementarias.
Signos y síntomas de alarma en el dolor abdominal (indicaciones de gastroscopia)
| Vómitos persistentes |
| Disfagia, odinofagia |
| Hematemesis, melenas |
| Pérdida de peso involuntaria |
| Disminución de la velocidad de crecimiento |
| Fiebre de origen desconocido |
| Artritis |
| Enfermedad perianal |
| Antecedentes familiares de enfermedad inflamatoria intestinal, enfermedad celiaca o úlcera péptica |
Desde las últimas guías ESPGHAN/NASPGHAN3, diversos estudios observacionales en amplias series de pacientes pediátricos han valorado la relación entre el dolor abdominal crónico y la infección por H.pylori en el niño, sin encontrar relación entre ambos5-7. Por todo ello, no consideramos indicada la búsqueda de infección en los casos de dolor abdominal sin síntomas o signos de alarma de organicidad.
¿Que patologías se han asociado con la infección por H.pylori?La infección por H.pylori se ha relacionado con otras entidades; sin embargo, solo en algunas de ellas existe una asociación documentada consistentemente, siendo dudosa o directamente inexistente en las demás (tabla 2). Salvo en el caso de la anemia ferropénica refractaria8, la trombocitopenia inmune primaria crónica (PTIc)9 o el hallazgo de un linfoma MALT10, no está indicada la búsqueda de infección por H.pylori.
Enfermedades extradigestivas y relación con infección por H.pylori
| Enfermedades relacionadas | Enfermedades sin relación demostrada |
|---|---|
| Anemia ferropénica refractaria | Retraso del crecimiento |
| Trombocitopenia inmune primaria crónica (PTIc) | Halitosis |
| Linfoma MALT | Obesidad |
| Diabetes tipo 1 | |
| Enfermedad celiaca | |
| Púrpura de Schonlein-Henoch | |
| Estomatitis aftosa recurrente | |
| Enfermedad atópica | |
| Otitis media con derrame |
No hay estudios que hayan valorado el beneficio de la erradicación de la infección por H.pylori en niños asintomáticos con antecedentes familiares de primer grado de úlcera gástrica o duodenal, o cáncer gástrico. Respecto al cáncer, las guías ESPGHAN/NASPGHAN retiraron esta recomendación en 20173 por ser, además, un motivo infrecuente de consulta en la práctica clínica.
P2. ¿Está indicada la estrategia «test and treat» en el paciente pediátrico?La estrategia «test and treat» consiste en realizar un tratamiento erradicador de H.pylori en base a la positividad de un test no invasivo, como el test del aliento o la determinación de antígeno de H.pylori en heces. Esta estrategia es la utilizada habitualmente en el paciente adulto con dispepsia sin síntomas de alarma, con lo que se consigue un pequeño, pero significativo, beneficio en el control de los síntomas11. Sin embargo, puesto que no existen estudios similares en el niño, estos resultados no deben ser extrapolados a la edad pediátrica. Esta práctica ha dado lugar a un aumento muy importante de la resistencia del H.pylori frente a los antibióticos habitualmente utilizados para su erradicación12.
En el registro europeo de infección por H.pylori en niños la tasa de resistencia primaria a la claritromicina en los países del sur de Europa es muy superior al 15%, lo que contraindica su utilización en el tratamiento empírico. Ante el fallo del primer tratamiento, las resistencias secundarias ascienden a más del 50%, tanto para la claritromicina como para el metronidazol4. Teniendo en cuenta que las opciones de tratamiento antibiótico en el niño son limitadas, es fundamental conseguir la erradicación en el primer tratamiento, para lo que es esencial que sea dirigido mediante antibiograma.
Las recomendaciones relativas a la búsqueda de la infección vienen referidas en la tabla 3.
Recomendaciones relacionadas con el estudio de la infección por H.pylori
| ¿Cuándo estudiar la infección por Helicobacter pylori? |
|---|
| Recomendación 1. Si durante la realización de una gastroscopia a un niño con sintomatología digestiva observamos la existencia de erosiones o úlceras gastroduodenales, se debe estudiar la posible infección por H.pylori |
| Votación: acuerdo 13, abstención 0, desacuerdo 0. Consenso 100% |
| Recomendación 2. En el caso de que durante la endoscopia encontremos hallazgos sugestivos de infección por H.pylori, como la nodularidad antral sin úlcera, se recomienda realizar su estudio, si nuestra intención es efectuar un tratamiento erradicador. La decisión del tratamiento debe ser consensuada con la familia y el paciente |
| Votación: acuerdo 13, abstención 0, desacuerdo 0. Consenso 100% |
| Recomendación 3. No se recomienda la búsqueda de la infección por H.pylori en niños con dolor abdominal y/o dispepsia de características funcionales. Si se sospecha que este dolor tiene una causa orgánica, la exploración a realizar es una gastroscopia para valorar su causa |
| Votación: acuerdo 13, abstención 0, desacuerdo 0. Consenso 100% |
| Recomendación 4. La búsqueda de infección por H.pylori y su tratamiento erradicador está justificada en los casos de PTIc y anemia ferropénica refractaria. Ante el hallazgo infrecuente de linfoma tipo MALT de bajo grado es obligatoria la erradicación de la infección, puesto que en la mayoría de los casos supone el tratamiento curativo de la enfermedad |
| Votación: acuerdo 13, abstención 0, desacuerdo 0. Consenso 100% |
| Recomendación 5. No está justificada la búsqueda y la erradicación de la infección por H.pylori en niños con antecedentes familiares de úlcera gastroduodenal o cáncer gástrico y ausencia de sintomatología |
| Votación: acuerdo 9, abstención 4, desacuerdo 0. Consenso 70% |
| Recomendación 6. La estrategia «test and treat» no está indicada en el paciente pediátrico |
| Votación: acuerdo 13, abstención 0, desacuerdo 0. Consenso 100% |
El diagnóstico inicial de la infección por H.pylori en niños debe basarse en la realización del estudio endoscópico13-15. La endoscopia cumple la misión de investigar el origen de los síntomas de alarma y permite establecer con certeza el diagnóstico, además de permitir la realización de cultivo con antibiograma para dirigir el tratamiento, la valoración histológica del impacto de la infección, así como la realización de otros test como la ureasa o la PCR16,17.
Las únicas situaciones aceptables para el diagnóstico de la infección y su posterior tratamiento mediante test no invasivos son la PTIc y los pacientes de alto riesgo de complicaciones graves por la realización de la endoscopia bajo anestesia o sedación.
P4. ¿Qué test son adecuados para realizar el diagnóstico?El diagnóstico se realizará por cultivo de la biopsia gástrica y, cuando no se disponga de este o no haya crecimiento, se considerará diagnóstica la presencia de H.pylori en estudio histológico además de otro test invasivo positivo (test rápido de ureasa o PCR)15,16,18,19. Es preferible la realización de métodos de PCR que aporten información de resistencia a la claritromicina y/o el levofloxacino, frente a los que solo informan de la presencia bacteriana20. Igualmente, recomendamos la realización de tinción de Gram en biopsias como una forma más de afianzar el diagnóstico, cobrando especial valor en aquellos casos en los que no haya crecimiento del cultivo. Los diferentes test empleados a partir de la toma de biopsias se detallan en la tabla X del material suplementario electrónico19,21-27.
P5. ¿Qué medicación debemos suspender antes de estudiar la infección por H.pylori?El niño no debe tomar antibióticos al menos desde 4semanas antes de la realización del estudio endoscópico. Los IBP se suspenderán al menos 2semanas antes de la toma de biopsias3,11,24. Si el paciente no puede permanecer sin tratamiento por persistencia de síntomas, puede cambiarse el IBP por un antagonista del receptor H2 que se suspenderá 48h antes de realizar la prueba. Actualmente se han retirado los comprimidos de ranitidina del mercado, aunque los servicios de farmacia hospitalaria siguen disponiendo del principio activo, pudiendo elaborar cápsulas de la cantidad que indiquemos (recomendamos 2mg/kg/12h) o soluciones de diversas concentraciones.
P6. ¿Cómo se deben tomar las biopsias para orientar el diagnóstico de la infección por H.pylori?Se deben coger al menos 6 biopsias de mucosa gástrica: 2 de antro y 2 de cuerpo para anatomía patológica y una de antro y una de cuerpo para cultivo3. No obstante, recomendamos recoger al menos una biopsia extra de antro para la realización de test adicionales (test rápido de ureasa o PCR).
Para su recogida, dada la dificultad para el crecimiento de la bacteria en el cultivo, es importante que la toma se realice antes de progresar a duodeno, recogiendo primero las muestras para microbiología, con un fórceps limpio que no se haya introducido previamente en botes con formol, y se depositarán en un mismo bote con 1-2ml de suero salino fisiológico o en un medio de transporte específico. Las biopsias para anatomía patológica se introducirán en botes con formol diferenciando las recogidas de antro y de cuerpo19,21,28,29.
P7. ¿Cómo se deben conservar y enviar las biopsias a microbiología para lograr una mayor rentabilidad diagnóstica?Dado que H.pylori es un germen lábil y puede morir fácilmente, disponemos de medios de transporte adecuados para enriquecerlo y mantener su viabilidad hasta el momento de su valoración en microbiología. En su defecto, el suero fisiológico evita temporalmente que la biopsia se seque. Por otro lado, el frío permite conservarlo más tiempo e impide el desarrollo de otros gérmenes que contaminan el medio de cultivo, por lo que en caso de que la siembra vaya a demorarse, se deben congelar al menos a −20°C si no se tarda más de 24h; si la demora es mayor, a −70°C o en nitrógeno líquido29.
P8. ¿Se debe realizar antibiograma en todas las muestras enviadas a microbiología?Dada la fragilidad del cultivo del H.pylori, con un alto riesgo de fracaso de crecimiento por contaminación por otras bacterias, se recomienda realizar cultivo y antibiograma en todas las muestras remitidas a microbiología (al menos una de cuerpo y una de antro). Por otro lado, aunque poco frecuente, puede haber colonización por dos cepas con diferente patrón de resistencias, lo que es un motivo adicional para efectuar antibiograma en todas las muestras.
Las recomendaciones relativas al diagnóstico de la infección vienen referidas en la tabla 4.
Recomendaciones relacionadas con el diagnóstico de la infección por H.pylori
| ¿Cómo diagnosticar la infección por Helicobacter pylori? |
|---|
| Recomendación 7. El diagnóstico de la infección por H.pylori se realizará siempre mediante test invasivos con biopsias recogidas durante la endoscopia. Las únicas excepciones valorables son la PTIc con bajo recuento plaquetario y el paciente de alto riesgo para la realización de procedimientos bajo sedación o anestesia |
| Votación: acuerdo 11, abstención 2, desacuerdo 0. Consenso 85% |
| Recomendación 8. El diagnóstico se realizará mediante el cultivo de la biopsia gástrica o, cuando no se disponga de este o no haya crecimiento, se considerará diagnóstico la presencia de H.pylori en el estudio histológico además de otro test invasivo positivo (test rápido de ureasa o PCR) |
| Votación: acuerdo 13, abstención 0, desacuerdo 0. Consenso 100% |
| Recomendación 9. Deben suspenderse los antibióticos al menos 4 semanas antes de la realización de la endoscopia. Los IBP se suspenderán al menos 2 semanas antes |
| Votación: acuerdo 13, abstención 0, desacuerdo 0. Consenso 100% |
| Recomendación 10. Se recomienda la toma de 7 biopsias gástricas: 2 de antro y 2 de cuerpo para anatomía patológica, una de antro y una de cuerpo para cultivo y otra extra para realizar test adicionales (test rápido de ureasa o PCR). Las tomas para cultivo se recogerán en primer lugar y antes de progresar con el endoscopio al duodeno |
| Votación: acuerdo 13, abstención 0, desacuerdo 0. Consenso 100% |
| Recomendación 11. Se recomienda que las biopsias se transporten en medio específico, o, en su defecto, otros medios de transporte para bacterias, y conservadas en nevera si la muestra va a ser procesada en las primeras 24h. Si no se dispone de medios de transporte bacteriano, pueden introducirse en 1-2ml de suero salino fisiológico si las muestras llegan al laboratorio de microbiología no más tarde de una hora tras su recogida |
| Votación: acuerdo 13, abstención 0, desacuerdo 0. Consenso 100% |
| Recomendación 12. Si las muestras van a enviarse a un laboratorio externo, se deben congelar al menos a −20°C si no se demora más de 24 horas o a −70°C o en nitrógeno líquido si la demora es mayor |
| Votación: acuerdo 13, abstención 0, desacuerdo 0. Consenso 100% |
| Recomendación 13. Se recomienda realizar cultivo y antibiograma en todas las biopsias remitidas a microbiología |
| Votación: acuerdo 13, abstención 0, desacuerdo 0. Consenso 100% |
El tratamiento de elección para la erradicación del H.pylori en la edad pediátrica se basa en una triple terapia que combina un IBP y dos antibióticos (amoxicilina más claritromicina o metronidazol) administrados en dos dosis diarias durante 14días. La decisión sobre cuáles de ellos emplear dependerá del resultado del antibiograma (tabla 5), aunque en nuestro medio se recomienda que, salvo resistencia al mismo, metronidazol sea de elección frente a claritromicina. Las dosis de los fármacos deben ser ajustadas teniendo en cuenta el peso del paciente, y para conseguir una supresión ácida suficiente se recomienda el uso de dosis altas de IBP (tabla 6). El objetivo es conseguir una alta tasa de erradicación (>90%) para prevenir la inducción de resistencias antimicrobianas secundarias y disminuir la necesidad de tratamientos de rescate3,11.
Tratamiento primera línea con cultivo positivo y según antibiograma
| Susceptibilidad antimicrobiana HP | Tratamiento recomendado |
|---|---|
| Sensible a CLA y MET | IBP-AMO-MET 14 días con dosis estándar |
| IBP-AMO-CLA 14 días con dosis estándar | |
| Terapia secuenciala | |
| Resistente a CLA, sensible a MET | IBP-AMO-MET 14 días o sales de bismutob |
| Resistente a MET, sensible a CLA | IBP-AMO-CLA 14 días o sales de bismutob |
| Resistente a CLA y MET o desconocida | IBP-AMO-MET 14 días con dosis altas de amoxicilina o sales de bismuto-IBP-AMO-MET |
AMO: amoxicilina; CLA: claritromicina; IBP: inhibidor de la bomba de protones; MET: metronidazol.
Terapia secuencial 10 días: IBP-AMO 5días +IBP-CLA-MET 5días. Es igual de efectiva en pacientes con una cepa H.pylori sensible a todo, pero no debe usarse si existe resistencia a MET o CLA o si la sensibilidad es desconocida.
La cuádruple terapia con sales de bismuto consiste en IBP-bismuto-amoxicilina-metronidazol o IBP-bismuto-amoxicilina-claritromicina.
En caso de alergia a penicilina: si la cepa es sensible a CLA y MET, usar triple terapia con dosis estándar con MET en lugar de AMO; si la cepa es resistente a CLA, se deben usar sales de bismuto con tetraciclinas en lugar de AMO si el niño es mayor de 8años.
Dosis estándar fármacos
| Fármaco | Dosis estándar | Dosis máxima diaria |
|---|---|---|
| IBPa | 2 mg/kg/día | 80 mg |
| Amoxicilinab | 50 mg/kg/día | 2 g |
| Claritromicina | 20 mg/kg/día | 1 g |
| Metronidazol | 20 mg/kg/día | 1,5 g |
| Sales de bismutoc | 8 mg/kg/día | <10 años: 240 mg>10 años: 480 mg |
Esomeprazol y rabeprazol son menos susceptibles que omeprazol a la degradación por metabolizadores rápidos con el polimorfismo CYP2C19, que es más frecuente en la población caucásica (56-81%), por lo que es preferible su uso cuando están disponibles3.
P10. ¿Qué tratamiento inicial recomendamos en caso de no disponer de antibiograma?La primera línea de tratamiento debe adaptarse a la susceptibilidad de la cepa, pero en caso de no conocerse se recomienda:
- 1.
Adaptar el tratamiento al patrón de resistencias a nivel regional o nacional utilizando la terapia erradicadora que ha demostrado ser localmente más efectiva3,14,30.
- 2.
La triple terapia de primera línea no incluirá claritromicina debido a las altas tasas de resistencia (>15%). Tampoco debe recomendarse la terapia secuencial3,11,31,32.
- 3.
De forma empírica se recomiendan los tratamientos indicados en la tabla 51.
En la Guía ESPGHAN/NASPGHAN3 de 2017 se concluía que eran necesarios más y mejores estudios que permitieran avalar el uso de probióticos como coadyuvante en el tratamiento erradicador del H.pylori.
Revisada la bibliografía publicada en los últimos 5años, existen varios estudios y revisiones sistemáticas con metaanálisis que muestran resultados dispares en cuanto a la eficacia de diferentes cepas y combinaciones de probióticos como coadyuvantes del tratamiento erradicador. Algunos estudios han mostrado su papel beneficioso en la prevención de los efectos adversos asociados a los antibióticos10,33-35.
P12. ¿Cómo y cuándo comprobamos la eficacia del tratamiento erradicador?Es preceptivo comprobar siempre la eficacia del tratamiento erradicador realizado3,13-15. Para ello se recomienda el uso de test no invasivos validados: detección de antígeno (monoclonal) en heces (tipo EIA) o test de aliento Urea-C13. En menores de 6años es preferible el estudio en heces por la mayor tasa de falsos positivos del test del aliento y la dificultad técnica que supone su realización por debajo de esa edad (tabla Y del material suplementario electrónico).
P13. ¿Qué terapia de rescate se recomienda utilizar en caso de un primer fallo del tratamiento?Las directrices de 2017 de la ESPGHAN/NASPGHAN3 indicaban que en la elección de antibióticos de la pauta de rescate debe considerarse la susceptibilidad antibiótica y, en su defecto, utilizar antibióticos distintos de la pauta inicial y/o aumentar dosis y duración del tratamiento. Así, las terapias propuestas eran IBP +amoxicilina (75mg/kg/día) +metronidazol o bien cuádruple terapia con bismuto, durante 14días3,15.
En caso de no conocer la susceptibilidad antibiótica de la cepa previamente al tratamiento inicial, debe realizarse un nuevo estudio endoscópico para repetir el cultivo y realizar antibiograma que permita pautar un tratamiento dirigido. Si nuevamente no fuese posible obtener el antibiograma, se tratará como si la cepa presentase doble resistencia (tabla 5).
Asimismo, si en el tratamiento inicial no se hubiese tenido en cuenta, se recomienda el uso de esomeprazol o rabeprazol11.
P14. ¿Qué medidas podemos emplear para lograr un buen cumplimiento del tratamiento?Es de vital importancia que el médico explique a la familia y al propio paciente, si su edad lo permite, que el éxito del tratamiento se basa en un buen cumplimiento del mismo, lo que mejora notablemente las tasas de erradicación, cercanas al 90% en esos casos13,36. Un seguimiento estrecho durante el tratamiento ayudaría a conseguir este objetivo.
Contamos con alguna herramienta que puede ayudarnos a evitar el olvido de dosis y favorecer el cumplimiento, como la guía de información para padres sobre tratamiento de la infección por H.pylori en niños, elaborado por el Grupo de Estudio de H.pylori de la ESPGHAN, que incluye un diario para anotar la medicación, los efectos adversos y los acontecimientos especiales durante el tratamiento. Su versión traducida puede descargarse en la dirección
Por otro lado, es importante intentar disminuir los efectos secundarios de los fármacos en la medida de lo posible, motivo por el que el uso de probióticos parece recomendable.
Las recomendaciones relativas al tratamiento de la infección vienen referidas en la tabla 7.
Recomendaciones relacionadas con el tratamiento de la infección por H.pylori
| ¿Cómo se trata la infección por Helicobacter pylori? |
| Recomendación 14. La primera opción de tratamiento cuando se conoce la sensibilidad antimicrobiana será la triple terapia dirigida durante 14días |
| Votación: acuerdo 13, abstención 0, desacuerdo 0. Consenso 100% |
| Recomendación 15. Cuando no se dispone de antibiograma, el tratamiento inicial no incluirá claritromicina, pudiendo emplear triple terapia con metronidazol y dosis altas de amoxicilina o cuádruple terapia con bismuto durante 14días |
| Votación: acuerdo 13, abstención 0, desacuerdo 0. Consenso 100% |
| Recomendación 16. Se recomienda el uso concomitante de probióticos durante el tratamiento erradicador por su beneficio en la prevención de efectos adversos asociados al uso de antibióticos de amplio espectro. Actualmente no existe evidencia suficiente para aconsejar el uso concreto de un probiótico determinado que favorezca la erradicación de H.pylori |
| Votación: acuerdo 10, abstención 2, desacuerdo 1. Consenso 75% |
| Recomendación 17. Debe comprobarse la eficacia del tratamiento erradicador al menos 4 semanas después de finalizar el tratamiento, mediante test no invasivos validados (test de aliento o test de antígeno monoclonal en heces) |
| Votación: acuerdo 13, abstención 0, desacuerdo 0. Consenso 100% |
| Recomendación 18. En caso de fracaso del primer tratamiento se recomienda actuar según el estudio inicial de resistencias: |
| • Para cepas con susceptibilidad a ambos fármacos, se empleará triple terapia con sustitución recíproca entre claritromicina y metronidazol |
| • Si la cepa era resistente a alguno de ellos, se recomienda la triple terapia con dosis altas de amoxicilina o la cuádruple terapia con bismuto, pudiendo sustituir la amoxicilina por tetraciclina si el niño es mayor de 8años |
| • Si la cepa presentaba doble resistencia, se recomienda la alternativa no empleada previamente durante el tratamiento inicial. |
| Si las resistencias eran desconocidas, se recomienda un nuevo estudio endoscópico con realización de cultivo para hacer tratamiento dirigido; en caso de no lograr crecimiento, se tratará como si presentase doble resistencia |
| Votación: acuerdo 13, abstención 0, desacuerdo 0. Consenso 100% |
| Recomendación 19. Es fundamental transmitir bien a la familia la importancia de realizar el tratamiento de forma correcta para lograr la erradicación y reducir el riesgo de desarrollo de resistencias antimicrobianas. El uso de refuerzos como el diario de dosis elaborado por la ESPGHAN, la prevención del riesgo de aparición de efectos adversos del tratamiento mediante el empleo de probióticos y un seguimiento estrecho pueden favorecer el éxito del tratamiento |
| Votación: acuerdo 12, abstención 1, desacuerdo 0. Consenso 92% |
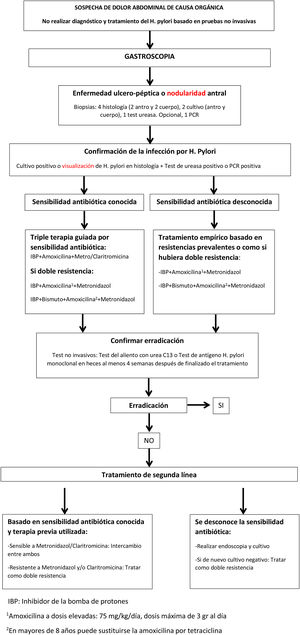
En la figura 1 se muestra el algoritmo de manejo del paciente pediátrico con infección por H.pylori.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.