El rango de afección pulmonar en el lupus infantil es muy variable (entre el 5 y el 77%) según las diferentes series publicadas hasta el momento1–3. El espectro clínico es muy amplio, desde casos de pacientes asintomáticos con radiología normal pero que presentan alteraciones restrictivas y defectos de perfusión en las pruebas de función respiratoria (60%)2 hasta pacientes con hemorragia pulmonar con una mortalidad cercana al 90%. Clínicamente la manifestación mas frecuente es la pleuritis. Otras manifestaciones pulmonares características del lupus eritematoso sistémico (LES) incluyen neumonitis, neumotórax, enfermedad intersticial difusa, hipertensión pulmonar, shrinking lung syndrome (síndrome del pulmón encogido) y tromboembolia pulmonar4,5. Las manifestaciones pulmonares no se correlacionan con parámetros inmunológicos3.
La neumonitis lúpica es una complicación infrecuente y representa entre el 10 y el 15% de las manifestaciones pulmonares en el LES infantil5,6. Clínicamente se manifiesta con fiebre, tos, taquipnea, dolor torácico y raramente hemoptisis. Pueden auscultarse crepitantes en bases2,3,5,6. En la radiología de tórax se observan infiltrados de predomino basal, en ocasiones con atelectasias y derrame pleural7. La tomografía computarizada (TC) de alta resolución, las pruebas funcionales (espirometría con patrón restrictivo y DLCO [diffusing capacity for lung carbon monoxide‘capacidad de transferencia pulmonar de monóxido de carbono’] disminuida) y el lavado broncoalveolar (que descarta neumonías infecciosas y neumopatías inducidas por fármacos) completan el estudio. No disponemos de largas series para conocer el pronóstico de esta complicación en el lupus infantil, pero en adultos se describe una mortalidad inmediata cercana al 50%, con elevada morbilidad, y persisten alteraciones funcionales importantes. Respecto al tratamiento, no hay estudios controlados que dirijan la correcta actuación, las recomendaciones se basan en experiencias personales y publicaciones a propósito de un caso. Está claro que se trata de un cuadro grave que precisa de una rápida intervención. A este respecto se presenta un caso clínico de una neumonitis lúpica por la dificultad que entraña el diagnóstico y por la respuesta favorable al tratamiento con ciclofosfamida. Éste es el caso de una niña de 15 años diagnosticada de LES en marzo de 2007, en ese momento cumplía 5 criterios del American College of Rheumatology8 (ACR): poliartritis, eritema malar, trombocitopenia, anticuerpos antinucleares positivos y anticuerpos antiácido desoxirribonucleico positivos.
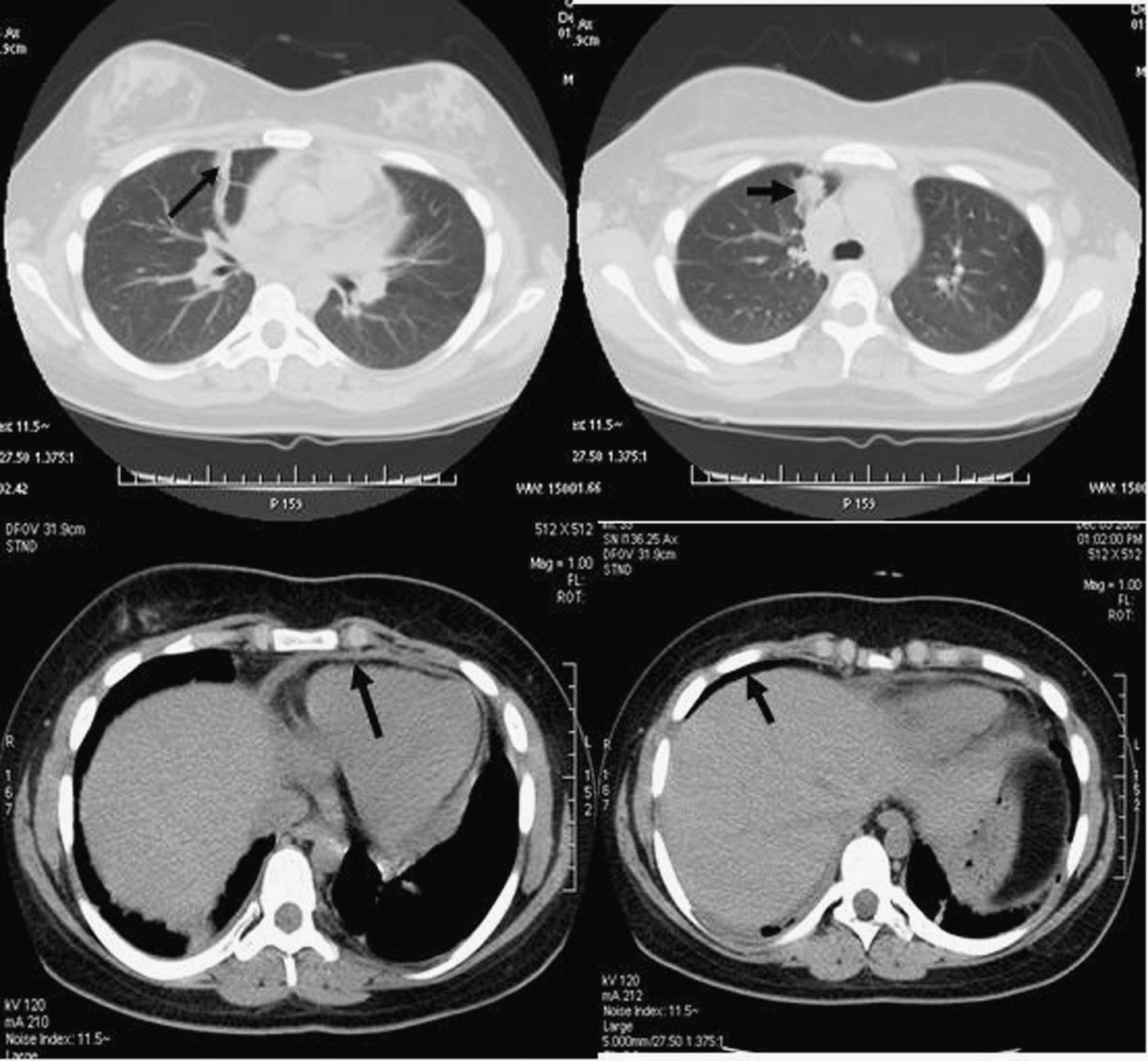
Diez meses después ingresa por importante distrés respiratorio con tiraje subcostal y supraesternal, taquipnea, tos, febrícula de 37,5 °C, saturación de oxígeno inferior al 90% y auscultación pulmonar con crepitantes aislados en las bases. El tratamiento en ese momento es de hidroxicloroquina, prednisona y metrotexato por vía oral. Las pruebas de laboratorio, incluida la proteína C reactiva, son normales; los anticuerpos antifosfolipídicos y el anticoagulante lúpico son negativos. El ecocardiograma es normal. La radiografía de tórax muestra una discreta reacción pleural subcostal bilateral, una afectación pulmonar intersticial y una ligera disminución del volumen pulmonar. La TC torácica muestra focos consolidativos y pequeñas atelectasias en ambos pulmones (con predominio derecho), y lámina de líquido pleural bilateral y de líquido pericárdico (fig. 1). En ese momento se pauta tratamiento antibiótico de amplio espectro y también se suspende el tratamiento con metrotexato por ser, junto con la ciclofosfamida, los fármacos que con más frecuencia se describen como causa de neumonitis inducida por fármacos9.
Figura 1. Imagen de la tomografía computarizada torácica realizada a la paciente durante su ingreso. Se observan de izquierda a derecha en sentido horario: atelectasia en campo pulmonar derecho, condensación en campo pulmonar derecho, fina lámina de líquido pericárdico y lámina de líquido pleural bilateral.
En la espirometría se observa un patrón restrictivo en la curva de flujo-volumen con una capacidad vital pulmonar muy disminuida: 0,94 l, que es el 32,5% de la capacidad vital teórica que le correspondería, ajustada a su edad, talla y peso. La DLCO está muy disminuida: 8,7 ml/min/mmHg, que es el 32% de su valor teórico ajustado. Se realiza un lavado broncoalveolar mediante broncoscopia; el cultivo fue negativo a bacterias, a hongos, a bacilos resistentes al ácido y al alcohol y a microorganismos oportunistas, incluidos Legioneila y Pneumocystis jiroveci.
Una vez descartada la enfermedad infecciosa10, se descarta también la neumonitis inducida por fármacos debido a la poca mejoría que se obtiene desde que se suspendió el metrotexato.
Se diagnostica a nuestra paciente de neumopatía por actividad, y la más ajustada a la sintomatología y a las pruebas complementarias es la neumonitis lúpica. Quince días después de su ingreso se administra tratamiento con pulsos de metilprednisolona (1 g/pulso) durante 3 días consecutivos, a continuación ciclos de ciclofosfamida mensuales (500 mg/ciclo) durante 6 meses y posteriormente se espacian los ciclos cada 3 meses. Actualmente nos encontramos en los ciclos trimestrales.
La evolución tras el inicio del tratamiento ha sido muy favorable y se observa una clara mejoría en las espirometrías de control. Además, se observa un incremento progresivo del flujo espirado en el primer segundo y de la capacidad vital pulmonar desde el comienzo del tratamiento. Los valores más altos se obtienen después del tercer ciclo de ciclofosfamida, desde ese momento los valores se han ido manteniendo estables (tabla 1).
Tabla 1. Espirometrías de control evolutivo realizadas a la paciente desde el diagnóstico de la neumonitis lúpica hasta cumplir los 6 ciclos mensuales del tratamiento con ciclofosfamida
| Fecha | FEV1 (l) | FEV1/T (%) | FVC (l) | FVC/T (%) |
| 20-12-07 | 0,94 | 38,1 | 0,94 | 32,5 |
| Diagnóstico | T1: 2,46 | Tc: 2,89 | ||
| 19-03-08 | 1,29 | 52,4 | 1,50 | 52 |
| Dos ciclos | T1: 2,46 | Tc: 2,89 | ||
| 08-04-08 | 1,46 | 59,5 | 1,59 | 54,9 |
| Tres ciclos | T1: 2,46 | Tc: 2,89 | ||
| 17-09-08 | 1,43 | 58 | 1,52 | 50,6 |
| Seis ciclos | T1: 2,55 * | Tc: 3 * |
FEV 1: forced expiratory volume in the first second‘volumen espiratorio máximo en el primer segundo’; FVC: forced vital capacity‘capacidad vital forzada’; T 1: valor teórico para el volumen espiratorio máximo en el primer segundo ajustado a la edad, al peso y a la talla de la paciente; Tc: valor teórico para la capacidad vital forzada ajustado a la edad, al peso y a la talla de la paciente.
* Al cambiar el peso y la talla de la paciente ha cambiado su valor teórico tanto para la FEV 1 como para la FVC.
Con respecto al tratamiento de la neumonitis lúpica, no hay ninguna prueba científica que indique un inmunosupresor en especial11. Se decide el tratamiento con ciclofosfamida por tener experiencia en su manejo con buenos resultados en el tratamiento de manifestaciones secundarias al lupus, como la nefropatía lúpica y en neumopatías por actividad de otras conectivopatías.
Autor para correspondencia.
M. Medrano San Ildefonso
Dirección: mmedrano@unizar.es