La leishmaniasis visceral (LV) es una zoonosis provocada por más de 20 especies, siendo Leishmania donovani infantum endémica de la cuenca mediterránea1.
La edad pediátrica y los inmunocomprometidos son las poblaciones con mayor riesgo2,3.
El período de incubación prolongado y la clínica inespecífica hacen que el diagnóstico sea un reto, lo que puede conllevar a un retraso diagnóstico y un aumento de la morbimortalidad.
Por ello, se postula que ante la sospecha inicial de LV, la ecografía abdominal pueda servir de apoyo, siendo los nódulos esplénicos (NE) un signo guía de esta enfermedad4–6.
Se realiza un estudio retrospectivo, observacional, analítico, longitudinal y unicéntrico. Se recogen variables demográficas, clínicas y analíticas durante el período de enero de 2012 a diciembre 2019 en un hospital infantil de tercer nivel de un área de alta endemicidad, incluyéndose todos los pacientes menores de 15 años con diagnóstico de LV, realizándose un análisis comparativo mediante el programa estadístico SPSS® versión 25.0 según tuvieran o no NE.
Durante este período de estudio se estableció el diagnóstico de LV en 20 casos, de los cuales un 45% (n=9) presentaban NE.
Puesto que el fin del estudio es caracterizar al grupo de pacientes con NE se describen los principales hallazgos del grupo con NE, quedando representadas las principales variables clínicas de ambos grupos en la tabla 1.
Datos demográficos, clínicos y analíticos
| Variable | Sí NE (N=9)Mediana (RIQ) o porcentaje de casos | No NE (N=11)Mediana (RIQ) o porcentaje de casos | Valor de p |
|---|---|---|---|
| Edad al diagnóstico (meses) | 8 (4-60) | 21 (5-156) | 0,038 |
| Sexo (varón) | 5 (55,6%) | 5 (45,5%) | 1 |
| Sexo (mujer) | 4 (44,4%) | 6 (54,5%) | 1 |
| Vivienda rural | 8 (88,9%) | 5 (45,5%) | 0,07 |
| Contacto con perros | 7 (77,7%) | 4 (36,3%) | 0,07 |
| Fiebre (días) | 12 (8-20) | 14 (5-30) | 0,824 |
| Hospitalización (días) | 8 (6-20) | 14 (5-30) | 0,056 |
| Síndrome hemofagocítico | 3 (33,3%) | 5 (45,5%) | 0,670 |
| Hepatomegalia | 8 (88,9%) | 7 (63,6%) | 0,31 |
| Adenopatías | 2 (22,2%) | 1 (9,1%) | 0,56 |
| Ascenso proteína C reactiva (mg/l) | 27,29 (2,53-74-8) | 88 (17,48-170) | 0,031 |
| Hemoglobina mínima (g/dl) | 8,80 (5,30-9,50) | 7,0 (5,60-9-90) | 0,88 |
| Leucocitos (cél/mm3) | 4.180 (2.680-8.430) | 2.800 (670-6.400) | 0,075 |
| Linfocitos (cél/mm3) | 2.980 (1.530-8.000) | 1.795 (260-3.300) | 0,045 |
| Plaquetas (cél/mm3) | 96.000 (64.000-201.000) | 60.000 (16.000-129.000) | 0,056 |
NE: nódulos esplénicos; RIQ: rango intercuartílico.
En negrita p<0,05.
Existe un discreto predominio de varones (55,6%) frente a mujeres (44,4%); un 88,9% procedían de un medio rural, el 77,7% había tenido contacto con perros y en un 75% se registraron visitas al campo. Entre los antecedentes ninguno de ellos presentaba comorbilidades.
Clínicamente destaca que todos los pacientes presentaron la tríada típica de fiebre, citopenia y esplenomegalia. Asimismo, a la exploración destacaban hepatomegalia en un 88,9% y adenopatías en un 22,2%.
Entre los datos analíticos el 100% presenta anemia con una mediana de Hb de 8,80g/dl (RIQ: 5,30-9,50) precisando transfusión de concentrado de hematíes el 22,2%. Otras citopenias fueron: neutropenia (77,8%) y trombocitopenia (88,9%).
El diagnóstico de leishmaniasis se realizó en un 100% mediante serología. Se realiza aspirado de médula únicamente en 2 pacientes, con PCR de L. infantum positiva en uno de ellos y visualizándose los amastigotes microscópicamente en el otro. En otros 2 pacientes se completó el estudio con PCR para Leishmania en sangre periférica, resultando negativa en ambos.
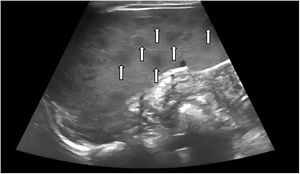
En todos los pacientes, se realizó ecografía abdominal al ingreso, evidenciándose esplenomegalia y múltiples lesiones nodulares multifocales hipoecoicas milimétricas (fig. 1). El tiempo de resolución de los NE varió de 2 a 20 meses.
Para el tratamiento, se utilizó anfotericina B liposomal intravenosa 4mg/kg/día durante 5 días y una 6.ª dosis en el 10.° día con respuesta favorable. Un 33,3% de los pacientes presentaron síndrome hemofagocítico secundario, realizándose el diagnóstico si cumplían un mínimo de 5 criterios clínico/analíticos (citopenias, esplenomegalia hipertrigliceridemia, fibrinógeno <1,5g/l, ferritina >500μg/l, niveles elevados de CD25 soluble, hemofagocitosis en médula ósea). Ningún paciente precisó ingreso en la unidad de cuidados intensivos. No se objetivaron recaídas ni éxitus.
En cuanto a las diferencias significativas entre grupos, destaca una menor edad en el grupo que presentaban NE, con una mediana de 8 meses (RIQ: 4-60 meses), frente a una mediana de 21 meses (RIQ: 5-156 meses) en el grupo sin NE (p=0,038). Así mismo, se objetiva una mayor cifra del valor de linfocitos (p=0,045) y un menor ascenso de proteína C reactiva con una mediana de 27,29mg/l (RIQ: 2,53-74,8) frente a una mediana de 88mg/l (RIQ: 17,48-170) en el grupo de pacientes sin NE (p=0,038) (tabla 1).
Debido a la dificultad que conlleva en ocasiones, el diagnóstico de LV, debería considerarse la realización de ecografía abdominal para la detección de NE, como prueba de apoyo al diagnóstico4–6. Sin embargo, es importante reconocer que estas lesiones no son patognomónicas de LV, debiendo hacerse el diagnóstico diferencial según el contexto con metástasis, hematomas, cavernomas, infartos, linfomas y abscesos4–6.
Se han utilizado otras pruebas de imagen, como TAC, RM, PET/TAC5, sin aportar más información que la ecografía, con efectos colaterales como la radiación o la necesidad de sedación en los pacientes pediátricos4.
Este estudio representa la mayor serie de pacientes con LV y NE descrita en la literatura. Como conclusión, consideramos que estos hallazgos ecográficos de nódulos esplénicos, asociados a pacientes con criterios clínicos y analíticos sugestivos de LV, como son la fiebre, la esplenomegalia y las citopenias pueden servir de gran apoyo, requiriendo siempre de estudios microbiológicos para la confirmación diagnóstica.