En su mayoría, las lesiones cutáneas de los procesos malignos aparecen de forma concomitante o posterior al diagnóstico del tumor primario. Se presenta el caso de una niña con tumefacción en la cara externa del pie derecho desde los 5 meses de vida, durante un ingreso hospitalario a los 7 meses por bronquiolitis con pancitopenia, el mielograma mostró hipoplasia mieloide y megacariocítica, con ecografía abdominal y del pie normales. Tras la administración de corticoterapia por su cuadro respiratorio y soporte transfusional, al alta se objetivó desaparición de la lesión del pie. Dos meses más tarde presentó reaparición de la tumefacción junto con nódulos subcutáneos diseminados. Confirmada la infiltración maligna en la biopsia cutánea, la estadificación demostró infiltración blástica del 6% en mielograma y afectación ganglionar abdominal en ecografía y tomografía computarizada. El inmunofenotipo F confirmó el diagnóstico de linfoma linfoblástico pre-B muy inmaduro. Se administró quimioterapia según protocolo EURO-LB-02 para estadio IV. En remisión completa al finalizar la fase de inducción; la paciente presentó recaída leucémica refractaria a los 13 meses del diagnóstico.
Comentario: Ante una lesión cutánea de evolución tórpida se debe realizar una toma de biopsia para descartar malignidad. El diagnóstico diferencial de las lesiones cutáneas malignas en los niños (especialmente en lactantes) incluye fundamentalmente infiltración secundaria a leucemia o linfoma, metástasis de neuroblastoma o rabdomiosarcoma y, con menor frecuencia, otros procesos primarios. En esta paciente con presentación cutánea aislada, el curso de su proceso linfoproliferativo maligno pudo modificarse mediante la corticoterapia recibida previa al diagnóstico definitivo.
Skin involvement in children with malignant processes usually appears at the same time or after the diagnosis of the primary tumour. We present the case of a girl with cutaneous involvement prior to the diagnosis of a malignant lymphoproliferative process. A previously healthy 5-month old girl who presented with an inflammatory subcutaneous lesion on the right foot. During hospital admission due to bronchiolitis at 7 months with associated pancytopenia while the myelogram showed myeloid and megakaryocytic hypoplasia, the abdominal and foot ultrasound were normal. After completing corticoid therapy for her respiratory process and transfusional support, the foot lesion had disappeared at discharge. Two months later she had a local recurrence with associated scattered subcutaneous nodules. The skin biopsy confirmed malignant infiltration; the myelogram showed 6% blast infiltration, and both abdominal ultrasound and CT scan demonstrated lymph node involvement. Immunophenotype confirmed the diagnosis of Precursor B Cell Lymphoblastic Leukemia-Lymphoma. Although complete remission was achieved at the end of the induction chemotherapy according EuroLB-02 protocol for stage IV, the patient presented a refractory leukaemia relapse thirteen months after diagnosis.
Commentary: Malignancy should be suspected in the presence of a skin lesion with torpid evolution and biopsy should be considered. Differential diagnosis of malignant skin lesions in children, especially in infants, must include mainly secondary involvement of leukaemia, lymphoma, metastases of neuroblastoma or rhabdomyosarcoma and less frequently other primary processes. In our patient with an isolated cutaneous presentation, the progression of her malignant lymphoproliferative process could be modified by the corticotherapy given before the definitive diagnosis.
La afectación cutánea puede ser la forma de presentación de procesos malignos en la edad pediátrica1,2,3. En la mayoría de los pacientes, las lesiones cutáneas aparecen de forma concomitante o posterior al diagnóstico del tumor primario. El diagnóstico diferencial de las metástasis cutáneas comprende principalmente: leucemia, linfoma, neuroblastoma, rabdomiosarcoma, osteosarcoma, sarcoma de Ewing y otras entidades menos frecuentes1,2,3. A continuación se presenta el caso de una niña en la que la primera manifestación clínica de su enfermedad fue la afectación cutánea.
PacienteNiña de 10 meses, sin antecedentes personales ni familiares de interés, que ingresa en esta unidad, enviada desde otro centro para completar estudio de nódulos subcutáneos. El cuadro clínico había comenzado a los 5 meses de vida con la aparición de un nódulo eritematoso en la zona lateroexterna y en la planta del pie derecho, sin antecedente de traumatismo o picadura y sin otra sintomatología acompañante. Ante la persistencia del nódulo, al mes de evolución se realizó una ecografía de partes blandas sin que hubiera hallazgos valorables. A los 7 meses de vida, y sin que hubiera cambios aparentes en la lesión, precisó ingreso en otro centro hospitalario debido a bronquiolitis por virus respiratorio sincicial y gastroenteritis aguda por Rotavirus, por lo que recibió tratamiento con metilprednisolona intravenosa en dosis de 2mg/kg/día durante 5 días y salbutamol nebulizado. Al constatar pancitopenia, con hemoglobina de 5,9g/dl, un recuento de plaquetas de 25×109/l y de leucocitos de 7,5×109/l (84% linfocitos; 3,3% neutrófilos) se realizó un mielograma que demostró hipoplasia mieloide y megariocítica. Se completó la estadificación con una ecografía abdominal que mostraba unos riñones grandes con aumento de ecogenicidad medular y con una nueva ecografía de partes blandas del pie derecho sin que hubiera hallazgos destacables. Durante los 10 días de ingreso precisó soporte transfusional con plaquetas y hematíes en 2 ocasiones. Tras resolución del cuadro respiratorio, al alta se observó desaparición de la lesión del pie y recuperación hematológica, salvo neutropenia persistente (<1×109 neutrófilos/l). Cinco días después del alta hospitalaria presentó síndrome febril con cuadro catarral y, dada la situación de neutropenia constatada, reingresó en el mismo centro para tratamiento antibiótico intravenoso de amplio espectro y tratamiento de soporte con factores estimulantes de colonias de granulocitos. Durante este segundo ingreso se realizó una nueva ecografía abdominal sin que hubiera hallazgos valorables. Completado el tratamiento, al alta se observó recuperación de la neutropenia.
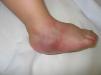
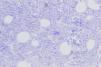
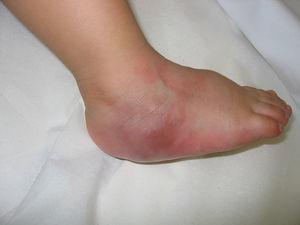
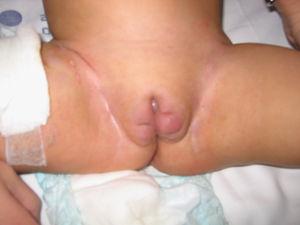
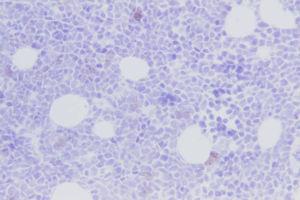
Asintomática durante 2 meses, ante la reaparición a los 9 meses de vida de la lesión en el pie derecho, junto con otros nuevos nódulos subcutáneos en espalda, muslos, extremidades y vulva (figura 1,figura 2) se practicó biopsia de la lesión del pie derecho que mostró un infiltrado de célula pequeña, redonda y azulada compatible con linfoma (figura 3), por lo que se la envió a esta Unidad. En la exploración física al ingreso destacaba un buen estado general con palidez mucocutánea, múltiples nódulos subcutáneos eritematosos, duros, no dolorosos, en espalda, extremidades y cuero cabelludo, con progresión y aparición de nuevas lesiones en pocas horas, lesión violácea, no dolorosa, indurada, de 4×3cm en pie derecho y un nódulo violáceo en zona vulvar derecha, así como sensación de masa en fosa ilíaca izquierda.
Figura 1. A los 9 meses de vida: lesión violácea, no dolorosa, indurada, de 4×3cm en pie derecho.
Figura 2. A los 9 meses de vida: nódulo violáceo en zona vulvar derecha.
Figura 3. Biopsia cutánea: infiltrado de célula pequeña, redonda y azul indicativa de linfoma.
Dentro del estudio de extensión realizado destacaba en el hemograma la existencia de un 6% de linfocitos muy inmaduros, con normalidad en el resto de las series. Además, en la ecografía abdominal se visualizó una masa pélvica junto con adenopatías localizadas en fondo de saco de Douglas compatibles con neuroblastoma o linfoma. La tomografía computarizada (TC) abdominopélvica orientó el diagnóstico de linfoma como primera posibilidad, dada la presencia de múltiples masas mesentéricas, renales y ganglionares. Con determinación de enolasa específica neuronal normal, la gammagrafía con metayodobenzilguanidina-I123 no demostró captaciones patológicas.
En el aspirado medular se confirmó la presencia de un 6% de precursores linfoides. El inmunofenotipo tanto de la médula ósea como de la sangre periférica y de la biopsia cutánea confirmó la presencia de infiltración blástica por linfocitos B muy inmaduros (tabla 1). Dada la existencia de infiltración blástica de médula ósea menor de un 25% (6%), la afectación ganglionar abdominal, la infiltración cutánea y los resultados de estudios histológicos y del inmunofenotipo, se estableció el diagnóstico de linfoma linfoblástico de linfocitos B precursores muy inmaduros estadio IV y por eso se inició quimioterapia de acuerdo con el protocolo EURO-LB-2002, con buena respuesta.
Tabla 1. Inmunofenotipo y estudio molecular de médula ósea y de biopsia cutánea al diagnóstico y de médula ósea en la recaída
| Piel (diagnóstico) | Médula ósea (diagnóstico) | Médula ósea (recaída) | |
| Inmunofenotipo | El 90% de las células de la muestra presentaba CD19+, CD34+, CD22bi+, citCD79a+, CD45+, CD43+, TdT−; el fenotipo es similar al de las células vistas en la médula ósea, si bien algunos marcadores se expresaban con intensidad más baja | El 22% de los linfocitos B mostraba fenotipo aberrante: CD19+, DR+,CD34+, citCD22+, citCD79a+, Bcl-2+, CD43+, CD10−, CD20−, CD56−, CD117−, CD30−, TdT−, skappa−, slambda−, marcadores de linfocitos T negativos y marcadores mieloides negativos | El 92% de los blastos mostraba CD19+, CD10−, CD20−, CD45bi+, CD34+, CD43+, skappa−, slambda−, Bcl-2+, CD56−, CD5−, CD4−, CD8−, CD3− |
| Estudio molecular | |||
| Reordenamiento receptor (TCR) | Negativo | Negativo | No realizado |
| Cadena gamma 1 | Positivo | Negativo | No realizado |
| Cadena gamma 2 | Positivo | Positivo | No realizado |
| VDJ de IgH |
IgH: inmunoglobulina H; TCR: T cell receptor ‘receptor de las células T’.
Al año de evolución, y ya en la fase de mantenimiento del citado protocolo, la paciente presentó recaída medular con infiltración leucémica de inmunofenotipo similar al del diagnóstico (tabla 1). Sin respuesta a la quimioterapia de rescate que se le administró, la paciente falleció a los 23 meses de vida, 14 meses después del diagnóstico inicial.
DiscusiónEn la mayoría de los pacientes las lesiones cutáneas asociadas a los procesos malignos de la edad pediátrica (generalmente en forma de nódulos subcutáneos) aparecen de forma concomitante o posterior al diagnóstico del tumor primario, aunque en ocasiones puede ser el primer signo de su enfermedad1. El diagnóstico diferencial de las lesiones cutáneas malignas en niños y adolescentes comprende principalmente leucemias y linfomas así como otros tumores eminentemente pediátricos de célula “pequeña, redonda y azulada”, como neuroblastoma, rabdomiosarcoma o sarcoma de Ewing/tumor neuroectodérmico primitivo. En menor grado, los nódulos subcutáneos metastásicos pueden deberse a tumor de Wilms, carcinoma de Meckel, coriocarcinoma u otros tumores más raros en este grupo de edad1,2,3.
Aunque no es frecuente, la infiltración cutánea ha sido descrita clásicamente en los síndromes linfoproliferativos malignos de la edad pediátrica4,5,6. La leucemia linfoblástica aguda (LLA) y el linfoma linfoblástico de precursores de línea B son una unidad biológica que se caracteriza por la proliferación maligna de linfoblastos de línea B. La distinción entre ambas entidades es arbitraria y viene determinada fundamentalmente por el mayor o menor grado de infiltración medular4, si bien puede haber excepciones7.
En una amplia serie de pacientes diagnosticados de leucemia o linfoma linfoblástico, menos del 2% de los pacientes presentaron afectación cutánea, con predominio de la afectación en cara y cuero cabelludo, y generalmente como lesiones únicas5. Tal y como ya otros autores habían descrito, en esta misma serie se demuestra cómo la afectación cutánea es más frecuente en los linfomas que en las leucemias agudas4,5.
Los linfomas linfoblásticos representan aproximadamente un tercio de los casos de linfoma no hodgkiniano (LNH) en niños. La presentación cutánea primaria del linfoma linfoblástico es poco frecuente, de tal forma que menos del 5% de los casos recogidos en la literatura médica se presenta como lesión exclusivamente cutánea5,6,8. La micosis fungoide es el LNH cutáneo más frecuente, representa casi el 40% de los LNH cutáneos primarios. En segundo lugar estaría el trastorno linfoproliferativo cutáneo primario CD30+ con sus variantes papulosis linfomatoide y linfoma anaplásico de células grandes6,9. La micosis fungoide y la papulosis linfomatoide tienen en general buen pronóstico y en la mayoría de los casos son los dermatólogos quienes tratan los estadios iniciales de estas entidades con agentes tópicos y fototerapia10,11,12. Otras variantes de LNH cutáneo son más raras en los niños y de hecho en la literatura médica sólo se recogen pacientes aislados6,13,14,15.
En una serie reciente, el tiempo medio entre el primer síntoma cutáneo y el diagnóstico correcto de LNH fue de 5,6 meses con un intervalo de entre uno y 12 meses. En algunas ocasiones, el diagnóstico pudo diferirse porque las lesiones se valoraron como lipomas o forúnculos, erisipela (lesiones edematosas) o incluso psoriasis pustular generalizada (LNH eritrodérmico)9. Además, en el diagnóstico diferencial se deben incluir otros trastornos inflamatorios como la pitiriasis alba, el vitiligo, la pitiriasis rosada o la pitiriasis liquenoide y varioliforme aguda6.
Aunque no hay unanimidad, en general, el concepto de linfoma cutáneo primario implica el diagnóstico de LNH en una lesión cutánea aislada o en múltiples lesiones, de aparición al menos un mes antes del diagnóstico de afectación extracutánea (si la hubiera). Algunos autores apuntan un mejor pronóstico para los pacientes con LNH primario con afectación extracutánea que los pacientes con LNH con metástasis cutáneas9.
La mayoría de los LNH primarios se presenta inicialmente con aspecto bastante banal, como una placa eritematosa o hipopigmentada sin componente nodular (micosis fungoide) o como una tumoración blanda o dura con ulceración central (linfoma anaplásico CD30+). Por el contrario, la infiltración cutánea secundaria de LNH o de LLA consiste generalmente en una erupción maculopapular o en pequeñas infiltraciones subcutáneas, con formación en ocasiones de pequeños nódulos o tumores9. La afectación cutánea de la LLA se describe sobre todo en los estadios avanzados de la enfermedad.
En esta paciente, al inicio del cuadro con una única lesión en el pie derecho, el diagnóstico diferencial de su proceso linfoproliferativo hubiera incluido el linfoma cutáneo primario junto con el linfoma linfoblástico y la LLA. Posteriormente, al observar la hipoplasia medular del primer mielograma y confirmar la nefromegalia en la ecografía abdominal, las 2 entidades por diferenciar desde un punto de vista académico hubieran incluido el linfoma linfoblástico y la LLA en función del grado de infiltración medular. Sin embargo, la reaparición del cuadro con infiltración cutánea difusa junto con la afectación ganglionar abdominal, la infiltración blástica medular menor del 25% y los hallazgos del inmunofenotipo orientaron el diagnóstico de linfoma linfoblástico de precursores B TDT negativo estadio IV. La buena respuesta a la quimioterapia administrada según el protocolo EURO-LB-02 para estadio IV no impidió la recaída de la enfermedad ya en la fase de mantenimiento, con infiltración medular masiva y refractaria al tratamiento de rescate administrado.
Vista en perspectiva, la evolución de la paciente desde la aparición de la primera lesión cutánea aislada a los 5 meses de edad, no se puede descartar que al inicio se tratara de un linfoma cutáneo primario (o incluso de una LLA), que la tanda de corticoterapia corta recibida durante el cuadro de bronquiolitis hubiera modificado el curso de la enfermedad, y que además hubiera podido condicionar los hallazgos inespecíficos del primer mielograma realizado.
Puesto que en general son los pediatras de atención primaria y los dermatólogos los primeros especialistas en atender a los pacientes con una lesión cutánea, a pesar de su rareza, ante una evolución tórpida de ésta deben tener presente la sospecha de malignidad y valorar la necesidad de realizar una toma de biopsia diagnóstica. El diagnóstico diferencial de las lesiones cutáneas malignas en los niños, especialmente en lactantes, incluye fundamentalmente infiltración secundaria a leucemia o linfoma, metástasis de neuroblastoma o rabdomiosarcoma y, con menor frecuencia, linfomas cutáneos y otros procesos primarios. El diagnóstico precoz y el tratamiento apropiado en un centro especializado ofrecen en la actualidad muchas posibilidades de curación y supervivencia a largo plazo9,16.