La parada cardiorrespiratoria (PCR) es un proceso poco frecuente en pediatría y que conlleva una elevada morbimortalidad1,2.
Aunque existen referencias sobre las características y la evolución de las PCR pediátricas extrahospitalarias antes de la puesta en marcha de las recomendaciones 20051–4, no disponemos de datos tras la aplicación de dichas guías.
El objetivo del presente estudio ha sido conocer las características de la asistencia inmediata actual a la PCR pediátrica extrahospitalaria.
Realizamos un estudio observacional prospectivo, siguiendo recomendaciones de recogida de datos estilo Utstein5, de las PCR extrahospitalarias pediátricas (entre 1 mes y 18 años) registradas en Galicia y Asturias entre 1 de enero de 2007 y 31 de diciembre de 2008.
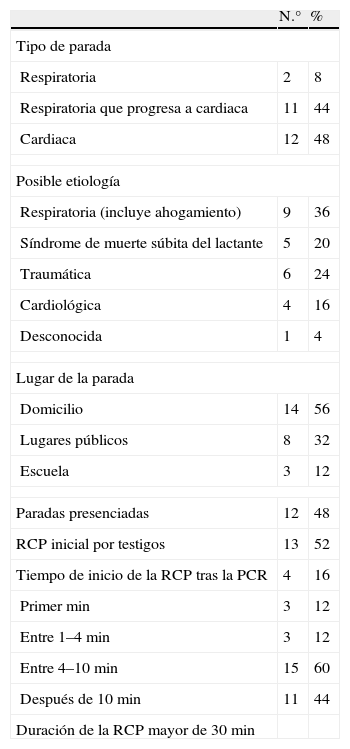
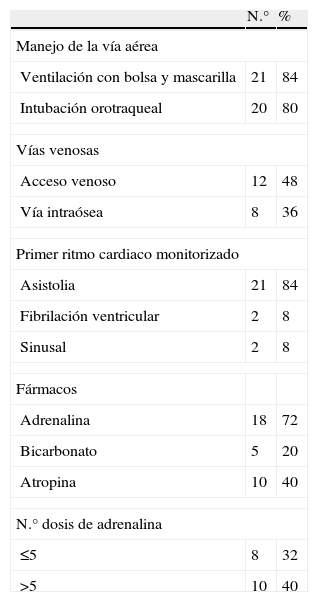
Se registraron 25 episodios. La media de edad fue 69,60 meses (rango: 1–192) con una mediana de 59 meses. Once casos eran menores de dos años. El 64% eran mujeres. El 30% presentaban enfermedades de base con riesgo de PCR aunque solo un paciente había presentado una PCR previa. Las principales características de las PCR se detallan en la tabla 1 y las técnicas y tratamientos aplicados se recogen en la tabla 2.
Características de las paradas cardiorespiratorias extrahospitalarias en Galicia y Asturias
| N.° | % | |
| Tipo de parada | ||
| Respiratoria | 2 | 8 |
| Respiratoria que progresa a cardiaca | 11 | 44 |
| Cardiaca | 12 | 48 |
| Posible etiología | ||
| Respiratoria (incluye ahogamiento) | 9 | 36 |
| Síndrome de muerte súbita del lactante | 5 | 20 |
| Traumática | 6 | 24 |
| Cardiológica | 4 | 16 |
| Desconocida | 1 | 4 |
| Lugar de la parada | ||
| Domicilio | 14 | 56 |
| Lugares públicos | 8 | 32 |
| Escuela | 3 | 12 |
| Paradas presenciadas | 12 | 48 |
| RCP inicial por testigos | 13 | 52 |
| Tiempo de inicio de la RCP tras la PCR | 4 | 16 |
| Primer min | 3 | 12 |
| Entre 1–4min | 3 | 12 |
| Entre 4–10min | 15 | 60 |
| Después de 10min | 11 | 44 |
| Duración de la RCP mayor de 30min | ||
PCR: parada cardiorrespiratoria; RCP: reanimación cardiopulmonar.
Técnicas y tratamientos aplicados durante la reanimación cardiopulmonar de las paradas cardio-respiratorias extrahospitalarias en Galicia y Asturias
| N.° | % | |
| Manejo de la vía aérea | ||
| Ventilación con bolsa y mascarilla | 21 | 84 |
| Intubación orotraqueal | 20 | 80 |
| Vías venosas | ||
| Acceso venoso | 12 | 48 |
| Vía intraósea | 8 | 36 |
| Primer ritmo cardiaco monitorizado | ||
| Asistolia | 21 | 84 |
| Fibrilación ventricular | 2 | 8 |
| Sinusal | 2 | 8 |
| Fármacos | ||
| Adrenalina | 18 | 72 |
| Bicarbonato | 5 | 20 |
| Atropina | 10 | 40 |
| N.° dosis de adrenalina | ||
| ≤5 | 8 | 32 |
| >5 | 10 | 40 |
En cuanto a la evolución, en 13 casos (52%) las maniobras de RCP lograron la recuperación de la circulación espontánea. Posteriormente fallecieron 8 pacientes, 6 de ellos en las primeras 24h. La causa del fallecimiento fue limitación del esfuerzo terapéutico (2), muerte cerebral (1), fallo multiorgánico (1) y nueva PCR (4). La supervivencia final fue de 5 pacientes (20%). Respecto al estado neurológico posterior valorado mediante las escalas Pediatric Cerebral Performance Category (PCPC) y Pediatric Overall Performance Category (POPC), 3 de ellos no presentaron secuelas (PCPC 1, POPC 1), todos ellos con PCR de causa cardiológica. Los 2 restantes presentaron al alta hospitalaria alteración neurológica grave (PCPC 4, POCP 4 y PCPC 5, POPC 5, respectivamente).
Al igual que en estudios previos, el domicilio fue el lugar más frecuente donde tuvieron lugar las PCR4,6, por lo que resulta esencial que los familiares conozcan las maniobras de reanimación7. El elevado porcentaje de PCR presenciadas (casi la mitad) y la reanimación por testigos no se correlacionó con un mejor pronóstico al contrario de lo descrito en la literatura8.Si comparamos nuestros resultados con los obtenidos por Blanco et al1, en un estudio previo a 2005 de similares características, encontramos un mayor porcentaje de casos en los que se inició la RCP en menos de 10min (40% frente al 32,2%). La reanimación llevada a cabo por testigos en nuestro estudio duplica a lo registrado en el estudio previamente mencionado, lo que podría explicarse por la mayor difusión de la RCP en los últimos años. Respecto al manejo de la PCR, encontramos un elevado porcentaje de intubaciones orotraqueales lo que parece indicar una buena capacitación por parte del personal asistencial. El acceso intraóseo fue utilizado en mayor porcentaje (36%) que en estudios nacionales similares1,2 lo que indica que se han seguido las nuevas recomendaciones acerca de la obtención rápida de una vía.
La asistolia es el ritmo cardiaco más frecuentemente referido en las series de PCR pediátricas1–3,6. En nuestra serie solo 2 pacientes (8%) debutaron con fibrilación ventricular, similar a lo referido en otros estudios pediátricos2.
Diez pacientes recibieron más de 5 dosis de adrenalina aunque ninguno de ellos sobrevivió finalmente, confirmando que el uso de múltiples dosis de adrenalina se relaciona con un peor pronóstico4,9. De los 5 supervivientes, el máximo número de dosis de adrenalina recibidas fue de 2. A pesar de que la mayoría de los estudios han demostrado que reanimaciones por encima de 20–30min tienen un mal pronóstico2,4,9, en nuestro estudio en casi la mitad de los casos este se prolongó más allá de los 30min aunque todos fallecieron en las primeras 24h tras el episodio.
La supervivencia registrada se correspondió con lo referido en la literatura1,3,9 aunque la supervivencia sin secuelas se asoció con las causas cardíacas, lo que no concuerda con lo referido en otros estudios2,8. Esto se explicaría porque en estos pacientes la PCR tuvo lugar en lugares públicos y la reanimación se inició en los primeros 10min (2 de ellos en menos de 1min), correlacionándose estos 2 hechos con un mejor pronóstico10.
En resumen, la PCR extrahospitalaria pediátrica continúa teniendo una mortalidad y morbilidad elevadas. Los servicios de emergencia utilizan con eficacia las técnicas y tratamientos indicados para la RCP pediátrica. Probablemente, el aumento en la realización de RCP por testigos podría mejorar el pronóstico de estos pacientes.
A Luis Sánchez Santos y Ginés Martinez Bastida por su ayuda en la recogida de datos. A todo el personal de 061 Galicia y SAMU Asturias.