Sr. Editor:
La pitiriasis liquenoide (PL) es una dermatosis adquirida, idiopática e infrecuente que fue descrita en 1894 por Neisser 1 y Jadassohn 2. En base a las diferencias morfológicas de sus lesiones y no al curso del proceso, se distinguen clásicamente dos formas clínicas: aguda y crónica.
La PL aguda, fue diferenciada de la forma crónica, por Mucha en 1916 3, y denominada con el nombre de pitiriasis liquenoide y varioliforme aguda (PLEVA) por Habermann en 1925 4, por ello también se conoce como enfermedad de Mucha-Habermann. Puede presentarse en la infancia, y se caracteriza por la presencia de numerosas lesiones eritematodescamativas y variceliformes que se acompañan en ocasiones de clínica general (fiebre, astenia, lesiones úlcero necróticas, etc.). Es de curso benigno y autolimitado y evoluciona hacia la curación dejando cicatrices varioliformes hiperpigmentadas.
La PL crónica o enfermedad de Juliusberg 5 es una erupción cutánea generalizada descamativa, sin necrosis ni cicatrización que puede persistir durante años y que en general cursa sin sintomatología sistémica.
Muchos pacientes desarrollan cuadros intermedios entre ambas formas de PL, siendo en la actualidad consideradas como dos polos de un mismo proceso cutáneo.
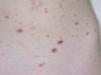
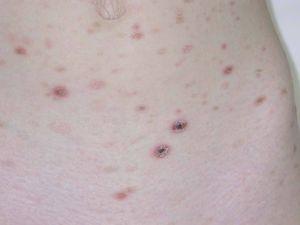
Presentamos el caso de una niña de 4 años de edad, sin antecedentes familiares de interés, fruto de una primera gestación a término y parto eutócico, que acudió a nuestra consulta para la valoración de una erupción cutánea de comienzo brusco, de 15 días de evolución y localizada en cara, tronco y extremidades. Dicha erupción era completamente asintomática y se había precedido de un episodio de febrícula y astenia. Su madre no refería tratamientos médicos. A la exploración física presentaba numerosas pápulas liquenoides eritematoedematosas de predominio en tronco y en extremidades, aunque también se ve afectada la cara, de diámetro comprendido entre 0,5 y 1 cm (fig. 1). Algunas de estas lesiones estaban recubiertas por escamas adheridas y otras por costras necróticas (fig. 2). El resto de la exploración física fue compatible con la normalidad.
Figura 1. Erupción de elementos papulovesiculosos y papulonecróticos distribuidos de forma difusa por todo el tronco.
Figura 2. Detalle de las lesiones papulonecróticas localizadas en región abdominal. Se observan las pápulas liquenoides cómo están cubiertas por escamas adherentes con un collarete descamativo.
Los estudios analíticos realizados (hemograma, bioquímica sanguínea, sedimento de orina) fueron normales. La serología frente a micoplasma, citomegalovirus y virus de Epstein-Barr y toma de micología resultaron negativas. La biopsia tomada de una lesión en glúteo izquierdo puso de manifiesto una hiperqueratosis paraqueratósica con infiltrado inflamatorio linfoplasmocitario de predominio perivascular.
Una vez realizado el diagnóstico se pautó tratamiento con eritromicina a dosis de 40 mg/kg/día durante 3 meses, obteniéndose la remisión completa de las lesiones. En la actualidad sólo presenta leucodermas residuales y alguna cicatriz varioliforme.
La PLEVA es una enfermedad muy poco frecuente clasificada dentro del grupo de las parapsoriasis. Su etiología permanece aún desconocida, aunque la hipótesis más aceptada sugiere una reacción de hipersensibilidad frente a un microorganismo, debido a la observación de brotes epidémicos, a la respuesta en muchos casos al tratamiento antibiótico y a la presencia de una posible lesión vascular mediada por inmunocomplejos. También se ha relacionado con otros agentes infecciosos como agentes virales 6, infecciones estreptocócicas de vías respiratorias altas, toxoplasmosis adquirida 7, infección por VIH 8 con el consumo de diferentes productos químicos o con la exposición a detergentes e insecticidas.
La erupción cutánea, que suele ser la primera manifestación de la enfermedad aunque puede estar precedida de febrícula, malestar general y artralgias, se caracteriza por múltiples lesiones papulosas eritematoedematosas, de color violáceo con descamación que evolucionan primero a vesículas que se rompen y dejan erosiones costrosas, y luego a necrosis central. Después de varias semanas y de forma espontánea, pueden dar lugar a cicatrices varioliformes hiperpigmentadas. Las exacerbaciones agudas son frecuentes y la enfermedad puede cursar con brotes durante varios años 9,10. Estas lesiones a veces producen un leve picor o quemazón, y se distribuyen en tronco, muslos y el tercio superior de los brazos respetando en general las palmas y plantas y el cuero cabelludo. Típicamente se describe como una enfermedad benigna, pero se han descrito casos graves en adultos y en niños que asocian una fiebre muy elevada 11,12.
Gelmeti et al 13 clasifican la PLEVA en tres variedades con diferente evolución temporal: la forma difusa, que afecta a toda la superficie corporal, la forma central que afecta al cuello, tronco y parte proximal de la extremidades, como en nuestro caso y la forma acral o periférica, que se ha intentado relacionar con un peor pronóstico pero sin que por el momento se haya confirmado.
El estudio dermopatológico pone de manifiesto la presencia de infiltrados inflamatorios linfocitarios perivasculares en dermis superficial, con exocitosis epidérmica de estos linfocitos y escamas paraqueratósicas con acumulación de células inflamatorias entre las diferentes capas. Los estudios con inmunofluorescencia demuestran depósitos perivasculares y yuxtaepidérmicos de IgM y C3, a pesar de ello, la PLEVA no es considerada como una vasculitis ya que no hay fibrina ni fenómenos trombóticos en el interior de los vasos. La presencia de linfocitos supresores y de células de Langerhans sugiere que pueden ser importantes los mecanismos inmunológicos. Debido a estos infiltrados linfoides se consideraba en la actualidad como un proceso linfoproliferativo y no un proceso inflamatorio.
Su diagnóstico no es fácil, por su escasa frecuencia no se sospecha clínicamente. Requiere plantearse un diagnóstico diferencial con otras entidades como la pitiriasis rosada, la psoriasis en gotas, los exantemas virales (fundamentalmente con la varicela debido al aspecto polimorfo de las lesiones), las reacciones medicamentosas y otras dermatosis eccematosas 14.
El tratamiento de la PLEVA es bastante limitado y debido a que su etiología es aún desconocida, no existen unas pautas establecidas, además es difícil de evaluar la respuesta obtenida tras la instauración del mismo debido a su carácter autorresolutivo 9. Es de elección la PUVA terapia, sin embargo la disponibilidad de las cabinas de UVA es limitada y la exposición a rayos UVA en menores es cuestionable por sus riesgos carcinogénicos. Como alternativa se han utilizado la corticoterapia oral (prednisona o deflazacot a dosis < 0,6 mg/kg/día), la antibioterapia sistémica (eritromicina en los niños más pequeños y minociclina o tetraciclinas en los niños que hayan alcanzado la madurez dental) propugnada como tratamiento de elección en menores 15. El metotrexato es muy eficaz pero se reserva para las formas más agudas y recurrentes de la enfermedad 10.
Concluimos que es necesario un correcto enfoque diagnóstico y terapéutico de esta entidad clínica, para lo cual es preciso la valoración conjunta de pediatras y dermatólogos.
Correspondencia: Dra. M.ªT. Bordel Gómez.
Servicio de Dermatología. Complejo Hospitalario
Virgen de la Concha.
Martínez Villergas, 6, 1.º B. 49003 Zamora. España.
Correo electrónico: maitebordel@aedv.es