NEUROLOGÍA
P37 PATOLOGÍA INTRACRANEAL DIAGNOSTICADA EN REVISIÓN DE CEFALEAS DE UNA CONSULTA DE NEUROPEDIATRÍA EN EL AÑO 2003. 15:30 h
M. Ángeles Carrasco Azcona, Josefina Márquez Fernández, M. del Carmen Medina Gil, Laura Acosta Gordillo, M. Ángeles Aguilera Llovet, Gabriel Cruz Guerrero
Hospital Universitario de Valme, Sevilla.
Introducción: En los últimos años se ha producido un aumento en la prevalencia de cefaleas. De estas, el número de pacientes con lesiones intracraneales es inferior al 1-2%, sin embargo, su trascendencia clínica lo convierte en un grave problema que motiva numerosas consultas en Neuropediatría.
Material y método: Se han registrado 180 pacientes nuevos durante el año 2003. De estos, 77 consultaban por cefalea (42%). Dentro de este grupo 21 fueron diagnosticados de migraña, 32 presentaban características inespecíficas, 6 fueron sinusitis y 18 tenían datos sugestivos de malignidad.
Caso 1: Niño de 6 años con cefalea occipital de varios meses de evolución. A la exploración destaca megacefalia con aumento del perímetro cefálico en los últimos meses y paresia leve de VI par craneal derecho. TC y RM cerebral se objetivó dilatación de astas occipitales de ventrículos cerebrales.
Caso 2: Niño de 11 años con cefalea bifrontal que cede mal a analgésicos y que presenta trastornos de conducta. TC cerebral: quiste aracnoideo a nivel de la región occipital
Caso 3: Paciente varón de 12 años con cefalea inicialmente de localización frontal que posteriormente se hace occipital. En los últimos 3 meses es diaria, de predominio nocturno, con episodios de sensación de pérdida de visión que se acompaña de nauseas y vómitos matutinos. TC cerebral: hidrocefalia obstructiva. RM: hidrocefalia obstructiva posthemorrágica, con lesión en fosa posterior, en vermix, con área de necrosis tumoral. Diagnóstico: Astrocitoma benigno de fosa posterior.
Caso 4: Niña de 8 años con cuadro de cefalea pulsátil concomitante con visión de rayas de unos 30 minutos de duración. Desde hace 2 años presenta episodios compatibles con fenómeno de Raynaud y un episodio aislado de hemianopsia temporal unilateral. RM: malformación de Arnold- Chiari tipo I.
Conclusiones:1) Cualquier lesión ocupante de espacio puede producir cefalea como parte de sus síntomas. 2) La historia clínica y la exploración son los pilares del diagnóstico, así existen signos orientativos sospechosos de malignidad que debemos conocer para la realización de pruebas de neuroimagen.
P38 HIPERAMONIEMIA Y TRASTORNOS DEL CABELLO. 15:35 h
Esther Vázquez López, Francisco Javier González Gómez, M. Isabel López Conde, Ana García González, Alba Manjón Herrero, Soledad Martínez Regueira, Robustiano Pego Reigosa, Ramón Morales Redondo
Complexo Hospitalario Xeral-Calde, Lugo.
La hiperamoniemia es uno de los datos analíticos que podemos encontrar en los trastornos del ciclo de la urea. La incidencia de estos trastornos es de aproximadamente un caso por cada 8000 recién nacidos. El déficit de ornitin transcarbamilasa es el más frecuente de los trastornos del ciclo de la urea y fue descrito por primera vez en 1962. Al ser éste un trastorno hereditario y ligado al cromosoma X, causa un defecto total de actividad enzimática en los varones homocigotos, mientras que en las hembras heterocigotas, muestra diferentes grados de deficiencia. Las manifestaciones clínicas serán diferentes según el grado de actividad enzimática. Los varones con déficit total presentan un síndrome hiperamoniémico neonatal severo, con desenlace fatal en la mayoría de los casos y alteraciones neurológicas graves en la mayoría de los supervivientes. En las hembras heterocigotas todo grado de afectación es posible: desde ser totalmente asintomáticas, demostrando únicamente un rechazo a los alimentos ricos en proteínas, hasta un cuadro neonatal letal, pasando por crisis de somnoliencia, vómitos, letargia, convulsiones, coma, dolores de cabeza, trastornos del comportamiento o retraso psicomotor. El diagnóstico debe sospecharse ante la presencia de hiperamoniemia, alteración del perfil de aminoácidos plasmáticos y aumento de la excreción urinaria de ácido orótico. Presentamos el caso de una paciente diagnosticada de déficit de ornitin transcarbamilasa a los tres años de edad cuya única manifestación clínica fue un episodio autolimitado de ataxia y el todavía característico cabello. Se trata de un pelo rubio, fino y enmarañado. Hoy en día la paciente tiene la edad de 11 años y nunca ha necesitado cortarse el pelo. Este sigue siendo corto, rubio, frágil y quebradizo. Cabe destacar que estas mismas alteraciones en el crecimiento del pelo se han encontrado en ratones de experimentación al inactivarles el enzima ornitin-transcarbamilasa. El tratamiento de esta patología se basa en una dieta pobre en proteínas, el reemplazo de nutrientes deficitarios como la arginina y fármacos como el fenilbutirato o el benzoato sódico. El trasplante hepático puede ser considerado en casos extremos.
P39 SÍNDROME DE GUILLAIN-BARRE. INSUFICIENCIA RESPIRATORIA AGUDA. 15:40 h
Leire García Sarriugarte, Pedro Postigo Martín, Zulema Hernando Zarate, Aitor Ruano López, Javier Calzada Barrena, Ana Martínez Muruaga
Hospital de Basurto, Bilbao (Vizcaya).
Introducción: El S. de Guillain-Barré, polirradiculoneuropatía inflamatoria auto-inmune, es la primera causa de parálisis flácida aguda en países desarrollados. La incidencia oscila entre 0,4 y 2,4 casos por 100.000 habitantes /año. La distribución es bimodal con máxima afectación en adolescentes y a partir de la quinta década.
Caso clínico:Antecedentes: Calendario vacunal completo. Gastroenteritis aguda mes y medio antes del ingreso. Motivo de consulta: Adolescente de 13 años que presenta un cuadro de 48 horas de evolución consistente en dificultad progresiva para la deglución con un episodio de atragantamiento, junto con debilidad de extremidades e imposibilidad de deambular. E. física: Tª 37,7º C ax. T.A 13/6. F.C: 66 lpm. F.R: 18 rpm. ACP: Disminución de murmullo en base izquierda. E. neurológica: Disminución simétrica de fuerza en las cuatro extremidades. Abolición de reflejos rotulianos y aquíleos. S. Babinski negativo. Afectación de par IX, X y XII. P. complementarias: LCR: Glucosa 50 mg/dl. Proteínas 17 mg/dl (control 81 mg/dl). Células no se detectan. Rx tórax: Condensación en LLI. Coprocultivo: Salmonella enteritidis. Serologías: Negativas. EMG: Patrón desmielinizante. Evolución y tratamiento: Se indica ingreso en la UCIP y se establece tratamiento con ventilación mecánica controlada, gammaglobulina endovenosa, antibioterapia, medidas de sostén y rehabilitación. La evolución es favorable extubándose a los 15 días. La recuperación es completa a los tres meses del inicio del cuadro.
Discusión: Proceso asociado a infección respiratoria, gastrointestinal o inmunización en las 4 semanas previas. Se caracteriza por debilidad simétrica progresiva, de comienzo distal y avance proximal y arreflexia osteotendinosa. Con menor frecuencia se produce afectación bulbar. El 80-85% de los casos se recupera en 2-4 semanas, 10-15% queda con secuelas y la mortalidad global estimada es del 5%. Es la neuropatía periférica que más frecuentemente produce insuficiencia respiratoria aguda. Hasta el 20-30% de los pacientes precisan ventilación mecánica.
Conclusiones:1) Aunque es un trastorno autolimitado los pacientes requieren asistencia en unidades especializadas. 2) Son factores de mal pronóstico, enfermedad rápidamente progresiva, afectación de pares craneales, necesidad de ventilación mecánica, antecedente de infección por C. Jejuni, disminución de amplitud de los potenciales de acción y fase de meseta prolongada en el electromiograma.
P40 HERNIA DISCAL LUMBAR EN LA EDAD PEDIÁTRICA. 15:45 h
Teodoro Durá Travé, M. Eugenia Yoldi Petri, Marta González Villar, Eva Rupérez García, Serafín García Mata, Valentín Baranda Areta
Hospital Virgen del Camino, Pamplona (Navarra).
Antecedentes y objetivos: La hernia discal en la edad pediátrica es una patología poco frecuente y su etiología sería preferentemente malformativa y/o traumática, aunque se han sugerido factores genéticos. Se presenta una paciente con dolor lumbociático unilateral que fue diagnosticada de hernia discal lumbar L4-L5 y que precisó tratamiento quirúrgico.
Caso clínico: Niña de 10 años de edad que presenta dolor lumbar izquierdo de dos semanas de evolución que irradia a toda la extremidad inferior homolateral. No fiebre ni pérdida ponderal. El dolor se inició súbitamente, sin mediar esfuerzo alguno. AF: Madre con dos hernias discales intervenidas quirúrgicamente y ausencia del quinto disco lumbar. EF: Marcha claudicante ya que elude apoyar la extremidad izquierda con flexión y rotación interna de la cadera izquierda. Contractura paravertebral izquierda y actitud escoliótica. Dolor intenso a la presión de la masa paravertebral que se irradia por la parte posterior de la pierna homolateral. Maniobra de Lassegue (+). ROT normales. Sensibilidad conservada. Rx columna: actitud escoliótica. PESS: conducción de la vía cordonal posterior normal. ENG: conducción central normal. RM (columna lumbar): pinzamiento en el interespacio L4-L5 con disco que protruye hacia el canal medular, y en el espacio L5-S1 se aprecia un pequeño pinzamiento con discreta protrusión discal sin efecto compresivo. Tras intentar tratamiento conservador se realiza laminectomía parcial con flavectomia L4-L5 y discectomía. Análisis anatomopatológico: tejido fibrocartilaginoso con alteraciones degenerativas inespecíficas.
Discusión: Se considera que en la infancia todavía no habría tenido lugar el envejecimiento del disco intervertebral como ocurre en el adulto; sin embargo, dado el antecedente materno cabe pensar en la posibilidad de que, en este caso, existieran factores genéticos que condicionarían un envejecimiento prematuro del disco, lo que obviaría la etiología traumática. En la edad pediátrica no suele existir afección neurógena, tal y como se confirmó con estudios neurofisiológicos. La radiología convencional es indispensable en el diagnóstico diferencial del dolor de espalda en la infancia; pero la RM permite ver la protrusión discal y objetivar la compresión radicular. Si después de un tratamiento conservador persiste la sintomatología debe plantearse el tratamiento quirúrgico, cuyos resultados suelen ser satisfactorios.
P41 PRESENTACIÓN PRECOZ EN VARÓN DE ESCLEROSIS MÚLTIPLE: ENFERMEDAD DE SCHINDLER. 15:50 h
Alicia Quesada Alguacil, Susana Roldán Aparicio, Beatriz Bravo Mancheño, Luis Padilla Hernández, María Rodrigo Moreno, Emilia Urrutia Maldonado, María José Moreno García, Laura Moreno Galarraga, Silvia García Huete, Luis Ortega Martos
Hospital Virgen de las Nieves, Granada.
La esclerosis múltiple (EM) es una enfermedad inflamatoria desmielinizante del sistema nervioso central. Infrecuente antes de los 10 y después de los 60 años, edad media de aparición 25-30 años, afectando con mayor frecuencia a mujeres. EM infantil es aquella que debuta entre 1 y 10 años.
Caso clínico: Varón de 9 años, sin antecedentes de interés. Presenta vómitos, sensación de inestabilidad y caída hacia el lado izquierdo. A la exploración en hemicuerpo izquierdo: disminución de fuerza de predominio distal, RMP aumentados, Babinsky positivo, dismetría bilateral de predominio izquierdo. Marcha atáxica con Romberg positivo.
Pruebas complementarias: Hemograma, Bioquímica, Serologías en sangre y LCR, Inmunidad humoral y celular, y EEG normales. Electroforesis de LCR: bandas oligoclonales. Potenciales evocados visuales y PESS alterados. RMN con contraste: muestra múltiples lesiones desmielinizantes en sustancia blanca subcortical, periventricular, cuerpo calloso, esplenio, núcleos basales, sustancia blanca de pedúnculos y hemisferios cerebelosos, sobre todo derecho. Inicialmente se planteó el difícil diagnóstico diferencial entre esclerosis múltiple aguda (schindler) y encefalitis aguda diseminada. Se instauran corticoides remitiendo la sintomatología. 5 y 7 meses después del primer brote presenta dos episodios similares. En la última RMN aparecen múltiples y extensas placas desmielinizantes en cerebelo, sustancia blanca subcortical profunda y periventricular, rodete del cuerpo calloso en diferente estadío. Se plantea la administración de Beta-Interferón.
Juicio clínico: Esclerosis múltiple infantil de debut agudo: schindler.
Conclusión: Presentamos este caso por la infrecuente edad de debut, en varón, así como por la agresividad del proceso, (en 7 meses 3 recaídas). Recordar las dificultades al inicio del diagnóstico diferencial de los procesos desmielinizantes en la infancia, sobre todo, Encefalitis aguda diseminada (curso agudo y monofásico) y Esclerosis múltiple (curso crónico y recurrente) que inicialmente pueden ser indistinguibles. Destacar, en este caso, el aspecto terapéutico ya que dada la evolución y la dependencia de los corticoides se ha instaurado Beta-Interferón, tratamiento del que, por el momento, la experiencia en pacientes pediátricos es escasa
P42 SÍNDROME DE SANDIFER COMO EJEMPLO DE DIAGNÓSTICO DIFERENCIAL ENTRE TRASTORNOS PAROXÍSTICOS EPILÉPTICOS Y NO EPILÉPTICOS. 15:55 h
Laura Moreno Galarraga, Susana Roldán Aparicio, Francesca Perin, Luis Carlos Ortiz González, Pablo Cid Galache, Luis Padilla Hernández, Emilia Urrutia Maldonado, María Rodrigo Moreno, Luis Ortega Martos
Hospital Virgen de las Nieves, Granada.
Introducción: Los trastornos paroxísticos no epilépticos (TPNE) incluyen una serie de episodios que constituyen un grupo muy heterogéneo de procesos y que aparecen con mucha frecuencia en la infancia. La mayoría de los TPNE son de naturaleza benigna y no suelen precisar tratamiento. Se estima que más de un 10% de los niños pueden presentar un TPNE a lo largo de su infancia.
Caso clínico: Varón de 4 meses, sin antecedentes familiares ni personales de interés, que ingresa desde urgencias para estudio por sospecha de primer episodio convulsivo. Estando el lactante previamente bien y en vigilia, presenta un episodio de hipertonía generalizada con semiflexión de miembros superiores, hiperemia facial con cianosis y mirada fija sin otros movimientos anormales ni signos de focalidad. Duración: 30 seg. Recuperación sin post-crítico. Había presentado episodios similares previos pero de menor intensidad, siempre después de las tomas y en decúbito supino. La exploración física y neurológica, así como el desarrollo psicomotor son normales.
Pruebas complementarias: Hemograma y bioquímica normales. EEG: Normal. Ph metría de 24 h: Bruscos descensos en el ph esofágico (Ph menor de 4 en más de 5 ocasiones).
Diagnóstico: Reflujo gastroesofágico, Síndrome de Sandifer. Tras el tratamiento del reflujo, con medidas posturales y espesantes de las tomas desaparecen todas las manifestaciones clínicas.
Conclusión: Es muy importante realizar un correcto diagnóstico diferencial ante un niño con un episodio aparentemente convulsivo y reconocer los TPNE. Se evitarán así numerosas pruebas complementarias costosas y molestas para el paciente y en muchas ocasiones tratamientos agresivos e innecesarios.
P43 MIASTENIA GRAVIS JUVENIL. 16:00 h
David Mora Navarro, José Sierra Rodríguez, M. Ángeles Delgado Rioja, Lucía González Vila
Hospital Juan Ramón Jiménez, Huelva.
Concepto: Enfermedad poco frecuente de carácter autoinmune que afecta a la unión neuromuscular. Se caracteriza por debilidad y fatigabilidad muscular fluctuante que empeora con el ejercicio y mejora con el reposo. Se produce por la acción de anticuerpos que van dirigidos contra los receptores postsinápticos de acetilcolina de la unión neuromuscular (AARAC). Alrededor de 916% de los pacientes presentan timoma y en un porcentaje mayor se observa una histología anormal del timo. Existe asociación con otras enfermedades autoinmunes.
Caso clínico: Niña de 11 años de edad, sin antecedentes personales ni familiares de interés que es derivada a nuestra consulta por presentar ptosis palpebral izquierda y diplopia de 3 meses de evolución. La niña refiere que la clínica se intensifica por la tarde. Exploración física: ptosis palpebral izquierda que se agudiza tras el esfuerzo de mantener el párpado hacia arriba con posterior desviación ocular interna y diplopia. Resto de exploración general, neurológica y por aparatos normal.
Exámenes complementarios:Exploración Oftalmológica: AV normal. Microscopía anterior normal. Motilidad ocular: ptosis de 2 mm que en posición primaria de la mirada llega rápidamente al cierre casi completo de la hendidura palpebral. La ducción del ojo izquierdo se debilita rápidamente con el uso, más la abducción. El ojo derecho aguanta más la posición aunque al final la pierde. Fondo de ojo normal. Hemograma y Bioquímica general: normal. Estudio Neurofisiológico (Estimulación Repetitiva): normal. Test con Edrofronio: positivo. RX/TAC Tórax: normales. AARAC: negativos. Función Tiroidea y Ac antitiroideos: normales. Se inicia tratamiento con piridostigmina vía oral cediendo la clínica en las primeras 48 horas. Actualmente se encuentra asintomática
Comentarios: Nuestro caso corresponde a una Forma Ocular Pura (Estadio I de la clasificación clásica de Osserman). La forma ocular pura evoluciona a forma generalizada en un 8590% de los casos. El estudio neurofisiológico resulta negativo en el 50-80% de las formas oculares puras. Los AARAC son negativos en alto porcentaje de casos en las formas oculares puras y antes de la adolescencia. El tratamiento se realiza con anticolinesterásicos e inmunosupresores dejando la timectomía para las formas generalizadas.
P44 SÍNDROME DE DESVIACIÓN PAROXÍSTICA DE LA MIRADA HACIA ARRIBA: PRESENTACIÓN DE 3 CASOS. 16:05 h
Sonia Martínez González, Mª Jesús Martínez González, Ainhoa García Ribes, José M. Prats Viñas
Hospital de Cruces, Barakaldo (Vizcaya).
Introducción: El síndrome de desviación paroxística benigna de la mirada hacia arriba es una rara entidad, que debuta en la infancia temprana, y tiende a la remisión espontáneamente. El diagnóstico es clínico.
Objetivo: Presentar dos nuevos casos, y el seguimiento a largo plazo de otro ya publicado.
Casos clínicos 1 y 2: Niños que a la edad de 8 y 12 meses, iniciaron episodios de desviación de la mirada hacia arriba, con nistagmo vertical mínimo e inclinación cefálica compensatoria hacia adelante para corregir la mirada. Estos episodios aumentaban con procesos intercurrentes y fatiga. Adquirieron la deambulación independiente a los 18 y 21 meses respectivamente. En el momento actual, ambos presentan ataxia con los procesos infecciosos. En el primero (2 años y 9 meses), persisten los episodios de desviación de la mirada, además de retraso del lenguaje, y en el segundo (3 años), han desaparecido los episodios, pero presenta un retraso psicomotor leve.
Caso clínico 3: Niño de 14 años de edad, que inició la sintomatología a los 7 meses, con deambulación independiente a los 2 años. En edad preescolar, presentó ataxia con procesos intercurrentes, torpeza motora, e inestabilidad de la marcha al finalizar el día. A los 9 años fue diagnosticado de déficit de atención con hiperactividad. Actualmente, presenta ocasionalmente una tendencia a la elevación de la mirada con inclinación cefálica, y rendimiento escolar malo.
Comentarios: Aunque por su evolución autolimitada se considera un trastorno benigno, en algunas ocasiones se asocian signos y síntomas neurológicos como torpeza motora, ataxia durante los episodios febriles, cociente intelectual bajo, nistagmo persistente, y trastornos del aprendizaje, que se prolongan en el tiempo.
P45 ADRENOLEUCODISTROFIA. A PROPÓSITO DE DOS CASOS. 16:10 h
María Jesús Ferrández Berenguer, Ana Calviño Ramón, Miguel Angel Fuentes Castelló, Mª José Belenguer Font, Francisco Javier Mateo Arrizabalaga, Fernando Vargas Torcal
Hospital Universitario de Elche, Alicante.
Presentación de dos casos clínicos, cuyo interés radica en que se trata de una enfermedad de la que en España hay descritos pocos casos. La adrenoleucodistrofia es una enfermedad neurodegenerativa del SNC que pertenece al grupo de trastornos peroxisomales, que cursa con acúmulo de ácidos grasos de cadena muy larga. En la forma clásica ligada al cromosoma X el defecto reside en una proteína transportadora de la membrana del peroxisoma. Se asocia en casi el 50 por ciento de los casos a insuficiencia suprarrenal. Presenta una incidencia de 1 de cada 20.000 ó 50.000.
Caso clínico 1: Varón de 10 años que consulta por cuadro de fiebre, cefalea y vómitos de unas horas de evolución. Refieren que desde hace un año lo notan ausente, torpe, bradipsiquico con disartria, con dificultad para seguir una conversación e hipoacusia progresiva. En la exploración se aprecia desorientación en tiempo y espacio y bradipsiquia. Exámenes complementarios: TAC y RNM: afectación de sustancia blanca parietotemporoccipital bilateral y simétrica que capta contraste. Ante la sospecha de adrenoleucodistrofia se solicitan ácidos grasos de cadena muy larga que resultan alterados. Los estudios de función adrenal son normales por el momento. Tras la confirmación del diagnóstico, mediante estudio genético, se instaura tratamiento sintomático y con Aceite de Lorenzo. Durante los 4 meses siguientes al diagnóstico se aprecia un importante deterioro progresivo a pesar del tratamiento.
Caso clínico 2: Varón de 4 años, hermano del paciente anterior en el que se realiza estudio para diagnóstico de adrenoleucodistrofia, resultando portador asintomático en el momento actual. La exploración física y pruebas complementarias son normales excepto elevación de ácidos grasos de cadena muy larga. Se inicia tratamiento con Aceite de Lorenzo (parece prevenir el deterioro neurológico en pacientes asintomáticos). Pendiente de trasplante de médula ósea que en los casos practicados al inicio de los síntomas es muy esperanzador.
Conclusiones:1) Importancia del diagnóstico definitivo en enfermedades hereditarias ante la posibilidad de un consejo genético, 2) Detección y tratamiento precoz de posibles familiares afectos asintomáticos, 3) Sospechar enfermedad metabólica en niños previamente sanos con deterioro neurológico progresivo.
P46 SÍNDROME X FRÁGIL: EFICACIA DEL CONSEJO GENÉTICO. 16:15 h
M. Teresa Ferrando Lucas
Equipo Diagnóstico Evaluación y Apoyo Síndrome X Frágil, Madrid.
Antecedentes y objetivos: El síndrome X Frágil (SXF) es la primera causa de retardo mental hereditario. La rica semiología de la afección es consecuencia de la falta de expresión del gen FMR1 y la ausencia o disminución de la proteína FMR, la cual es necesaria para la formación del tejido conjuntivo así como para un correcto establecimiento de las sinapsis. El objetivo primordial del pertinente consejo genético y la eficacia del mismo, pasa por un diagnóstico precoz de la enfermedad.
Métodos: Estudio de 35 niños afectados por el síndrome. Parámetros considerados: Antecedentes familiares de discapacidad intelectiva. Antecedentes pre, peri y neonatales. Sexo; Desarrollo madurativo neurológico. Edad y semiología del primer dato de alarma; primera consulta y diagnostico de presunción; edad al diagnostico definitivo de SXF; grado de afectación.
Resultados: Los 35 pacientes (30 varones, 5 mujeres) corresponden a 28 familias: 7 familias tienen más de un hijo afectado; todos los pacientes padecen la mutación completa; solo 5 familias tenían antecedentes conocidos de retardo intelectivo. Antecedentes de riesgo pre y perinatal, 37% de los casos. Edad al primer dato de alarma, 17 meses, con un rango de 3 a 36 meses. La semiología más precoz del trastorno, ha sido retraso en la maduración del lenguaje, bien aislada, bien junto a retrasos motores y trastornos de conducta. El primer diagnóstico, en la totalidad de los casos ha sido el de Trastorno del Desarrollo. El tiempo medio desde la primera consulta hasta el diagnóstico definitivo de SXF fue de 22 meses. Todas las niñas han sido diagnosticadas secundariamente tras el estudio familiar al haber sido diagnosticado un hermano varón; de ellas 4 son primogénitas y estaban diagnosticadas de Trastorno del Lenguaje o del Aprendizaje. Todos los pacientes se encuentran afectados por la mutación completa.
Conclusiones: La causa de fallo en el consejo genético ha sido la interpretación de la semiología neurológica como un Trastorno del Desarrollo.
P47 PARÁLISIS DEL TERCER PAR CRANEAL: A PROPÓSITO DE UN CASO. 16:20 h
Lucía Martínez Bernat, Irene Cuadrado Pérez, Paloma Donado Palencia, Florencio Jiménez Fernández, Mercedes González Ruiz, Javier Martínez Sarries
Hospital Universitario de Getafe, Madrid.
Introducción: La exotropía es un síntoma común a múltiples causas, que pueden ser de origen oftalmológico, neurológico, neuromuscular u orbitario. Para su filiación es importante realizar una detallada anamnesis y exploración física.
Caso clínico: Varón de 11 meses que, de forma aguda, presenta desviación de la mirada del ojo derecho (OD) hacia exterior y superior, asociado a flexión del cuello hacia el lado contralateral. No se observa otra sintomatología. No existe antecedente traumático. Los días previos había presentado leve cuadro catarral. Exploración física: Hirschberg: exotropía de OD de 15º. Movimientos oculares externos: limitación de la adducción de OD, con nistagmo en abducción de ojo izquierdo. Desconjugación de la mirada vertical, con desviación de OD hacia campo superoexterno al dirigir la mirada hacia arriba. Fondo de ojo: normal. No ptosis ni alteración pupilar. No otros signos de focalidad neurológica. Laterocolis izquierda. Resto de la exploración normal por aparatos. Pruebas complementarias: TAC craneal: normal. Punción lumbar: normal. RMN: no realizada por no consentimiento de los padres. Juicio clínico: Monoparesia aguda incompleta del tercer par craneal derecho, probablemente secundaria a infección viral. Evolución y tratamiento: Mejoría progresiva con estimulación de la motilidad ocular mediante ejercicios de seguimiento de objetos. Visto un mes después del alta, se observa persistencia de leve paresia para la adducción, con Hirschberg 0º.
Conclusiones: Aunque la causa más frecuente de parálisis del tercer par craneal en la infancia es la congénita, cuando se presenta de forma adquirida debe hacernos sospechar patología intracraneal o neurológica grave: neoplasia, aneurisma, ACVA, hipertensión intracraneal, miastenia gravis o esclerosis múltiple entre otras. Descartadas éstas, debemos pensar en otras causas como: síndrome postviral, traumatismo craneal, migraña oftalmopléjica, lesión orbitaria o mononeuritis idiopática. En la mayoría de los casos, el déficit se estabiliza en los primeros 6 meses, aunque las lesiones compresivas y las traumáticas pueden precisar más tiempo. El tratamiento dependerá de la causa, e incluye ejercicios oculares, lentes prismáticas, toxina botulínica o cirugía, con resultados variables. Es necesario ocluir el ojo contralateral para evitar la pérdida de agudeza visual del ojo amblíope.
P48 NIÑO CON HIPERFAGIA, HIPERSEXUALIDAD Y CONDUCTAS IMPULSIVAS. SÍNDROME DE KLEIN-LEVINE. 16:25 h
Pilar Méndez Pérez, M. del Carmen Martín Ruiz, Isabel Santos Ruiz, Julián Vaquerizo Madrid
Hospital Materno Infantil, Badajoz.
Antecedentes y objetivos: El Síndrome de Klein-Levine tiene una etiopatogenia desconocida. Se caracteriza por hipersomnia, hiperfagia e hipersexualidad. Es poco frecuente y afecta a adolescentes, con predominio de varones. Curso episódico, con desaparición en edad adulta.
Paciente: Niño de siete años con historia de un mes de evolución de: Somnolencia progresiva, irritabilidad, labilidad emocional (apatía, tristeza), alteración del comportamiento, ideas delirantes y alucinaciones. La exploración física y neurológica fue normal. En el primer electroencefalograma: Sobrecarga lenta de fondo de predominio en regiones anteriores, sin anomalías epileptiformes. Aparente mejoría de breve duración y reagudización de los síntomas, con aparición de dispraxia verbal; el electroencefalograma en este momento: Anomalias epileptiformes en región parietal izquierda, sobre actividad fundamental enlentecida. Resto de pruebas complementarias (analítica general, serologías en sangre y líquido cefalorraquídeo, análisis de líquido cefalorraquídeo y pruebas de neuroimagen): Normales. El diagnóstico fue estado de mal no convulsivo, iniciando tratamiento con valproato y clonazepan, con mejoría clínica parcial y en electroencefalograma (desaparición de anomalías epileptiformes persistiendo enlentecimiento de la actividad de fondo) Cuando se añade lamotrigina se estabiliza el cuadro, disminuye la hipersomnia, mejora el estado de ánimo, y aparece hiperfagia, impulsividad, coprolalia y desinhibición sexual. Diagnóstico clínico: debut de Síndrome de Klein-Levine.
Conclusiones: Caso de presentación atípica dada la edad. La forma de presentación inicial y los hallazgos en electroencefalograma obliga a establecer diagnósticoo diferencial con transtornos orgánicos, estados de mal no convulsivos, narcolepsia y otras causas de hipersomnia secundarias, transtornos de origen psiquiátrico. El diagnóstico se establece por la evolución. Llama la atención la mejoría tras tratamiento con lamotrigina.
P49 PROFILAXIS ANTIMIGRAÑOSA EN LA ETAPA INFANTO-JUVENIL CON ANTIEPILÉPTICOS (TOPIRAMATO). 16:30 h
Montserrat Tellez de Meneses Lorenzo, Fernando Mulas Delgado, Pedro Barbero Aguirre, Sara Hernández Muela, Patricia Smeyers Dura, F. González, M. Andrés, M. Castelló, M. Aleu, A. Cánovas
Hospital Infantil La Fe, Valencia y Hospital Clínico Universitario, Valencia.
Objetivos: La cefalea es actualmente una de las causas más frecuentes de consulta en atención primaria y uno de los principales motivos de primera visita en la consulta de Neuropediatría. Dadas las limitaciones que conllevan las cefaleas en los niños, con interferencia a nivel escolar, se plantea la necesidad de pautar tratamiento profiláctico con el fin de mejorar la calidad de vida del paciente.
Paciente y métodos: Seguimiento de 166 pacientes, diagnosticados de migraña con predominio de sexo femenino y edades comprendidas entre 5 y 18 años. Todos ellos se trataron profilácticamente con Topiramato durante un período mínimo de 6 meses
Resultados: Se pautó tratamiento con Topiramato a dosis entre 1 y 4 mg/kg/día, detectándose escasos abandonos por ausencia de efecto o efectos secundarios. Evidente mejoría en la mayoría de pacientes y con buena tolerancia en todos ellos.
Conclusiones: Se plantea el uso del Topiramato como alternativa en la profilaxis de las migrañas sobre todo en pacientes que han fracasado otros tratamientos. Se ha mostrado eficaz con el uso de bajas dosis (1-2 mg/kg/día) disminuyendo con ello la posibilidad de efectos secundarios y a la vez un menor coste. Los efectos secundarios tras una introducción lenta han sido muy poco relevantes. El topiramato es un anticonvulsivante de amplio espectro con diversos mecanismos de acción que puede potencialmente contribuir a la prevención de la migraña.
P50 ANGIOMA CAVERNOSO FRONTAL EN PACIENTE DE SEIS AÑOS. 16:35 h
David Crespo Marcos, Amparo Carreño Beltrán, Carmen Gutiérrez Regidor, Jesús Cecilio López-Menchero Oliva, Aida de la Huerga, Paz Chimenti Camacho, Itziar Marsinyach Ros, Javier Urbano Villaescusa, Alfonso Verdú Pérez, M. Caridad Garzo Fernández
Hospital Materno Infantil Gregorio Marañón, Madrid.
Introducción: Los angiomas cavernosos (AC) son cada vez más precozmente diagnosticados gracias a la aparición y desarrollo de las pruebas de imagen, con una prevalencia estimada en torno al 0,5%. Suelen manifestarse en la tercera o cuarta década de la vida, siendo crisis epilépticas parciales su principal modo de presentación. Cuando debuta con déficit focal, es frecuente que existan lesiones hemorrágicas.
Caso clínico: Niño de 6 años que acude a urgencias tras presentar 24 horas antes episodio de unos 10-15 segundos de duración consistente en ausencia de respuesta a estímulos externos, hipertonía de miembros superiores y mirada perdida, con completa y rápida recuperación posterior. Refería que era el tercer episodio similar durante el último mes. Antecedentes personales: embarazo, parto y período neonatal normales, con desarrollo psicomotor normal y buen rendimiento escolar. Antecedentes familiares: sin interés. Exploración física: normal. Pruebas complementarias: EEG: normal; TC craneal: lesión frontal izquierda hiperdensa con presencia de calcio, que capta contraste, sugerente de angioma cavernoso que ha sangrado; RM craneal: hematoma en fase subaguda precoz secundario probablemente a angioma cavernoso subyacente de 3 cms de diámetro, localizado en polo frontal izquierdo en situación parasagital; Valoración oftalmológica: normal. Evolución: se instauró tratamiento con valproato y se realizó extirpación quirúrgica, no volviendo a padecer nuevas crisis. Se confirmó el diagnóstico mediante anatomía patológica y se completó estudio descartando hipercoagulabilidad subyacente.
Conclusiones: Los AC deben formar parte del diagnóstico diferencial ante crisis parciales en la edad pediátrica. El examen complementario de elección es la RM, que puede detectar lesiones con mayor sensibilidad que la tomografía computerizada, incluso con exploración física y EEG normales. Los niños tienen mayor riesgo que los adultos de padecer hemorragia cerebral en el contexto de AC, justificándose la necesidad de un diagnóstico precoz y un tratamiento inmediato. Llamamos con este caso la atención sobre la posibilidad de objetivar, mediante técnicas de imagen, importantes lesiones aún ante sintomatología neurológica banal, especialmente cuando se localizan en región frontal.
P51 AMAUROSIS FUGAX EN PACIENTE CON MALFORMACIÓN CHIARI TIPO I. 16:40 h
Amparo Carreño Beltrán, David Crespo Marcos, Jesús Cecilio López-Menchero Oliva, Carmen Gutiérrez Regidor, Paz Chimenti Camacho, Aida de la Huerga, Itziar Marsinyach Ros, Raúl Roberto Borrego Domínguez, Pedro Castro de Castro, M. Caridad Garzo Fernández
Hospital Materno Infantil Gregorio Marañón, Madrid.
Introducción: La malformación de Chiari tipo I se define como el descenso de las amígdalas cerebelosas por debajo de la fosa posterior. Suele ser un hallazgo casual, por lo que su incidencia real está infraestimada. En los casos sintomáticos la clínica que se presenta varía en relación con la edad. En lactantes predomina la sintomatología digestiva, especialmente el reflujo gastroesofágico; en los niños mayores aparece escoliosis, vinculada en muchos casos a sintomatología neurológica.
Caso clínico: Presentamos el caso de un varón de 10 años que comienza con episodios breves y autolimitados de amaurosis e inestabilidad, con dolor punzante a nivel del vértex. Antecedentes personales: diagnosticado de enfermedad celíaca a los 17 meses de vida. Rotura costal no traumática. Antecedentes familiares: madre migrañosa, padre migrañoso e hipertenso. Exploración física: normal. Pruebas complementarias: estudio oftalmológico normal, electroencefalograma normal, analítica normal, TC craneal normal, RM descenso amigdalar compatible con Chiari tipo I, sin alteraciones del parénquima, sin hidrocefalia ni siringomielia. El paciente no precisa tratamiento médico ni quirúrgico.
Conclusiones: El Chiari tipo I es diagnosticado en muchos casos como un hallazgo casual al realizar pruebas de imagen en el contexto de otras alteraciones. La sintomatología de inestabilidad y alteraciones visuales de nuestro caso puede relacionarse con el nivel de compresión en fosa posterior y en relación con el cerebelo. En otros casos con sintomatología neurológica claramente en relación con el cuadro compresivo y de posterior siringomielia, se plantea el tratamiento quirúrgico. Se necesitan más estudios que aporten datos con respecto a la posible relación del Chiari tipo I y la amaurosis fugax que permitan delimitar la actuación médico-quirúrgica. Se revisa la sintomatología de presentación de 27 casos de Chiari tipos I-II diagnosticados en nuestro centro en los últimos 3 años.
P52 NEURITIS ÓPTICA POR VIRUS EPSTEIN-BARR DE PRESENTACIÓN ATÍPICA. 16:45 h
José M. Barroso Jornet, Susana Boronat Herrero, Albert Feliu Rovira, Nico Ortiz, Antonio Romero, Joaquín Escribano Subias
Hospital Universitari de Sant Joan Societat Anònima Municipal, Reus (Tarragona).
Introducción: El papiledema suele ser secundario a hipertensión endocraneal. Una vez descartada ésta, se ha de hacer el diagnóstico diferencial con la papilitis, debida a neuritis óptica, y el pseudopapiledema, debido por ejemplo a drusas. La neuritis óptica, en general, es fácilmente reconocible por acompañarse de disminución de la agudeza visual y de la visión de los colores, defecto pupipar aferente y afectación de los potenciales visuales evocados. Presentamos un caso que presenta todas estas características, excepto la disminución de la agudeza visual.
Caso clínico: Niña de 11 años que ingresa en nuestro hospital para estudio de síndrome febril de 12 días de evolución, acompañado de cefalea matutina y astenia. Exploración física: Tª axilar 38,9ºC, TA 110/70 mmHg, no signos meníngeos, hepatomegalia de 2 cm, defecto pupilar aferente derecho, edema bilateral de papila; resto anodino. Exploraciones complementarias: hemograma normal. PCR 47 mg/L, PPD negativo, monotest positivo, RX tórax, ecografía abdominal, TC craneal y RMN cerebral normales. Cultivos negativos. Factores reumáticos negativos. Serologías febriles negativas, salvo IgM positiva a Virus Eptein-Barr (EBV). Bioquímica y tensión de líquido cefalorraquídeo normales. Agudeza visual 1/1. Ecografía ocular: edema bilateral de papila, sin drusas. Potenciales evocados visuales compatibles con desmielinización del nervio óptico. Tras 18 días, desaparece la fiebre y la cefalea, con desaparición del edema de papila, sin tratamiento, al mes del ingreso, siendo catalogada de neuritis por EBV sin afectación de la agudeza visual. La resolución fue ad integrum, sin recaídas en el seguimiento de la paciente, hasta la fecha.
Discusión: La asociación de neuritis óptica por EBV ha sido descrita en la literatura, siempre acompañada de afectación de la agudeza visual. La presentación atípica de este caso, sin pérdida de agudeza visual, a pesar de la afectación de los potenciales evocados visuales, obligó a un diagnóstico diferencial amplio, para descartar procesos tales como procesos expansivos endocraneales, encefalopatías tóxicas, infecciones del sistema nervioso central, enfermedades desmielinizantes y enfermedades autoinmunes.
CARDIOLOGÍA
P53 CARVEDILOL EN MIOCARDIOPATÍA DILATADA. 15:30 h
Olga Peñalver Giner, Daniel Gómez Sánchez, Ignacio Izquierdo Fos, José Miguel Sequí Canet
Hospital de Gandía y Centro Especialidades Francesc de Borja, Valencia.
Antecedentes y objetivos: Al tratamiento clásico de la insuficiencia cardíaca se han añadido nuevos fármacos como los betabloqueantes de 3º generación (carvedilol) utilizados ya en adultos y de los cuales todavía se tiene poca experiencia en niños. Se evalúa su efecto en 2 casos de miocardiopatía dilatada.
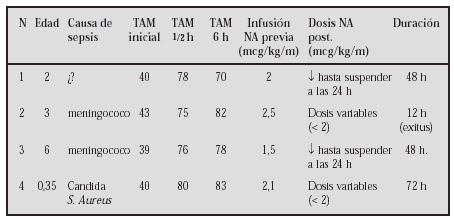
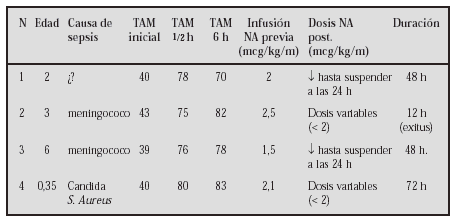
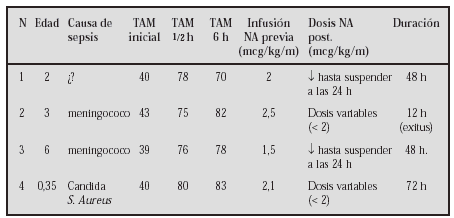
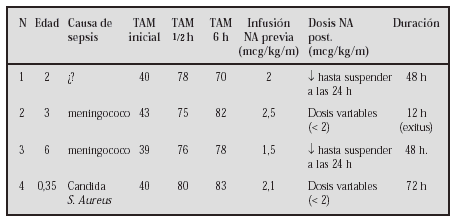
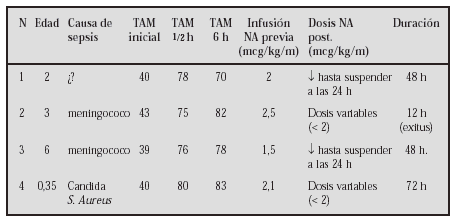
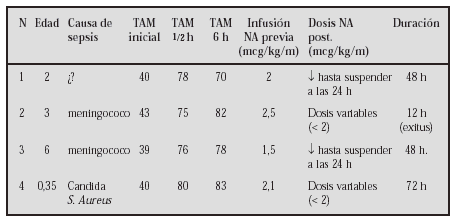
Métodos:Caso 1: Niña de 9 años, de origen búlgaro, diagnosticada de talasemia major con transfusiones periódicas sin quelantes del hierro. Clínicamente presentaba signos de insuficiencia cardíaca con edemas, hepatomegalia, hiperdinamia, distres y signos de edema pulmonar. En una evaluación inicial se aprecia FC 130ppm FR60 con tensiones normales, ecográficamente presenta una miocardiopatía dilatada con VI de 56 mm FEVI 0,39 Aurícula izqda.:32 mm y una insuf. mitral con índice de regurjitación de 25%. Se inició tratamiento con digital, captopril, aldactone y dosis de seguril con mejoría clínica aunque con gran inestabilidad y descompensaciones frecuentes que requieren dosis crecientes de diuréticos. Se asoció carvedilol en dosis inicial de 0,06 mg/kg/día hasta una dosis máxima de 1 mg/kg/día. Caso 2: Niño de 2 años diagnosticado de miocardiopatía dilatada tras bronquiolitis por VRS procedente de Uruguay y tratado con digital, captopril y enalapril; con FEVI: 0,40; VI: 40 mm y AI: 26 mm que refería clínicamente distres a esfuerzos moderados. Se asoció al tratamiento carvedilol a 0,07 mg/kg/día hasta 0,5 mg/kg/día reduciéndose la dosis de vasodilatadores.
Resultados: En ambos se consiguió su estabilización con normalización de las frecuencias cardíacas y de los síntomas aunque en el caso 1 tras 2 meses ecograficamente no se apreciaron diferencias significativas. En el caso 2 la FEVI a los 10 meses es de 0,54 con una clase funcional NYHA I. Ambos pacientes requirieron al inicio del tratamiento dosis suplementaria de diuréticos que luego se suprimieron.
Conclusiones: En niños todavía se tiene poca experiencia con betabloqueantes de 3ª generación en insuficiencia cardíaca. El uso de fármacos como el carvelidol se muestra como una buena herramienta en aquellos casos con mala o regular respuesta al tratamiento clásico.
P54 MASA CERVICAL PULSÁTIL SECUNDARIA A MALFORMACIÓN DEL ARCO AÓRTICO. 15:35 h
Enrique Palomo Atance, Luis García-Guereta Silva, África Jordán Jiménez, Aurora Fernández Ruiz
Hospital Materno Infantil La Paz, Madrid.
Introducción: El arco aórtico cervical es una entidad muy poco frecuente (incidencia inferior a 1 por cada 10.000 recién nacidos vivos), que consiste en una persistencia del tercer arco braquial con una regresión del cuarto arco. Su gravedad viene determinada porque, en ocasiones, se asocia a otras anomalías vasculares y cardíacas.
Caso clínico: Niño de 4 años, asintomático y sin antecedentes de interés, remitido por su pediatra a urgencias al detectar en una revisión rutinaria una masa cervical derecha pulsátil. En la exploración física destaca una masa pulsátil en región cervical derecha sin soplos continuos, y con desaparición de los pulsos femorales a la presión de dicha masa, siendo el resto de la exploración normal. Se realiza electrocardiograma, radiografía de tórax y ecocardiograma, que resultan sin alteraciones, y se practica arteriografía que muestra un arco aórtico cervical derecho sin aneurismas ni coartación de aorta, pero con anomalías en el orden de salida y de distribución de los troncos supraaórticos. Dado su buen estado general y la ausencia de malformaciones susceptibles de corrección quirúrgica, se decide conducta expectante, permaneciendo asintomático hasta la actualidad.
Conclusiones:1) Se debe pensar en una anomalía del arco aórtico ante toda masa cervical pulsátil. 2) La ausencia o la disminución de los pulsos femorales tras presionar dicha masa cervical debe hacer sospechar un arco aórtico cervical. 3) La arteriografía, combinada con la tomografía computarizada y/o la resonancia nuclear magnética, son las técnicas diagnósticas de elección del arco aórtico cervical.
P55 RARA ASOCIACIÓN DE LESIONES CARDÍACAS IZQUIERDAS Y DERECHAS ASOCIADAS A ANGIOMATOSIS CUTÁNEA Y MALFORMACIÓN DE VASOS CEREBRALES. 15:40 h
Ruth Solana Gracia, Cristina Rodríguez Arranz, Luis García-Guereta Silva, Margarita Burgueros Valero, Juan Carlos López Gutiérrez, Ignacio Pascual Castroviejo
Hospital Universitario La Paz, Madrid.
Se han descrito alteraciones intracardíacas y de aorta y troncos supraaórticos asociado a angiomatosis cutánea (Síndrome de Pascual Castroviejo II). La presencia conjunta de coartación aórtica (CoAo) y Tetralogía de Fallot (TF) asociados o no a este síndrome y su explicación embriológica es excepcional. Presentamos un caso clínico de CoAo con TF, angiomatosis facial, malformaciones arteriovenosas torácicas y anomalías de vasos cerebrales.
Lactante de 2 meses estudiado en otro centro y diagnosticado de TF e hipotiroidismo remitido para valoración por cirugía plástica por angiomatosis facial con afectación ocular severa. Se sospechó CoAo por su asociación a angiomatosis y se confirmó por angioRM que además puso de manifiesto doble vena cava superior y malformaciones arteriovenosas cervicales y torácicas. Se estableció tratamiento con infiltración local de corticoides en el párpado izquierdo y posteriormente corticoides orales. Se realizó angioplastia de la coartación con catéter balón. Presentó posteriormente crisis de cianosis que obligaron a realizar fístula sistémico pulmonar. En la actualidad han remitido los angiomas faciales y está asintomático pendiente de corrección quirúrgica.
Conclusiones: Se debe realizar un estudio cardiológico exhaustivo en los casos de angiomatosis cutáneas extensas (Síndrome de Pascual Castroviejo II). La presencia de lesiones cardíacas izdas no excluye la presencia de lesiones derechas de difícil explicación embriológica.
P56 REVISIÓN DE LAS ENDOCARDITIS INFECCIOSA EN NIÑOS EN LOS ÚLTIMOS 25 AÑOS. 15:45 h
Beatriz Larrú Martínez, Marta Álvarez-Acevedo, Luis Albajara Velasco, Luis García-Guereta Silva, M. Carmen Castro, Lara Olazar Gómez
Hospital Materno Infantil La Paz, Madrid.
Objetivo: Describir la prevalencia y características de la endocarditis infecciosa (EI) en niños.
Material y métodos: Se realiza un estudio retrospectivo en el Hospital Infantil La Paz de los niños diagnosticados de EI desde el año 1980 hasta la actualidad.
Resultados: Se han identificado 28 pacientes que cumplían criterios de EI, lo que representa una tasa de 0,22 casos por cada 100 pacientes y año, estudiados en el Servicio de Cardiología Pediátrica. La distribución por sexos era de 39,3% mujeres y 60,72% hombres. La edad media de 5,4 años (rango: 1 sem-21 años). En un 64,28% de los pacientes se asociaba cardiopatía congénita, de los cuales un 72,22% desarrollaron EI tras cirugía cardiovascular. El diagnóstico en el 89,28% de los casos se confirmo mediante la ecografía. En tres pacientes neonatos el diagnóstico se realizó en la necropsia, no sospechándose previamente la EI por datos clínicos o ecográficos.
Los gérmenes hallados según su frecuencia fueron:
Un 14,3% de los niños presentaron embolismos a distancia y la mortalidad en nuestra serie fue del 39,28%.
Conclusiones: La EI es una enfermedad poco frecuente en pacientes con cardiopatías congénitas. Sorprende en nuestra serie la alta incidencia de los hongos como causa de EI. La ecografía es el principal método diagnóstico. Dada la alta mortalidad, la EI sigue siendo un grave problema en niños con cardiopatía, por lo que siempre debe sospecharse.
P57 CARDIOPATÍAS CONGÉNITAS ASOCIADAS A MICRODELECCIÓN DEL CROMOSOMA 22. ESTUDIO PRELIMINAR. 15:50 h
Cristina Rodríguez Arranz, Ruth Solana Gracia, Luis García-Guereta Silva, Alicia Delicado Navarro, Pablo D. Lapunzina Badía, Margarita Burgueros Valero, Jesús Pérez Rodríguez
Hospital Universitario La Paz, Madrid.
Introducción: La microdelección 22q11.2 constituye una de las alteraciones genéticas más frecuentemente asociadas con cardiopatías congénitas, bien aisladas o formando parte de diversos cuadros sindrómicos. Su frecuencia es de 1:4000 recién nacidos vivos.
Objetivo: Analizar las cardiopatías congénitas asociadas a microdelección 22q11.2 en nuestro medio, así como detectar casos familiares.
Métodos: Se realiza estudio genético en neonatos con cardiopatías conotruncales y cardiopatías complejas nacidos entre 1995 y 2003 por medio de técnicas de hibridación in situ fluorescente (FISH) con la sonda de D22S75. En los casos en que se detectó microdeleción 22q11.2, el estudio se amplió a padres y otros familiares.
Resultados: El estudio genético se practicó a 342 niños detectándose 26 pacientes (11 niños y 15 niñas) con microdelección 22q11.2 (8%). Las cardiopatías que presentaron fueron las siguientes: 14 Tetralogía de Fallot (4 con atresia pulmonar, 1 con agenesia pulmonar y el resto con estenosis de dicha válvula), 3 truncus arteriosus, 1 estenosis pulmonar con comunicación interventricular, 1 canal aurículo-ventricular con estenosis pulmonar y 2 comunicaciones interventriculares. En 4 casos se constató una asociación familiar (en todos ellos se demostró la existencia de microdelección en la madre de los pacientes y en uno además en el hermano); ninguno de los familiares presentaron cardiopatía. Todos los pacientes presentaron rasgos dismórficos que no siempre fueron evidentes en los primeros meses de vida.
Conclusiones: La cardiopatía más frecuentemente asociada a microdelección del 22q11.2 en nuestra serie es la T. Fallot, con o sin atresia pulmonar, seguida de truncus arteriosus. Se detectaron formas familiares en 4 de los 26 pacientes estudiados (16%), siendo todos los casos de transmisión materna. Consideramos importante la realización de estudio genético familiar en todos los casos en los que se constate la existencia de esta delección de cara al consejo genético.
P58 TAQUICARDIA SUPRAVENTRICULAR DESENCADENADA POR TRATAMIENTO CON SALBUTAMOL EN DOS PACIENTES CON WOLF-PARKINSON-WHITE. 15:55 h
Blanca Lodoso Torrecilla, Lara Olazar Gómez, Ana Sancho Martínez, Luis García-Guereta Silva, Mª Jesús del Cerro Marín, Fernando Benito Bartolomé
Hospital Universitario La Paz, Madrid.
La prevalencia de Wolf-Parkison-White (WPW) en la población general aparentemente sana es de 0,1 a 3 por 1000 personas. Las crisis asmáticas y la utilización de beta agonistas en aerosol para su tratamiento son situaciones muy frecuentes en la práctica clínica en pediatría. Aunque la taquicardia reactiva es muy conocida como efecto secundario del salbutamol la aparición de taquicardias supraventriculares (TSV) son excepcionales. Presentamos 2 casos clínicos en los que se desencadenaron TSV tras su utilización en el Servicio de Urgencias. Se demostraron TSV por reentrada y en ambos casos se constató patrón de preexcitación ventricular (WPW) en el ECG de superficie tras su reversión a ritmo sinusal. Se realizó ablación de la vía anómala por radiofrecuencia con buen resultado.
Caso 1: Niño de 12 años que acude al Hospital por cuadro de fiebre alta, síntomas catarrales y dificultad respiratoria. Antecedentes personales de alergia a gramíneas, broncoespasmos de repetición en tratamiento con terbutalina a demanda, episodios autolimitados previos de taquicardia en relación a nerviosismo y beta2 agonistas. En urgencias se administra salbutamol inhalado y a las 2 horas comienza con taquicardia a 250 lpm con complejos QRS anchos, que precisa administración de ATP revirtiendo a ritmo sinusal con patrón WPW. Se realiza estudio electrofisiológico con ablación por radio frecuencia de la via accesoria.
Caso 2: Niño de 3 años, diagnosticado a los 2 años de Sd de WPW en una revisión cardiológica por soplo sistólico, en tratamiento con salbutamol por broncoespasmo que acude a urgencias por palpitaciones. Se objetiva TSV que cede con maniobras vagales. Refiere episodios similares que cedieron espontáneamente. Se le realizó ablación con radiofrecuencia con buena evolución.
Conclusiones: El tratamiento con salbutamol en aerosol puede desencadenar crisis de taquicardia supraventricular en pacientes con síndrome de WPW. Dada la alta frecuencia de WPW en la población general es conveniente controlar la frecuencia cardíaca durante el tratamiento con salbutamol. La ablación con radiofrecuencia es una alternativa terapéutica muy eficaz que permitiría seguir tratando con salbutamol a los niños asmáticos.
P59 COMUNICACIÓN INTERAURICULAR EN TRES GENERACIONES. 16:00 h
Diego Plaza López de Sabando, Luis García-Guereta Silva, Pablo D. Lapunzina Badía, M. Dolores Rubio Vidal, Aurora Fernández Ruiz, Gregorio Cordovilla Zurdo
Hospital Universitario La Paz, Madrid.
Las comunicaciones interauriculares, como la mayor parte de las cardiopatías congénitas, aparecen como casos esporádicos. Se han descrito infrecuentemente casos familiares y excepcionalmente se ha documentado transmisión mendeliana. Describimos una familia en la que cinco miembros de tres generaciones han sido diagnosticados e intervenidos de cominucación interauricular aislada. Aportamos el árbol genealógico de la familia (en cada caso se señala la edad a la que el sujeto fue intervenido).
Hemos documentado la presencia de comunicación interauricular en cinco miembros de una familia. Todos ellos han sido intervenidos con éxito. El diagnóstico de la cardiopatía se ha realizado estudiando a todos los familiares del primer paciente intervenido. Los miembros de la primera generación se diagnosticaron e intervinieron en la cuarta década de la vida, los de la segunda hacia los diez años de edad, y el de la tercera a los tres años, habiendo sido diagnosticado a los 6 meses de edad y tras haber desestimado su cierre percutáneo. Los afectados presentaban soplo sistólico a la exploración física. El resto de los familiares han sido estudiados por ecocardiografía descartándose tanto la comunicación interauricular como otro tipo de malformaciones cardíacas. El estudio familiar pone de manifiesto un patrón de herencia autosómica dominante.
Conclusiones: Cuando la historia clínica pone de manifiesto cardiopatía congénita en más de un miembro de una familia se recomienda una evaluación clínica de todos los familiares para descartar casos no diagnosticados y poder ofrecer consejo genético.
P60 SEGUIMIENTO A LARGO PLAZO DE PACIENTES CON SÍNDROME DE QT LARGO. 16:05 h
Natalia Ramos Sánchez, Inmaculada Sánchez Pérez, Sandra Espinosa, Amalia Tamariz-Martel Moreno, Luis Fernández Pineda, Matilde López Zea
Hospital Ramón y Cajal, Madrid y Hospital del Niño Jesús, Madrid.
Objetivos: Comunicar nuestra experiencia en pacientes sintomáticos con síndrome de QT largo.
Material y métodos: Se presentan seis pacientes con edad al diagnóstico entre los dos y trece años con tiempo de seguimiento entre 1 y 15 años (media 8 años). Todos fueron tratados con antiepilépticos antes del diagnóstico. Cinco tienen antecedentes familiares de muerte súbita. En dos se hizo estudio de estimulación eléctrica programada sin inducirse taquiarritmia. En uno se documentó una arritmia con Holter implantado. Todos se han tratado con betabloqueantes (BB) y marcapaso (MP), en dos de ellos, debido a la recidiva de los síntomas se indicó desfibrilador (DAI).
Seguimiento: El tiempo de seguimiento en tratamiento combinado con MP y BB fue de 4 meses a 15 años (media 7,4 ± 5,8 años). Actualmente los modos de estimulación son 2 DDD, 2 AAI, 2 AAI con DAI. Cuatro familias están en espera del resultado del estudio genético.
Conclusiones: El síndrome del QT largo en una enfermedad rara pero tiene una mortalidad del 20% en el primer año, después del diagnostico, en pacientes no tratados. La mayoría de las veces tiene un patrón familiar, lo cual produce en la familia una afectación tanto física como psíquica. Según nuestra experiencia, el diagnóstico precoz y la prevención de los episodios de fibrilación ventricular con BB y MP o tratamiento de los mismos con DAI cambian el curso de esta enfermedad.
P61 REVISIÓN DE EPISODIOS DE TAQUICARDIA SUPRAVENTRICULAR EN NIÑOS. 16:10 h
M. José Martín Díaz, Lucía Ayala Bernaldo de Quirós, Amalia Tamariz-Martel Moreno
Hospital del Niño Jesús, Madrid.
Introducción y objetivos: Analizar retrospectivamente datos epidemiológicos, clínicos y terapéuticos de la taquicardia supraventricular en nuestros pacientes.
Material y métodos: Se revisaron 37 niños con este diagnóstico vistos en nuestra consulta, y un total de 60 episodios. La edad de los pacientes oscila entre 6 días y 13,6 años de edad, con una media de 5,5 años. El 41,7% eran menores de 1 año. El 52,8% eran varones. El seguimiento osciló entre 1 mes y 11,3 años.
Resultados: De los 60 episodios (correspondientes a 30 de los niños: 1-14 (2 ± 2,6) episodios por paciente) el 16,6% cedieron espontáneamente, el 8,3% cedieron con maniobras vagales y el 75,1% requirieron tratamiento farmacológico. En el 38,3% de los episodios se refirieron palpitaciones, y dolor torácico en el 6,7%. Se objetiva palidez en el 13,3% de los episodios, taquipnea en el 18,3% y signos de insuficiencia cardíaca en el 16,7%. El 93,3% de los episodios tenían QRS estrecho. La frecuencia cardíaca osciló entre 160 y 320 latidos /min (244,1 ± 42,3). El 52,8% tenían preexcitación en el electrocardiograma basal. El 75% recibió tratamiento profiláctico con antiarrítmicos: digoxina en 16, sotalol en 13 y flecainida en 2. Se remitieron para estudio electrofisiológico y ablación al 30,6% de los pacientes, con edad media de 9,5 ± 3,2 años, mayor de la de los no enviados 3,8 ± 4,9 años (p = 0,003).
Conclusiones: La taquicardia supraventricular es una patología actualmente curable, de presentación clínica y evolución variables, que motiva numerosas consultas a urgencias.
P62 REPARACIÓN BIVENTRICULAR DEL COMPLEJO DE HIPOPLASIA DE CAVIDADES IZQUIERDAS. 16:15 h
Alberto Mendoza Soto, Lorenzo Galletti, M. Victoria Ramos Casado, Ana Pérez Martínez, Federico Gutiérrez Larraya, José Manuel Velasco Bayón, M. Dolores Herrera Linde, Luz Polo López, Juan Comas Illas
Instituto Pediátrico del Corazón, Madrid y Hospital 12 de Octubre, Madrid.
Objetivo: La operación de Norwood es el procedimiento quirúrgico de elección para la paliación inicial del síndrome de hipoplasia de cavidades izquierdas. Sin embargo los pacientes con complejo de hipoplasia de cavidades izquierdas pueden beneficiarse de una corrección biventricular. El objetivo de este trabajo es evaluar los resultados quirúrgicos en este grupo de pacientes.
Método: Los criterios de inclusión fueron: recién nacidos con hipoplasia de la válvula mitral (Z < -2), hipoplasia de la válvula aórtica (Z < -2), hipoplasia del ventrículo izquierdo (< 20 ml/m2) y obstrucción a nivel del arco aórtico que fueran ductus dependientes. Se identificaron 12 pacientes (edad media 12,5 días). Las dimensiones y volúmenes en el eco preoperatorio están expresados en la tabla. Todos tenían coartación (10 con arco hipoplásico), 5 estenosis valvular aórtica. El cortocircuito a través de la CIA o FOP era I-D y el flujo ductal era predominantemente D-I. En 7 pacientes se utilizó toracotomía para reparar la coartación, en los otros 5 fue precisa CEC para realizar reconstrucción del arco, comisurotomía aórtica o modulación de la CIA.
Resultados: Ningún paciente falleció en el postoperatorio inmediato. Durante el seguimiento (mediana 22 meses) uno de los pacientes falleció. Cuatro pacientes requirieron reoperación, uno por recoartación, y otros dos por estenosis subaórtica. El tamaño de las estructuras izquierdas aumentó significativamente en todos los pacientes.
Conclusión: Debe intentarse reparación biventricular en pacientes con complejo de hipoplasia de cavidades izquierdas que tengan entrada y tracto de salida patentes aunque tengan anillos aórtico, mitral y volumen ventricular izquierdo hipoplásicos. Los resultados precoces, la supervivencia y capacidad funcional a largo plazo son mejores respecto a los de la paliación con Norwood.
P63 BRONQUITIS PLÁSTICA. A PROPÓSITO DE UN CASO. 16:20 h
Alberto Mendoza Soto, Begoña Manso García, Marta Villares Alonso, Lorenzo Galletti, José Manuel Velasco Bayón, Federico Gutiérrez Larraya, Ana Pérez Martínez, M. Dolores Herrera Linde, Luz Polo López, Juan Comas Illas
Instituto Pediátrico del Corazón, Madrid y Hospital 12 de Octubre, Madrid.
Introducción: La bronquitis plástica es una rara manifestación consistente en la formación de moldes bronquiales de origen linfático que provocan obstrucción de la vía aérea. Se ha asociado a enfermedades respiratorias, anomalías de los linfáticos pulmonares y al postoperatorio de la operación de Fontan.
Caso clínico: Paciente varón de 12 años de edad diagnosticado en período neonatal de atresia pulmonar con septo íntegro y ventrículo derecho hipoplásico. En período neonatal se realizó un Blalock-Taussig derecho, a los 4 años una anastomosis de Glenn y a los 7 años una conexión atriopulmonar. A los 12 años comienza con episodios frecuentes de tos productiva en los cuales expectoraba moldes bronquiales de aspecto blanquecino formados de material mucoide, fibrina y escaso infiltrado inflamatorio. En la analítica de sangre presentaba hipoproteinemia, hipoalbuminemia y linfopenia. En el TAC torácico presentaba un infiltrado broncoalveolar bilateral y a nivel cardíaco una gran aurícula derecha que comprimía las venas pulmonares derechas a nivel hiliar. En el cateterismo cardíaco se encontró gran dilatación de aurícula derecha, VCI y seno coronario y la presión telediastólica del ventrículo izquierdo era baja. Se realizó un Fontán extracardíaco para aliviar la compresión de la aurícula sobre las estructuras del hilio derecho. En el postoperatorio presentó frecuentes episodios de obstrucción de la vía aérea por moldes bronquiales que precisaron de broncoscopia para su extracción. Se inició nebulización de urokinasa y N-acetilcisteina para evitar la formación de moldes bronquiales, no volviendo a repetirse dicha complicación. El paciente falleció de complicaciones neurológicas a las 72 horas de la intervención
Discusión: La bronquitis plástica es una infrecuente pero grave complicación de la cirugía tipo Fontan. Debemos sospecharla ante la presencia de sintomatología respiratoria de repetición, hipoalbuminemia, hipogammaglobulinemia y linfopenia en un paciente con este tipo de paliación. El tratamiento de base debe hacerse con mucolíticos y fisioterapia respiratoria. En las reagudizaciones se debe iniciar tratamiento antibiótico y en los casos más graves la extracción de los moldes por broncoscopia así como la nebulización de urokinasa o r-TPA.
P64 DERIVACIÓN CAVOPULMONAR BIDIRECCIONAL. OCHO AÑOS DE EXPERIENCIA. 16:25 h
Elvira Morteruel Arizkuren, Iñaki Ruiz Manzanal, Maite Luis García, Esteban Pastor Menchaca, José Miguel Galdeano Miranda
Hospital de Cruces, Barakaldo (Vizcaya).
Objetivo: Conocer la evolución de los pacientes intervenidos con técnicas de derivación cavopulmonares bidireccionales en nuestro hospital.
Material y método: Estudio retrospectivo de las 29 intervenciones con técnicas de derivación cavopulmonares bidireccionales entre enero 1995 y diciembre 2003. Se recogieron datos epidemiológicos, evolución postoperatoria inmediata y complicaciones.
Resultados: Veintisiete pacientes (13 varones/14 mujeres). Dos fueron intervenidos inicialmente de Glenn bidireccional y posteriormente de Fontan. El 93% tenían una cardiopatía con un único ventrículo funcional. La edad media de la cirugía fue de 48 meses (5-144). En 5 pacientes fue la primera intervención. El resto previamente se les realizó: fístula sistémico-pulmonar (12), banding arteria pulmonar (7), Mustard (2) y un Norwood. La indicación fue urgente en 2 casos. La SatO2 media previa a cirugía era 80% (70- 97%) con una mejoría del 5-6% postcirugía. Cuatro pacientes (13,7%) fallecieron en postoperatorio inmediato, por disfunción ventricular severa irreversible (3), CID (1). Las complicaciones durante el postoperatorio inmediato fueron: shock cardiogénico (4), derrame pleural (16, 7 con derrame pericárdico), taquicardia ectópica de la unión (4), coreoatetosis (1), síndrome de vena cava superior (1). La estancia media de ingreso en CIP fue de 13,7 días (1-75) y hospitalaria de 24,8 días (4-90). Dos pacientes fallecieron a los 3 meses de la cirugía por arrítmia ventricular. Otros 2 requirieron cateterismo terapéutico para colocación de un stent y cierre de colaterales venosas cavopulmonares respectivamente, y otro reintervención inmediata por mal funcionamiento de técnica quirúrgica. El 77% sobreviven con calidad de vida satisfactoria, con un tiempo medio de evolución de 47 meses (3-108).
Conclusiones: La mortalidad en nuestro medio es similar a la de otras series. La complicación más frecuente en el postoperatorio inmediato fue el derrame pleural. La mayoría de los supervivientes tienen una buena calidad de vida.
NEONATOLOGÍA
P65 ASIMETRÍA FACIAL CON EL LLANTO ASOCIADO A CARDIOPATÍA: SÍNDROME DE CAYLER. 15:30 h
Marta Taida García-Ascaso, Julio Guerrero Fernández, Cristina Shuffermann Gutiérrez, África Jordán Jiménez
Hospital Materno Infantil La Paz, Madrid.
Introducción: La agenesia o hipoplasia del músculo depresor del labio inferior es responsable de una facies peculiar que acontece solo durante el llanto y asemeja una parálisis facial periférica. Un 10-15% de estos casos asocia malformaciones a otros niveles siendo la cardíaca la más frecuente.
Caso clínico: Niño de 2 horas de vida que es ingresado en la unidad de Neonatología por soplo sistólico llamativo pero sin repercusión hemodinámica. El parto fue vaginal con 37 semanas de edad gestacional y transcurrió sin incidencias. Peso al nacer: 2.900 gr (p75); apgar 8/9. A la exploración física destaca soplo sistólico III/VI que predomina en foco mitral y que se irradia horizontalmente. Impresiona de buen estado general, con llanto vigoroso y neurológico aparentemente normal. Se descubre, mientras llora, una facies muy particular consistente en una aparente desviación bucal hacia la izquierda siendo negativo el signo de Bell. Se descubren, además, la existencia de tragos accesorios a nivel de pabellón auricular derecho e hipospadias. Resto de exploración sin hallazgos. Exploraciones complementarias: Hemograma, bioquímica, función hepática y renal: normales; ecografía cerebral: normal; ecografía abdominal: riñón en herradura; ecocardiografía: CIV con leve shunt izquierda-derecha; serie ósea normal.
Discusión: La asimetría facial evidenciable con el llanto debe diferenciarse de la parálisis facial periférica (congénita o por distocia durante el parto) y exige descartar la existencia de malformaciones asociadas. Éstas están presentes en un 10-15% de los casos e incluyen, por orden decreciente de frecuencia, los defectos septales cardíacos, malformaciones nefrourológicas, esqueléticas (vertebrales, aplasia de radio), pulmonares, digestivas, neurológicas (retraso mental, microcefalia) y anomalías faciales menores muy diversas. Nuestra aportación constituye un caso más de asimetría facial con el llanto que asocia, entre otras malformaciones, cardiopatía; esta doble asociación se conoce con el nombre de síndrome cardiofacial o de Cayler.
P66 FÍSTULA ESOFAGOPLEURAL IATROGÉNICA COMO COMPLICACIÓN DE LA INTUBACIÓN DEL RECIÉN NACIDO. 15:35 h
Beatriz Sangrador Martínez, Mª Lourdes Jiménez Hernández, Susana Vidal Piedra, Idoia Martínez Repáraz, Cristina Álvarez Álvarez, M. Teresa Viadero Ubierna, Lucía Díaz de Entresotos Villazán, Rosa Arteaga Manjón-Cabeza, José Ricardo Galván Robles, Macarena Otero Fernández
Hospital Universitario Marqués de Valdecilla, Santander (Cantabria).
Introducción: Entre las muchas técnicas invasivas a las que se somete a los recién nacidos pretérminos, está la intubación traqueal en cuyas maniobras existe el riesgo de perforación de víscera hueca y de realizar trayectos fistulosos mediastínicos y pleurales.
Caso clínico: Presentamos el caso de una recién nacida pretérmino de 30+5 semanas de gestación con un peso de 1200 gramos que comienza con grave dificultad respiratoria desde el nacimiento, por lo que precisó intubación. Se aprecia leve sangrado por el tubo endotraqueal. Rx tórax: broncograma aéreo generalizado con poca expansión pulmonar. Gasometría: acidosis mixta. Llega a precisar una FIO2 de 90% para mantener saturaciones de oxígeno normales. Después de la primera dosis de surfactante mejoran las necesidades de oxígeno; respira aire ambiente en las primeras 24 horas de vida, tras la segunda dosis de surfactante. Al segundo día de vida se intenta colocar una sonda nasogástrica para alimentación, sin lograr pasar del tercio inferior de tórax. Repentinamente presenta empeoramiento del estado general, con incremento en las necesidades de oxígeno. Rx tórax: neumotórax derecho a tensión. Se coloca tubo de drenaje pleural con mejoría del cuadro respiratorio. Se intenta introducir contraste por la sonda de alimentación sin éxito. Al retirar la sonda se aprecia pequeño resalte y podemos introducir contraste no iónico. En la radiografía de tórax se aprecia opacificación de la cavidad pleural derecha y espacio tubular longitudinal en mediastino altamente sugestivo de trayecto fistuloso, compatible con perforación esofágica proximal y fístula pleural mediastínica derecha. Se retira tubo de drenaje pleural a los 3 días y 11 días más tarde se realiza esofagograma en el que no se aprecian trayectos fistulosos.
Conclusiones: Llamamos la atención sobre la posible herida traumática de esófago a nivel glosoepiglótico por la utilización de laringoscopios de pala recta con punta redondeada y ligeramente afilada. En nuestro caso el percibir que no pasaba la sonda nasoesofágica a estómago y la existencia de neumotórax en ese momento nos hizo sospechar la patología mencionada, lo cual evitó la producción de un cuadro grave de mediastinitis. El tratamiento consistió en dejar cicatrizar la herida.
P67 REPRODUCCIÓN ASISTIDA Y PARTOS MÚLTIPLES. REPERCUSIÓN ESTADÍSTICA. 15:40 h
Sara Castrillo Bustamante, M. José González Arranz, M. Pilar Bahillo Curieses, Eva Palacín Mínguez, Itziar Sola Casado, M. Paz Aragón García
Hospital Clínico Universitario, Valladolid y Universidad de Valladolid, Valladolid.
Objetivos: Conocer la incidencia de partos dobles y triples en nuestro hospital y relacionarla con la incidencia nacional, antes y después de la puesta en marcha de las técnicas de reproducción asistida. Describir la morbilidad asociada a ambos grupos de recién nacidos: prematuridad, crecimiento intrauterino, asfixia perinatal y malformaciones congénitas.
Material: Serie de partos dobles y triples ocurridos en el Hospital Universitario de Valladolid en dos bienios separados entre sí por veinte años de intervalo: primer período: años 1980- 81 y segundo: 2000-01, previo y posterior respectivamente a la puesta en marcha de las técnicas de reproducción asistida en nuestro país. Datos de instituto nacional de estadística sobre nacimientos simples, dobles y triples en el mismo intervalo.
Revisión bibliográfica.
Resultados: El incremento de partos gemelares a nivel nacional: (8,23 vs 14,83%) y local: (9,2% vs 20,4%), entre los dos períodos estudiados es estadísticamente significativo con RR: 1,831 (IC 95%:1,765-1,835). Los partos triples aumentaron a nivel nacional de forma significativa: 0,0862% en el primer período y 0,39% en el segundo período estudiado: RR: 4,52. La tasa de trillizos en el HUV es de un 0,31% en el último período estudiado, sin diferencia significativa con respecto al resto del país (0,39%).
Conclusiones: El número de partos múltiples se ha incrementado de forma significativa desde la década de los 80 hasta la actualidad. Los partos gemelares se han multiplicado por 1,8 y los tripletes por 4,5 en probable relación con la puesta en marcha y generalización de las unidades de Reproducción Asistida. Dado el incremento en el riesgo de prematuridad y mortalidad neonatal de estos pacientes es obligada una mayor dotación de recursos a las unidades neonatales. Las tasas obtenidas en nuestro hospital son similares a las nacionales en lo que respecta a los tripletes y ligeramente superiores para partos gemelares, pero sin que estos datos tengan diferencia estadísticamente significativa.
P68 TERATOMA GÁSTRICO NEONATAL. PRESENTACIÓN DE UN CASO Y REVISIÓN DE LA LITERATURA. 15:45 h
Amparo Calvo Gómez-Rodulfo, Sonsoles Suárez Saavedra, Belén Férnadez Colomer, María Teresa Férnadez Férnadez, Silvia García Saavedra, José Blas López Sastre
Hospital Universitario Central de Asturias, Oviedo (Asturias).
Introducción: Los teratomas son los tumores sólidos más frecuente en el período neonatal. Están compuestos por tejidos procedentes de las tres hojas blastodérmicas y hay quienes lo consideran un eslabón más de gemelos abortados. Habitualmente son de estirpe benigna y se resuelven con la cirugía, sin precisar otros tratamientos coadyuvantes.
Caso clínico: Recién nacido varón, a termino, sin problemas prenatales. Parto eutócico, Apgar 9/10. A la exploración neonatal se aprecia importante distensión abdominal con circulación colateral superficial palpándose una gran masa en el hipocondrio izquierdo, de aspecto lobulado, siendo el resto de la exploración normal. Se realizaron distintos estudios de imagen (Radiografía simple de abdomen, ecografía, TAC y RNM abdominal) que demostraron una gran masa en hipocondrio izquierdo cruzando la línea media y con calcificaciones e imágenes quísticas en su interior, sin poder concretar de forma clara su origen intra o retroperitoneal. Se decide la realización de biopsia intraoperatoria con resultado de teratoma inmaduro con origen en la cara posterior del estómago, procediéndose a su extirpación completa. La evolución posquirúrgica fue satisfactoria, no presentando ningún problema de tolerancia alimenticia. El estudio histopatológico ampliado confirmó el diagnóstico, demostrándose en su interior, tejidos derivados de las tres hojas blastodérmicas.
Comentario: Presentamos este caso por su infrecuencia (< 1% de todos los teratomas se localizan en estómago), por las dificultades diagnósticas que obligaron a realizar laparotomía y biopsia para llegar al diagnóstico definitivo y por la iconografía tanto macro como microscópica del caso.
P69 O DIAGNÓSTICO CLÍNICO DE ASFIXIA NEONATAL EM PREMATUROS E SUA CORRELAÇÃO COM O ESCORE DE APGAR, PH PÓSNATAL E O DÉFICIT NEUROLÓGICO NAS PRIMEIRAS 24 HORAS. 15:50 h
Nelly Fabiola Padilla Gomes
Hospital Universitário Antônio Pedro. Río de Janeiro (Brasil).
Antecedentes e objetivos: No nosso meio, o critério que tem orientado quanto a identificar um recém-nascido como asfixiado ou não é o escore de Apgar baixo no 5(infinity) minuto o que expõe ao sobrediagnóstico desta patologia. O objetivo deste estudo é verificar se o diagnóstico clínico de asfixia baseado no Apgar < 7 no 5(infinity) minuto, se correlaciona com o pH arterial pós-natal e o déficit neurológico presente nas primeiras 24 horas.
Métodos: Foi realizado um estudo retrospectivo envolvendo todos os recém-nascidos prematuros internados na Unidade de tratamento Intensivo Neonatal do Hospital Universitário Antônio Pedro na cidade de Niterói, Estado de Rio de Janeiro, no período de dezembro de 2002 a dezembro de 2003 com diagnóstico clínico de asfixia neonatal baseado no Apgar < 7 no 5∞ minuto. Foram coletadas amostras de sangue arterial dentro das primeiras 4 horas de vida para a realização de gasometria. Foi avaliado o comprometimento neurológico nas primeiras 24 horas, dado por presença de convulsões e alteração de consciência.
Resultados: Foram internados na Unidade Neonatal 209 recém-nascidos, dos quais 76 tinham diagnóstico clínico de asfixia. Dos 76 recém-nascidos 18 (23,6%) mantiveram um escore de Apgar < ou igual a 3 por mais de 5 minutos, persistindo por mais de 10 minutos em 8 (16,5%). O pH < 7,20 se encontro em 22 (29%) sendo < 7,00 em 3 (3,9%). A presença de convulsões se encontrou em 8 (10,5%) e alteração de consciência em 6 (7,9%)
Conclusão: O diagnóstico clínico de asfixia neonatal, baseado no escore de Apgar baixo nos primeiros 5 minutos (no nosso caso < 7), não se correlaciona adequadamente com o pH pós-natal e o déficit neurológico, o qual expõe a grandes erros de avaliação e conduta principalmente em prematuros. Isso reflete a necessidade de basear o diagnóstico de asfixia neonatal na combinação de vários critérios.
P70 FENOTIPO PECULIAR E HIPERTERMIA. 15:55 h
María Escorial Briso-Montiano, Elena Burón Martínez, Itziar Sola Casado, Mónica Baeza Velasco, Ana Belén Camina Gutiérrez, Raquel Martínez Bugarín, Nieves San José Calleja
Hospital Clínico Universitario, Valladolid.
Exponemos el caso de un paciente diagnosticado de displasia ectodérmica hipohidrótica (DEH) en el período neonatal para remarcar la importancia del diagnóstico precoz en la prevención de episodios de hipertermia.
Caso: RN a término de peso adecuado que ingresa por distrés respiratorio con riesgo infeccioso asociado y fenotipo peculiar. Antecedentes familiares: ausencia congénita materna de 2 piezas dentarias. Antecedentes personales: embarazo normal con SGB(+). Parto instrumental a las 39 semanas. 1 circular apretada. Profilaxis incompleta del SGB. Apgar 4/8. Resto normal. Exploración física: leve afectación del estado general. Coloración pálida subcianótica. Piel seca y agrietada. Pelo ralo y escaso. Pabellones auriculares dismórficos de implantación normal. Piel periorbitaria fina y apergaminada. No cejas. Nariz ganchuda con hipoplasia de alas nasales. Retrognatia con barbilla puntiaguda. Labio inferior prominente. Resto normal. Exploraciones complementarias: Hemograma: leucocitosis con desviación izquierda. Rx craneal: anodontia. Ecografía abdominal: hemorragia suprarrenal dcha. Biopsia cutánea compatible con DEH. Bioquímica sanguínea, gasometría, hemocultivo, ECG, ecografía cerebral y estudio oftalmológico normal. Durante su ingreso presenta picos febriles sin otra sintomatología acompañante.
Discusión: El término DE agrupa a una gran variedad de cuadros clínicos. El más frecuente es la DEH. Prevalencia: 1/10.000 a 1/100.000 RN vivos varones. Herencia recesiva ligada a X. A menudo las madres padecen formas incompletas no diagnosticadas. El cuadro clínico característico es la triada hipotricosis, an/hipo- dontia y an/hipohidrosis. El diagnóstico se realiza por la clínica y exploraciones complementarias: test del sudor, ortopantomo grafía, biopsia cutánea y ecografías cerebral y renal. El pronóstico es bueno aunque tiene una mortalidad del 30% durante los primeros 2 años de vida por infecciones respiratorias e hiperpirexia. El tratamiento engloba: control de la temperatura corporal, prevención y tratamiento de las infecciones, cuidados de la piel, lágrimas artificiales, precauciones con la alimentación, detección precoz de la talla baja, tratamiento odontológico y consejo genético.
Conclusiones: El tratamiento óptimo de estos pacientes es multidisciplinario. El diagnóstico inicial debería realizarse ante niños que sufren episodios inexplicables de fiebre/intolerancia al calor y/o ausencia de piezas dentarias.
P71 SEGUIMIENTO NEUROEVOLUTIVO A LOS 2 AÑOS DE EDAD EN RECIÉN NACIDOS DE MUY BAJO PESO NATAL CON PARÁLISIS CEREBRAL. 16:00 h
Pilar Galán del Río, Iñaki Ruiz Manzanal, Rocío Lamarca Gay, M. Carolina de Castro Laiz, Lucila Martín Vargas, Mª Jesús Martínez González, Concepción Centeno Monterrubio
Hospital de Cruces, Barakaldo (Vizcaya).
Objetivo: Evaluación del desarrollo de los recién nacidos de muy bajo peso natal (RNMBPN) con parálisis cerebral (PCI) a los dos años de edad corregida.
Diseño estudio: Estudio descriptivo de 15 niños con PCI, procedentes de una serie de 270 niños de peso natal menor de 1500 gramos, nacidos en el Hospital de Cruces del 01/01/1994 al 31/12/1999(representan el 85,7% de los 315 RNMBPN dados de alta en la Unidad Neonatal). Se evaluó, a los dos años de edad cronológica, el nivel de desarrollo (Test de Denver) y la función neuromotora, visual, auditiva y de comunicación según criterios de incapacidad severa (Glasgow 1996).
Resultados: La incidencia de PCI fue 5,5%. 12 casos de diplejia espástica (80%), 2 de hemiplejia (13,3%) y 1 de tetraplejia (6,7%). La edad gestacional media fue 28,7 ± 2,8 semanas. La media de peso al nacimiento fue 1081,7 ± 290,5 gramos, el 40% menores de 1000 gramos. El perímetro craneal medio fue 25,7± 1,67 cm. La talla media fue 36,57 ± 3,3 cm. De los 15 niños el paciente con tetraplejia fallece en el primer año de vida. A los 2 años, 6 tenían algún tipo de hipocrecimiento (42,8%). Diez pacientes fueron incapaces de deambular sin apoyo (71%), 3 no presentaban sedestación estable (21,5%) y 5 tenían dificultades para la manipulación (35,7%). No hemos encontrado déficit para la manipulación en los pacientes hemiplejicos, sin embargo uno no presentaba sedestación estable y todos eran incapaces de deambular sin apoyo. El déficit de audición fue manifiesto en un paciente (7,1%), siendo este hemiplejico y 4 presentaron retraso del lenguaje (28,6%), afectando a los 2 pacienes hemiplejicos. No se encontró déficit visual severo en ningún paciente. Se objetivó un nivel de desarrollo menor de un año en 5 pacientes (35,6%). Existía desarrollo menor de un año en los dos niños hemiplejicos (100%) y en 3 (25%) de los diplejicos.
Conclusiones: La incidencia de PCI en los RNMBPN fue del 5,5%, siendo la forma más frecuente la diplejia espástica. La afectación de la marcha fue la incapacidad más frecuente a los 2 años. No se observó déficit visual severo. Los pacientes con hemiplejia padecían secuelas más graves en el desarrollo.
P72 HIPERCALCEMIA NEONATAL SECUNDARIA A NECROSIS GRASA SUBCUTÁNEA. 16:05 h
Israel Ordóñez Medina, M. del Carmen Molina Molina, José M. García Blanco, Emilia Hidalgo Barquero del Rosal, Juan José Cardesa García
Hospital Materno Infantil, Badajoz.
Paciente que ingresa en la Sección de Neonatología tras el nacimiento por sufrimiento fetal (Apgar 1/3/5) y oligoamnios. En las primeras horas de vida pasa a la Unidad de Cuidados Intensivos por crisis convulsivas y necesidad de ventilación mecánica presentando en los primeros días hiponatremia e insuficiencia renal aguda. A los 15 días aparecen placas subcutáneas induradas en zonas de presión y declive que sugieren en ecografía acúmulos de grasa. Posteriormente en la Sección de Neonatología se detectan cifras altas de tensión arterial de forma intermitente y niveles de calcio iónico elevados (1,45-1,52 mmol/l). En bioquímica sanguínea presenta hipercalcemia (13,5 mg/dl) junto a hipercalciuria. Estas cifras aumentan en sucesivos controles, presentando además niveles de PTH (Parathormona) indetectables y de 25-hidroxivitaminaD3 en límites altos. En ecografía hiperecogenicidad compatible con nefrocalcinosis. Se realiza biopsia de lesiones cutáneas siendo el diagnóstico paniculitis lobulillar con necrosis grasa subcutánea. Se inició tratamiento de la hipercalcemia aguda y en la evolución se produce desaparición de lesiones cutáneas y normalización de la calcemia y la PTH persistiendo la hiperecogenicidad renal.
Discusión: La necrosis grasa subcutánea es una causa muy poco frecuente de hipercalcemia neonatal. La necrosis grasa subcutánea aparece en neonatos a término o postermino con historia de sufrimiento perinatal apareciendo generalmente en las dos primeras semanas de vida. Su asociación con hipercalcemia se produce aproximadamente en un 15% de los casos y puede empeorar el pronóstico por la posibilidad de desarrollar nefrocalcinosis y otras complicaciones. Se debe realizar el diagnóstico diferencial de la necrosis grasa subcutánea con otras lesiones entre las que hay que destacar escleredema neonatorum, lesiones fibrosas, infecciones del tejido subcutáneo, etc. de las que puede diferenciarse por la historia clínica, nacimiento, aparición de las lesiones y confirmarse por la biopsia.
P73 MEGACOLON TÓXICO POR CLOSTRIDIUM DIFFICILE. 16:10 h
Esther García Requena, Marta Cruz Cañete, José María Lloreda García, Salvador Ariza Aranda, Marta Suau Anechina, Gemma Colomé Rivero, Pascual Caballero Fernández, Tomás Sánchez Tamayo, Manuel García del Río, Antonio Jurado Ortiz
Hospital Materno Infantil Carlos Haya, Málaga.
Caso clínico: RNPT, AEG (27 /1160 g), ingresa en la UCIN por anoxia perinatal tras parada cardíaca al nacimiento que requirió reanimación profunda. A su ingreso: Mediano estado general. Mala perfusión periférica y pulsos débiles. Inicialmente shock cardiogénico que precisó drogas vasoactivas y expansión de volumen. Aunque tenía anoxia perinatal no presentó lesiones de isquemia cerebral en las ecografías de cráneo realizadas. A nivel respiratorio SDR tipo I grave que precisó ventilación mecánica agresiva, CPAP mononasofaringea y oxígeno en incubadora hasta los 12 días de vida. Pausas de apnea que requirieron tratamiento con Cafeína y que aumentaron coincidiendo con el cuadro de afectación intestinal expuesto a continuación. Estando con alimentación enteral, a los 23 días de vida presenta deposiciones hemáticas, distensión abdominal mostrándose en la Rx abdomen neumatosis intestinal por lo que se instaura tratamiento con clindamicina, amikacina y reposo digestivo con nutrición parenteral exclusiva, mejorando clínica y radiológicamente. Después de 14 días de antibioterapia por el cuadro de Enterocolitis Necrosante y habiendo alcanzado de nuevo una alimentación enteral completa presenta un cuadro de marcada distensión abdominal y ausencia de deposiciones. Las Rx seriadas descartan perforación intestinal y muestran una marcada dilatación de asas intestinales sin neumatosis. Sospechando un nuevo proceso infeccioso, resistente a los antibióticos previos, se inicia tratamiento con imipenem y vancomicina previa extracción de cultivos. Sin mejoría clínica y sin realizar deposiciones se recibe como positivo la presencia de esporas de Clostridium difficile en heces siendo diagnosticado como Megacolon Tóxico por este germen. Se procede a la retirada de antibióticos y se inicia metronidazol iv eligiendo esta vía por el íleo que presenta, desapareciendo la distensión abdominal e iniciando deposiciones. Continúa con metronidazol oral, con buena evolución tanto clínica como radiológicamente.
Conclusiones: Esta entidad aunque poco frecuente debe tenerse en cuenta ante procesos que cursen con distensión de asas intestinales e íleo paralítico, especialmente si han estado sometidos a antibioterapia previa, fundamentalmente clindamicina. La búsqueda de esporas en heces puede además sugerir la etiología.
P74 DIFERENCIAS PERINATALES EN RELACIÓN CON EL PESO DEL RECIÉN NACIDO. 16:15 h
Nuria del Pozo Guisado, José M. de Tapia Barrios, Gema Simon Escanez, Inmaculada Martínez Marín, Manuel Casanova Bellido
Facultad de Medicina, Cádiz y Hospital Universitario de Puerto Real, Cádiz.
Objetivo: Analizar las diferencias perinatales en relación con el peso al nacimiento de los recién nacidos en nuestro medio.
Material y métodos: Se estudian todos los recién nacidos en nuestro hospital durante el último cuatrimestre, recogiéndose un total de 844 historias. Se considera como variable dependiente el peso de los RN dividido en 3 grupos de < 2.500, 2.500-4.000 y > 4.000, y como variables independientes los datos prenatales y neonatales recogidos de cada historia.
Resultados: Menores de 2.500: Edad materna (EM) media 31,5 años. Gestación 1ª el 42%, 2ª el 25%, 3ª el 20% y ≥ 4ª el 12%. Presentación cefálica 77%, nalgas el 12%, podálica el 5% y transversa el 5%. Parto vaginal el 57% y cesárea el 42%. Serología negativa un 87%, VHB+ un 2,5% y Estreptococo+ un 10%. Sexo masculino 50% y femenino 50%. Edad gestacional (EG) media 35,48 sem. Longitud media 45,2 cm. Apgar medio 6,9/8,5. Días de ingreso medio 12,68d.
2.500-4.000: EM media 30,14 años. Gestación 1ª 46,2%, 2ª 34,5%, 3ª 11,5% y ≥ 4ª 7,8%. Presentación cefálica 95,2%, nalgas 3,2%, podálica 0,3% y transversa 1,3%. Parto vaginal 82,4% y cesárea 17,6%. Serología negativa 76,5%, VHB+ 0,4%, VHC+ 0,5% y Estreptococo+ 22,6%. Sexo masculino 42,4% y femenino 47,3%. EG media 39,4 sem. Long. Media 50,2 cm. Apgar medio 8,0/9,2. Días de ingreso medio 2,4d.
Mayores de 4.000: EM media 30,4 años. Gestación 1ª 31,9%, 2ª 46,8%, 3ª 14,9% y ≥ 4ª 6,4%. Presentación cefálica en el 100%. Parto vaginal 80,9% y cesárea 19,1%. Serología negativa 83%, VHB+ 2,1% y Estreptococo+ 14,9%. Sexo masculino 83% y femenino 17%. EG media 40,5 sem. Longitud media 53,2 cm. Apgar medio 8,1/9,2. Días de ingreso medio 2,38d.
Comentarios: Estos resultados nos permiten establecer algunas características maternas y neonatales directamente relacionadas con el peso del recién nacido, tales como el número de cesáreas, la edad materna, la historia obstétrica y patología neonatal. Destacar la escasa influencia del tabaco dado el escaso número de madres fumadoras durante la gestación.
P75 HIPERGLICINEMIA NO CETÓSICA DE PRESENTACIÓN NEONATAL. 16:20 h
Sara de Murcia Lemauviel, Cristina Montahud Posada, María Jesús Ferrández Berenguer, Carolina Vizcaíno Díaz, Josep Mut Buigues, Christian Neipp Lindenau, Encarnación Paya Abad, Fernando Vargas Torcal
Hospital Universitario de Elche, Alicante.
La hiperglicinemia no cetósica (HGNC) es un error congénito del metabolismo de la glicina de aparición infrecuente y con una importante repercusión sobre el SNC.
Caso clínico: Neonato varón con 6 horas de vida que ingresa por vómitos iterativos objetivándose un cuadro de letargia e hipotonía progresivas. A los 2 días presenta mioclonías generalizadas que responden sólo inicialmente al tratamiento con fenobarbital. Se observan frecuentes episodios de hipo. Al 5º día aparecen apneas de repetición que, sobre un cuadro severo de depresión neurológica, requiere ventilación asistida. Se trata de un recién nacido a término, de peso adecuado, producto de un embarazo controlado sin incidencias. Nace mediante cesárea por desproporción pélvico-cefálica. Apgar 9/10. Primer hijo de padres no consanguíneos, sin patología aparente. No refieren antecedentes familiares de interés. Ante dichos datos anamnésicos y signología neurológica de comienzo precoz, se inicia despistaje de metabolopatía congénita. El único hallazgo significativo es una elevación de la glicina tanto en plasma (1218 pmol/ml) como en LCR (273 pmol/ml) con un cociente glicina LCR/plasma de 0,22 que confirma el diagnóstico de HGNC. En la ecografía y RMN cerebrales se detecta una agenesia del cuerpo calloso. Se inicia el tratamiento con benzoato sódico, dextrometorfán, piridoxina, ácido fólico, carnitina y diacepam. Al 6º día comienza un progresivo aumento de la actividad espontánea y del tono muscular que posteriormente permite la retirada de la ventilación asistida. Días después se logra el control de las mioclonías. Persiste una ausencia de fijación de la mirada con nistagmo, leve somnolencia e hipotonía. A los 2 meses de vida, coincidiendo con bronquiolitis intercurrente, se aprecia un deterioro neurológico con reaparición de las convulsiones. En el EEG se observa una patrón de hipsarritmia por lo que asociamos vigabatrina con una respuesta parcial. Actualmente manifiesta una depresión neurológica profunda con hipotonía generalizada e hiperreflexia osteotendinosa.
Conclusiones: La HGNC neonatal provoca una severa afectación sobre el SNC en desarrollo aún no evitable por completo con el tratamiento actual. Por tanto resulta de vital importancia el consejo genético a los padres de los pacientes con la enfermedad.
P76 ASIMETRÍA HEMICORPORAL. SÍNDROME DE RUSSEL SILVER. 16:25 h
Yolanda Herránz Sánchez, José Luis Mestre Ricote, Pilar Pérez Yuste, Jorge Vilaplana Cantó, Amparo Gómez Granell, Ana de la Vega Santamaría, Eva M. García Cantó, Antonio Iranzo Burillo, Christian Squittieri, Sarai Fierro Sánchez
Hospital Marina Baixa de Villajoyosa, Alicante.
Introducción: El síndrome de Russel Silver es un cuadro polimalformativo caracterizado por hiposomía pre y postnatal, macrocefalia relativa y asimetría hemicorporal entre otros rasgos fenotípicos. Al nacimiento pueden faltar algunos de los rasgos característicos.
Caso clínico: RN varón de 38 semanas con peso < P10 y talla en P10 y Perímetro cefálico en P10-25. Destaca lateralización corporal a la derecha con asimetría craneofacial y evidente hiposomía de la mitad izquierda del cuerpo tanto en longitud (2 cm menor) como en diámetro de ambos miembros (1 cm). Presenta surco simiesco en mano derecha sin clinodactilia del 5º dedo. Leve hipotonía global con mejoría progresiva. No presenta alteraciones hematológicas ni bioquímicas. Estudio radiológico incluídas ecografías cerebral y abdominal normales, salvo acortamiento de los huesos largos de hemicuerpo izquierdo.
Discusión: La presencia de hiposomía hemicorporal es muy sugestiva de Síndrome de Russel Silver. Como en nuestro caso la afectación de la talla puede no ser evidente al nacer, así como otros rasgos fenotípicos. De naturaleza generalmente esporádica se ha asociado a disomía uniparental materna del cromosoma 17 (locus 17 q 25). Generalmente no asocia retraso mental. Evolutivamente presenta retraso del crecimiento con tallas inferiores a 1,52 cm y problemas del metabolismo hidrocarbonado. El tratamiento es multidisciplinar incluyendo el consejo genético. El uso de GH sintética está sujeto a controversia.
P77 ABSCESO CEREBRAL EN NEONATO TRAS SEPSIS POR LISTERIA MONOCYTOGENES. 16:30 h
Javier Blumenfeld Olivares, Luis Fernando Aybar, Juan Arnáez Solís, Julián Torres Mohedas, Marta Ortega Molina, María Arriaga Redondo, Rebeca Villares Alonso
Complejo Hospitalario de Móstoles, Madrid.
La Listeria monocytogenes es un coco bacilo Gram (+) con tropismo por la placenta y el S.N.C. En la gestante se manifiesta con fiebre y síntomas gripales o digestivos poco relevantes. La infección perinatal produce abortos, prematuridad, sepsis, meningitis o muerte fetal. Presentamos un caso clínico de sepsis precoz por Listeria monocytogenes con fallo multiorgánico y abceso cerebral.
Caso clínico: Padres jóvenes y sanos sin hábitos particulares de alimentación, embarazo bien controlado y de curso normal hasta las 32 semanas de gestación cuando la madre presenta dolores difusos musculares y decaimiento con disminución de los movimientos fetales dos días antes del nacimiento. Se realiza cesárea por registro patológico, líquido meconial, Apgar 9/10. En las primeras horas de vida evoluciona a shock séptico grave con fallo multiorgánico, cuagulopatía y hemorragia pulmonar. Recibe tratamiento con ventilación mecánica (convencional y VAFO) surfactante, transfusiones, drogas vasoactivas, y antibióticos (Ampicilina a 300 mg/kg/día y Gentamicina). A las veinticuatro horas de vida crisis convulsivas focales y generalizadas que ceden con anticomiciales. Ecografía de cerebro a las 33 horas de vida normal, a los 7 días hemorragia grado tres con dilatación ventricular. A las 2 semanas de vida se realiza R.M.N. con contraste y difusión donde se visualiza hidrocefalia tabicada, hemorragia de plexos coroideos e intraventricular y una imagen redondeada con captación periférica en fosa posterior compatible con abceso. La exploración neurológica es anormal, reflejo de moro incompleto, hipotonía axial y pobre respuesta a estímulos. Al mes de vida se traslada a una unidad de neurocirugía para derivación V.P. por hidrocefalia progresiva. En la R.M.N. realizada a los 45 días de vida se observa disminución de la lesión redondeada de fosa posterior. La exploración neurológica a los 4 meses de vida es anormal, presentando aún reflejos arcaicos y un pobre seguimiento visual.
Conclusiones:1) La sepsis precoz por Listeria monocytogenes es una infección grave que compromete la vida y debe sospecharse en prematuros con corioamnionitis y líquido meconial. 2) Los abscesos cerebrales descritos en adultos inmunocomprometidos pueden agravar la evolución de la enfermedad, existen muy pocos casos neonatales descritos.
P78 EXTRASÍSTOLES AURICULARES FETALES: ¿SIEMPRE BENIGNAS?. 16:35 h
Alzira da Glória Sarmento, Yolanda Peña López, César Ruiz, Mª Queralt Ferrer Menduiña, Dimpna Albert, Anna Fina Martí
Hospital Materno Infantil Vall d'Hebron, Barcelona.
Introducción: Las extrasístoles auriculares (EA) fetales son relativamente frecuentes, consideradas de naturaleza benigna y generalmente autolimitadas en las primeras 24 h de vida. Sin embargo, en el 1% de los casos se asocian a un episodio de taquicardia paroxística supraventricular (TPSV), dando lugar generalmente a una clínica insidiosa de palidez, irritabilidad, taquipnea, hipersudoración y quejido. Presentamos el caso de un neonato con arritmia e inestabilidad hemodinámica comenzada en los primeros 20 minutos de vida.
Caso clínico: Gestación controlada. Diabetes gestacional en tratamiento con dieta. Detección de arritmia fetal (EA) a las 34 semanas, con corazón estructuralmente normal. Parto distócico (fórceps) a las 38 semanas. Aguas teñidas. Peso: 4.880 gr. Talla: 54 cm PC: 34 cm. Apgar 9/10. De la exploración física al nacimiento destacaba la presencia de quejido, ligero tiraje sub e intercostal y unos tonos arrítmos a la auscultación (150x´), así como una parálisis braquial derecha. Durante su traslado a la Unidad de Neonatos la paciente presentó de manera súbita un cuadro de inestabilidad hemodinámica, cianosis marcada y acidosis metabólica grave. Se instauró soporte ventilatorio, inotrópico y corrección de la acidosis, obteniéndose cierta mejoría de la oxigenación. Rx de tórax: Silueta cardíaca y parénquima pulmonar normales. Ecocardiografía: Corazón estructuralmente normal. Disminución marcada de la contractibilidad cardíaca. Ductus arterioso con shunt bidireccional. ECG: Complejos QRS estrechos a 240x´. Muesca negativa sobre la onda T, compatible con TPSV. Se administró adenosina ev, presentando una recuperación inmediata de la tensión arterial y saturación de oxígeno al revertir a ritmo sinusal tras el segundo bolus (100 mcgr/kg). Posteriormente se inició digitalización lenta (DDT 0,035), constatándose extrasístoles auriculares autolimitadas en las primeras 24 horas de vida y elevación de las enzimas cardíacas sin otros signos analíticos de sufrimiento fetal. Ecografía cerebral y EEG normales.
Conclusiones: Destacar la presentación precoz y atípica de la TPSV. Como posibles factores predisponentes se incluyen las EA fetales y la hipoxia periparto. Importante repercusión hemodinámica y de oxigenación dificultando la adaptación a la vida extrauterina. Ratificar la adenosina como primera opción de tratamiento, aun en presencia de inestabilidad hemodinámica.
P79 PARÁLISIS DIAFRAGMÁTICA EN UNA UNIDAD NEONATAL. 16:40 h
Susana Elena Zeballos Sarrato, Sara Martín Ureña, Begoña Arias Novas, M. Luisa Serrano Gómez, Carmen Fernández, M. Luisa Franco Martínez, Ester Sanz López, Belén Bernardo Atienza
Hospital General Universitario Gregorio Marañón, Madrid y Hospital Universitario del Río Hortega, Valladolid.
Introducción: La parálisis diafragmática (PD) es una patología poco habitual. Puede deberse a una lesión anatómica o fisiológica del nervio frénico.
Material y métodos: Análisis retrospectivo de los niños ingresados en nuestra unidad entre el año 2000 y 2003
Resultados: De los 3.135 niños ingresados durante este período 11 niños se han diagnosticado de PD (0,35%), siendo 6 izquierdas y 5 derechas. De estos, 7 son varones y 4 mujeres. Del total de PD, 7 son pacientes cardiópatas lo cual representa un 4,9% de incidencia respecto al total de ingresos por cardiopatía. En 4 de los niños el diagnostico ha sido casual. 5 niños sufrieron empeoramiento respiratorio (3 fracasos de extubación). En dos de los niños había existido traumatismo durante el parto y en otro se diagnosticó en un control de quilotórax. En los pacientes cardiópatas el momento del diagnóstico ha sido entre el segundo y decimotercer día postcirugía, siendo la ecografía el principal método diagnóstico. Del total de niños con PD, han precisado tratamiento quirúrgico un 54,4%. No se han visto complicaciones derivadas de la plicatura diafragmática.
Conclusión: La PD es una causa importante de fracaso de extubación en el postoperatorio cardíaco, precisando tratamiento quirúrgico (plicatura) en un 71% de los estos casos, y en el 50% de los niños sin patología cardíaca. El tratamiento quirúrgico precoz en los pacientes con mala evolución respiratoria, mejora el pronóstico a corto plazo.
P80 ESTUDIO COMPARATIVO DE LOS EPISODIOS DE SEPSIS NOSOCOMIAL (SEPSIS CLÍNICA VERSUS SEPSIS CON HEMOCULTIVO POSITIVO) EN PREMATUROS < 1.500 g. 16:45 h
Sonia Corral Arboledas, M. Amalia Zuasnabar Cotro, Montserrat Gispert-Saüch Puigdevall, Verónica Pérez Herrera, Beatriz Balsera Baños, José Luis Simón Riazuelo
Hospital General de Granollers, Barcelona.
Introducción: La sepsis nosocomial (SN) es una de las causas más importantes de morbimortalidad en los recién nacidos de muy bajo peso. Conocer la incidencia y las características de los episodios SN en una determinada Unidad Neonatal permite implantar medidas orientadas a su prevención y tratamiento.
Objetivo: Comparar los episodios de SN con hemocultivo positivo (SHP) y los episodios de sepsis clínica (SC) de los prematuros < 1.500 g ingresados en la Unidad Neonatal del Hospital General de Granollers.
Material y métodos: Estudio retrospectivo y descriptivo realizado entre enero de 1992 y abril de 2003. Se revisaron las historias clínicas de 71 prematuros < 1.500 g supervivientes a los 3 días de vida, recogiéndose variables de la población estudiada y características clínicas y analíticas de los episodios de SN. Se definió SN a partir del tercer día de vida por: hemocultivo y/o LCR positivos o clínica compatible. Se compararon las características de los episodios de SC con los episodios de SHP.
Resultados: Características de los 71 RNPr < 1500 gr: -EG 30 s. (25-37 s), PN 1184 gr (560-1480 gr), reanimación profunda en 16 (22%), antibióticos previos a la sepsis en 37 (52%), ventilación mecánica en 24 (34%), NPT en 57 (80%), catéter umbilical en 20 (28%), catéter percutáneo en 52 (73%). Se han analizado 54 episodios de SN en 37 RNP. 21 (38,9%) cursaron con hemocultivo negativo y 33 (61,4%) con hemocultivo positivo. La media de inicio de los episodios de las SC fue de 14.5 días (3-27 días) y las de SHP 26 días (3-48 días). Las SC se presentaron con clínica leve en 16 casos (76%), moderada en 2 casos (9,5%) y grave en 3 casos (14,2%) que incluyen un exitus. Las SHP se manifestron con clínica leve en 20 casos (60%), moderada en 7 (21%) y grave en 6 (18%). Los síntomas más frecuentes de las SC y las SHP fueron los respiratorios (16/23), los digestivos (7/7) y otros (6/12) en los que hemos incluido fiebre, taquicardia... Los neutrófilos totales 10673/9275 y la PCR 15/16 no mostraron diferencias significativas. Los gérmenes más frecuentemente aislados en las SHP fueron: S. Epidermidis 26 (78%), E. Coli 3 (9%), Cándida 2, Klebsiella 1, Estreptococo grupo B 1.
Conclusiones:1) El 38,9% de los episodios de SN fueron con hemocultivo negativo. 2) La media de inicio de las SC fue 12 días antes que en las SHP. 3) La clínica grave se presentó más frecuentemente en las SHP.
P81 TRATAMIENTO CON IBUPROFENO ORAL PARA EL CIERRE DEL DUCTUS ARTERIOSO PERSISTENTE EN RECIÉN NACIDOS PRETÉRMINO. 16:50 h
Luis Arruza Gómez, Diego López de Lara, Esther Vaquero Sosa, Elena del Castillo Navío, Esther de Marco Guilarte, M. Isabel Armadá Maresca, Eulalia Mariscal Ramos, Tomás Alonso, José Martínez Orgado, Manuel Moro Serrano
Hospital Clínico San Carlos, Madrid.
Antecedentes: El ibuprofeno se ha consolidado como una alternativa a la indometacina para el cierre del Ductus Arterioso Persistente (DAP) en recién nacidos pretérmino (RNPT), con similar eficacia pero con menores efectos secundarios, especialmente sobre la circulación renal, esplácnica y cerebral. Recientes trabajos han sugerido que la administración oral del ibuprofeno es igual de eficaz y segura que la intravenosa.
Objetivo: Se presentan los resultados preliminares con 2 RNPT tratados con ibuprofeno oral para el cierre del DAP.
Material y método: En ambos pacientes se diagnosticó el DAP mediante ecocardiografía, tras apreciarse soplo característico. Se consideró al tratamiento ante el deterioro respiratorio, y tras comprobar una ratio AI/Ao > 1,5. El Paciente 1 (EG: 28+2 sem, peso 1.100 g) tenía 7 días de vida, precisaba ventilación mecánica con MAP 7,4 y FiO2 0,4, y presentaba una Creatp de 1,8 mg/dL; la ecografía cerebral mostraba una hemorragia intraventricular grado I bilateral. Tras 1 dosis de ibuprofeno 10 mg/kg oral se comprobó el cierre del DAP en las siguientes 24 h; la creatininemia descendió hasta valores normales en la siguiente semana, y los controles de neuroimagen no mostraron progresión de la hemorragia cerebral. El Paciente 2 (EG: 27+4 sem, peso 700 g) tenía 3 días de vida, precisaba ventilación mecánica con MAP 9,64 y FiO2 0,23, y presentaba una Creatp de 1,3 mg/d, y 138.000 plaquetas; la ecografía cerebral fue normal. Tras el tratamiento, se comprobó el cierre del DAP en 24 h; la Creatp fue de 0,7 mg/dL y las palquetas 180.000 a las 48 h, y los controles posteriores de neuroimagen, normales. En ninguno de los casos se observaron efectos secundarios gastrointestinales.
Comentarios: el tratamiento con ibuprofeno ofrece una posibilidad eficaz y con pocos efectos secundarios para el cierre del DAP en RNPT. La vía oral es una alternativa sencilla e igualmente eficaz de administración del ibuprofeno.
P82 SÍNDROME DE KASSABAH MERRIT Y HEMANGIENDOTELIOMA KAPSIFORME HEPÁTICO. 16:55 h
Cristina Schuffelmann Gutiérrez, Izaskun Dorronsoro Martín, Marta Taida García-Ascaso, Mª Ángeles Caballero Martín, Eva Valverde Núñez, Rafael Hernández Serrano, Juan Carlos López Gutiérrez
Hospital Materno Infantil La Paz, Madrid.
Introducción: Se presenta el caso clínico de un neonato con hepatomegalia e insuficiencia cardíaca severa, realizándose un análisis de los posibles diagnósticos a considerar, así como de las nuevas perspectivas en su manejo.
Caso clínico: RN que inicia distrés respiratorio al nacimiento. AP: Embarazo controlado de curso normal. Edad gestacional 40 semanas. Parto: cesárea por gráfica patológica. Apgar 8/9.Rea -2. PRN: 4060. E.F: Alteración del estado general, cianótico de piel y mucosas, regular perfusión periférica, petequias generalizadas. Frec. cardíaca: 121 ACP: Soplo sistólico II/VI, latido hiperdinámico; buena ventilación bilateral. Abdomen: hepatomegalia que cruza línea media. Expl. Complementarias: Hemograma: Hb 11,4 mg/dl, Hto 32,9%, Leucos 13.600. Plaquetas 18.000 sin agregados. Coagulación: Actividad de protrombina 29,4%; INR 2,5; Tiempo de cefalina 39,9 seg; Fibrinógeno: 81 mg/dl. Dímero D: 32.000-64.000 mg/ml. Bioquímica: PCR: 31. Resto normal. Rx tórax: cardiomegalia. Eco Abdominal: masa vascular en lóbulo hepático izquierdo de 8 cm. de diámetro. RM: tumor vascular que afecta a lóbulo hepático izquierdo. Evolución: Se logra estabilización del paciente con ventilación mecánica, inotrópicos y transfusión de plasma fresco Ante la confirmación analítica de síndrome de Kassabach-Merrit se contempla como diagnóstico etiológico de la tumoración hepática el de hemangioendotelioma kaposiforme (HEK). Se instaura tratamiento con corticoides (5 mg/kg/día), con mejoría progresiva de la ICC, resolución de la coagulopatía, normalización de plaquetas y disminución del tamaño del tumor. Posteriormente se inicia pauta descendente de corticoides, manteniendo al alta tratamiento con prednisona a 2 mg/kg/día.
Conclusión: La aparición de síndrome de Kassabach-Merrit es patognomónica de HEKo de angioblastoma, y no debe ser confundida con la coagulopatía de consumo que afecta a otras anomalías vasculares en las que no hay atrapamiento plaquetario. El tratamiento con corticoides debe ser considerado como primera opción terapéutica, pudiendo considerar otros tratamientos como vincristina, IFNα, ticlopidina+ácido acetil salicílico o el quirúrgico como terapias alternativas si no se obtiene mejoría con la terapia corticoidea.
ATENCIÓN PRIMARIA Y PEDIATRÍA EXTRAHOSPITALARIA
P103 NEUMONÍA RECURRENTE: ¿FACTOR CAUSAL O CONSECUENCIA DEL ASMA INFANTIL?. 17:00 h
José Cristóbal Buñuel Álvarez, Anna Picas Jufresa, Alicia Lladó Puigdemont, Carmen Vila Pablos
Área Básica de Salud 4, Girona.
Antecedentes y objetivos: Se ha asociado el padecimiento de neumonía a una mayor incidencia de asma en la infancia. El objetivo de este trabajo es determinar: 1) si la neumonía recurrente (NR) es un factor de riesgo para el posterior desarrollo de asma infantil en comparación con el padecimiento de un solo episodio de neumonía-Neumonía No Recurrente (NNR)-; 2) Si los pacientes con asma infantil están más predispuestos a contraer NR comparado con los que padecieron NNR.
Métodos: Estudio de cohortes históricas. Se recogieron todos los episodios de neumonía diagnosticados en nuestro centro entre el 1 de enero de 1996 y el 30 de junio de 1999 (80 episodios en 64 niños menores de 15 años). Estadística: descriptiva (variables de tendencia central y dispersión, estimación de proporciones, Intervalos de Confianza del 95% (IC 95%). Análisis bivariante: χ2, estimación del Riesgo Relativo (RR) y su IC 95%. Se consideró NR el padecimiento de más de un episodio de neumonía durante el período de estudio.
Resultados: El 58,5% (IC 95%: 46,5%-70,4%) eran niñas. La edad media de los participantes fue de 52,8 meses (Desviación Estándar: 33,8 meses) sin que existieran diferencias entre sexos. La prevalencia de NR fue 38,6% (IC 95%: 15,5%-36,8%). El 64,7% de niños con NR desarrollaron posteriormente asma, en comparación con el 35,3% de niños con NNR (P = 0,00023, RR = 2,4, IC 95%: 1,23 a 4,57). El 27,8% de los niños con asma infantil previamente diagnosticado desarrollaron posteriormente NR en comparación con 23,3% de los pacientes con NNR (P = 0,71, RR = 1,08, IC 95%: 0,72 a 1,06).
Conclusiones: La NR parece constituir un factor de riesgo para el posterior desarrollo de asma infantil. La prevalencia previa de asma es también muy elevada en ambos grupos de estudio, muy por encima de las cifras ofrecidas por estudios epidemiológicos poblacionales españoles (10,1%-11,5%). Por ello es fundamental el estudio y control de los niños que padecen neumonía en busca de asma infradiagnosticado.
P104 NUTRICIÓN Y ANEMIA EN NIÑOS DE ORIGEN INMIGRANTE Y ESPAÑOL DE UN CENTRO DE SALUD. 17:05 h
Santiago Conde Barreiro, Amparo Fuertes Domínguez, José Luis Olivares López, Gracia M. Lou Francés, Ana Lázaro Aláez, Elena Javierre Miranda, Itziar Echevarría Matía, Guiomar Navarro Cabañas
Hospital Materno Infantil Miguel Servet, Zaragoza, Hospital Clínico Universitario Lozano Blesa, Zaragoza y Centro de Salud Delicias Sur, Zaragoza.
Antecedentes y objetivos: Estudiar los hábitos nutricionales, antropometría y parámetros relacionados con la anemia nutricional en los niños de origen inmigrante y español de entre 12 y 36 meses atendidos en una consulta de Atención Primaria.
Métodos: Se realizó valoración socioeconómica (incluyendo escala de Graffar), encuesta nutricional y antropometría en 27 niños (17 de origen inmigrante y 10 españoles) de edades comprendidas entre los 12 y los 36 meses, y analítica en 21 de ellos (hemograma, estudio del metabolismo férrico, vitamina B12 y/o ácido fólico según los casos). Se presenta el estudio descriptivo y comparativo de los datos obtenidos.
Resultados: La mayoría de los niños de origen inmigrante del estudio son ya nacidos en España. Al comparar ambas poblaciones se encontraron diferencias significativas en cuanto al estatus socioeconómico, si bien no encontramos en el área de salud estudiada familias de los niveles socioeconómicos más bajos. La edad de introducción de los diferentes grupos de alimentos también mostró diferencias significativas, así como en la toma de suplementos de vitamina D y flúor, mucho menor en la población inmigrante. El 50% de los niños inmigrantes de la muestra presentaron anemia (Hb < 11 g/dL), frente a un 14,3% de los niños españoles. También la ferropenia (ferritina < 12 ng/mL y/o IST < 15) se presentó en mayor proporción en los niños de origen inmigrante. No se encontraron diferencias en los parámetros antropométricos ni en los niveles de ácido fólico ni vitamina B12.
Conclusiones: Los niños inmigrantes del área de salud estudiada han asumido hábitos nutricionales muy similares a los de la población española, aunque muestran una mayor irregularidad en la introducción de los diferentes alimentos, y entre ellos es menos frecuente la toma de suplementos de vitamina D y flúor según las recomendaciones del pediatra. Los parámetros antropométricos y nutricionales estudiados en los niños inmigrantes son similares a los de los niños españoles, si bien siguen constituyendo un grupo de riesgo importante para el desarrollo de anemia ferropénica.
P105 PROGRAMA DEL NIÑO SANO, DENTRO DE LA ESTACION CLINICA DE ATENCIÓN PRIMARIA. ECAP. 17:10 h
Vicente Morales Hidalgo, Pere Ferret Mirabent, Julio Turmo, Juan Pericas, Cecilia Cruz
ABS Penedés Rural, Vilafranca del Penedés (Barcelona) y Instituto Catalán de la Salud, Barcelona.
La actividad diaria de los profesionales en asistencia primaria, pediatras y enfermeras, que se dedican a cuidar la salud de los niños, reparten su tiempo en dos actividades fundamentales: asistenciales y preventivas. Actualmente y cada vez de manera más importante está aceptado que todas las medidas preventivas efectuadas en los niños, influirán positivamente en la salud de este futuro adulto. La infancia es por tanto la etapa de la vida en la que resultan más eficaces las intervenciones preventivas y de promoción de la salud. La informática y sus recursos, progresivamente, empiezan a ser una de las herramientas básicas en todo el conjunto de actividades de los profesionales sanitarios. En nuestro ámbito de trabajo, dentro del Instituto Catalán de la Salud, se ha implantado entre los diferentes centros de atención primaria, una conexión de banda ancha, dando a los profesionales, una estación de trabajo clínico que se llama Estación Clínica de Atención Primaria (ECAP). Actualmente 410 centros ya disponen del ECAP y el número de usuarios supera los 5.000. Mediante el ECAP se dispone de la información clínica del paciente en la red de centros de atención primaria y hospitalaria. Nuestro trabajo ha sido adaptar el Programa del Niño Sano dentro de un medio diferente como es una red informática, trabajando en estrecha colaboración con los técnicos informáticos, dando soluciones innovadoras, prácticas y con criterios asistenciales. Nuestra filosofía ha sido: 1) Aprovechamiento de los recursos informáticos, como es el cálculo automático de percentiles con recursos gráficos y visuales. 2) Respetar la autonomía del pediatra y enfermera ya que ellos conocen a su población. 3) Desde una única y principal pantalla desarrollar toda la actividad, sin complicados circuitos. 4) Codificación útil. 5) No perder con la informática el concepto de globalidad ni de cronología del crecimiento en relación al niño.
En resumen hemos sintetizado múltiples datos, agrupándolos básicamente en Control del Desarrollo, tanto pondoestatural como psicomotor y nutricional, Cribaje de patologías prevalentes, Educación Sanitaria y Vacunación, creando una base para crecer en el futuro.
P106 SUBLUXACIÓN C1-C2 EN UNA NIÑA DE 2 AÑOS Y MEDIO. SÍNDROME DE GRISEL. 17:15 h
Patricia Basteró Miñón, Ana M. Romero Montero, Aizpea Echebarría Barona, Marta Suárez Rodríguez, Rocío Sánchez-Carpintero Abad, Valentín Alzina de Aguilar
Clínica Universitaria de Navarra, Pamplona (Navarra).
Introducción: Presentamos el caso de una niña de 2 años y medio con subluxación atlanto-axial en el contexto de una infección faríngea por Streptococcus pyogenes y otitis seromucosa bilateral.
Caso clínico: Niña de 2 años y medio que consulta por una contractura cervical paroxística e intermitente, dolorosa a la palpación y con limitación de la movilidad del cuello en los diferentes planos de 3 semanas de evolución. Bajo tratamiento con Ibuprofeno y Tetrazepam vía oral las dos semanas previas a la consulta, no refiere mejoría. En la exploración se objetiva una limitación de la movilidad del cuello en todos los planos, siendo más acusada hacia el lado izquierdo por dolor. Presenta una actitud en ligera flexión del cuello hacia la izquierda. Orofaringe con amígdalas hipertróficas e hiperémicas. En la otoscopia se observan mínimos niveles hidroaéreos bilaterales. Resto de la exploración por aparatos normal. En controles evolutivos destacan una intensidad y posición cambiantes de la tortícolis, encontrándose afebril y con buen estado general en todo momento. La analítica realizada es anodina, con una PCR de 1,6 mg/dl y hemograma normal. Se aísla Streptococcus pyogenes en cultivo faríngeo. Radiografía de columna cervical no valorable debido a la posición del cuello de la paciente. La resonancia magnética de columna cervical muestra un engrosamiento de las estructuras músculo-ligamentosas a nivel de la articulación C1-C2, cuya morfología y señal de resonancia es compatible con una afectación inflamatoria activa. Así mismo se aprecia la existencia de una otitis bilateral, de predominio izquierdo, y un engrosamiento de la mucosa de ambos senos maxilares. Se excluye una alteración ósea del raquis cervical y de la charnela occipito-vertebral. La Gammagrafía ósea descarta una patología poliarticular inflamatoria aguda. Resolución con Penicilina oral, Ibuprofeno, collarín cervical y fisioterapia-rehabilitación.
Discusión: El Síndrome de Grisel es una afección infrecuente, caracterizada por una subluxación C1-C2 sin antecedente traumático ni enfermedad ósea subyacente, que ha sido descrita mayoritariamente en niños. La hiperemia provocada por una inflamación nasofaríngea puede debilitar los ligamentos alar y transverso así como las cápsulas articulares llevando a una inestabilidad atlanto-axial. Un tratamiento precoz y adecuado es esencial para prevenir secuelas permanentes.
P107 DATOS CLÍNICOS COMO PREDICTORES DE SENSIBILIZACIÓN ANTE SOSPECHA DE ALERGIA. 17:20 h
Fernando Oliver Jiménez, Mónica Mayoral, Rosario Vallejo, Mirian Gallego, Javier Soriano, Luis Antonio García Llop, Rafael Pamies, Ángel Mazón Ramos, Antonio Nieto García
Hospital Infantil La Fe, Valencia.
Introducción: Los cuadros clínicos debidos a alergia tienen síntomas que no son específicos, y para decidir si remitir a un paciente a estudio especializado, se valoran frecuentemente datos clínicos de sospecha.
Material y métodos: En 106 niños con sospecha de alergia se valoraron datos clínicos en Atención Primaria con una aplicación informática (Examiner®), en condiciones de vida real. Tras estudio individualizado en consulta especializada, a los pacientes con tests cutáneos > 1+ y/o RAST-CAP > 0,35 U/mL se les consideró sensibilizados. Esta sensibilización se usó como patrón oro para determinar el valor diagnóstico de los datos analizados, que fueron antecedentes familiares, signos menores, estigmas de alergia, y rasgos clínicos de los síntomas.
Resultados: Los antecedentes familiares, tanto juntos como separados no fueron significativamente diferentes entre sensibilizados y no sensibilizados (áreas curva ROC: 0,47-0,53). Signos menores como tos nocturna, tos con esfuerzos físicos, lagrimeo y saludo alérgico son bastante específicos de alergia, aunque poco sensibles (ROC: 0,54-0,60), al igual que estigmas atópicos, como hipertrofia de cornetes, surco nasal transversal, o pliegue de Dennie-Morgan (ROC: 0,53-0,55). Entre los rasgos clínicos, la relación temporal entre exposición alergénica y síntomas tuvo la mejor curva ROC (0,63), y combinado con otros rasgos (tabaco, prematuridad, evolución, asistencia a guardería, estacionalidad, exposición a animales) tuvo una curva ROC de 0,74.
Conclusiones: Ante síntomas sospechosos de alergia los datos clínicos aislados no son buenos predictores de sensibilización. La combinación de varios de ellos supone una mejora, aunque siguen dando información modesta. Se necesitan mejores predictores en Atención Primaria para tomar decisiones.
P108 EDAD Y ANALÍTICA PARA PREDECIR SENSIBILIZACIÓN EN NIÑOS CON SOSPECHA DE ALERGIA. 17:25 h
Fernando Oliver Jiménez, Mónica Mayoral, Luis Antonio García Llop, Amparo Asensi Alcoverro, Carmen Granados, Luis Caballero, Rafael Pamies, Ángel Mazón Ramos, Antonio Nieto García
Hospital Infantil La Fe, Valencia.
Introducción: La remisión para estudio de un niño con síntomas de posible etiología alérgica se basa en ocasiones en datos analíticos comúnmente asociados con alergia.
Material y métodos: En 106 niños con sospecha de alergia remitidos a consulta especializada, se determinaron eosinofilia sanguínea absoluta y porcentual, IgE sérica total en U/mL y en desviaciones estándar (d.e.), y Phadiatop infant®. Los pacientes con tests cutáneos > 1+ y/o RAST-CAP > 0,35 U/mL fueron considerados sensibilizados. Esta sensibilización se usó como patrón oro para determinar el valor diagnóstico de los datos analíticos mencionados para predecir sensibilización.
Resultados: El área bajo la curva ROC de la edad y de los datos analíticos por separado, y combinando la edad con los distintos datos analíticos que por regresión logística ofrecían información sinérgica con la edad fue:
Conclusiones: De modo aislado la edad es el predictor con mejor valor diagnóstico. La IgE sérica total y el Phadiatop son sinérgicas con la edad, no así la eosinofilia. Combinada con la edad y el Phadiatop, la IgE sérica total en desviaciones estándar es de más valor que en U/mL.
P109 VALOR DIAGNÓSTICO DE PHADIATOP INFANT® COMO CRIBAJE DE SENSIBILIZACIÓN ALERGÉNICA. 17:30 h
Fernando Oliver Jiménez, Mónica Mayoral, Rosario Vallejo, Mirian Gallego, Juan Ignacio Mascuñan Díaz, Luis Caballero, Rafael Pamies, Ángel Mazón Ramos, Antonio Nieto García
Hospital Infantil La Fe, Valencia.
Introducción: El test Phadiatop infant® es un test que detecta la presencia de anticuerpos IgE en suero frente a los alergenos más comunes en la población pediátrica. Su uso está recomendado como método de cribaje de sensibilización en niños con sospecha de alergia.
Material y métodos: En 102 niños con síntomas de posible etiología alérgica se realizó test Phadiatop, y después estudio alergológico individualizado por prick test y RAST-CAP frente a los alergenos que por anamnesis pudieran causar sus síntomas. Aquellos que presentaron prick test con área de la pápula mayor del 25% del área de la histamina y/o RAST-CAP > 0,35 U/mL se consideraron sensibilizados.
Resultados: Se dieron resultados positivos para Phadiatop infant® en 44 de 50 niños sensibilizados y en 19 de 52 niños no sensibilizados. Sus valores diagnósticos son: sensibilidad 88%, especificidad 63%, valores predictivos positivo 70% y negativo 85%. Resultados positivos, por grupos de alergenos, se dieron en niños sensibilizados a: ácaros 94%, Alternaria 93%, pólenes 96%, perro y/o gato 100%, alimentos 83%, conjunto de todos los inhalantes 89%.
Conclusiones: La facultad de Phadiatop infant® de detectar sensibilización es muy alta frente a los alergenos más comunes. Existe un 12% de pacientes sensibilizados que no identifica. Hay una proporción de 37% de falsos positivos, en niños que con los métodos disponibles actualmente no se consideran sensibilizados.
P110 ESTRUCTURA Y FUNCIONALIDAD FAMILIAR DE NIÑOS Y ADOLESCENTES CON PARÁLISIS CEREBRAL. 17:35 h
Martha A de la Cerda-Salazar, Hector Riquelme Heras, Francisco J. Guzman de la Garza, Fabiola Barron-Garza
Universidad Autónoma de Nuevo León, México, Instituto Nuevo Amanecer A.B.P., México y Hospital Universitario U.A.N.L., México.
Antecedentes: El Instituto Nuevo Amanecer, A.B.P. atiende a niños y adolescentes con parálisis cerebral (pc). La pc es la discapacidad física más común en la infancia.
Objetivo: Describir la estructura y la funcionalidad familiar en familias con niños con parálisis cerebral. Determinar un factor predictivo para eventos críticos.
Métodos: Utilizamos el Faces III (Family Adaptability and Cohesion Scales III) el cual es un instrumento validado para evaluar la funcionalidad familiar en términos de adaptabilidad y cohesión, los cuales son fundamentales para la predicción de la respuesta de la familia a la enfermedad y su adaptación a las enfermedades progresivas, recurrentes o crisis médicas agudas.
Resultados: Se estudiaron 146 pacientes con edad promedio de 4.2 años (±3,7), 89% niños, 57% hombres, 73% subsecuentes; el 66% de los pacientes son "no ambulatorios" (con silla de ruedas); del total, el 77% padecían cuadriplejía, y el diagnóstico fisiológico en el 60% es espástica. Composición familiar: 55% nucleares y 28% extensas. El número de integrantes en promedio es 5,3 (± 2), y el número de hijos 2,1 (± 1,1). FACES III: el 84% fue contestado por la madre, en cohesión se encontró que el 44% son relacionados, 25% aglutinados, 22% semirelacionados y 9% desligados, en adaptabilidad el 32% caóticas, 31% flexibles, 27% estructuradas y 10% rígidas; en general las familias en el 86% son funcionales y 14% disfuncionales; y de las familias funcionales el 56% están en "rango medio" y el 44% en "balanceadas".
Conclusiones: Los niños y adolescentes que acuden al Instituto Nuevo Amanecer, A. B. P. son portadores de discapacidad, siendo lo más común la cuadriplejía, espástica, no ambulatoria (con silla de ruedas). Estas familias en su mayoría son urbanas, arcaicas, con pocos hijos y se encuentran al cuidado de la madre, la mayor proporción son funcionales, y un poco más de la mitad se encuentran en riesgo de disfunción ante eventos críticos. En cuanto a cohesión están relacionadas, y en cuanto a adaptabilidad son caóticas y flexibles en igual proporción. La parálisis cerebral es un estado crónico y persistente que afecta no solo al niño y/o adolescente que se encuentra afectado por alguna causa, también afecta a todo el sistema familiar.
P111 ESTUDIO DE LA SITUACIÓN SOCIOSANITARIA DE LOS NIÑOS INMIGRANTES QUE ACUDEN A LA CONSULTA DEL CENTRO DE SALUD MUNICIPAL DE LOS DISTRITOS DE CENTRO Y ARAVACA. MADRID. 17:40 h
M. Teresa Pérez Álvarez, Concepción Brugera, M. Teresa Benítez Robredo, Carmen Merodio, Mercedes Sánchez, Antonio Santacruz, Ion Asolo, Yolanda Quintero, Francisca Sánchez del Aguila
Ayuntamiento de Madrid, Madrid.
Antecedentes y justificación: El Ayuntamiento de Madrid a través de su Programa de Atención al Niño de Riesgo Social, atiende a una población importante de niños hijos de inmigrantes. El presente trabajo pretende conocer la situación sociosanitaria de estos niños. Detectar la posible existencia de factores de estrés psicosocial u otros factores considerados de riesgo, a fin de propiciar intervenciones que minimicen el mismo.
Objetivo: Conocer la situación sociosanitaria de la población inmigrante que vive en los distritos de Centro y Moncloa de la ciudad de Madrid y acuden a la consulta de pediatría del Centro Municipal de Salud de Centro.
Metodología: Se realiza estudio epidemiológico descriptivo. Se estudian las historias clínicas de 430 niños atendidos en la consulta desde Enero 2001 a Diciembre de 2003. Se hace el análisis de 45 variables sociosanitarias de la población que acude a la consulta. Se realiza análisis de correspondencia mediante un paquete estadístico SPSS10.
Resultados: La población inmigrante representa al 83,3% de la población atendida en el Centro, el mayor porcentaje corresponde a familias latinoamericanas (72%), seguida de marroquíes (10%), y el resto de otros países de Europa del Este, Asia y África subshariana. El 54,2% de nuestra familias eran monoparentales y de las que tenían pareja el 8,3% tenían conflictos de pareja. El 6,3% habían sufrido malos tratos. El 27,1% de las madres eran adolescentes. Respecto al posible apoyo familiar que pudiera mitigar la situación de riesgo, nos encontramos que el 40,4% no tenía ningún apoyo, el 38,3% tenían escaso apoyo y sólo el 21,3% consideraban que tenían apoyo suficiente. El 42% comparten vivienda con extraños. La vivienda es inadecuada en el 62% de los casos, el 77% tienen unos ingresos familiares inferiores a 390e. Sólo el 5,5% tenía un trabajo estable.
Conclusiones: En las familias estudiadas observamos que existe una sumación de factores de riesgo social, que las hacen más vulnerables y pueden dificultar el normal desarrollo de estos niños, lo que obliga a seguir implementando programas de salud desde la estrategia del riesgo, así como a la realización de estudios de seguimiento que nos permitan medir el impacto de nuestras intervenciones.
P112 ERITEMA NODOSO EN NIÑO CON ANTECEDENTE DE GASTROENTERITIS POR SALMONELLA SPECIES. 17:45 h
Patricia Basteró Miñón, Patricia Romero Montero, Aizpea Echebarría Barona, Marta Suárez Rodríguez, Elena Santamaría Martínez, Sergio Aguilera Albesa, Marta Martín Izquierdo, David Lozano Díaz, Valentín Alzina de Aguilar
Clínica Universitaria de Navarra, Pamplona (Navarra).
Introducción: Presentamos el caso de un niño con lesiones sugestivas de eritema nodoso, asociadas a fiebre alta y con el antecedente reciente de una gastroenteritis secundaria a infección por Salmonalla species.
Caso clínico: Niño de 2 años y medio por proceso febril (39,2 ºC) de 12 horas de evolución acompañado de lesiones eritematosas, no pruriginosas en brazos y piernas que van en aumento. Las últimas 3 horas refiere dolor en extremidades inferiores. Gastroenteritis con coprocultivo positivo para Salmonella species 2 semanas antes. Actualmente presenta una deposición diaria con moco y sangre. En la exploración física destacan unas lesiones nodulares, intensamente eritematosas y confluyentes en cara anterior de tibia izquierda, dolorosas a la palpación con aumento de la temperatura local. En extremidad inferior derecha y extremidades superiores: lesiones papulo-eritematosas, que blanquean a la digitopresión, indoloras. No signos de flogosis articular, movilidad indolora. Resto de la exploración por aparatos normal. En la analítica realizada: PCR de 5 mg/dl y leucocitosis con fórmula normal. Afectación del tejido subcutáneo objetivada por radiología simple, la cual excluye la presencia de lesiones óseas. En coprocultivo continúa aislándose Salmonella species Grupo D1. Evolución favorable con tratamiento antiinflamatorio. Coprocultivo de control negativo.
Comentarios: El Eritema Nodoso es una paniculitis de etiología múltiple, caracterizada por la presencia de nódulos cutáneos y subcutáneos, eritematosos, dolorosos, no ulcerativos, en miembros inferiores de forma simétrica y, menos frecuentemente, en superiores. Puede ir acompañado de artralgias, fiebre, conjuntivitis, afectación del estado general y elevación de los reactantes de fase aguda. De patogenia no aclarada, se piensa que tiene una base inmunológica, asociándose a una gran variedad de procesos infecciosos y no infecciosos. En edad pediátrica sus causas más frecuentes son la tuberculosis, la enfermedad estreptocócica, fármacos, linfoma, sarcoidosis y enfermedad inflamatoria intestinal. Se trata de un proceso autoresolutivo que no deja secuelas. Aunque conocidos, son pocos los casos descritos en la literatura de asociación entre salmonelosis y eritema nodoso, de ahí nuestro interés por presentar este caso.
P113 VARICELA EN NUESTRO MEDIO. 17:50 h
Luis Antonio García Llop, Amparo Asensi Alcoverro, Pilar Coll Más, M. del Carmen Grafiá Juan, Inés Costa Alacer, M. Asunción Ramada Benedito
Centro de Salud de Manises, Valencia y Centro de Salud Ingeniero Joaquín Benlloch, Valencia.
Introducción: La varicela es la primoinfección por el virus varicela-zóster. El aumento de la incidencia en el último año y la disponibilidad de una vacuna para su prevención nos ha llevado a repasar su epidemiología en los últimos 11 años.
Material y métodos: Se recogen los casos de varicela entre 1993 y 2003 atendidos en el centro de salud de Manises (26.000 habitantes a 6 Km de Valencia capital) donde trabajan cinco pediatras que cuidan a 4.013 niños hasta 14 años.
Resultados: Se recogen 1959 diagnósticos de varicela con una media de edad de 4,9 ± 2,9 años (66,3% entre 2 y 6 años; 35 casos en menores de 1 año). En el período de estudio se han producido dos picos en los años 1998 y 2003 donde se alcanzó una incidencia del 10,8% y 12,4% de toda la población hasta 14 años (31,4% y 30,1% en niños de cuatro años, respectivamente). Las complicaciones han sido poco importantes. No ha habido fallecidos y ha ingresado el 0,19%. Ha surgido alguna complicación en los 15 días desde el inicio de la varicela en el 3,9% de los casos (afectación ocular en el 0,56% y sobreinfección de las lesiones en el 0,19%). En la siguiente tabla exponemos el número de casos por meses y años:
Conclusiones: a) La varicela es una enfermedad infecciosa de mayor incidencia entre febrero y julio con picos en los años 1998 y 2003. Las complicaciones médicas han sido escasas y de poca gravedad.
P114 POBLACIÓN PEDIÁTRICA INMIGRANTE: TIEMPO DE ACCESO A LA SANIDAD Y CUMPLIMIENTO DE PROTOCOLOS. 17:55 h
Elisa de Frutos Gallego, Rosa M. Masvidal Aliberch, Beatriz Miguel Gil, Nieves Perez Romero, Cristina Pozo, Anna Ramirez Llarás
C.A.P. Dr. Lluis Saye, Barcelona.
Objetivo: Determinar el tiempo que transcurre entre la llegada a la ciudad y la primera visita de la población pediátrica (0 a 15 años) inmigrante al Centro de Atención Primaria (CAP). Determinar el grado de aceptación de un Protocolo de Atención al Niño Inmigrante (PAMI) utilizando como indicador la realización de las pruebas analíticas incluidas en el mismo.
Material y métodos: Estudio descriptivo retrospectivo. La muestra está integrada por todos los pacientes pediátricos inmigrantes de países de baja renta que habían realizado su primera visita en un CAP de una zona urbana de características socio-económicas deprimidas, del 31-5-2001 al 31-12-2003. El estudio se ha realizado mediante la revisión de las historias clínicas (HCAP). Se han excluido aquellos que no tenían HCAP activa en el momento de la revisión. Se determinaron las siguientes variables: fecha de llegada al país, edad del niño/a en el año de llegada, sexo, país de procedencia, fecha de la primera visita en el CAP, analítica sanguínea pedida, y realizada, estudio coproparasitológico pedido, y realizado. Se introdujeron los datos en el programa informático Microsoft Acces 2001 y para el estudio estadístico se utilizó el programa SPSS-10.0.
Resultados: Se revisaron las HCAPs de 339 niños/as (n = 339). El 53,5% eran varones. El 22,5% tenía de 0-4 años, el 40% de 5 a 9 a. y el 37,5% de 10 a 15 a. Procedencia, el 43,5% de Ecuador, 13,0% de Filipinas, 11,5% de Pakistan/ Bangladesh, 9,5% de R.Dominicana, 12,5% del resto de Hispanoamérica, 7% Magreb y 3% de otros países. En 327 casos se pudo determinar el tiempo entre la llegada y la primera visita, en el 76% era menor de tres meses (el 59% de estos antes de un mes), solo un 9% tarda más de seis meses (solo 4 casos más de un año). Se solicitó analítica sanguínea en el 90,6% de los niños/as y de estas se realizaron 86,1%. El estudio coproparasitológico se solicitó en el 89,4 de los niños/as y se llevo a cabo en el 77,3%.
Conclusiones: El CAP se ha consolidado como el primer contacto con el sistema sanitario entre la población inmigrante pediátrica, acudiendo, en su gran mayoría, al poco tiempo de llegar. El PANI es bien aceptado por la población a la que va dirigido.
P115 GALACTORREA EN ADOLESCENTE DE 13 AÑOS. 18:00 h
Patricia Basteró Miñón, Ana M. Romero Montero, Aizpea Echebarría Barona, Marta Martín Izquierdo, Marta Suárez Rodríguez, Elena Santamaría Martínez, Sergio Aguilera Albesa, David Lozano Díaz, Cristina Azcona San Julián
Clínica Universitaria de Navarra, Pamplona (Navarra).
Introducción: Presentamos un caso de galactorrea bilateral secundaria a la ingesta de sulpiride en una paciente puberal.
Caso clínico: Adolescente de 13 años de edad que acude a consulta por galactorrea bilateral de dos días de evolución, acompañada de induración mamaria, astenia leve e insomnio de conciliación. Afebril en todo momento, no refería dolor. Menarquia a los doce años, con ciclos irregulares de 5-6 días de evolución, no dismenorrea. El resto de la anamnesis por aparatos normal. Exploración mamaria indolora que provoca galactorrea clara a la presión sobre ambas mamas. No eritema, edema, ni aumento de temperatura local. No adenopatías axilares. No se observan defectos en la campimetría por confrontación. No antecedentes de traumatismo torácico. Resto de la exploración física y neurológica dentro de la normalidad. Las pruebas analíticas realizadas descartan la existencia de una infección, de hiperprolactinemia y de disfunción tiroidea. Se insiste sobre la posibilidad de la toma de fármacos refiriendo entonces, el tratamiento de forma contínua, desde hace un mes con sulpiride (1 cucharada cada 12 horas) por insomnio. Los padres relacionaban este producto con tratamiento homeopático y no farmacológico. Tras la retirada de sulpiride cede la clínica.
Discusión: La realización de una buena anamnesis es el pilar básico para el planteamiento diagnóstico y terapéutico de la galactorrea. A pesar de que lo más importante a descartar ante un paciente con galactorrea es un tumor hipofisario y una mastitis, no se debe olvidar que la causa más frecuente de galactorrea son los fármacos. El mecanismo por el que actúan puede ser el bloqueo de los receptores dopaminérgicos, deplección de los receptores de dopamina, o bien una acción competitiva con la dopamina.
P116 ESTUDIO COMPARATIVO DE PESOS EN 81 NIÑOS Y NIÑAS LACTANTES ALIMENTADOS CON LACTANCIA MATERNA Y LACTANCIA ARTIFICIAL. 18:05 h
Dolores Falcón Neyra, Francisco Cremades de Molina, Dolores Redondo Cáceres, Stefilla Gómez Cárceles
Centro de Salud de Osuna, Sevilla.
Introducción: La valoración del incremento de peso forma parte de los controles de salud. Las gráficas de peso disponibles están realizadas sobre una muestra de población de todos los ambientes sociales y sin diferenciar entre lactantes alimentados con leche de madre o artificial por lo que suele haber una amplia dispersión de valores que se consideran normales.
Objetivo: Queremos saber si existen o no diferencias entre los pesos de los niños de nuestra área de salud con las gráficas de peso disponibles, así como las diferencias existentes según el tipo de alimentación.
Material y métodos: Hemos tomado una muestra de 81 niños elegidos al azar, 36 hombres (11 de ellos alimentados con lactancia materna exclusiva y el resto con fórmula artificial) y 45 mujeres (17 con lactancia materna exclusiva y 28 con fórmula artificial). Los niños han sido pesados en el mismo peso y por el mismo observador a los 15 días de vida, 2, 4, 6, 12 y 15 meses. Se han valorado diferencias de peso de 10 gramos. Hemos construido curvas de percentiles básicos (3, 10, 25, 50, 75, 90, 97) con los pesos obtenidos de niños y niñas en general y otras curvas diferenciando según la alimentación.
Resultados: Comparando las curvas generales obtenidas con las usadas de referencias y estudiando las gráficas de pesos según la alimentación, hemos obtenidos los siguientes resultados: a) los pesos de las niñas han sido ligeramente más bajos que las curvas de referencias, b) los pesos de los niños han sido ligeramente más altos que las curvas de referencias, c) en general los niños y niñas lactados al pecho han presentado un peso en los primeros controles más bajos que los alimentados con fórmula artificial, sin embargo en los últimos controles la situación es inversa, d) no hemos observados diferencias significativas entre la población estudiada y la usada para la construcción de las curvas de referencias.
P117 PREVALENCIA Y CARACTERÍSTICAS DE LAS "CONSULTAS FUERA DE AGENDA" EN LOS CENTROS DE ATENCIÓN PRIMARIA. 18:10 h
José Cristóbal Buñuel Álvarez, María Adroher Muñoz, María Abel Herrero Giménez, Carmen Vila Pablos, Carme Mallorquí Bertrán
Área Básica de Salud 4, Girona.
Antecedentes y objetivos: En las consultas de Atención Primaria (AP) no se ha estudiado la frecuencia de las visitas que se producen sin cita previa-consultas "de urgencias" o "fuera de agenda" (CFA)-. Los objetivos de este estudio son: 1) determinar la prevalencia de las CFA; 2) establecer las características de estos niños y sus familias; 3) determinar la justificación de dichas consultas y establecer los factores asociados a una mayor subjetividad de la consulta.
Métodos: Estudio descriptivo transversal. Desde el 30 de marzo al 30 de septiembre de 2003 se recogieron consecutivamente todos los casos de niños que acudieron a la consulta del pediatra sin haber pedido previamente hora (392 visitas). Variables principales: edad y sexo del niño, nivel cultural y situación laboral de los padres, motivo de consulta y diagnóstico final según código WONCA, dicotomización del motivo de consulta en "objetivo" y "subjetivo" según la escala de Buitrago modificada. Estadística: descriptiva, análisis bivariante (*2, t de Student-Fisher), análisis de regresión logística con cálculo de Odds Ratio (OR) e Intervalos de Confianza del 95% (IC 95%) de todas las estimaciones puntuales.
Resultados: Prevalencia de CFU: 22% (IC 95%: 19%-25%). El 51,3% (IC 95%: 46,3%-56,2%) de los CFA eran varones. La edad media fue 4,9 años (desviación estándar: 4 años). El 73% (68,6%-77,4%) se consideraron subjetivas. El motivo de consulta más frecuente fue la fiebre (21,2% IC 95%: 17,1%-25,2%). El diagnóstico más frecuente fue el catarro de vías altas (14,5%; IC 95%: 11,1%-18%), consultas burocráticas (7,9%; IC 95%: 5,2%-10,6%) y otitis (6,1%; IC 95%: 3,7%-8,5%). Las CFA subjetivas se asociaron con edad menor a 5 años (OR: 1,7; IC 95%: 1,1-2,7) y con consultas de tipo burocrático-administrativo (OR: 7,8; IC 95%: 1,03-8,06).
Conclusiones: La alta prevalencia de CFA interfiere en las consultas de AP, agravándose la situación por la no justificación de la mayoría de las mismas. La identificación de factores modificables asociados a la subjetividad de la consulta puede facilitar la puesta en marcha de medidas correctoras.
P118 COJERA EN LA INFANCIA, ¿UN PROCESO BENIGNO?. 18:15 h
Alejandro Rodríguez Martínez, Juan David González Rodríguez, Víctor Manuel Navas López, David Canalejo González, Eduardo Quiroga Cantero
Hospital Universitario Virgen del Rocío, Sevilla.
Antecedentes y objetivo: El dolor de cadera y la cojera son un motivo frecuente de consulta en pediatría. Aunque la mayoría de estos episodios son autolimitados, relacionados con pequeños traumatismos, actividad física excesiva o enfermedad intercurrente, en ocasiones, se debe a enfermedad grave, lo cual precisa de una evaluación organizada y protocolizada. Presentamos este caso en un intento de recordar la importancia de una correcta anamnesis, exploración y un uso racional de las pruebas complementarias en el diagnóstico de esta entidad.
Anamnesis: Niño de dos años y siete meses remitido desde Atención Primaria por claudicación y dolor de cadera izquierda de un mes de evolución. Refiere antecedentes de síndrome febril de veinticuatro horas de duración quince días antes de comenzar el cuadro. No refiere antecedentes traumáticos. No antecedentes personales ni familiares de interés destacables.
Exploración física: Peso: 12,5 Kg (p10); Talla: 94 cm (p50p75). Buen estado general. Exploración Neurológica: Marcha de circunducción, con arrastre de la pierna izquierda. Resto normal. Exploración extremidades inferiores: No se observan signos inflamatorios ni puntos dolorosos. No limitación de la amplitud articular. No asimetría de pliegues. Dolor a la abducción de la cadera izquierda. Lassegue positivo. Resto de la exploración general y por aparatos sin hallazgos patológicos.
Estudios complementarios:1) Radiología simple Caderas: Sin hallazgos patológicos. Diagnosticado de Sinovitis Transitoria de Cadera. 2) Radiología simple Extremidades Inferiores: Sin hallazgos patológicos. 3) Radiología simple Columna Lumbo-sacra: Sin hallazgos patológicos. Diagnosticado de Neuritis Ciática. 4) Resonancia Nuclear Magnética: Tumoración pélvica de 6 por 4 cm. con morfología en reloj de arena con zonas de necrosis y calcificaciones.
Juicio clínico: Tumoración pélvica de localización izquierda.
Comentarios:1) La cojera es una consulta frecuente en pediatría. Si bien la mayoría son episodios autolimitados, existen etiologías que no se deben pasar por alto. 2) Los traumatismos son la primera causa a descartar. A continuación, se debe considerar la posibilidad infecciosa, procesos malignos y enfermedades reumáticas, orientando las pruebas complementarias en función de la sospecha diagnóstica y la evolución clínica. 3) El diagnóstico de Sinovitis de cadera debe ser por exclusión.
INFECTOLOGÍA
P119 INFECCIÓN RESPIRATORIA EN LACTANTES POR CHLAMYDIA TRACHOMATIS. PRESENTACIÓN CLÍNICA Y EVOLUCIÓN DE 18 CASOS. 17:00 h
Miguel Ángel Marín Gabriel, Elena Bergón Sendín, Susana de las Heras Ibarra, María Baro Fernández, Jesús Ruiz Contreras, Jesús García Martínez, Francisca Sanz
Hospital 12 de Octubre, Madrid.
Antecedentes y objetivos: El objetivo principal es el de llamar la atención sobre esta patología que suele pasar desapercibida y que puede llegar a ser potencialmente grave. En nuestro país la infección por Chlamydia trachomatis en el lactante no ha sido descrita hasta el momento salvo en casos aislados.
Métodos: Revisión retrospectiva de historias clínicas en menores de 6 meses desde 1993-2002 con manifestaciones clínicas de afectación de vías respiratorias bajas y detección del antígeno de Chlamydia trachomatis en aspirado nasofaríngeo, utilizando como método diagnóstico el test de Chlamydiazyme Diagnostic Kit y de Chlamydiazyme Blocking Reagent. Así mismo en todos los sujetos se realizó detección de VRS y cultivos virales en aspirado nasofaríngeo.
Resultados: Se detectaron 18 casos durante los años 1993 a 2002, precisando ingreso 17 y vigilancia en UCIP un total de cinco. La estancia media fue de 9,6 días. Tres pacientes eran inmigrantes. La edad media de aparición fue de 6,6 semanas. Presentaron pausas de apnea cinco sujetos. En cinco lactantes había infiltrados intersticiales en la radiografía de tórax. El tratamiento definitivo en 16 de los pacientes fue eritromicina, con óptima evolución en todos los casos.
Conclusiones: Aunque la infección respiratoria de vías bajas por Chlamydia trachomatis suele tratarse de forma ambulatoria, en ocasiones puede llegar a requerir ingreso hospitalario e incluso estancia en UCIP. Esta infección debería descartarse en lactantes menores de 6 meses con clínica compatible y en los que no se hallen otros gérmenes que justifiquen el cuadro.
P120 BRONQUIOLITIS POR VIRUS RESPIRATORIO SINCITIAL Y SU RELACIÓN CON FACTORES AMBIENTALES. 17:05 h
Inés Esteban Díez, Amaia Bilbao Garitagoitia, Silvia Fernández Sánchez, Fernando del Castillo Martín
Hospital Materno Infantil La Paz, Madrid.
Introducción: El virus respiratorio sincitial (VRS) produce epidemias anuales que en nuestro medio tienen lugar durante los meses de invierno e inicio de primavera, afectando principalmente a niños menores de 2 años. Clínicamente origina una gran variedad de patologías respiratorias, siendo la más característica la bronquiolitis.
Objetivo: Dado el carácter epidémico-estacional de las infecciones por VRS, buscar una correlación entre el nº de casos de infección por VRS y las variables meteorológicas de temperatura máxima, mínima y humedad.
Material y métodos: Estudio retrospectivo de los casos de bronquiolitis ingresados en nuestra Unidad desde enero de 2000 a mayo de 2003. Analizamos datos epidemiológicos (edad, sexo, contagio intra o extrahospitalario, distribución mensual y anual), datos microbiológicos (VRS positivo o negativo) y datos ambientales (temperatura máxima, mínima y humedad, recogidos desde el observatorio meteorológico de Colmenar Viejo).
Resultados: El nº total de pacientes ingresados con diagnóstico de bronquiolitis fue 342, 61% niños y 39% niñas, con edades comprendidas entre 10 días y 3 años (media 4,5 meses y el 90% menores de 1 año). El contagio fue mayoritariamente extrahospitalario (97%). Dentro de los subgrupos microbiológicos, el 84% resultó VRS positivo, distribuyéndose estos últimos principalmente (77%) en los meses fríos (noviembre, diciembre, enero y febrero). Aplicando el coeficiente de correlación de Pearson, la variable meteorológica que obtuvo mayor fuerza de asociación con los casos VRS positivos, fue la temperatura mínima (R = -0,685), calculando con ella un modelo de regresión lineal cuya ecuación fue "Nº de episodios VRS al mes = -0,111 + (15,96 x Tª minima)" con coeficiente de determinación (R2) de 0,469.
Conclusiones: En nuestra serie hemos encontrado que los ingresos por bronquiolitis están causados principalmente por VRS, afectando a niños menores de 2 años, en su mayoría del sexo masculino, de forma epidémica durante los meses de invierno e inicio de primavera, correlacionándose el nº de casos de cada mes con las variables meteorológicas de temperatura máxima, mínima y humedad.
P121 ANÁLISIS DESCRIPTIVO DE LOS CASOS DE ENFERMEDAD DIARREICA POR SALMONELLA ATENDIDOS EN EL HOSPITAL GENERAL DE RIOTINTO (HUELVA). 17:10 h
María José Rodríguez Pujazón, María José Martínez López, José Antonio Lepe Jiménez, Antonio Vázquez Florido, Ana María Lobato Soriano, María José Moreno Aguilar, Virginia Naranjo Cano, José Andrés Ortega Seda, Milagrosa Ramos de Mora, José García Barrón
Hospital General Básico de Riotinto, Huelva.
Objetivo: Conocer las características de la enfermedad diarreica por Salmonella spp en los pacientes pediátricos atendidos en el Hospital General de Riotinto (Huelva).
Pacientes y método: Se planteó un estudio retrospectivo a partir de las historias clínicas y de los registros del laboratorio de microbiología de todos los casos de enfermedad diarreica por Salmonella en menores de 14 años. El período de estudio comprendió los años 2002 y 2003.
Resultados: En este período se registraron 106 episodios diarreicos por Salmonella. La mediana de edad se situó en 4 años (intervalo de 1 mes a 14 años). El 52.8% eran niños y el 47,2% eran niñas. La presentación clínica fue: diarrea en el 99% casos, fiebre en 82,7% casos, vómitos en 59,6% y dolor abdominal en el 26,9%. El 82,1% eran casos aislados y el 19,9% pertenecían a brotes (familiares en su mayoría). Salmonella enteritidis fue la especie más aislada: 67,6%, seguida de Salmonella typhimurium con el 22,9% de los casos. Sólo recibieron tratamiento antibiótico el 15,4% de los pacientes. Los enfermos evolucionaron sin complicaciones en el 91,3% de los casos, cuando éstas existieron, la diarrea persistente estuvo presente en el 6,8% de los casos y la fiebre persistente en el 1,9%.
Conclusiones: El paciente tipo atendido en el Servicio de Pediatría de nuestro hospital corresponde a un niño o niña de 4 años de edad, con un síndrome diarreico por Salmonella enterica, que se acompaña de fiebre y que evoluciona a la curación sin complicaciones y sin administrar tratamiento antibiótico en la mayoría de las ocasiones.
P122 MASTOIDITIS AGUDA: REVISIÓN DE 10 AÑOS. 17:15 h
Nuria Serrano Crespo, Yamilet Rodríguez Bolaños, Ana Lucía Martínez Jiménez, Ana Isabel del Alma Blázquez, Indalecio Fidalgo Álvarez
Hospital del Bierzo, León.
Objetivo: La otitis media aguda (OMA) es una de las enfermedades más frecuentes durante la infancia. La mastoiditis aguda (MA) es la complicación más frecuente de la OMA. El objetivo de nuestro estudio es determinar la incidencia y características de MA y OMA durante los últimos 10 años.
Pacientes y métodos: Se revisaron retrospectivamente 13 niños admitidos con el diagnóstico de MA entre 1993 y 2002. Se analizaron: edad, sexo, mes de presentación, síntomas y signos clínicos, hallazgos radiológicos así como medidas terapéuticas. Durante el mismo período de tiempo se seleccionaron aleatoriamente 57 de 145 OMA para comparar edad, sexo y mes de presentación.
Resultados:1) La incidencia anual de MA por 1000 ingresos osciló entre 0 y 3,9. Existe un aumento de MA y de MA en relación a OMA durante los 5 últimos años. 2) La edad de presentación de MA osciló entre 6 meses y 13 años. Siete (53%), tenían menos de 2 años. La edad media de los niños con MA fue similar a la de los niños con OMA. Tanto la OMA (58%) como la MA (62%) ocurrieron con más frecuencia en varones. Ambos procesos eran mas frecuentes en meses de invierno y primavera. 3) Diez de 13 casos de MA (77%), tenían historia de OMA. Los síntomas más frecuentes fueron fiebre, otalgia y vómitos. Nueve de 13 casos (69%), presentaban edema retroauricular, mientras que 7 (53%) tenían otorrea. La otoscopia fue normal en un caso. 4) Siete casos tenían una leucocitosis > 10.000 leucocitos/ml. La radiografía y TC de mastoides tenían cambios compatibles con mastoiditis en 10 ocasiones. En un caso se apreció absceso epidural. 5) Los cultivos de exudado se realizaron en 7 de 13 pacientes (53%), mostraron neumococo en 2 casos y fueron estériles en 5 casos. Uno de los neumococos era resistente a la penicilina. 6) Todos los niños fueron tratados con antibióticos intravenosos (8 cefotaxima y 5 amoxicilina-Clavulánico) En 7 pacientes se realizó miringotomía y en 3 drenaje retroauricular del absceso. En un caso drenaje de absceso epidural. La estancia media fue de 4 días.
Conclusiones: La incidencia de MA ha aumentado notablemente en nuestro medio en los últimos años. Esta complicación es más frecuente en niños menores de 2 años. Cerca del 30% de los neumococos invasivos en este área, y único germen aislado en MA, son resistentes a penicilina. Siete de 13 casos requirieron tratamiento quirúrgico.
P123 ABSCESO RECURRENTE DE PSOAS. ¿SABEMOS DIAGNOSTICARLO?. 17:20 h
Inés Tofé Valera, Mª José Peña, José Antonio Acedo Ruiz, Montserrat Antón Gamero, Estela Arroyo Muñoz, Francisco Nadales Almirón, María José Muñoz Muñoz, José I. Garrido, Juan Benezet Mazuecos
Hospital Universitario Reina Sofía, Córdoba.
Antecedentes y objetivos: Entidad de características clínicas bien definidas. Mínima incidencia en la edad pediátrica, lo cual condiciona una escasa experiencia tanto para su diagnóstico como para su manejo terapéutico. Agente infeccioso más frecuente es el Stafilococo aureus. Etiología primaria.
Material y métodos:Caso clínico: Mujer de 8 años de edad diagnosticada de artritis crónica juvenil de comienzo pauciarticular. A los 5 ingresa por cuadro de síndrome febril de larga evolución y bloqueo de cadera izquierda. Las pruebas de imagen revelan absceso del músculo psoas. Tras drenaje quirúrgico evoluciona favorablemente. A los 8 años reaparece absceso de psoas, con fiebre elevada de larga duración y sin sintomatología articular.
Conclusiones:1) La escasa frecuencia con que se presenta en la edad pediátrica y sus formas solapadas dificultan el diagnóstico. 2) Tras la revisión bibliográfica realizada sólo hay descrito un caso de absceso recurrente de psoas en la literatura. 3) Siempre es necesario descartar causas secundarias. 4) Retraso en diagnóstico y tratamiento pueden llevar a la afectación de órganos vitales.
P124 INFECCIÓN PRECOZ POR NEUMOCOCO EN EL NEONATO, A PROPÓSITO DE UN CASO. 17:25 h
Sergio José Quevedo Teruel, Alejandro López Escobar, Ersilia González Carrasco, M. Nieves Martínez Guardia, Cristina Calvo Rey
Hospital Severo Ochoa, Leganés (Madrid).
Objetivos: Presentar el caso de un recién nacido con sepsis precoz por Streptococcus pneumoniae, dado lo excepcional de la presentación tan temprana de las infecciones de esta etiología.
Material y método: Recién nacido a término de peso adecuado para la edad gestacional, que ingresa procedente de la maternidad a las 24 horas de vida al presentar aleteo nasal, quejido espiratorio y febrícula. El embarazo había cursado con normalidad, con serologías y cultivo recto-vaginal del tercer trimestre negativo. Parto eutócico, Apgar 9/10, no precisando reanimación. A la exploración presenta regular estado general con color pálido ictérico, frialdad acra y relleno capilar menor de 3 segundos. Asimismo presenta aleteo nasal con tiraje intercostal y subcostal moderado. Se encuentra polipneico y a la auscultación se objetiva un soplo sistólico I-II/VI infraclavicular izquierdo. FA: Normotensa. Resto de exploración: Normal. Tensión arterial en las 4 extremidades y frecuencia cardíaca: Normales.
Resultados: Al ingreso, se extrae una analítica presentando: Hemograma: Leucocitos: 2810 (Neutrófilos totales: 1610), sin desviación izquierda. Hemoglobina, hematocrito y plaquetas normales. PCR: 94,4 mg/L. Gasometría venosa: Normal. Glucemia: 47 mg/dl. Punción lumbar: Leucocitos: 37 con 60% de polimorfonucleares, con proteínas y glucosa normales. Radiografía de tórax: normal. Ecografía cardíaca: comunicación interauricular tipo foramen oval de 2 x 3 mm. Se recogen cultivos de sangre, orina y LCR, iniciándose tratamiento antibiótico con ampicilina y cefotaxima ante la sospecha de sepsis. Al segundo día se recibe el aviso del crecimiento en el hemocultivo de un Streptococcus pneumoniae sensible a los antibióticos testados. Los cultivos de LCR y de orina resultaron estériles. La evolución del paciente con el tratamiento antibiótico fue buena tanto clínica como analítica, manteniéndose dicho tratamiento durante 10 días.
Conclusiones: Las infecciones por neumococo pueden aparecer a cualquier edad pediátrica, incluso de forma precoz en el recién nacido. Dada la mala evolución en el neonato de este tipo de infecciones es vital el tratamiento antibiótico precoz y agresivo.
P125 PARÁLISIS VELOPALATINA UNILATERAL ADQUIRIDA. A PROPÓSITO DE UN CASO. 17:30 h
Leire García Sarriugarte, Aitor Ruano López, Raquel Fernández, Zulema Hernando Zarate, Elisa Garrote Llanos, Javier de Arístegui Fernández
Hospital de Basurto, Bilbao (Vizcaya).
Introducción: La parálisis palatofaríngea, neuropatía transitoria de pares craneales inferiores, es una entidad rara y poco frecuente. Aparece casi exclusivamente en la infancia y se presenta de forma aguda. Es un cuadro benigno que no precisa tratamiento.
Caso clínico:Antecedentes: Calendario vacunal completo. Motivo de consulta: Niña de 12 años diagnosticada de mononucleosis infecciosa las 24 horas previas, presenta disfagia y rinolalia de forma brusca, junto con debilidad de extremidades inferiores. Exploración física: Tª 38,5 ºC ax. T.A 12/7. F.C: 101 lpm. Buen estado general. Abdomen: Polo de bazo palpable. E. otorrinolaringológica: Amígdalas hipertróficas con exudado fibrinoso. Desviación de la úvula y comisura bucal hacia la izquierda. Herpes labial inferior. Abolición del reflejo nauseoso. Adenopatías latero cervicales bilaterales (< 2 cm); Afectación de par VII, IX y X. E. Neurológica: Sensibilidad y fuerza de las cuatro extremidades normal. Reflejos osteotendinosos conservados. S. de Babinski negativo. Fondo de ojo normal. Pruebas complementarias: HRF: Hb 12,7 g/dl. Plaquetas 92.000/mcl. Leucocitos 8.200/mcl (L 75%, M 8%); Bioquímica: GPT 286 U/l. PCR 2,5 mg/dl. Paul-Bunell positivo. Serologías: V Epstein-Barr VCA Ig G e Ig M y V. Herpes Simplex 1 Ig G e Ig M positivos. Laringoscopia indirecta: Movilidad normal de cuerdas vocales. RMN: normal. Evolución y tratamiento: Se indica sueroterapia y medidas generales hasta comenzar tolerancia oral. La evolución es favorable y la recuperación completa a los 15 días del inicio del cuadro.
Discusión: Proceso que predomina en varones y afecta a pacientes de edades comprendidas entre los 5 y 15 años. Se asocia a episodio infeccioso autolimitado en las 2 semanas previas, de probable etiología vírica. Se debe a lesiones del núcleo ambiguo, con signos de disfunción bulbar o del trayecto de nervios glosofaríngeo y vago. Se caracteriza por rinolalia, disfagia y reflujo nasal de líquidos; en la exploración, debilidad velopalatina y disminución del reflejo nauseoso. El diagnóstico es clínico aunque se realizan estudios de neuroimagen, como RMN que permiten descartar patología tumoral de la base del cráneo, espacio meníngeo o tronco encéfalo. El pronóstico es excelente con recuperación completa espontánea entre la primera semana y tres meses.
P126 VIGILANCIA DE LA RESISTENCIA ANTIMICROBIANA Y SU RELACIÓN CON EL USO DE ANTIBIÓTICOS POR MEDIO DEL ANÁLISIS DE SERIES TEMPORALES. PROYECTO VIRESIST. 17:35 h
José Rafael Bretón Martínez, R. Hernández, J.M. Nogueira Coito, R. Borrás, C. Gimeno, J. Brines, F. Goberna, I.M Gould, F. Mackenzie, J.M. López-Lozano
Estudio Multicéntrico
Antecedentes y objetivos: El análisis de series temporales es un grupo de técnicas que permiten estudiar la relación entre el uso de antibióticos y las resistencias bacterianas. El Proyecto ViResiST es un sistema de vigilancia de las resistencias bacterianas y de uso de antibióticos que utiliza técnicas de análisis de series temporales para estudiar y predecir el comportamiento de las resistencias en 6 hospitales de la Comunidad Valenciana y varios hospitales de Escocia (Reino Unido), Holanda y Francia. Los objetivos de este trabajo son 1) el estudio de las resistencias de bacilos gramnegativos en población pediátrica de los Hospitales Dr. Peset, Clínico de Valencia, de la Vega Baja de Orihuela (Alicante) y el Aberdeen Royal Infirmary de Escocia, y 2) analizar la relación de las resistencias con el uso de antibióticos en población general.
Métodos: de la base de datos del proyecto viresist se utilizaron los datos de los porcentajes mensuales de resistencia de bacilos gramnegativos a antibióticos de interés así como los datos mensuales de uso de antibióticos en población general en al ámbito de atención primaria. Se calcularon los porcentajes de resistencia a los diferentes antibióticos con los datos de los últimos 3 años. Las diferencias significativas en los porcentajes de resistencia entre los hospitales se estudiaron mediante la prueba de χ2 aplicando la corrección de yates cuando fue necesario. Las series de datos de resistencia y de uso de antibióticos se estudiaron como series temporales con modelación arima y se construyeron funciones de transferencia para relacionar las series temporales de resistencia con las de uso de antibióticos.
Resultados: se estudiaron 322 combinaciones de bacilos gramnegativos y antibióticos. Se encontró una relación temporal entre la resistencia y el uso de antibióticos en 27 casos. Las resistencias así como el uso de antibióticos son mayores en los hospitales valencianos que en aberdeen. Entre los hospitales valencianos el mayor uso de antibióticos se da en el hospital clínico y el menor en el hospital de la vega baja. En el hospital clínico las resistencias son mayores que en el hospital de la vega baja.
Conclusiones: El amplio uso de antibióticos, especialmente de β-lactámicos justifica las diferencias en los porcentajes de resistencia observados entre hospitales.
P127 MALARIA IMPORTADA EN PEDIATRÍA (1998-2003). 17:40 h
Daniel Velasco Sánchez, Isabel Barón Ruíz, Silvia Maya Enero, Zuriñe Martínez de Compañón Martínez de Marigorta, Jordi Pou Fernández
Hospital San Joan de Deu, Barcelona y Universitat de Barcelona, Barcelona.
Antecedentes y objetivos: Se proponen como objetivos el describir la epidemiología, las formas clínicas de presentación más frecuentes, las resistencias y las complicaciones del paludismo en nuestra zona.
Material y métodos: Se recogen los pacientes diagnosticados en nuestro hospital de forma retrospectiva en el período comprendido entre 1998 y 2003 y se compara con un período previo de 5 años (1993-1998). Se establece como criterio diagnóstico la visualización directa del parásito en sangre mediante gota gruesa y/o extensión fina.
Resultados: Se recogieron 22 casos, siendo excluidos 2 casos por no cumplir el criterio diagnóstico. En un estudio previo se habían recogido 11 casos en 5 años. En la mayoría de los casos se identifica P. Falciparum (85%) como agente etiológico. El país de donde provienen la mayor parte de los afectados corresponde a Guinea Ecuatorial (55%). La forma de presentación más frecuente es la fiebre (90%) seguida de la esplenomegalia (45%). Como complicaciones se detectan una plaquetopenia y dos anemias, que precisaron transfusiones de derivados sanguíneos, y un caso de neuropaludismo. En 4 casos fue necesario cambiar el tratamiento, en 2 por mala evolución clínica y en otros 2 por intolerancia.
Conclusión: Se constata una tendencia al alza en la incidencia de los casos diagnosticados de paludismo en los últimos años con un predominio de P. Falciparum como agente etiológico. La fiebre es el síntoma predominante, hecho a considerar en un paciente que viene de una zona de riesgo. La necesidad de cambio terapéutico en 4 ocasiones es un hecho que debe ser tenido en cuenta.
P128 TUBERCULOSIS PULMONAR CON RADIOLOGÍA TORÁCICA NORMAL. 17:45 h
María Arriaga Redondo, Miguel Ángel Roa Francia, Marta Ortega Molina, Abdulkareem Alarabe Alarabe, Marta Villares Alonso, Pedro José Pujol Buil
Complejo Hospitalario de Móstoles, Madrid.
Introducción: La existencia de tuberculosis pulmonar con radiografía de tórax normal está suficientemente referida en la literatura, pero desconocemos su frecuencia, consecuencias y actitud diagnóstica.
Objetivos: Presentación de nuestra experiencia en este problema aportando siete casos de pacientes con tuberculosis pulmonar con cultivo positivo en jugo gástrico y radiografía de tórax normal.
Casos clínicos: Se presentan siete casos de tuberculosis pulmonar con mantoux positivo y radiografía de tórax normal, que supusieron el 18% de las tuberculosis pulmonares atendidas en los últimos nueve años. Las edades eran de 3, 6, 7, 16, 24 meses, 11 y 12 años. Dos pacientes tenían historia de contacto previo y en cuatro se obtuvieron datos del contacto posteriormente. Cuatro pacientes (57%) mostraban alteraciones clínicas. El cultivo en jugo gástrico fue positivo en todos ellos, pero cuatro ya habían sido etiquetados de infección latente y recibían profilaxis con isoniacida, antes del diagnóstico de tuberculosis. La tomografía computarizada (TC) se realizó en tres pacientes. Uno de ellos, con profilaxis por historia de contacto familiar, y negatividad en la radiología y en el mantoux, presentó 12 semanas después, alteración radiológica, con mantoux y cultivo positivos.
Discusión: Un porcentaje no despreciable de los pacientes con tuberculosis presentan radiología normal y podrían ser diagnosticados de infección latente y tratados inadecuadamente. Nuestros pacientes tenían historia de contacto o algún dato clínico que indicó el estudio bacteriológico que resultó positivo en todos. Se ha publicado la conveniencia de profilaxis con dos fármacos o la necesidad de TC o PCR para micobacterias en los menores de 5 años para evitar estas situaciones. Aunque en nuestra serie el 28,5% de los pacientes tenían edades por encima de 5 años.
Conclusiones: La existencia de tuberculosis pulmonar con radiografía de tórax inicial negativa es frecuente en nuestro medio y no siempre afecta al niño menor de 5 años. Probablemente, la existencia de Mantoux positivo y radiología torácica normal pero con algún factor añadido como la existencia de datos clínicos o contactos, aconsejan añadir estudio con TC y bacteriología para mejorar la capacidad diagnóstica.
P129 BROTES DE TUBERCULOSIS COINCIDENTES EN EL ESPACIO Y EN EL TIEMPO EN POBLACIÓN INFANTIL Y ADOLESCENTE EN UNA ZONA BÁSICA DE SALUD DEL DISTRITO SANITARIO JAÉN SUR. 17:50 h
Miguel Ángel Bueno de la Rosa, Inmaculada Sillero Arenas, Luis Ortega Martos, Juan Antonio Lopez Rosique, Víctor Fuentes Gómez, Francisco Gómez Ruiz, M. José Gálvez Toro, José M. Solís Jiménez, Mª Angustias de Haro López, Lourdes Muñoz Collado
Distrito Sanitario Jaén Sur, Jaén, Delegación Provincial de Salud, Jaén y Hospital Virgen de las Nieves, Granada.
Antecedentes: La tuberculosis (TBC) aún es enfermedad prevalente en nuestro medio; los contactos de pacientes bacilíferos con mayor riesgo de infección son los niños y jóvenes.
Objetivos: Estudio epidemiológico de dos brotes de TBC coincidentes en espacio y tiempo en población infantil y adolescente en el Distrito Sanitario Jaén Sur.
Métodos: Encuesta epidemiológica y estudio de contactos según modelo recogido en la actualización del Protocolo de TBC, de la Consejería de Salud de la Junta de Andalucía; Documento de Consenso sobre estudio de contactos de TBC (Barcelona 1999) y Tratamiento de la TBC en Atención Primaria (Boletín Terapéutico Andaluz). Las cepas fueron tipificadas mediante técnica "RFLP-IS6110"
Resultados: El 1/4/02 se declara un caso de TBC pulmonar, bacilífera, en una mujer de 31 años; antecedentes sintomáticos de 8 meses de evolución. Estudiamos el foco familiar, detectándose 33 infectados (53,2%) y 9 enfermos (14,5%). Todos los enfermos eran menores de 14 años, y el diagnóstico radiológico fue por TAC. Estudiamos también los contactos escolares (203 alumnos/profesores) con los siguientes resultados: 3 niños infectados (1,5%) y 5 profesores (2,5%) igualmente infectados. No se halló ningún caso de enfermedad secundaria en la escuela. El 28/5/02 fue declarado un nuevo caso de TBC pulmonar, también bacilífero, en un varón de 17 años, estudiante y residente en uno de los tres colegios que estaba siendo estudiado por el brote familiar. Tras la encuesta epidemiológica no apreciamos relación aparente con el primer brote aunque había convivientes comunes. En total fueron estudiadas, en este segundo brote, 726 personas, con 88 infectados (12,1%) y 8 enfermos (11%); 80 TIT y 116 QP fueron prescritas. Por medio de técnicas de RFLP de tipado de cepas de muestras clínicas, se identificaron dos cepas diferentes Mycobacterium tuberculosis, responsables cada una de un brote.
Conclusiones: Queda de manifiesto la actualidad de la TBC, su infectividad y alta tasa de ataque, máxime en población infantil y juvenil y entre contactos cercanos; la utilidad del tipado y la necesidad de un diagnóstico precoz.
P130 ANEMIA HEMOLÍTICA SEVERA DURANTE EL TRATAMIENTO DE TUBERCULOSIS PULMONAR EN UN LACTANTE. 17:55 h
M. Elvira Garrido-Lestache Rodríguez-Monte, M. Soledad Jiménez Casso, Mª Cinta Moraleda Redecilla, M. Teresa Penela Vélez de Guevara, M. Cristina Puente Sánchez, M. Dolores Romero Escós, Modesto Herrera Martín
Hospital General, Segovia.
Introducción: La tuberculosis sigue siendo un problema sanitario en el mundo. La afectación pulmonar es la más frecuente y de suma gravedad en el lactante. El diagnóstico es ocasionalmente tardío por el bajo índice de sospecha en estas edades. La anemia hemolítica es una complicación muy rara durante el tratamiento.
Caso clínico: Lactante de origen marroquí, nacido en España, de 4 meses de edad que ingresa por un cuadro de fiebre y dificultad respiratoria, con radiografía de tórax normal, diagnosticado de bronquiolitis. En los cuatro meses sucesivos presenta episodios repetidos de broncoespasmo. A los nueve meses se observa condensación pulmonar de lóbulo inferior derecho con atelectasia, Mantoux positivo y TAC con adenopatías mediastínicas e hiliares derechas; ante el diagnóstico de tuberculosis se inicia tratamiento con isoniacida, rifampicina y pirazinamida. En la exploración se observa hepatoesplenomegalia. Se confirma cultivo positivo para Mycobacterium tuberculosis en el aspirado gástrico. Al mes normalización de la rx de tórax. Durante el tratamiento se produce un aumento de las transaminasas con disminución progresiva de la hemoglobina continuándose con el mismo. A los siete meses del tratamiento se observa palidez de mucosas, persistiendo la hepatoesplenomegalia con la siguiente analítica: Hb: 6, Hcto: 20, reticulocitos: 570/1000, haptogobina inapreciable, hemopexina: 0,15, coombs directo negativo, bilirrubina: 1,8, GGT: 48, GOT: 125, GPT: 70, LDH: 1940 por lo que ante la sospecha de anemia hemolítica se realiza transfusión de concentrado de hematíes y se suspende el tratamiento. Después de un mes desaparece la hepatoesplenomegalia.
Conclusiones: La tuberculosis es una enfermedad con gran prevalencia en la población inmigrante. En lactantes se debe realizar un seguimiento estrecho del tratamiento por la toxicidad del mismo. La anemia hemolítica inducida por la rifampicina es extremadamente rara y suele producirse con pautas intermitentes. Hay que descartar posibles hemoglobinopatías como las talasemias, tan frecuentes en esta población.
P131 OSTEOMIELITIS EN EPÍFISIS FEMORAL DISTAL EN LACTANTE DE 19 MESES. 18:00 h
Eva Gembero Esarte, Beatriz Solís Gómez, Valentín Baranda Areta, Serafín García Mata, M. Teresa Hernández Lagunas, Mercedes Herranz Aguirre
Hospital Virgen del Camino, Pamplona (Navarra).
La osteomielitis es una patología a tener en cuenta en la infancia, por las posibles secuelas que puede originar. Afectan generalmente a las metáfisis de huesos tubulares, pero en los lactantes debido a la presencia de vasos transfisarios las epífisis pueden verse también implicadas. Presentamos el siguiente caso clínico.
Caso clínico: Lactante de 19 meses que acude por cojera de extremidad inferior izquierda, sin fiebre y de inicio reciente, en el contexto de un cuadro catarral, con aftas bucales, de una semana de evolución. A la exploración presentaba una cadera izquierda dolorosa a la rotación externa y con limitación para la abducción, así como dificultad para la flexión de cadera y rodilla izquierda, sin signos inflamatorios locales. Se realizó radiografía de caderas que fue normal, por lo que se remitió a su domicilio con antiinflamatorios orales y sospecha de Sinovitis transitoria de cadera. Tres semanas más tarde, acude por persistencia de cojera sin otra sintomatología acompañante. Se solicita hemograma, bioquímica, radiografía y ecografía de cadera y rodilla izquierdas, sin encontrar alteraciones, por lo que se ingresa para estudio. Durante su estancia se realizaron serologías, factor reumatoide, anticuerpos antinucleares y hemocultivo, que resultaron negativos. Los reactantes de fase aguda y la fórmula leucocitaria no presentaron elevaciones significativas (VSG: 16 mm/h; PCR: 0,75 mg/dl; leucocitos 7.900/mm3, LPMN: 48%). En la gammagrafía ósea, se aprecia un aumento de captación en tercio distal de fémur y rodilla izquierda, especialmente en la región epifisaria. Se realizó una resonancia magnética, objetivándose una alteración de la señal en la zona medial del núcleo de osificación distal del fémur izquierdo con un absceso de 3 mm en su interior. Se instaura tratamiento con amoxicilina-clavulánico durante seis semanas. La evolución hasta la fecha ha sido buena.
Conclusiones: La osteomielitis epifisaria es una patología infrecuente, a tener en cuenta ya que por su localización, podría implicar la región fisaria y comprometer el crecimiento del niño. Dada la magnitud de las secuelas que se pueden presentar, es importante realizar un control estrecho de las cojeras, y valorar la realización temprana de pruebas de imagen como la gammagrafía y resonancia magnética. La radiografía simple y la ecografía, no son suficientes para el diagnóstico precoz de la osteomielitis.
P132 ABSCESO HEPÁTICO EN PACIENTE SANO: A PROPÓSITO DE UN CASO. 18:05 h
Nagore Lasuen del Olmo, Zuriñe Martínez de Compañón Martínez de Marigorta, Susana Segura Matute, María Cols Roig, Joan Roca i Martínez, Carlos Luaces Cubells, Jordi Pou Fernández
Hospital San Joan de Deu, Barcelona.
Introducción y objetivo: El absceso hepático es poco frecuente, más aún en población pediátrica. Patología biliar previa, diabetes mellitus e inmunosupresión son factores predisponentes, siendo extremadamente raro en personas sanas. Se presenta el caso de un paciente sano con absceso hepático y evolución favorable.
Caso clínico: Paciente varón de raza blanca y 17 años de edad que acude a urgencias por dolor abdominal y fiebre (máx. 40ºC) de 8 días de evolución. Vómitos-deposiciones dispépticas autolimitados. No antecedente de traumatismo abdominal ni ingesta de productos lácteos no pasteurizados ni otros alimentos no controlados. Viaje reciente a Finlandia y perro en domicilio. Exploración clínica: febril, excelente estado general, abdomen blando pero doloroso de forma generalizada. Analítica sanguínea (leucocitosis con desviación izquierda y aumento PCR), hemocultivo (negativo), sedimento de orina (negativo), Rx tórax (normal) y Rx abdomen (normal). Durante el ingreso, se cursan coprocultivo, parásitos en heces, serología para f. tifoidea/brucelosis y perfil reumatológico (negativos). A las 48 horas, localiza el dolor en epigastrio y se intensifica con los movimientos corporales. Se solicita ecografía abdominal que objetiva imagen cavitada en lóbulo hepático izquierdo compatible con absceso hepático, confirmado mediante TAC abdominal. Ante la sospecha de origen piógeno, se instaura antibioticoterapia empírica con piperacilina-tazobactam y metronidazol y se realiza drenaje mediante aspiración con aguja fina guiada por ecografía, obteniendo 45 cc de líquido purulento que se cultiva (germen anaerobio). Se realiza estudio para descartar enfermedad predisponente. A las 3 semanas, desarrolla neutropenia severa medicamentosa que requiere cambio de antibioterapia a meropenem, punción medular y administración de G-CSF con recuperación en 48 horas. Recibe el alta con amoxiclavulánico oral tras 4 semanas de antibioticoterapia endovenosa. Los controles clínicos, analíticos y ecográficos posteriores resultaron favorables.
Conclusión: El absceso hepático es una entidad infrecuente en niños sanos. Es importante, no obstante, incluirlo en el diagnóstico diferencial de dolores abdominales acompañados de fiebre de etiología poco clara por su alta mortalidad y necesidad de tratamiento precoz y enérgico. Es importante investigar sobre posible patología de base predisponente.
P133 RUBÉOLA CONGÉNITA: ¿UN PROBLEMA NO RESUELTO?. 18:10 h
Gemma Arca Díaz, Gemma Aznar Lain, M. Adela Retana Castán, Israel Anquela Sanz, Nuria Rabella García, Isabel Badell Serra, José Cubells Rieró
Hospital de la Santa Creu y Sant Pau, Barcelona.
Introducción: Se presenta un caso de síndrome de rubéola congénita (SRC), que es la complicación más grave de la rubéola. No se había producido ningún caso en Cataluña desde el año 1990 debido a la elevada cobertura vacunal conseguida con las dos dosis de vacuna triple vírica (quince meses y cuatro años). El aumento de la inmigración hace pensar que aumentará la aparición de esta infección congénita.
Observación clínica: Varón de 19 días de vida que presenta estancamiento pondoestatural, vómitos de tres días de evolución con un peso de 2.340 g (P10), talla 46 cm (P10), PC 34 cm (P3). Lactancia materna exclusiva. Embarazo no controlado en Marruecos. La madre presentó en el segundo mes de gestación un rash maculopapular facial que remitió sin tratamiento. Antecedentes perinatales: Nacido en Madrid, prematuridad al límite, PN 2500g (P50), talla 46 cm (P50), PC 34 cm (P50). Parto eutócico. Aspecto distrófico, fontanela amplia y normotensa, irritabilidad, hipertonía generalizada, ROTs vivos y simétricos, contacto correcto, hepatomegalia 1 cm. Analítica e inmunología celular normales. Serologías: rubéola IgG e IgM (EIA) positivas; resto negativas. Ecografía transfontanelar: quistes periventriculares a nivel de asta frontal; pequeñas imágenes hiperdensas a nivel del tálamo. Ecografía abdominal, screening metabólico, aminoácidos en sangre y orina, fondo de ojo, ecocardiografía y ECG normales. PEATC: sordera neurosensorial bilateral. Serologías maternas: rubéola IgG (EIA) positivo, IgM ininterpretable, resto negativas. Madre de 19 años supuestamente vacunada al año y una segunda dosis a los 11 años.
Comentarios: Las secuelas más frecuentes de la rubéola congénita son la sordera neurosensorial (67%) y los trastornos neurológicos. Al no existir un tratamiento específico, el diagnóstico prenatal es esencial. La vacunación universal de la rubéola es la medida más eficaz para prevenir la infección congénita, especialmente en las mujeres antes de la edad fértil. Los neonatos con un SRC son contagiosos y requieren medidas de aislamiento durante los primeros meses de vida. Los casos autóctonos de la rubéola en España muestran tendencia a disminuir, pero, debido al aumento de la inmigración, pueden incrementarse los casos importados de rubéola congénita, aun teniendo un calendario vacunal que incluye esta enfermedad.
CUIDADOS INTENSIVOS
P134 ESTADO PSEUDOCONVULSIVO SEVERO COMO PRESENTACIÓN DE UN TRASTORNO POR CONVERSIÓN. 17:00 h
Bruno Nievas Soriano, Gemma Villar Villar, José Luis Ruibal Francisco, Jaime Campos Castelló, Beatriz Sánchez de la Vara
Hospital Clínico San Carlos, Madrid.
Introducción: Se presenta un cuadro de pseudocrisis convulsivas en una adolescente de 12 años, bajo la forma de un estado convulsivo severo.
Caso clínico: Mujer de 12 años que ingresa en nuestra UCIP por cuadro de hemiconvulsiones tónico-clónicas derechas de una hora de duración, que no habían cedido tras tres dosis de diazepam. Un estudio de neuroimagen (TAC craneal) fue normal.
Antecedentes: Adoptada a los 7 años. Dolores abdominales recurrentes. Trastorno por déficit de atención simple. Padre epiléptico. Resto sin interés.
Exploración en UCI-Pediátrica: A su llegada la paciente presentaba generalización de las crisis, con relajación de esfínteres. Afebril, bien hidratada y nutrida, con buena perfusión y sin signos de dificultad respiratoria. Auscultación cardíaca y pulmonar normales. Abdomen normal. No rigidez de nuca ni otra focalidad.
Evolución: Se inicia tratamiento con valproico y fenitoina, sin obtener respuesta. En el contexto de un empeoramiento severo respiratorio, la paciente requiere intubación y sedación, cediendo entonces el cuadro convulsivo. Tres horas después se retira la ventilación mecánica y la sedación, entrando de nuevo en status, pero sin correlato bioeléctrico en el electroencefalograma. Se plantea entonces el origen funcional como causa del cuadro. Se realizan tóxicos en sangre y orina, sistemático de sangre, bioquímica en sangre y líquido cefalorraquídeo, sistemático de orina y RMN cerebral. Todos los resultados fueron normales o negativos. Se retiran los fármacos anticonvulsivantes, no presentando la paciente nuevas crisis. Tras ser evaluada por Psiquiatría Infantil, se determina la existencia de crisis pesudoconvulsivas por un trastorno de conversión.
Discusión: El trastorno de conversión es un tipo de trastorno somatomorfo típico de la adolescencia, que suele comenzar repentinamente. A menudo puede atribuirse a un episodio ambiental desencadenante. Estas reacciones pueden adoptar varias formas, entre las que se incluyen las convulsiones. Los niños afectados suelen ser muy teatrales y refieren antecedentes de conversión. En el caso de nuestra paciente el cuadro se desencadenó por problemas familiares, y existían antecedentes personales de simulación de crisis (cuando el padre las padecía) como se vio en una anamnesis más detallada. Por tanto, este diagnóstico se debe tener presente a la hora de tratar status epilépticos en edad infanto-juvenil en los que no se objetiva causa aparente.
P135 ACCIDENTES CEREBROVASCULARES EN LA INFANCIA, NUESTRA CASUÍSTICA. 17:05 h
Patricia Martín Cendón, Rocío Montiel Crespo, Arturo Hernández González, Sebastián Quintero Otero, Fernando Rubio Quiñones, Servando Pantoja Rosso
Hospital Puerta del Mar, Cádiz.
Antecedentes y objetivos: Los accidentes cerebro-vasculares (ACVA) son poco frecuentes en la edad pediátrica, siendo su etiología y formas de presentación en ocasiones diferentes a las del adulto. El objetivo de este estudio es revisar las características de los ACVA ingresados en nuestra UCIP.
Métodos: Estudio restrospectivo de los ACVA ingresados en la UCIP en los últimos 5 años. Se recogieron para su análisis datos referentes a la edad, sexo, presentación clínica, exámenes complementarios, tratamiento y evolución de los pacientes.
Resultados: Se revisaron un total de 9 pacientes (8 niños y 1 niña) con edades comprendidas entre 6 meses y 10 años, con una media de 6,5 años. La sintomatología inicial fue: cefalea y vómitos en 3 casos, crisis convulsivas en 3, hemiparesia en 2 (aunque posteriormente se constató en 3 pacientes más), pérdida de conciencia en 2 casos, ataxia en 2 y crisis de apnea en el paciente de menor edad. Se identificó la causa del ACVA en todos los casos: 5 malformaciones vasculares cerebrales, una homocistinuria, un síndrome de hipercoagulabilidad por déficit transitorio de proteína S, una disección de la arteria vértebro-basilar secundaria a encefalitis y una obstrucción aguda en la porción clinoidea de la arteria carótida izquierda. Se realizó angiorresonancia en 5 niños y una arteriografía. Tan sólo falleció uno de los pacientes, mientras que presentaron secuelas neurológicas motoras en el momento del alta 7 de ellos.
Conclusiones: Al igual que se describe en la literatura, las malformaciones vasculares son la causa más frecuente de ACVA en nuestra serie. Sin embargo, existen otras posibilidades como los síndromes de hipercoagulabilidad o distintas metabolopatías que deben ser descartadas. La forma de presentación es muy variada, por lo que un alto índice de sospecha es importante para realizar un diagnóstico precoz. Entre las pruebas complementarias la TAC resulta fundamental; otras, como la angiorresonancia, pueden hacer innecesaria la utilización de técnicas diagnósticas invasivas (arteriografía.....). La recuperación funcional en los niños es mejor debido a la gran plasticidad cerebral y a la mejor capacidad de adaptarse a posibles déficits neurológicos, destacando además la escasa mortalidad.
P136 AGRESIÓN HIPÓXICO-ISQUÉMICA EN EL NIÑO. ¿QUÉ PODEMOS HACER Y CUÁNDO?. 17:10 h
M. Ester Guerrero Vega, Rocío Montiel Crespo, Sebastián Quintero Otero, Arturo Hernádez González, Fernando Rubio Quiñones, M. Teresa de Benito Guerra, Estefanía Romero Castillo, Servando Pantoja Rosso
Hospital Puerta del Mar, Cádiz.
Introducción: A pesar de los esfuerzos realizados en los últimos años no se han producido cambios sustanciales en el tratamiento y pronóstico del daño hipóxico, una vez que éste se ha establecido. Solo la rapidez y la calidad de la atención inicial parece ser útil para minimizar el daño.
Objetivo: Revisar la evolución clínica de niños ingresados en UCIP durante al menos 24 horas por parada respiratoria o cardiorrespiratoria no traumática, valorando la repercusión de las maniobras de RCP instauradas así como de los cuidados postreanimación sobre la evolución y pronóstico de estos pacientes.
Material y método: Se analizaron de forma retrospectiva todos los casos de niños ingresados en UCIP por parada respiratoria o cardiorrespiratoria desde Enero de 1989 a Enero de 2003. Se seleccionaron 39 casos con edades comprendidas entre el mes de vida y los catorce años. Revisamos una serie de actuaciones y parámetros clínicos como etiología de la parada, puntuación de coma según escala de Glasgow al ingreso en UCIP, tiempo hasta la asistencia inicial, realización de maniobras de RCP y evolución clínica hasta el momento de su alta hospitalaria.
Resultados: La edad media de los pacientes seleccionados fue de 3.7 años. La etiología de la parada fue semiahogamiento en 16 casos, obstrucción de vías aéreas en 6 casos, insuficiencia respiratoria en 5 casos, fallo cardíaco en 2 casos y el resto se incluyó en un apartado bajo el epígrafe "otros". Clasificamos a los enfermos en tres grupos según su evolución clínica: 1) Sin secuelas: 21 pacientes, de los cuales 9 precisaron RCP avanzada, con un tiempo de asistencia inicial inferior a 10 minutos en un 78% de los casos y un Glasgow al ingreso superior a 11 en el 52%. 2) Con déficit neurológico en 7 casos con un retraso en la asistencia inicial de más de 10 minutos en 2 casos. 3) Exitus en 4 pacientes donde a pesar de la asistencia precoz, la presencia de asistolia inicial condicionó la evolución de estos enfermos. Concluimos que el retraso en la asistencia inicial, la presencia de asistolia al comienzo de la reanimación y la baja puntuación de la escala de Glasgow al ingreso se asocian a un peor pronóstico. La monitorización de la presión intracraneal no aportó beneficios desde el punto de vista terapéutico en el manejo de nuestros enfermos.
P137 EMPLEO DEL HELIOX EN UCIP. 17:15 h
Esteban Gómez Sánchez, Sira Fernández de Miguel, Ana M. Llorente de la Fuente, Sylvia Belda Hofheinz, Pedro Gómez de Quero Masia, M. Victoria Ramos Casado, Juan Ignacio Sánchez Díaz, Fernando Mar Molinero
Hospital 12 de Octubre, Madrid.
Introducción: En los últimos años se emplea cada vez más el heliox como tratamiento de la dificultad respiratoria de diversa etiología, habiéndose mostrado eficaz fundamentalmente en las bronquiolitis y la dificultad respiratoria de vía aérea alta.
Objetivos: Verificar la eficacia del empleo del heliox a concentraciones 70:30 en población pediátrica ingresada en una unidad de cuidados intensivos por bronquiolitis/bronquitis y laringitis de un hospital terciario.
Métodos: De forma retrospectiva se analizaron las historias clínicas y las gráficas de los pacientes que recibieron heliox desde noviembre de 2002 hasta enero de 2004. No se incluyeron los pacientes en los que se empleó por estridor postextubación, ni aquellos en los que se tuvo que retirar su empleo por hipoxemia. Se comparan parámetros clínicos al ingreso y a las 6 y 12 horas de tratamiento (frecuencias cardíaca y respiratoria, saturación de oxígeno y gasometrías y scores de Taussig para laringitis y de Wood-Downes para bronquiolitis/bronquitis).
Resultados: Se empleó heliox a concentración 70:30 desde noviembre de 2002 hasta enero de 2004 en 17 niños. En 14 de ellos se utilizó de forma continua, empleando siempre mascarilla con reservorio. En los tres restantes se empleó de forma intermitente con las nebulizaciones de broncodilatadores. La edad media de los pacientes fue de 6,3 meses (rango 21 días a 16 meses). La distribución por sexos fue de 10 niños y 7 niñas. En 11 casos padecían una bronquiolitis (8 VRS positivas, 1 por Influenza 3 y las otras dos con cultivos negativos). Cuatro niños se diagnosticaron de laringitis y dos de bronquitis espástica. En todos los niños se encontró un descenso de la frecuencia cardíaca a las 6 y 12 horas de inicio del heliox, así como una disminución media del escore de 2,9 puntos (rango de 1,5 a 7). La mejoría fue mayor en los pacientes que presentaban mayor gravedad al ingreso (scores mayores de 6). No encontramos cambios significativos en el resto de los parámetros analizados. En cuanto a los parámetros gasométricos, se detecta una mejoría del pH (aumento medio de 0,16) con una disminución de la pCO2 (media de 18,45). No hubo efectos secundarios.
Conclusiones: El heliox es un arma terapéutica eficaz e inocua, siempre que las condiciones clínicas permitan su empleo.
P138 ALTERACIONES DEL SODIO SECUNDARIAS A INTOXICACIÓN. 17:20 h
Ana M. Llorente de la Fuente, Sira Fernández de Miguel, Sylvia Belda Hofheinz, Esteban Gómez Sánchez, M. Victoria Ramos Casado, Juan Ignacio Sánchez Díaz, Fernando Mar Molinero
Hospital 12 de Octubre, Madrid.
Introducción: Las alteraciones del sodio (hiper- e hiponatremias) generalmente se deben a situaciones de deshidratación y en un pequeño número de casos a intoxicación salina (en el caso de las hipernatremias) o intoxicación hídrica (en el de las hiponatremias). Es importante recordar esta posible etiología y recabar datos en la anamnesis, exploración y parámetros analíticos, ya que puede tener implicaciones en el tratamiento.
Objetivos: Se describen tres casos clínicos (2 ellos de intoxicación salina con hipernatremia grave y el tercero de intoxicación hídrica con hiponatremia grave sintomática).
Caso 1: Neonato de 20 días con decaimiento, rechazo de las tomas y fiebre de 38,2 ºC de 4 días de evolución. Presentaba hipernatremia de 213 mEq/l con acidosis metabólica, insuficiencia renal prerrenal, sodio en orina de 331 mEq/l (fracción de excreción de sodio del 10,5% y de agua del 8%) y pérdida de peso del 10%. Orientando el interrogatorio la madre refiere que la leche sabía salada, descubriéndose en el análisis de la misma un contenido de sal de 65% de su peso en gramos. Caso 2: Lactante de 50 días con fiebre, diarrea y vómitos de 24 horas de evolución. Presentaba hipernatremia de 181 mEq/l con acidosis metabólica e insuficiencia renal prerrenal, con sodio en orina de 230 mEq/l (fracción de excreción de sodio de 38% y de agua de 30%). En la historia clínica la abuela refiere prepararle los biberones con 120 cc de agua y 12 cacitos de leche. Caso 3: Niña de 13 años con trastorno autista del comportamiento, que en las 24 horas previas al ingreso presenta ingesta excesiva (no cuantificada) de agua. Presenta un cuadro de vómitos seguido de crisis tónica. Se detecta hiponatremia de 115 mEq/l con sodio en orina de 10 mEq/l y densidad < 1005. El manejo en todos fue conservador corrigiéndose de forma lenta las cifras de sodio y sin presentar complicaciones ni secuelas neurológicas al alta.
Conclusiones: La investigación de la causa es importante a la hora de abrir nuevas opciones terapéuticas (diálisis peritoneal, descenso inicial rápido en intoxicación salina grave etc.), así como para prevenir la repetición del episodio. Estas patologías pueden provocar importantes secuelas o incluso la muerte.
P139 DIAGNÓSTICO DIFERENCIAL DEL SHOCK EN LACTANTES. 17:25 h
Sira Fernández de Miguel, Ana M. Llorente de la Fuente, Susana de las Heras Ibarra, Elena Bergón Sendín, Sylvia Belda Hofheinz, Juan Ignacio Sánchez Díaz, M. Victoria Ramos Casado, Fernando Mar Molinero, Lidia Casanueva Mateos
Hospital 12 de Octubre, Madrid.
Introducción: La clínica de presentación de muy diversas patologías en el lactante puede ser muy inespecífica y aparecer como un cuadro de shock. Aunque el primer diagnóstico a descartar es la sepsis hay que tener en cuenta otras patologías.
Casos clínicos: Presentamos 3 pacientes, de edades comprendidas entre 2 días y 3 meses, cuya clínica al ingreso en nuestra unidad de cuidados intensivos tenía como elementos comunes tratarse de un cuadro de shock con acidosis metabólica importante, coagulopatía y anemización.
Caso 1: Varón de 3 meses con antecedentes de atresia yeyunal intervenida al nacimiento presentando posteriormente cuadro séptico con hemocultivo positivo para C. albicans, que siguió tratamiento con Anfotericina B liposomal IV durante 21 días. Al mes del alta reingresa por cuadro de shock, destacando en la exploración soplo contínuo en la auscultación, desaturación y hepatoesplenomegalia. Se inicia tratamiento con drogas vasoactivas, ventilación mecánica y antibioterapia. En ECO-Doppler cardíaco se observa una masa de 17 x 23 mm en ventrículo derecho, con obstrucción del tracto de salida. Se realiza cirugía urgente extirpándose la verruga en la cual se cultiva C. albicans. Siguió tratamiento antifúngico y la evolución fue favorable. Caso 2: Varón de 2 días que ingresa por cuadro de shock, iniciándose tratamiento antibiótico y perfusión de prostaglandinas por sospecha de cardiopatía. A las 24 horas de su ingreso se realiza ECO cerebral protocolaria observándose fístula arteriovenosa, se realiza TAC en el que se evidencia aneurisma con funcionamiento de fístula arteriovenosa, causante del cuadro de shock. Se realiza embolización que se complica con disección arterial falleciendo el paciente a los 3 días. Caso 3: Varón de 15 días, inicialmente con dificultad respiratoria que progresa a shock. Destaca aumento de transaminasas (GOT = 488 y GPT = 214), con ECO cardíaco que objetiva fracaso biventricular. Se realiza estudio metabólico diagnosticándose de alteración de la beta-oxidación de los ácidos grasos de cadena larga. La evolución ha sido favorable.
Conclusiones: Ante un cuadro de shock en el lactante el diagnóstico más frecuente es la sepsis pero hay que recordar que otras patologías pueden debutar de esta manera, pudiendo tener una implicación terapéutica y pronóstica fundamental.
P140 REVISIÓN DE 288 INGRESOS EN UNA UCI PEDIÁTRICA. 17:30
Bruno Nievas Soriano, Gemma Villar Villar, José Luis Ruibal Francisco, Olga Pérez Rodríguez
Hospital Clínico San Carlos, Madrid.
Introducción: Se analizan diferentes aspectos de 288 ingresos acontecidos en nuestra UCI pediátrica, comprendidos entre abril de 2002 y diciembre de 2003.
Resultados: El número total de ingresos fue de 288, observándose un incremento progresivo del número de ingresos en el tiempo. Los motivos de ingreso más frecuentes y su edad media fueron: estabilización poscirugía (112 ingresos, 38,8% del total, 6,47 años); patología respiratoria (64 ingresos, 22,2% del total, 2,56 años); patología neurológica (28 ingresos, 9,72% del total, 5,74 años); accidentes e intoxicaciones (19 ingresos, 6,59% del total, 11,05 años); monitorización (15 ingresos; 5,20% del total, 6,63 años); trastornos metabólicos (7 ingresos, 2,43% del total, 6,59 años); paradas cardiorrespiratorias (5 ingresos; 1,73% del total, 6,50 años). La estancia media global fue de 3,48 días. Según los principales motivos de ingreso fue: estabilización post- cirugía 3.35 días; patología respiratoria 8,33 días.; patología neurológica 3,58 días. Los diagnósticos principales más frecuentes, excluyendo los pacientes post-quirúrgicos, fueron: neumonía (11,11% del total); bronquiolitis (6,25%); trastornos convulsivos (5,90%); síndrome de distrés respiratorio tipo agudo (3,47%); meningitis (2,77%) y traumatismos (1,73%). Se realizaron un total de 245 técnicas especiales (en al menos una ocasión) en 87 pacientes (30,20% de los ingresos). La distribución de las técnicas fue la siguiente: 43 pacientes intubados y/ o ventilados mecánicamente (14,93% de los ingresos); 28 pacientes con cateterización venosa central (9,72%); 16 pacientes con nutrición parenteral (5,55%); 16 pacientes transfundidos (5,55%); drenajes transtorácicos en 8 pacientes (2,77%); 6 fueron ventilados con BIPAP (2,08%); 4 precisaron traqueostomía (1,38%); a 4 se les monitorizó la PIC (1,38%); a 2 se les ventiló con óxido nítrico (0,69%). El número de exitus fue de 11 (3,81% del total). De ellos, 3 ingresaron directamente en parada cardiorrespiratoria. Los otros fueron: 2 sepsis, un TCE grave, una bronquiolitis, una atrofia muscular espinal, una leucodistrofia metacromática, una enfermedad de Duchenne y una neumonía severa.
Discusión: los resultados de nuestra revisión concuerdan con los obtenidos por otras unidades similares, y vienen a confirmar la necesidad de estudios que permitan ajustar los recursos humanos y económicos de las UCI-P a las necesidades reales de nuestro entorno, así como la formación específica del personal.
P141 VENTILACIÓN NO INVASIVA CON HELIOX APLICADA A LACTANTES. 17:35 h
Federico Martinón-Torres, Pilar A. Crespo Suárez, Natalia Moliní Menchón, Manuel Fernández Sanmartín, Antonio Rodríguez Núñez, José M. Iglesias Meleiro, Lorenzo Redondo Collazo
Hospital Clínico Universitario, Santiago de Compostela (A Coruña).
Introducción: La ventilación no invasiva (VNI) constituye una modalidad de soporte ventilatorio eficaz en la prevención y tratamiento de la insuficiencia respiratoria de diferente etiología. Igualmente el heliox (HX), se ha empleado con éxito en el tratamiento sintomático de cuadros respiratorios obstructivos. No existen datos ni dispositivos específicos para la aplicación combinada de VNI y Hx en pacientes pediátricos.
Objetivos: Evaluar la aplicabilidad y seguridad de un dispositivo comercial de VNI adaptado para uso con HX en lactantes con patología respiratoria obstructiva.
Material y método: Población de estudio: Lactantes ingresados en una Unidad de Cuidados Intensivos Pediátricos con insuficiencia respiratoria aguda y cuadro obstructivo de base. Dispositivo: Sistema comercial de VNI con generador de flujo variable e interfase nasal adaptado para la utilización con heliox. Se indicó interfase intranasal bilateral corta o mascarilla nasal según las características del paciente. Se aplicaron factores de conversión de flujo para el caudalimetro de aire/O2: 80%He/20%O2: 2,1; 70%He/30%O2: 1,7, 60%He/40%O2: 1,4. Se titularon los flujos necesarios de helio/oxígeno en función de la presión objetivo y la FiO2 mínima que garantizase una saturación arterial de oxígeno ≥ 91%.
Resultados: Desde 01/2002 hasta 02/2004 hemos aplicado VNI con Hx en 20 lactantes de entre 1 mes y 2 años de edad. Las indicaciones fueron bronquiolitis aguda en 15 casos, hiperreactividad bronquial aguda en 2 casos, laringotraqueomalacia en 2 casos, y bronquiolitis obliterante en 1 caso. En todos los pacientes excepto uno, se evito la necesidad de intubación endotraqueal. En ningún caso se detectaron efectos adversos relacionables con la técnica. La utilización del dispositivo no conllevó problemas logísticos ni de manejo de enfermería reseñables.
Conclusiones: La VNI con HX puede ser una modalidad ventilatoria combinada eficaz en el manejo del lactante con enfermedad respiratoria obstructiva subyacente. Actualmente no existen dispositivos específicos para la realización de esta técnica en niños. Con las precauciones adecuadas, las adaptaciones que hemos aplicado a un sistema convencional de VNI parecen suficientes para poder aplicarla con seguridad y eficacia. Son necesarios ensayos que evalúen su utilidad y delimiten sus indicaciones, momento de inicio, y estrategia de programación óptimas.
P142 LA "TOS MECÁNICA" COMO SOPORTE TERAPÉUTICO EN LA INSUFICIENCIA RESPIRATORIA DE ORIGEN NEUROMUSCULAR. 17:40 h
Patricia Sierra Gutiérrez, Erika Recio Ahrendt, Gracia M. García Lara, M. Belén Sevilla Pérez, Ana Garach Gómez, Esther Ocete Hita, Alejandro de Goicoechea Vera, Antonio Molina Carballo, Ángeles Ruiz Extremera
Hospital Clínico Universitario San Cecilio, Granada y Universidad de Granada, Granada.
Introducción: Las enfermedades neuromusculares graves presentan en su evolución un fallo de bomba respiratoria que se manifiesta por un compromiso del intercambio gaseoso con hipoventilación progresiva, clínicamente presentan incapacidad para estornudar, bostezar, reir, sollozar, pobre intensidad de la voz y tos. El diagnóstico se apoya en datos clínicos, lo que convierte al fallo de bomba respiratoria en los que la observación cuidadosa representa el principal apoyo para el diagnóstico. La tos consiste en una inspiración máxima seguida del cierre de la glotis y una espiración forzada con elevación de la presión intratorácica, abriéndose súbitamente la glotis lo que hace que salga aire a gran velocidad arrastrando secreciones.
Paciente: Niña de 4 años con afectación de neurona sensitiva de los ganglios dorsales, segunda motoneurona y de los cordones posteriores, con afectación de musculatura, bulbar, cervical y dorsal (ataxia amiotrófica infantil), con insuficiencia respiratoria aguda. Ingresa en UCIP por un cuadro de perdida de conciencia, cianosis y taquipnea, en los gases se aprecia: acidosis respiratoria con hipoxemia, en la Rx de tórax: imagen de condensación en base pulmonar izq. Tº: 36ºC, FC: 170sistoles/mit, FR: 40 R/mit, TA: 136/90/52, se logra su estabilización respiratoria, sin medidas invasivas, pero en los días sucesivos se aprecia escasa movilidad del tórax, ausencia de voz, gran hipotonía y dificultad para reir, masticar y respirar, con abundantes secreciones respiratoria, que no se movilizan con fisioterapia. Las constantes vitales persisten en parámetros similares a su ingreso a pesar del tratamiento intensivo y gases con hipercapnia permisiva. A partir del día 5 de su ingreso comenzamos a utilizar un equipo de tos mecánica dando tres tandas de ocho ciclos tres veces al día, mediante mascarilla facial. Desde el inicio de la "tos mecánica" se evidencia una clara mejoría clínica, gasométrica y analítica. Permitiendo su alta hospitalaria a los once días de su aplicación. La tos mecánica genera una presión positiva inspiratoria e igual presión negativa expiratoria que puede oscilar entre 10 a 60 cm de H2O. La creación del gradiente de presión transtorácica permite un flujo espiratorio capaz de movilizar las secreciones.
Conclusiones: La "tos mecánica" mejora la función respiratoria en enfermedades neuromusculares. Su uso es facil incluso en domicilio como tratamiento coadyuvante y retrasa la ventilación mecánica.
P143 VIGILANCIA DE LA INFECCIÓN NOSOCOMIAL EN UNA UNIDAD DE CUIDADOS INTENSIVOS PEDIÁTRICA Y NEONATAL. IMPORTANCIA DE LOS CAMBIOS EN LA UBICACIÓN FÍSICA. 17:45 h
Gracia M. García Lara, M. Belén Sevilla Pérez, Patricia Sierra Gutiérrez, Erika Recio Ahrendt, M. Pilar Rodríguez Santano, Esther Ocete Hita, Alejandro de Goicoechea Vera, Aurora Bueno-Cabanillas, Miguel García Martín, Ángeles Ruiz Extremera
Hospital Clínico Universitario San Cecilio, Granada y Universidad de Granada, Granada.
Introducción: La tasa de infección nosocomial en estas unidades es uno de los marcadores de calidad y del Hospital, el objetivo fue conocer la tasa de infección en los meses de julio y septiembre (ubicación en sala de preescolares) con las de Octubre y noviembre (ubicación en sala de UCIPyN).
Material y métodos: La vigilancia de la infección fue realizada de forma sistemática y prospectiva por un médico especialista en Medicina Preventiva, con una frecuencia mínima de 3 visitas / semana revisarando las historias clínicas y gráficas de enfermería, analítica, cultivos microbiológicos, y la información obtenida de los médicos de la unidad. Para el diagnóstico de la infección nosocomial se utilizaron los criterios diagnósticos de los CDC Se han calculado: Riesgos de infección: número de infecciones/número de Ingresos. Tasas de infección: número de infecciones/Número de Pacientes-día (estancias), ya que el riesgo de infección es directamente proporcional al aumento de la estancia.
Resultados: Porcentaje y tasas de infección nosocomial utilizando como denominadores todos los ingresos y estancias Aunque las diferencias no llegaron a ser significativas, los resultados indican una tasa de infección doble en el período provisional. El 50% de las infecciones detectadas durante el perído de julio a septiembre podrían ser atribuidas a las instalaciones defectuosas.
Conclusiones: El aumento de las tasas de infección detectado durante el período de obras en la UCI-P confirma la necesidad de planificar la realización de obras en unidades de este tipo.