Introducción
La sedación es una parte fundamental del tratamiento del niño críticamente enfermo 1 y tiene como objetivos fundamentales reducir la ansiedad, agitación y sufrimiento, disminuir la exagerada respuesta endocrinometabólica ante las situaciones de estrés, conseguir una adecuada sincronización a la ventilación mecánica y permitir la realización de pruebas diagnósticas y procedimientos invasivos 2. La obtención de un adecuado grado de sedación requiere la administración de agentes sedantes y un control cuidadoso de su respuesta. Numerosos artículos han mostrado la importancia de una adecuada sedación y analgesia en la disminución de la morbimortalidad en los pacientes críticos 3. La sobresedación también tiene riesgos, como la depresión cardiovascular y respiratoria, la prolongación de la ventilación mecánica y la dificultad en la valoración neurológica 4,5. A pesar de su importancia, existen pocos instrumentos que permitan valorar de manera adecuada el grado de sedación en el niño críticamente enfermo. Las escalas clínicas de sedación, como la de Ramsay, COMFORT o escala de Sedación-Agitación, presentan limitaciones ya que su valoración es subjetiva y en general son poco sensibles para objetivar cambios en la profundidad del grado de sedación, sobre todo cuando el enfermo está profundamente sedado o relajado 6-8.
En los últimos años se han desarrollado algunos métodos más objetivos, como el Índice Biespectral (BIS) basado en el análisis del electroencefalograma (EEG) que se empleó inicialmente en anestesia y que en los últimos años se está aplicando en pacientes críticos 9.
También se ha demostrado que los potenciales evocados auditivos (PEA) de latencia media, se correlacionan bien con el estado de conciencia 10. Los PEA se han utilizado sobre todo para valorar la profundidad de la anestesia durante la cirugía en adultos 11-13 y niños 14.
Existen muy pocos trabajos que valoren su utilidad en los pacientes críticos adultos 15-17. Esta técnica no ha sido validada en niños pequeños y no se ha encontrado ninguna referencia sobre su utilización en niños críticamente enfermos.
El objetivo de este trabajo ha sido analizar la utilidad de los PEA de latencia media en la valoración del estado de conciencia y sedación en niños críticamente enfermos y estudiar factores que limiten su validez o utilización.
Pacientes y métodos
Se estudiaron 6 niños críticamente enfermos sometidos a ventilación mecánica con distintos estados de conciencia. En todos ellos se valoró el grado de sedación mediante la escala clínica COMFORT, el BIS con el monitor BIS modelo XP (Aspect Medical Systems, Newton, MA, USA) mediante el sensor pediátrico de BIS en menores de un año y el sensor "BIS Quatro" en mayores de un año, ambos conectados al monitor multiparamétrico Phillips® y los PEA de latencia media mediante el monitor ALARIS AEP®(ALARIS Medical Systems). Se recogieron los siguientes datos: edad, peso, diagnóstico, alteraciones neurológicas previas, frecuencia cardíaca, presión arterial, dosis de fármacos sedantes y relajantes musculares administradas, técnicas aplicadas en el momento del registro (ventilación mecánica, manta térmica, marcapasos cardíaco).
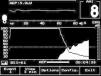
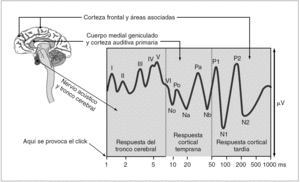
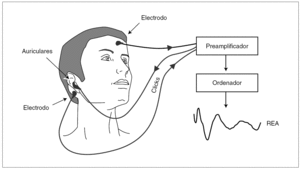
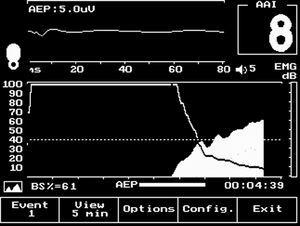
Los PEA de latencia media utilizan un estímulo auditivo repetido (70 dB) transmitido por unos auriculares y recogen los cambios producidos en las ondas auditivas cerebrales. La respuesta evocada auditiva tiene tres partes: respuesta del tronco cerebral, respuesta de latencia media (cortical temprana) y respuesta cortical tardía (fig. 1). En la monitorización de la sedación y el estado de conciencia, la respuesta analizada es la cortical temprana o de latencia media, que se produce en la corteza auditiva primaria entre los 10 y 80 ms tras el estímulo. Las ondas auditivas son recogidas por unos electrodos situados en el epicráneo (se colocan 3 electrodos: uno en la frente debajo de la raíz del cuero cabelludo, otro en la cara externa del ojo y el último delante del pabellón auricular en < 8 años o detrás del mismo en la zona mastoidea en > 8 años)18 (fig. 2). La señal se amplifica, se procesa en un ordenador y se representa numéricamente en el monitor de PEA con valores entre 0 a 100 (fig. 3). Se miden también los valores del electromiograma, que refleja la actividad de la musculatura frontal y de la tasa de supresión, que es el porcentaje de electroencefalograma (EEG) sin actividad. Además de la información inmediata, el aparato permite guardar los registros para un análisis posterior. Se considera que el paciente tiene un estado de conciencia normal con PEA > 60, sedación superficial con puntuaciones entre 30 y 60, sedación profunda entre 15 y 30 y muy profunda por debajo de 15.
Figura 1.Respuesta evocada auditiva. Se observan tres tipos de respuesta. Respuesta del tronco cerebral, respuesta cortical temprana o de latencia media (la utilizada para valorar el estado de conciencia) y respuesta cortical tardía. Reproducido con permiso de ALARIS Medical Systems: "Respuesta Evocada Auditiva. Una guía sencilla". Christine Thornton PhD. 2001.
Figura 2. Colocación de los electrodos y auriculares. Reproducido con permiso de ALARIS Medical Systems: "Respuesta Evocada Auditiva. Una guía sencilla". Christine Thornton PhD. 2001.
Figura 3. Monitor de potenciales evocados auditivos. AAI: puntuación de PEA; EMG: electromiograma; BS %: tasa de supresión.
Resultados
Se presenta la monitorización con PEA en seis situaciones clínicas diferentes.
Sedación superficial
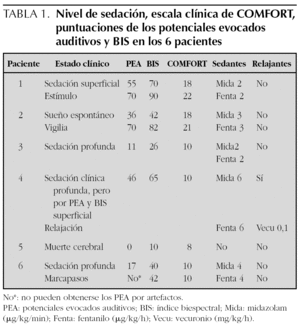
Niña de 9 meses en el postoperatorio de tetralogía de Fallot, sedoanalgesiada con midazolam (2 μg/kg/min) y fentanilo (2 μg/kg/h). Presentaba una puntuación en la escala clínica COMFORT de 18, PEA de 55 y BIS de 70, valores que corresponden a sedación superficial. Con estímulo táctil la niña se despertó, aumentando la puntuación de COMFORT a 22, los PEA a 70 y el BIS a 90.
Modificación de los PEA con los ritmos de sueño y vigilia
Niño de 8 años en el decimotercer día de postoperatorio de corrección quirúrgica de ventrículo derecho de doble salida. Recibía sedoanalgesia con midazolam (3 μg/kg/min) y fentanilo (3 μg/kg/h), presentando un grado de sedación ligera con puntuación de la escala COMFORT de 21, BIS 82 y PEA 70. Coincidiendo con una fase de sueño espontáneo presentó un descenso de los PEA hasta 36 y de BIS hasta 42, que aumentaron hasta los niveles previos al despertar al niño.
Sedación profunda
Niño de 5 meses en el postoperatorio de cirugía cardíaca (técnica de Glenn) por síndrome de ventrículo izquierdo hipoplásico, en tratamiento con midazolam (2 μg/kg/min) y fentanilo (2 μg/kg/h), presentando una puntuación en la escala de COMFORT de 10, PEA 11 y BIS 26, todos ellos correspondientes a sedación muy profunda, con buena correlación entre las 3 puntuaciones.
Sedación y relajación muscular
Niño de 2 meses con ventilación mecánica por insuficiencia respiratoria grave secundaria a hemangiomatosis hepatocutánea. Recibía sedoanalgesia con midazolam (6 μg/kg/min) y fentanilo (6 μg/kg/h) y relajación muscular con vecuronio (0,1 mg/kg/h). La valoración de la relajación por el tren de cuatro fue de 0 (relajación profunda). Las puntuación en la escala de COMFORT fue de 10, lo cual correspondía a sedación profunda, mientras que las puntuaciones PEA fue de 46 y el BIS de 65, compatibles con sedación superficial. Al aumentar la perfusión de midazolam disminuyeron los valores de BIS a 37 y PEA a 12 manteniendo las mismas puntuaciones en la escala clínica COMFORT.
Muerte encefálica
Niña de 4 meses que presenta parada cardiorrespiratoria secundaria a síndrome de muerte súbita del lactante. Tras recuperación de la circulación espontánea, la niña presentó coma arreactivo con pupilas en midriasis fija y ausencia de movimientos espontáneos y de reflejos de tronco. Los valores de PEA fueron desde el principio de 0 con tasa de supresión de 100, mientras que los valores de BIS iniciales oscilaron entre 20 y 30, disminuyendo progresivamente en las horas posteriores.
La ecografía Doppler craneal evidenció disminución de flujo de la arteria cerebral media y anterior. A las 24 h el EEG era isoeléctrico, los valores de PEA de 0 y los de BIS de 10, confirmándose la muerte cerebral.
Artefactos por marcapasos
Niño de 10 meses en el postoperatorio de canal auriculoventricular completo. En los primeros días del postoperatorio requirió sedoanalgesia con midazolam (4 μg/kg/min) y fentanilo (4 μg/kg/h), así como relajación muscular con vecuronio (0,1 mg/kg/h). La puntuación en la escala de COMFORT era 10, BIS de 40 y PEA de 17. El paciente requirió tratamiento con marcapasos por ritmo nodal. Al iniciar la estimulación con el marcapasos, desapareció la monitorización de los PEA, por efecto de artefactos. La monitorización con PEA reaparecía al apagar transitoriamente el marcapasos.
La tabla 1 recoge las puntuaciones en la escala clínica COMFORT, los valores de PEA y BIS y la dosis de fármacos empleada en los 6 pacientes.
Discusión
Los PEA se han utilizado sobre todo para valorar el estado de conciencia durante la anestesia en enfermos adultos 11,13,19-21. Un estudio en niños encontró que los PEA eran mejores que las variables hemodinámicas (frecuencia cardíaca y presión arterial), para valorar el grado de sedación anestésica, aunque existió una gran variabilidad interindividual 14. Sólo se han encontrado 3 estudios que analicen la utilidad de los PEA en pacientes críticos adultos 15-17.
Schulte-Tamburen et al 15 compararon los PEA con 5 escalas clínicas de sedación, siendo la escala de Ramsay modificada la que mostró mejor correlación con los mismos 15. Musialowicz et al 17 encontraron que los PEA valoraban mejor los cambios en el estado de conciencia que la escala de Ramsay 6 en pacientes en el postoperatorio de cirugía cardíaca.
Rundshagen et al 16 compararon la respuesta evocada auditiva y somatosensorial (PESS) con variables fisiológicas durante estímulos realizados en la unidad de cuidados intensivos (succión traqueal y fisioterapia). Los PEA aumentaron con los dos estímulos, mientras que los PESS sólo respondieron a la succión traqueal. Los autores concluyeron que los PESS valoran mejor la analgesia y los PEA la hipnosis 16.
Los PEA tienen como ventajas su sencillez, no invasividad y la facilidad de uso e interpretación. Reflejan la actividad cerebral en respuesta a estímulos y valoran, por tanto, la integridad de las vías del tronco y de la corteza cerebral. Además, no se alteran por fármacos, como la ketamina, como ocurre con el BIS 22. La utilización de los PEA no interfiere con otras monitorizaciones, como el EEG y el BIS 23.
Nuestro estudio es el primero que analiza la utilidad de los PEA en niños críticamente enfermos. En nuestros casos, los PEA tuvieron una buena correlación con el estado de conciencia en estados de sedación superficial, cambios durante el sueño espontáneo, sedación profunda en pacientes no relajados y relajados, e incluso fueron efectivos para la detección precoz de muerte encefálica. En nuestros pacientes con sedación superficial y profunda los PEA tuvieron una buena correlación con la escala clínica de valoración de sedación y con el BIS. No hay estudios previos que hayan estudiado si los PEA se modifican durante el sueño espontáneo. En el paciente número 2 observamos una disminución espontánea y transitoria de los PEA sin cambios en los fármacos sedantes ni los parámetros hemodinámicos, que se relacionó con una fase de sueño profundo.
El paciente 4, que recibía sedación y relajación, presentaba una puntuación clínica compatible con sedación muy profunda mientras que los valores de los PEA y el BIS eran elevados, sugiriendo que este paciente estaba relajado pero poco sedado. En estos enfermos, las escalas de sedación clínica tienen poca utilidad y existe un elevado riesgo de sobresedación o infrasedación, de forma que la monitorización objetiva del estado de conciencia a través del análisis del EEG con los PEA y/o el BIS puede servir para ajustar mejor el tratamiento con sedantes. Esta es, en nuestra opinión, una de las principales indicaciones de la utilización de los PEA en los niños críticamente enfermos.
En la paciente número 5, los PEA fueron muy útiles para la detección de la muerte cerebral, ya que reflejaron precozmente un valor de 0 con una tasa de supresión de 100. En los pacientes con daño cerebral grave los PEA de latencia media son un método que permite valorar rápidamente y de forma no invasiva el estado de conciencia y, con ello, detectar precozmente la muerte cerebral. Esto, permite una mejor información a la familia y acelerar los procesos de donación de órganos.
Sin embargo, la utilización de los PEA en el niño crítico tienen algunas limitaciones. Su algoritmo no ha sido validado en niños menores de 2 años y no se ha analizado la correlación entre las puntuaciones de PEA y el estado de conciencia en los lactantes y niños pequeños. Por otra parte, aunque los PEA pueden utilizarse para la monitorización continua del estado de conciencia, probablemente sean más útiles para la monitorización intermitente prolongada (de unos minutos a unas horas), ya que la estimulación constante con sonidos repetitivos puede ser molesta para pacientes con escaso grado de sedación. Además, es importante conocer que determinados instrumentos como los marcapasos y las mantas de aire caliente y frío, pueden perturbar la señal recogida en los electrodos e impedir la medición de los PEA como ocurrió en nuestro paciente número 6. En estos casos, si la situación clínica del paciente lo permite, la interrupción de la estimulación del marcapasos durante 30 a 60 s, permite la medición puntual de los PEA.
Concluimos que los PEA de latencia media son un método objetivo y no invasivo que puede ser útil para monitorizar el estado de conciencia y grado de sedación en niños críticamente enfermos. Son necesarios más estudios que analicen la correlación y fiabilidad de este instrumento en niños pequeños, así como su comparación con las escalas clínicas y otros parámetros de monitorización de la sedación.
Correspondencia: Dr. J. López-Herce Cid.
Sección de Cuidados Intensivos Pediátricos.
Hospital General Universitario Gregorio Marañón.
Dr. Castelo, 47. 28009 Madrid. España.
Correo electrónico: pielvi@ya.com
Recibido en diciembre de 2005.
Aceptado para su publicación en enero de 2006.