La estenosis hipertrófica de píloro (EHP) es la etología más común de obstrucción al vaciamiento gástrico (OVG), con una incidencia de 1,5-3 por cada 1.000 nacidos vivos1. Suele presentarse entre la 3a y 6a semana de vida, siendo excepcional su debut más tardíamente en la infancia2.
A continuación presentamos una niña de 2 años con OVG por EHP, que requirió de pilorotomía de Ramstedt para resolución y confirmación histológica del diagnóstico.
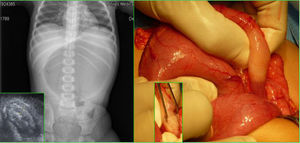
Niña de 2 años y peso 18Kg derivada nuestro centro por vómitos alimentarios desde hace dos días y distensión gástrica (fig. 1A). Entre sus antecedentes personales, destaca un trastorno autista. La familia no refirió episodios de vómitos previos, ni distensión abdominal, con buena tolerancia a la alimentación adecuada para su edad hasta la fecha. Hábito intestinal y deposiciones normales. No pérdida de peso y ni disminución del apetito.
En la exploración física, se objetivó un peso adecuado para su edad, buena hidratación y coloración. Importante distensión de hemiabdomen superior. A la palpación abdominal se encontró una posible «oliva» pilórica en hipocondrio derecho. No otras masas ni megalias. Ruidos hidroaéreos positivos. Timpanismo gástrico a la percusión, sin contracciones gástricas vigorosas.
Las pruebas analíticas (bioquímica, coagulación y hemograma) fueron normales.
Se decidió realizar una ecografía, en la cual no se objetivó datos de estenosis hipertrófica de píloro. El transito gastroesofágico baritado reveló una obstrucción al vaciado gástrico, con estómago dilatado e hipotónico, y ausencia de paso del contraste al duodeno tras 1 hora del estudio. El enema de bario fue normal, descartando posible malrotación colónica.
Ante estos hallazgos, se aspiró el bario y realizó una endoscopia, no siendo valorable debido a la inadecuada visualización del píloro por los restos de contraste.
Realizamos una laparotomía transversa en hipocondrio derecho, visualizándose un estómago muy dilatado. Se procedió exteriorizar el canal pilórico, palpándose engrosamiento con hipertrofia muscular marcada. No se halló ningún otro signo de inflamación, ni compresiones extrínsecas. Se pasó la sonda nasogástrica hasta duodeno, descartando diafragmas u obstrucciones antrales.
Se optó por una pilorotomía de Ramstedt (fig. 1B), revisando la zona de protusión de mucosa, hallándose una perforación puntiforme que se suturó.
Permaneció las primeras 72 horas postoperatorias con sonda nasogástrica y dieta absoluta. Al cuarto día, se inició tolerancia, con incremento progresivo hasta una dieta normal triturada al quinto día. Al sexto recibió el alta, recomendándose una dieta semitriturada el primer mes, introduciendo alimentos sólidos de forma paulatina.
La paciente ha estado en seguimiento en consultas externas, manteniéndose asintomática y con buena tolerancia de una alimentación variada y equilibrada para su edad.
La OVG se produce por lesiones obstructivas antropilóricas o duodenales proximal. Su presentación en niños es excepcional, produciéndose en 1 de cada 100.000.
La EHP es la causa más común durante los dos primeros meses de vida1,2, siendo una entidad adquirida muy rara en la infancia. Su etiología es multifactorial, contribuyendo factores hereditarios, medioambientales y neurohormonales. Se caracteriza por hiperplasia e hipertrofia de las fibras musculares lisas pilóricas. La musculatura del estómago comienza a hipertrofiarse y elongarse, produciéndose vigorosas contracciones gástricas.
Los síntomas y signos de presentación de la EHP tardía son vómitos no biliosos, distensión gástrica, pérdida de peso y alcalosis metabólica. En la exploración abdominal, la palpación de la oliva pilórica es un signo patognomónico, aunque no siempre está presente. La ecografía es la prueba complementaria de elección, cuya sensibilidad y especificidad es del 100%. El transito esofagogástrico con bario permite descartar malrotación intestinal y reflujo gastroesofágico, y es necesario realizar cuando la OVG se produce a una edad tardía3. El tratamiento de la EHP consiste en la pilorotomía extramucosa de Ramstedt4.
Sharma et al (2008) propusieron una clasificación modificada5, en la que se consideró la existencia de una EHP infantil adquirida (tabla 1). Los escasos casos reportados de OVG se producen por obstrucción parcial y funcional, dilatación e hipotonía gástrica, y un canal pilórico no hipertrófico. La piloroplastia de Heineke-Mikulicz es curativa6. En nuestro caso se objetivó una «oliva» pilórica engrosada con confirmación histológica de hipertrofia de las fibras musculares. La realización de una pilorotomía extramucosa de Ramstedt fue curativa.
Nueva clasificación de OVG7,8
| Grupo | Causa |
| 1. Obstrucción intrínseca congénita de antro y píloro | a. Aplasiab. Atresiac. Diafragmas y membranasd. Obstrucción luminal (válvulas mucosas, páncreas heterotópico) |
| 2. EHP tardía | 2. EHP tardía |
| 3. Adquirida | 3. Adquiridaa. Primaria(i) EHP adquirida durante la infancia y la niñezb. Secundaria a(i) Acidosis péptica (úlcera crónica duodenal o yuxtapilórica)(ii) Neoplasia(iii) Daño químico (ingestión de ácido, cáustico, y otros irritantes como carbonato potásico) |
Nuestro caso contribuye a incrementar la evidencia de la existencia de una EHP infantil cuya etiología es adquirida, y se ha de realizar un diagnóstico diferencial con otras causas de OVG adquiridas primarias, como la enfermedad de Crohn o la gastritis eosinofílica7.